Повторное мрт после удаления грыжи
Сканы Т2 до операции:




После операции (спустя 1 месяц ):

.jpg)
.jpg)
.jpg)
.jpg)
.jpg)
.jpg)
.jpg)
.jpg)
.jpg)
.jpg)
.jpg)
Уважаемые коллеги, думаю каждый день те из вас, кто работает на МРТ ( да и на спиральных КТ) описывает подобную патологию. Наверняка нейрохирурги просят постоперационные изменения описать обтекаемо (не писать рецидив грыжи )
Вопрос в следующем : на примере данного случая как бы вы описали постоперационные сканы ,чтобы не подставить ни себя , ни нейрохирурга?
По данному случаю девушка 1977г.р. прооперирована 1 месяц назад - удаление грыжи диска L4-5 интерламинарным доступом слева, не соблюдала необходимые рекомендации после операции , дала нагрузку на позвоночник . Возобновился радикулярный болевой синдром.
Ох и сложная это работа - контроль после удаления грыжи писать! Просят-то просят, но писать надо то, что видишь. Иногда я объясняю пациенту, что в любом случае задняя стенка диска повреждена, там теперь любое выпячивание диска - грыжа по сути. Тут-то явная грыжа. Да и пациентка формально сама виновата, так что вопросов не должно быть.
Месяц, конечно, самый ранний допустимый возможный срок для контроля, еще не весь отек спал, еще может уменьшится выпячивание. Теоретически. Если клиника позволяет, можно еще контроль сделать. Наши стараются на контроль не раньше, чем через 6 месяцев отправлять (если нет показаний для более раннего, конечно).
- Login to post comments
Добрый вечер, коллеги!
Действительно, проблема реально существует, и лучшим, на мой взгляд, ответом на нее будет сканирование ТОЛЬКО по действительно обоснованным показаниям (усиление боли, неврологической симптоматики, клиника инфекции). Иначе будет много ложноположительных результатов.
Отличная статья на эту тему в AJR:
Ее выводы гласят следующее: "Процесс заживления после операции по поводу грыжи диска включает в себя много механизмов, короые действуют с разной скоростью и проявляются с разной степенью, с непостоянными проявлениями на МРТ, которые меняются во времени. Наибольшие изменения в особенностях эпидуральной массы, рубца, диска и характера их контрастирования происходят в первые 3 месяца, за чем следует постепенная стабилизация видимых изменений в срок от 6 до 12 месяцев после вмешательства. Епидуральная масса, контрастирование нервных корешков, изменения, напоминающие грыжу диска и даже дисцит могут все быть частью наромального раннего послеоперационного процесса. Симптоматика, однако, часто приводит к необходимости проведения визуализации, и могут быть выявлены такие осложнения, как массивное кровотечение, псевдоменингоцеле или абсцесс по ходу оперативного доступа. Дисцит обычно распознается на основании сравнения предоперационных изображений и послеоперационной СОЭ. Однако, когда ненормальные проявления ограничены эпидуральным пространством и местом, где находился удаленный фрагмент диска, требуется исключительная осторожность в интерпретации одиночного исследования. На данный момент нет надежных критериев, позволяющих отличать экструзию диска от гематомы или незрелый рубец, дифференцировать экструзию, которая так и останется о той, которая резорбируется. Эти все находки наилучшим образом интерпретируются в сравнении с предоперационными МРТ и, вероятно, МРТ, сделанными дважды в разные сроки после операции."
Ниже - оригинал. Для желающих - рекомендую прочесть статью полностью, она не утратила своей актуальности и сейчас, через 16 лет.
The healing process following surgery for herniated disk
involves many processes that evolve at various rates and to various
degrees, with inconstant MR findings that change with time.
The greatest change in the appearance of the epidural mass,
scar, disk, and their enhancement pattern occurs in the first 3
months, followed by gradual stabilization from 6-i 2 months after
surgery. Epidural mass, nerve root enhancement, findings suggestive
of herniated disk, and even diskitis may all be a part of
the normal early postoperative Change. Symptoms often demand
imaging studies, however, and complications such as massive
hemorrhage, pseudomeningocele, or abscess along the operative
track may be identified. Diskitis usually can be recognized
with the aid of comparison preoperative images and postopenative
ESR. However, when abnormal findings are confined to the
epidural space and site of excised disk fragment, extreme caution
must be exercised when interpreting a single study. Currently
there are no reliable criteria to differentiate an extruded fragment
from hematoma or immature scar on to differentiate an extruded
fragmentthat will persistfrom one that will resorb. These findings
are best interpreted by comparison with preoperative MR images
and perhaps images at two postoperative times.
- Login to post comments
Здравствуйте уважаемые коллеги, я тоже считаю, что нужно писать то, что есть и как есть. Так как специалистов МРТ много, больные грамотные и часто посылают снимки в разные города и консультируются с разными врачами МРТ.
- Login to post comments
В данном случае- рецидив или неполностью удаленная грыжа диска (фрагменты грыжи)?
- Login to post comments
Вы, право, максималист :) Написано же, что либо то, либо другое, и отличить - нельзя. Я не зря же привел статью. :)
- Login to post comments
а почему бы, с учетом вышеприведенной статьи, не написать так?: подобыые измеенния могу быть обусловлены как рецедивом, так и ранними постоперационными изменееиями. ВОзможно проведение контроля через 6-12 мес для уточненеия характера выявленных измененеий
- Login to post comments
Отличное, здравое, обоснованное предложение.
- Login to post comments
Согласна, вполне корректная формулировка, хотя в данном случае, мне кажется, все же грыжа, пусть и с отеком вокруг и внутри, но есть.
Внедрение основных принципов современной хирургии — атравматичности и малоинвазивности — позволило выполнять больше вмешательств, в том числе и при грыжах межпозвонковых дисков. Значительное увеличение числа операций статистически ведет и к увеличению количества повторных операций по удалению межпозвоночной грыжи. По каким причинам проводятся эти повторные вмешательства, каковы показания к их проведению, и какими они бывают?
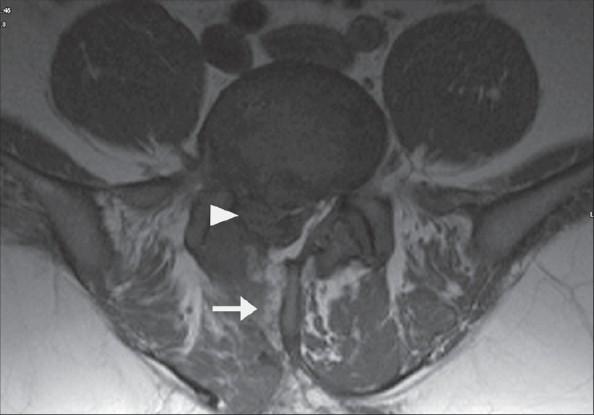
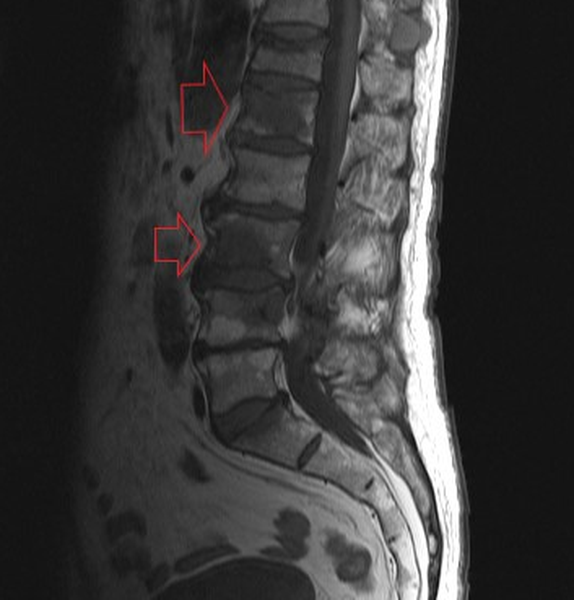
МРТ. Верхняя стрелка показывает рецидив выпячивания, нижняя показывает след-канал от предыдущего вмешательства.
Причины рецидива грыжи
- фрагментарное, или неполное удаление грыжи. В результате оставшийся фрагмент продолжает компремировать окружающие ткани (27%)*;
- малоинвазивная, и особенно чрескожная операция может быть выполнена на другом уровне, вне пораженного сегмента (2%);
- повторное выпячивание грыжи межпозвонкового диска, причём на том же уровне (при этом речь идет о выпячивании оставшейся части диска, но в другом направлении). Чаще всего это состояние формируется в течение трех месяцев после первичного оперативного вмешательства (30%);
- образование грыжи рядом, в соседнем сегменте, с сохранением прежней клиники такого же болевого синдрома (4%);
- развитие массивных задних остеофитов (4%);
- развитие нестабильности двигательного сегмента (9%);
- возникновение воспаления (2%). В данном случае речь идёт о спондилите или спондилодисците;
- развитие постламинэктомического синдрома (если вскрывались позвоночные дуги с доступом к центральному каналу, то есть проводилась ламинэктомия). На многих сайтах Рунета стоит знак равенства между этим синдромом и FBSS, но это неверно. Постламинэктомический синдром гораздо чаще связан с нестабильностью, так как вскрытие нескольких дужек нарушает опорную функцию позвоночного столба (12%);
- развитие эпидурального фиброза и возникновение спаечного процесса, либо местное поражение оболочек спинного мозга;
- несостоятельность внедренных металлоконструкций (10%);
Схематичное изображение грыжи.
Причиной является и сформировавшийся вторичный стеноз центрального канала, но поскольку все причины могут к нему приводить, то отдельно он не выделен.
Наконец, особняком стоит первичная и вторичная психогенная боль. Своевременно не диагностированная, она может приводить к ненужным ревизионным операциям. В данном случае болевой синдром будет проявлением стойкого соматоформного болевого расстройства, и являться эквивалентом депрессии.
Показания к повторному оперативному вмешательству
Основной симптомокомплекс, который беспокоит пациента, и приводит повторно к хирургам — это хронический, рецидивирующий болевой синдром, он не купируется в течение двух месяцев назначением нестероидных противовоспалительных препаратов (НПВС). Втрая причина — прогрессирование неврологического дефицита. В данном случае речь идёт:
- о развитии периферических парезов, угнетении сухожильных рефлексов, развитии гипотрофии мышц конечностей и снижении силы;
- когда затронуты чувствительные структуры, будет прогрессировать главным образом онемение в конечностях и парестезии.
Конечно, существуют и частные ситуации. Например, при развитии спаечного процесса в области конского хвоста пациента будут беспокоить:
- резкие, стреляющие боли в ногах;
- онемение кожи промежности;
- императивные позывы к мочеиспусканию или недержание мочи;
- у мужчин возможна стойкая эректильная дисфункция.
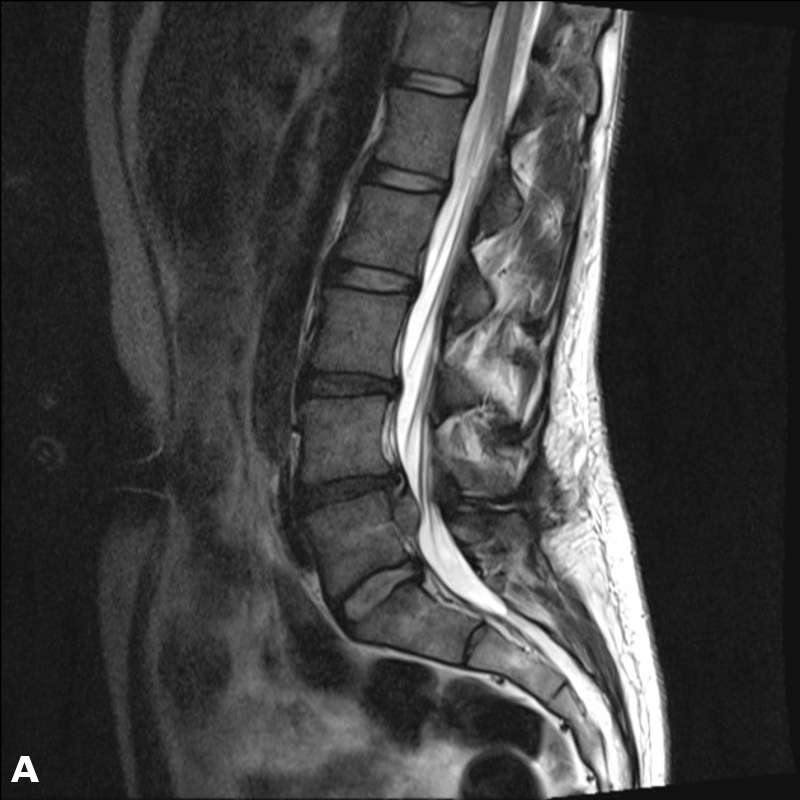
Выраженное перекрытие спиномозгового канала. Секвестр.
Поэтому практически все причины формирования FBSS являются показанием к повторному оперативному вмешательству, за несколькими исключениями:
- психогенная боль;
- спондилит и спондилодисцит.
В большинстве случаев удается справиться с воспалением консервативными способами. Но если возникает значительная деструкция тел позвонков, ухудшение качества жизни и развитие сильного болевого синдрома с риском инвалидизации пациента, требуется неотложная операция. Однако её необходимо проводить в фазу ремиссии и обязательно под прикрытием антибактериальной терапии.
В данной статье не будут разбираться такие узкоспециальные методики повторных вмешательств, как транспедикулярная винтовая фиксация, резекция тел позвонков, а также спондилодез с формированием устойчивого костного блока из соседних позвонков. Рассмотрим малоинвазивные методы, используемые в случае повторных операций по удалению межпозвоночной грыжи.
Виды повторных операций
После установления показаний к повторному оперативному вмешательству и исключения психогенной боли необходимо выбрать оперативный доступ с учётом причин предыдущего неудачного лечения. Как показывает клиническая практика, опытный хирург всегда будет подразумевать риск повторного оперативного вмешательства. Из этого следует, что первая операция, которую многие врачи считают единственной, должна планироваться с расчётом возможного проведения повторной. К примеру, не стоит думать, что если на уровне ниже второго поясничного позвонка спинной мозг отсутствует, то это служит оправданием к удалению любых грыжевых выпячиваний только задним доступом. Ведь именно при таком варианте наиболее часто возникает разрастание фиброзной ткани.
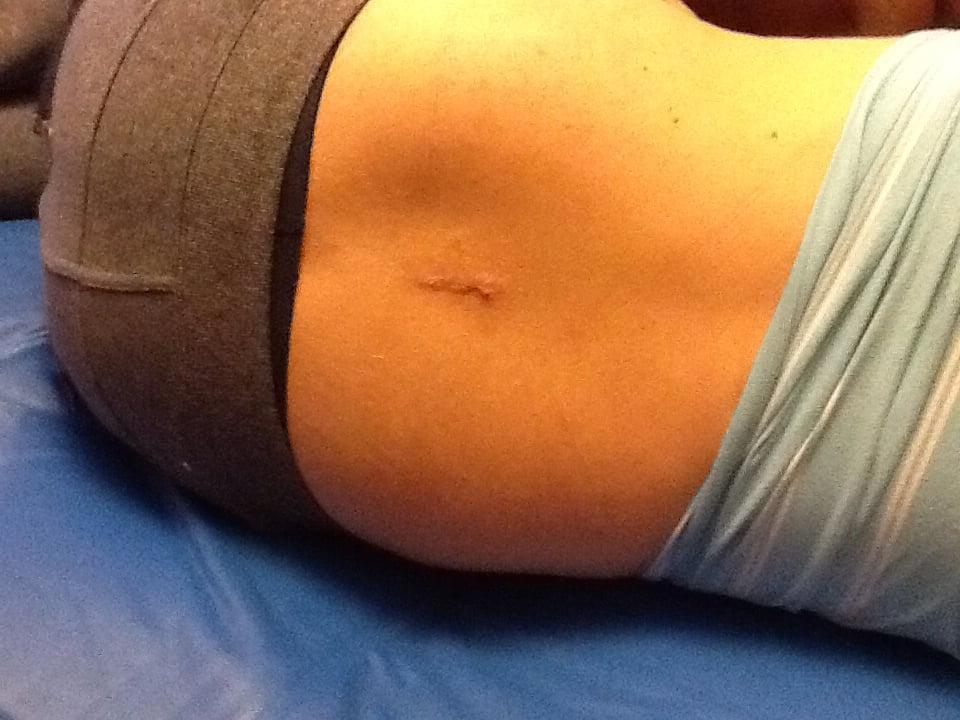
Хирургический шрам после вмешательства задним доступом.
Именно поэтому при выборе лечебно-профилактического учреждения необходимо ориентироваться не только на его известность, но, в первую очередь, на богатый опыт оперативного лечения грыж межпозвонковых дисков вообще с минимальной статистикой развития FBSS. Одним из вариантов является лечение осложненного остеохондроза и грыж межпозвонковых дисков в Чехии.
Микродискэктомия, (или удаление диска из мини-доступа) — это самый распространенный способ оперативного вмешательства с использованием операционного микроскопа. При этом диск не удаляется вместе с грыжей, а ликвидируется только его часть, непосредственно сдавливающая нервные структуры, и вызывающая боль. Сам доступ производится через небольшой разрез, измеряемый в миллиметрах. Однако если сперва также была выполнена неудачная микродискэктомия, то во втором и в последующих случаях при выполнении такого же вмешательства риск рецидива, соответственно, будет выше.
Полное название этого метода — Percutaneous Endoscopic Lumbar Discectomy (PELD). Главное его отличие от микродискэктомии в том, что хирурги не используют ретракторы, и ранорасширители. Просто в рану вводится эндоскоп, и поэтому не травмируется кожа, подкожная клетчатка и мышцы. Если речь идет о поясничном отделе позвоночника, то лучше всего подойти сбоку, так называемым трансфораминальным доступом. Тогда эндоскоп вводится через естественное межпозвонковое отверстие. Но в том случае, если у пациента существуют выраженные остеофиты, или деструкция, тогда боковой доступ невозможен. В таком случае используют интерламинарный вариант ведения эндоскопа. Через эндоскоп и проводится удаление пораженной части диска.
В отличие от классической микродискэктомии, при эндоскопическом удалении не рассекаются мышцы, остаётся целой желтая связка, и не резецируются, пусть и частично, фасеточные суставы. Всё это позволяет пациенту уже через 2-3 часа сидеть, и риска нестабильности практически не существует. После выполнения микродискэктомии же пациенту можно сидеть только через месяц, а до этого – только ходить и стоять.
В том случае, если у пациента дефект диска небольших размеров, то вполне возможно удалить пульпозное ядро, то самое, которое и приводит к избыточному давлению и разрыву фиброзного кольца. При этом виде оперативного вмешательства не нужны никакие швы, а только лишь рентгеновский контроль. Под этим контролем в диск вводится игла, а затем подается лазерное излучение. Оно испаряет хрящевую ткань, а затем закупоривает канал по мере удаления обратно этого лазерного светодиода.
Если за один проход не удаётся полностью ликвидировать студенистое ядро, то тогда процедура осуществляется в несколько подходов. Результатом этой процедуры является декомпрессия, то есть внутри диска значительно уменьшается давление, уменьшается его объем, а фиброзное кольцо становится на место. Конечно, это методика эффективна только в том случае, если фиброзное кольцо целое, и нет его разрыва. Поэтому наиболее эффективный лазерный, а также другие варианты нуклеопластики применяются при лечении протрузий, которые также могут вызывать выраженный болевой синдром.
В настоящее время самым эффективным способом радикального лечения грыж межпозвоночных дисков является эндопротезирование диска. У него существует целый ряд преимуществ перед остальными видами оперативного лечения, и тем более перед спондилодезом. Применение эндопротеза улучшает подвижность, предупреждает развитие нестабильности, позволяет быстро восстановиться после оперативного вмешательства и значительно повышает качество жизни.
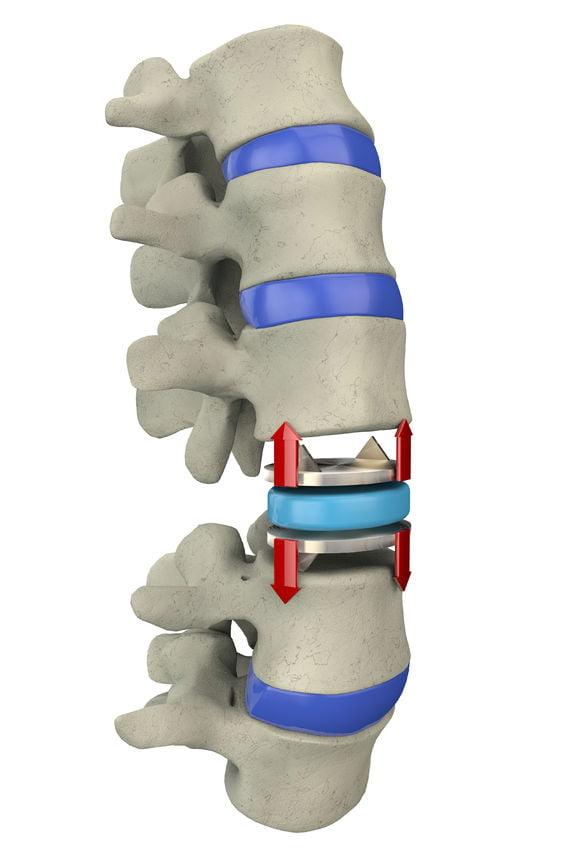
Имплантат, заменяющий естественный диск, служит очень долго, и обладает, пожалуй, даже лучшими биомеханическими свойствами, чем естественные диски. Ведь в них даже на фоне полного здоровья протекают процессы дегенерации и обезвоживания, связанные с общим старением организма.

Виды межпозвоночных имплантов.
Несмотря на то, что эндопротезирование является самым современным методом, при возможной оценке ее проведения нужно учитывать противопоказания. К сожалению, довольно часто предшествующее оперативное вмешательство как раз и относится к этим противопоказаниям. Нельзя делать протезирование в том случае, если:
- проводилась ламинэктомия или гемиламинэктомия с удалением половины дужки;
- если удалялись фасеточные суставы, или был выполнен спондилодез;
- не делается протезирование при значительной нестабильности в необходимом сегменте, когда смещение составляет более 3 мм в передне-заднем направлении.
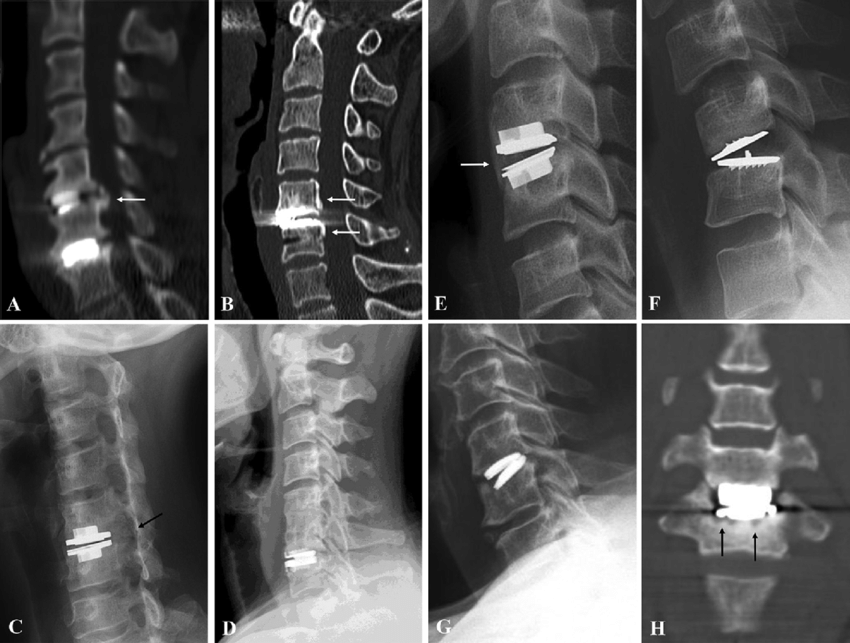
МРТ после вмешательств.
Существуют и другие противопоказания, которые описаны в специальной литературе.
Таким образом, при выборе способа первичного оперативного вмешательства необходимо всегда помнить о риске развития синдрома FBSS. Следует таким образом проводить оперативное лечение, чтобы при необходимости повторного вмешательства у хирурга оставалось как можно больше возможностей для радикального лечения.
Больные, однажды перенесшие хирургическое вмешательство на спинном хребте, иногда сталкиваются с рецидивом межпозвоночной грыжи. Выяснить причины обострения важно, чтобы предупредить его появление.
Причины рецидивов
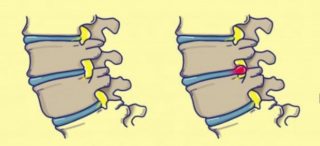
При межпозвонковой грыже наблюдается болезненное выпячивание хряща за пределы поврежденного фиброзного кольца. Возникает компрессия, сильная отечность тканей, устойчивый болевой синдром. Хрящ после оперативного вмешательства, учитывая особенности диффузного кровообращения, ни при каких обстоятельствах не может вернуть свою целостность.
Повторная грыжа после операции на позвоночнике может быть спровоцирована следующими причинами:
- несоблюдение рекомендаций лечащего врача в реабилитационный период;
- отказ от ежедневных занятий лечебной физкультурой;
- только лекарственная терапия;
- отказ от применения физиотерапии;
- продолжительные нагрузки позвоночника при возврате на работу;
Ошибочно полагать, что физическая активность незначительно воздействует на возобновление грыжи. Люди, не поменявшие свой образ жизни, сталкиваются с негативным проявлением чаще. По этой причине крайне важно проводить лечебные процедуры своевременно.
Вероятность возврата заболевания
По медицинской статистике около 4% прооперированных пациентов впоследствии сталкиваются с рецидивом. Учитывая этот факт, следует направлять все усилия на предупреждение подобного состояния и непредсказуемых послеоперационных обострений.
Вторичное образование грыжи может проявиться незамедлительно после оперативного вмешательства или через несколько лет. Как правило, большинство возвратов болезни происходят во время реабилитации. В таких случаях обычно проводят еще одну неотложную операцию – микродискэктомию. Когда случается множественный рецидив грыжи, делают спондилодез: диск приходится удалять полностью с дальнейшим соединением позвонков, а иногда с заменой поврежденного элемента хребта на искусственный.
Любые профилактические меры не гарантируют отсутствия возобновления обострений. Поэтому настоятельно рекомендуется своевременно обращаться за врачебной помощью и лечиться, как только начинают появляться признаки патологии.
Симптоматика при рецидиве грыжи
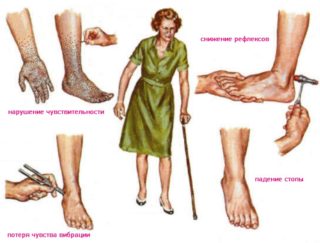
Рецидив после удаления грыжи позвоночника сопровождается последующими проявлениями:
- усиление боли, если сравнивать с начальными симптомами;
- усугубление неврологического дефицита относительно предыдущего обострения;
- послеоперационное состояние имеет более высокую выраженность неврологического дефицита;
Вероятность наступления инвалидности у людей с рецидивом позвоночной грыжи после вынужденного оперативного вмешательства намного больше. Большинство нейрохирургических учреждений работают над поиском методов снижения частоты послеоперационных рецидивов.
Основные осложнения, наблюдающиеся после оперирования грыжевого образования:
- стеноз (уменьшение просвета спинного хребта), который происходит из-за образования рубцов и спаек;
- осложнения острого хондроза;
- менингит – инфекционное поражение спинного мозга;
- паралич, вызванный травмой нервных окончаний при хирургической операции.
Тщательное выполнение рекомендаций лечащего врача в период восстановления значительно снижает вероятность появления нежелательных последствий.
Диагностика и лечение

С осложнениями, которые возникают после оперирования позвоночной грыжи, чаще всего борются консервативными способами. Начать терапию нужно как можно раньше. Это предупредит усугубление патологии, появление иных заболеваний. Индивидуальный план лечения подготавливает нейрохирург, который оперировал больного. Врач основывается на результатах осмотра спинного хребта, рентгенографии, МРТ.
Терапия последствий операции включает в себя лекарственные средства, действие которых направлено:
- на избавление от болей в области спины, конечностях;
- на приведение в норму физической активности;
- на снятие воспаления, тканевых отеков.
Для достижения вышеперечисленных целей применяются такие лекарства:
- антибиотики (Гентамицин, Кларитромицин), если присоединилась инфекция;
- релаксанты (Тизанидин);
- противовоспалительные (Диклофенак, Кеторол, Ибупрофен);
- хондропротекторы (Ферматрон, Артра).
Терапия лекарственными препаратами обязательно дополняется иными лечебными методами, которые существенно ускоряют возобновление правильного функционирования опорно-двигательной системы, сокращают реабилитационный срок после оперирования.
В обязательном порядке пациенту назначают физиопроцедуры: электро- и фонофорез, лазерное лечение, УВЧ, магнитотерапию. Если у больного в позвоночнике развиваются острые процессы воспаления, физиотерапия не используется.
Дегенеративно-дистрофические процессы в тканях спинного хребта являются показаниями к ношению бандажа. Изделие снижает нагрузку на хребет, избавляет от болей. Выбирать бандаж следует вместе с врачом.
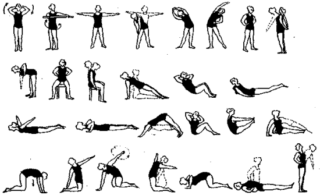
После оперирования межпозвоночной грыжи необходима лечебная физкультура. Упражнения подбираются индивидуально с учетом положения пациента и заболевания.
При ограничении активности, сложных нарушениях в функционировании опорно-двигательной системы рекомендуется делать упражнения в лежачем или сидячем положении. В иных случаях разрешается заниматься стоя.
На протяжении всего периода восстановления больному требуется придерживаться лечебной диеты.
С целью закрепления результатов терапии больной может пройти санаторно-курортный курс лечения.
Еще одно оперативное вмешательство может потребоваться в случае вторичного появления грыжевого образования, развития остеомиелита.
Методы профилактики
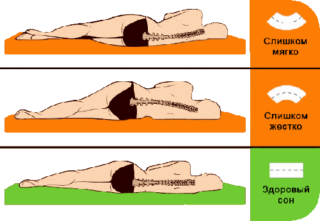
Избежать рецидивов возможно только после полного избавления от заболевания спинного хребта. Чтобы не пришлось повторно делать операцию, требуется снижать факторы риска:
- создать удобные условия для работы и сна;
- следить за весом и здоровым питанием;
- сохранять физическую активность;
- проходить поддерживающие сеансы мануальной терапии (раз в полгода).
После прохождения реабилитации и выполнения профилактических мероприятий возможно полное восстановление опорно-двигательного аппарата.
Магнитно-резонансная томография является высокоинформативным диагностическим методом изучения мягких тканей. Особую ценность процедура представляет для выявления патологических изменений в строении сложных органов. По результатам МР-сканирования врач может судить о состоянии тел позвонков, спинальных структур (нервных корешков, спинного мозга с оболочками), межпозвонковых дисков, сосудов и связок, находящихся в непосредственной близости от костных элементов. Специалисты назначают МРТ после операции на позвоночнике для оценки эффективности хирургического вмешательства, при сохранении у пациента неврологической симптоматики с целью выявления осложнений или рецидива заболевания. Результаты служат основанием для определения тактики дальнейшего лечения.
Можно ли делать МРТ после операции?
У большинства пациентов, переживших хирургическое вмешательство на позвоночнике, некоторое время частично сохраняются симптомы заболевания. При повышении интенсивности неприятных ощущений, присоединении неврологических нарушений, клинических проявлениях инфекционных осложнений МРТ может быть назначена в любое время после операции.
Очаги вторичного поражения позвоночника на МРТ в режиме Т1 ВИ (указаны стрелками)
Несмотря на высокую точность магнитно-резонансной томографии, в раннем и позднем периодах после хирургического вмешательства информативность диагностической процедуры несколько снижена. Заживление тканей позвоночника включает множество различных по скорости механизмов. Регенеративный процесс характеризуется неоднозначными проявлениями на МРТ, которые интерпретируют как изменения, нормальные для послеоперационного периода, либо как признаки осложнений, например:
- отек и грануляция раны могут быть приняты за рецидив грыжи;
- избыточная жидкость похожа на инфицированную гематому;
- изменения костного мозга со скоплениями серозы после спондилодеза идентичны таковым при спондилодисците;
- скученность корешков в крестцовом отделе при контрастировании похожа на арахноидит;
- дорсальное скопление жидкости напоминает клинику псевдоменингоцеле и пр.
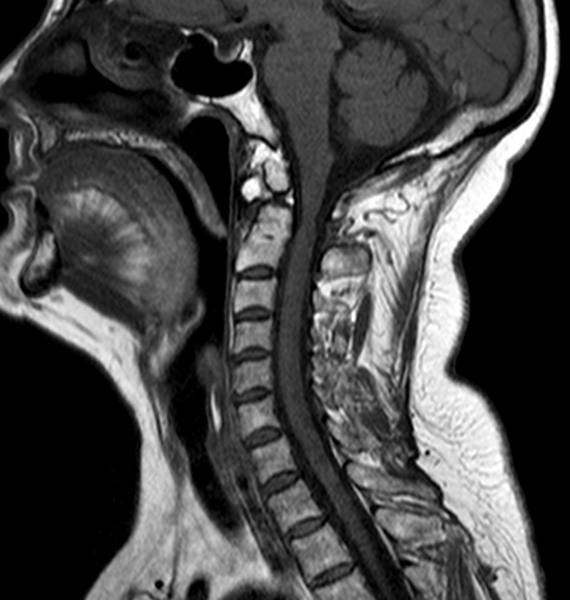
Перелом первого шейного позвонка на МРТ
На вопрос, можно ли делать МРТ после операции, врачи дают утвердительный ответ. Минимальное время, которое должно пройти после вмешательства, составляет 30 дней. Однако нестабильные признаки сохраняются на протяжении трех месяцев. Поэтому с целью объективной оценки результатов хирургического лечения МРТ рекомендуют проводить через полгода-год. Если исследование выполнили раньше, через 6 месяцев процедуру повторяют.
При наличии отрицательной неврологической симптоматики или отсутствии положительной динамики диагностику осложнений осуществляют путем хирургической ревизии. Решение принимают, исходя из клинической ситуации.
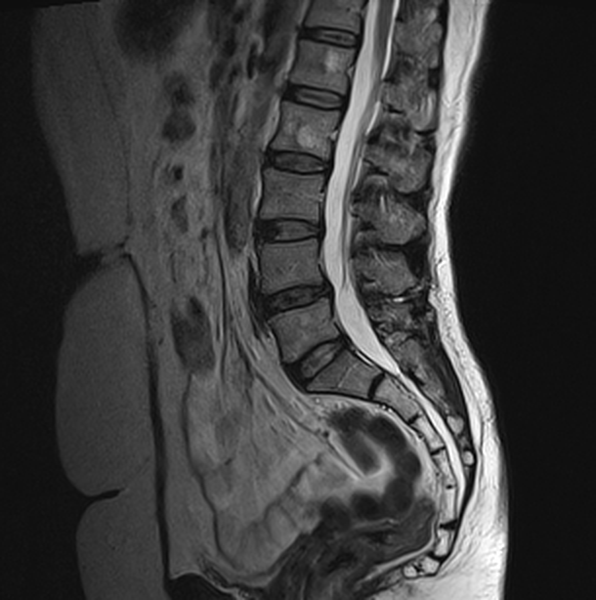
Гемангиомы верхних поясничных позвонков на МРТ
Противопоказания к МРТ после операции на позвоночнике
Для проведения МР-сканирования существуют следующие ограничения:
- имплантированные электронные устройства (инсулиновая помпа, дефибриллятор, кардиостимулятор и пр.);
- вес пациента более 120 кг;
- металлические конструкции в теле из ферромагнитных сплавов;
- имплантаты в сосудах (стенты, клипсы).
Относительными противопоказаниями для МРТ являются первый триместр беременности, клаустрофобия. При наличии неврологической симптоматики, острого болевого синдрома или судорог проведение исследования затруднительно, поскольку необходимо неподвижное положение пациента во время процедуры. В данном случае диагностика может быть осуществлена в условиях стационара с применением специальных медикаментов или наркоза.
МРТ после удаления грыжи позвоночника
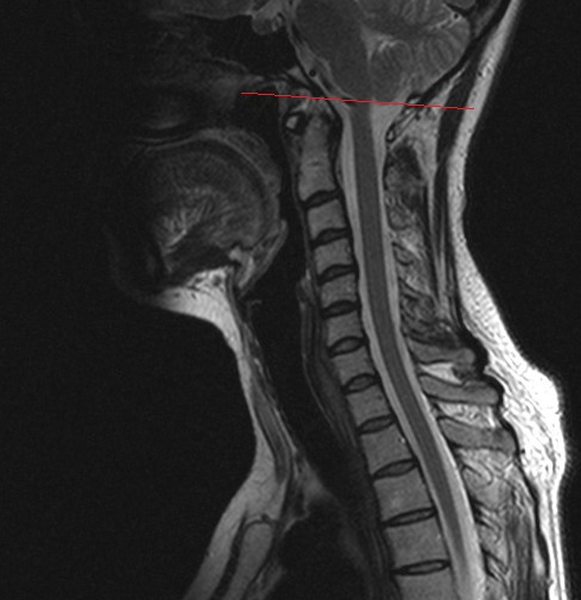
Нормальное расположение миндалин мозжечка (граница указана стрелкой)
Магнитно-резонансная томография является основным методом диагностики межпозвонковых грыж. По результатам МР-исследования составляют план хирургического лечения. МРТ после операции по удалению грыжи рекомендуют проводить не ранее, чем через полгода. Цель исследования - выявление выпячиваний вне зоны вмешательства или поздних послеоперационных осложнений:
- рецидива грыжи — выпирания диска среди послеоперационных рубцово-кистозных изменений;
- эпидурального фиброза - шрам в месте удаления структур образуется через несколько месяцев после операции как следствие более упорядоченного расположения волокон плотной соединительной ткани; фиброз хорошо контрастирует с сигналом эпидурального жира и выглядит как однородно окрашенная зона;
- радикулита - изображения, полученные в режиме T1 ВИ, отражают изменения между корешками конского хвоста в результате воспаления и др.
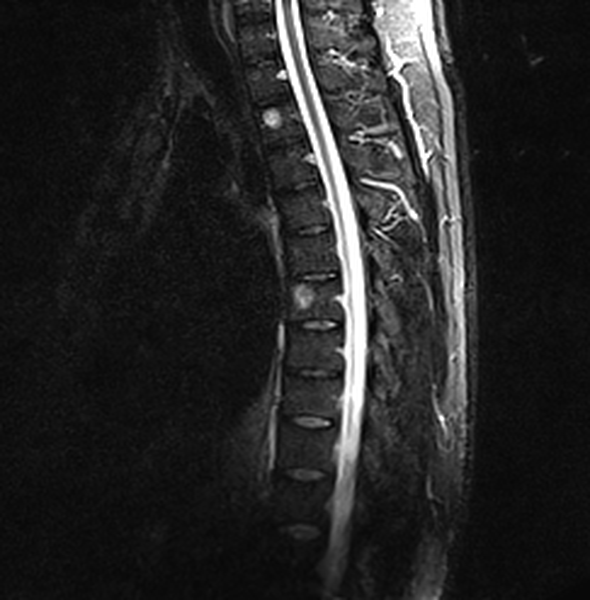
Гемангиомы (2) грудных позвонков на МРТ
МРТ после удаления межпозвонковой грыжи проводят с контрастированием. Препараты гадолиния позволяют повысить четкость снимков, визуализировать изменения воспалительного характера.

МРТ позвоночника

МРТ недорого

МРТ поясничного отдела позвоночника, цены в СПб

МРТ поясничного отдела позвоночника, что показывает?

Сколько длится МРТ пояснично-крестцового отдела?

МРТ грудного отдела позвоночника

МРТ грудного отдела позвоночника – цены в СПб

Расшифровка МРТ грудного отдела позвоночника

МРТ шейного отдела позвоночника

МРТ шеи

МРТ шейного отдела позвоночника, что показывает?
Читайте также:


