При инфекционных конъюнктивитах кератитах блефаритах
Отдел инфекционных и аллергических заболеваний глаз Московского НИИ глазных болезней им. Гельмгольца
В оспалительные заболевания глаз остаются серьезной социальной проблемой практической офтальмологии как причина временной нетрудоспособности (80%) и как причина слепоты (10–20%). По следующим данным можно судить о тяжелых исходах гнойной язвы роговицы: анатомическая гибель глаза – в 8%, энуклеация в связи с безуспешностью лечения – в 17%. Ежегодно в мире 1,5–2 млн человек получают монокулярную слепоту в связи с язвой и травмой роговицы. Больные с воспалительными заболеваниями занимают первое место в числе обращающихся на амбулаторный прием. Среди воспалительных заболеваний глаз наибольшую группу составляют конъюнктивиты – 66,7%. Хотя на кератиты приходится не более 5%, именно эта форма заболеваний глаз наиболее опасна понижением зрения и слепотой. По нашим данным, бактериальная язва роговицы составляет 27,6% как первичная и 30,2% как вторичная инфекция роговицы.
Точные эпидемиологические сведения о распространенности бактериальных кератитов и конъюнктивитов неизвестны. В связи с широким и фактически бесконтрольным использованием антибиотиков многие больные, страдающие бактериальной инфекцией глаз и занимающиеся самолечением, остаются неучтенными, если у них не развиваются тяжелые осложнения.
До последнего времени травма считалась наиболее важным фактором риска бактериальной инфекции глаз. Сейчас с травмой связывают 23,7% бактериальных кератитов. Возросла роль контактных линз как фактора риска до 19–42%. Делаются попытки сопоставить заболеваемость бактериальным кератитом в зависимости от типа контактных линз. Было установлено, что в США возникает 4,1 случая в год на 10 000 носящих мягкие линзы в дневном режиме и 20,9 случая при пролонгированном ношении линз. В Великобритании приводятся более высокие цифры – 39 для мягких линз в дневном режиме и 18 для заменяемых линз. Определилось заметное значение синдрома сухого глаза как фактора риска язвы роговицы. Описаны случаи бактериальных кератитов после ФРК и имплантации роговичного кольца.
Возбудители бактериальных конъюнктивитов и кератитов
Конъюнктивит – это воспалительная реакция конъюнктивы на возбудителя инфекции, характеризующаяся гиперемией и отеком слизистой оболочки, отеком и зудом век, отделяемым с конъюнктивы, образованием фолликулов или сосочков на слизистой оболочке, нередко сопровождается бактериальным поражением роговицы с нарушением зрения.
Любой из широко распространенных возбудителей гнойной инфекции может вызвать воспаление конъюнктивы. Кокки, прежде всего стафилококки, являются наиболее частой причиной развития конъюнктивной инфекции, но протекает она более благоприятно, редко сопровождается поражением роговицы. Наиболее опасными возбудителями являются синегнойная палочка и гонококки, вызывающие тяжелый острый конъюнктивит, при котором нередко и уже в первые дни поражается роговица с образованием язвы, склонной к перфорации.
Описана вспышка среди новорожденных острого конъюнктивита, вызванного полирезистентной синегнойной палочкой.
Кератит – воспаление роговой оболочки; в случае нарушения целостности эпителиального покрытия роговицы говорят о язве роговицы.
Наиболее частыми возбудителями бактериальных язв роговицы (более 80% всех случаев) являются: Staphylococcus, Streptococcus, Pneumococcus, Pseudomonas aeruginosa, реже встречаются Escherichia coli, Neisseria, Proteus vulgaris, Moraxella. В единичных случаях диагностируются кератиты, вызываемые Nocardia. Общепризнано, что синегнойная инфекция остается самой тяжелой и ургентной инфекцией.
Основными признаками кератита являются:
• болевой синдром;
• корнеальный синдром: светобоязнь, слезотечение, блефароспазм;
• наличие перикорнеальной или смешанной инъекции;
• наличие инфильтрата роговицы, сопровождающегося нарушением прозрачности, зеркальности, блеска и чувствительности роговицы.
Воспалительные инфильтраты могут иметь различную форму, величину и глубину расположения: точечные, округлые, в виде веточки, штрихов или диффузно захватывающие всю роговицу.
При гнойных кератитах инфильтрат принимает желтоватый, а при значительной васкуляризации приобретает ржавый оттенок. Границы инфильтрата нечеткие, что определяется выраженным отеком окружающих участков стромы роговицы. При наличии воспалительного инфильтрата роговица теряет блеск, зеркальность, она становится шероховатой, могут появляться зоны изъязвления и истончения стромы. Гнойные бактериальные инфильтраты обычно сопровождаются значительным некрозом ткани и, как правило, распадаются и изъязвляются.
При переходе воспалительного процесса на глубжележащие оболочки глаза – радужку, цилиарное тело развивается кератоирит, кератоиридоциклит, кератоувеит. В этом случае заболевание сопровождается отложением преципитатов на эндотелии, появлением фибрина во влаге передней камеры, гипопионом.
В случае перфорации гнойной язвы роговицы могут возникнуть тяжелые осложнения: гнойный эндофтальмит, вторичная глаукома, субатрофия глазного яблока и симпатическая офтальмия.
Диагностика бактериальных кератитов и язв роговицы основывается на данных анамнеза, типичной клинической картины, а также на результатах бактериологического обследования больных с микроскопическим исследованием соскобов с инфильтрата роговицы и посевов патогистологического материала на бульонную среду Сабуро с последующим определением возбудителя бактериальной инфекции.
Средства антибактериальной терапии
При выборе антибактериальной терапии следует учитывать современные отрицательные эпидемиологические тенденции:
• рост резистентных штаммов возбудителей к некоторым антибиотикам до 70%, полирезистентность к нескольким препаратам одновременно;
• сдвиг в строну грамотрицательных возбудителей; так, например, более часто выявляется синегнойная палочка.
Эти тенденции и определяют стратегические направления антибактериальной терапии;
• новые антибиотики, к которым мало резистентных возбудителей, например хинолоновые антибиотики.
Методы интенсификации применения препаратов, обеспечивающих максимальную активность именно в очаге инфекции:
1) методы форсированного введения,
2) увеличенная в 3–5 раз концентрация препарата,
3) глазные лекарственные формы пролонгированного действия (глазные лекарственные пленки, вставки, цилиндрики, роговичные колпачки);
• комплексные препараты, например Колбиоцин, включающий 3 антибиотика: тетрациклин, хлорамфеникол, колистин;
• препараты сочетанного действия: Декса-Гентамицин (дексаметазон + гентамицин), Бетагенот (бетаметазон + гентамицин).
Рассмотрим некоторые препараты, представляющие наибольший практический интерес.
Пиклоксидин 0,05% глазные капли (Витабакт) – антисептик с широким антибактериальным спектром действия. Пиклоксидин эффективен против многих видов бактерий, вызывающих такие широко распространенные инфекционные заболевания, как конъюнктивиты острые и хронические, блефароконъюнктивиты, блефариты. Как антисептическое средство пиклоксидин применяется и при заболеваниях роговицы, кератитах, язве роговицы. В отделе инфекционных и аллергических заболеваний глаз МНИИ ГБ им. Гельмгольца проходили курс амбулаторного и стационарного лечения больные, у которых была обнаружена микрофлора: стафилококк, пневмококк, стафилококк + плевмококк, стрептококк, кишечная палочка, палочка Ксероза. При использовании в лечении глазных капель пиклоксидина положительный терапевтический эффект отмечен у всех больных. Благодаря широкому спектру антибактериальной активности и очень хорошей переносимости пиклоксидин за рубежом используют как глазные капли домашней аптечки.
Ломефлоксацин 0,3% ( Окацин i ) – высокоэффективное синтетическое химиотерапевтическое средство широкого спектра действия, выпускается в виде глазных капель по 5 мл во флаконе. Ломефлоксацин относится к группе антимикробных препаратов дифторхинолов из класса хинолонов. Высокочувствительными к антибиотику являются грамположительные бактерии (Staphylococcus epidermidis, Staphilococcus saprophyticus); грамотрицательные (Pseudomonas aeruginosa, Neisseria spp., Citrobacter di versus, Enterobacter cloaca, Escherichia coli, Haemophilus Influenzae, Klebsiella pneumoniae, Moraxella catarrhalis, Proteus mirobies) и другие микроорганизмы (Clamydia trachomatis). Из хинолоновых антибиотиков второго поколения ломефлоксацин вошел в офтальмологическую практику позднее на несколько лет, поэтому число резистентных к нему возбудителей примерно в 2 раза меньше, чем к первым хинолоновым антибиотикам – офлоксацину, ципрофлоксацину и норфлоксацину. Как показали сравнительные исследования, охватывающие 36 больных, в лечении язвы роговицы, вызванной синегнойной палочкой, ломефлоксацин оказывал высокий терапевтический эффект, более выраженный, чем офлоксацин.
Левофлоксацин (таваник), хинолоновый антибиотик третьего поколения, обладет широким спектром антимикробного действия. По сравнению с офлоксацином проявляет более высокую активность в отношении S. auretus, S. phenmoniae, Streptococcus, активен также в отношении Pseudomonas aeruginasa, Chlamydia. Применяется в таблетках (250 мг, 500 мг) в лечении бактериальной и хламидийной инфекции глаз. Левофлоксацин выпускается за рубежом в виде 0,5% глазных капель – Quixin.
Из хинолоновых антибиотиков четвертого поколения исследуются глазные капли 0,5% моксифлоксацина (Viganax), 0,3% гатифлоксацина (Zimar), 0,5% тровафлоксацина.
Колбиоцин – антибактериальный препарат, выпускается в виде глазных капель и мази. В 100 мл глазных капель "Колбиоцин" содержится: хлорамфеникол 0,4 мг, колистин 18 000 000 МЕ; ролитетрациклин 0,5 г, соответствующие 0,421 г тетрациклина. В 100 г глазной мази "Колбиоцин" содержится: хлорамфеникол 1 г, колистин 18 000 000 МЕ, тетрациклин 0,5 г. Глазные капли выпускаются во флаконе по 5 мл, глазная мазь – в тубе по 5 г. Колбиоцин – антибактериальный противовоспалительный препарат, обладающий, пожалуй, самым широким спектром антибактериальной активности. Высокоактивен в отношении грамположительных и грамотрицательных бактерий (в том числе Pseudomonas aeruginosa), спирохет, хламидий, микоплазм, риккетсий, некоторых грибов.
Лекарственные средства дополнительной терапии
При бактериальной инфекции глаз, как и при других инфекционных и аллергических поражениях глаз, важную роль играют не только препараты специфического лечения, но и дополнительной, и комплексной терапии.
Противовоспалительные. Глазные капли диклофенака натрия "Наклоф", как и другие нестероидные противовоспалительные средства, уменьшают отек и гиперемию конъюнктивы, устраняют боль. Применяются в лечении тяжелых инфекционных конъюнктивитов, кератитов, язв роговицы, тяжелых весенних кератоконъюнктивитов.
При отсутствии изъязвления роговицы и под прикрытием антибактериальных средств применяют кортикостероиды, наиболее часто – дексаметазон. При заболеваниях роговицы мы отдаем предпочтение не суспензиям, а растворам, таким как Дексапос, Офтан-Дексаметазон. Бетаметазон, как и дексаметазон, оказывает противовоспалительное, противоаллергическое и сосудосуживающее действие. Применяют в виде глазных капель ("Бетазон"). При блефароконъюнктивитах наиболее эффективным является глазная мазь "Гидрокортизон-ПОС" 2,5%, которая наносится на края век. "Дезонид" ("Пренацид") – глазные капли и глазная мазь, обладают наиболее выраженным противовоспалительным эффектом, но поверхностным действием, а поэтому считаются не опасными повышением внутриглазного давления и развитием катаракты.
Факторы риска бактериальных кератитов
Травма
Трихиаз
Эрозия
Болезни роговицы (дистрофия и др.)
Инородное тело
Глазная хирургия (кератопластика, роговичные швы и др.)
Токсические воздействия
Контактные линзы
Рефракционная хирургия
Болезни глазной поверхности
Глазная инфекция
Сухой глаз
Диабет
Лагофтальм
Алкоголизм
Нарушение питания
Иммунодефицит
Алгоритм терапии при бактериальном конъюнктивите

Алгоритм терапии при бактериальной язве роговицы.

Алгоритм терапии при бактериальном кератите (язве роговицы)

Лекарственные средства сочетанного действия. Препараты, сочетающие противовоспалительный эффект и антибактериальное действие, получили в офтальмологии широкое распространение.
Декса-Гентамицин. Глазные капли содержат в 1 мл дексаметазона 1 мг и гентамицина сульфата 5 мг. Глазная мазь содержит в 1 г дексаметазона 300 мкг и гентамицина сульфата 5 мг. Препараты обеспечивают достаточную дозу и совместимость обоих активных компонентов. Применяются при инфекционно-воспалительных заболеваниях глаз, вызванных чувствительными к гентамицину микроорганизмами – конъюнктивитах, кератитах (без изъязвления), блефаритах.
Бетагенот. Выпускается в виде глазных капель, содержащих в 1 мг бетаметазона натрия 1,3 мг и гентамицина сульфата 3 мг. Препарат оказывает выраженное противовоспалительное и антибактериальное действие в лечении бактериальных конъюнктивитов и кератитов (без изъязвления).
Противоаллергические препараты. При острых аллергических реакциях применяют антигистаминные глазные капли "Сперсаллерг" или "Полинадим".
Полинадим – это первые отечественные антигистаминные глазные капли, выпущенные Курганским фармзаводом "Синтез" по патенту Московского НИИ глазных болезней им. Гельмгольца. Комплексный состав включает кроме димедрола еще и сосудосуживающий компонент (нафазолин), и борную кислоту. Капли изготовлены на полимерной основе, обеспечивающей пролонгирующий эффект и роль искусственной слезы. При острой аллергической реакции уже через 15 мин исчезают почти все явления острой аллергии у 95% больных.
Кромогликаты используют при явлениях подострой и хронической аллергии. Препараты предотвращают дегрануляцию тучных клеток конъюнктивы. Применяют глазные капли "Лекролин" или "Лекролин" в микродозах без консерванта, последняя лекарственная форма не содержит консерванта, а значит, не опасна токсико-аллергической реакцией на консервант. Следует отметить, что наши исследования с лекарственными аллергическими конъюнктивитами выявили у 30% повышенную чувствительность именно к консерванту глазных капель.
"Октилия" – глазные капли, применяемые при легкой аллергической реакции конъюнктивы и при раздражении слизистой оболочки при ношении контактных линз. В состав глазных капель входят сосудосуживающая субстанция (тетризолин) и экстракты, оказывающие противовоспалительное и смягчающее действие.
Препараты искусственной слезы. Назначают при кератитах на 2–3-й неделе лечения и применяют длительное время. Из большого числа доступных препаратов искусственной слезы мы отдаем предпочтение глазным каплям низкой вязкости "Лакрисифи", средней вязкости "Офтагель" и глазным каплям "Хило-Комод" (без консерванта).
Иммуномодуляторы. Занимают важное место в комплексной терапии. Ликопид – первый отечественный иммуномодулятор мурамилпептидного ряда. Ликопид обладает мощным и широким оптимизирующим действием на иммунную систему, не содержит примесей, выпускается в удобной лекарственной форме – в таблетках. Клинические исследования показали эффективность применения Ликопида в комплексном лечении инфекционно-воспалительных и иммунных заболеваний глаз: герпес-вирусных, бактериальных, грибковых, акантамебных, инфекционно-аллергических, весеннего кератоконъюнктивита. Показаниями для применения Ликопида при этих заболеваниях являются затяжное течение, частые рецидивы, снижение эффективности этиотропной терапии.
Алгоритмы терапии бактериальных конъюнктивитов и кератитов
Рассмотрим алгоритмы терапии в зависимости от тяжести течения бактериальной инфекции глаза.
Легкое течение. Обычно хронический или подострый стафилококковый конъюнктивит без поражения роговицы. Время позволяет провести исследование мазков и посевов, определить чувствительность к антибиотикам выделенной микрофлоры. Хронический конъюнктивит может быть связан с заболеваниями носоглотки, отеком, синуситом. Часто возникает при хроническом блефарите, нарушении слезной пленки, поражении слезоотводящих путей.
Средней тяжести. Течение подострое или острое, без поражения роговицы или с легким кератитом, ограниченным, краевым, не склонным к быстрому прогрессированию.
Препараты применяют в стандартных дозах, возможно сочетание двух антибактериальных различного спектра активности, например Витабакт + Колбиоцин. Хороший терапевтический эффект дает применение в течение дня глазных капель и введение на ночь глазной мази.
Тяжелое течение. Язва роговицы возникает уже в первый день острого бактериального конъюнктивита, быстро прогрессирует и может привести к перфорации роговицы через 1–2 дня. Наиболее часто возбудителем является синегнойная палочка, реже стрептококк, пневмококк, гонококк. Заболевание начинается остро, обильное или умеренное количество гнойного отделяемого, отек век, конъюнктива резко гиперемирована, разрыхлена. Сгустки отделяемого как бы фиксированы к поверхности язвы.
Антибактериальное лечение необходимо начинать немедленно, не ожидая результатов лабораторного исследования. Второе важное условие применения антибиотиков форсированным методом: первые 2 ч – инстилляция глазных капель каждые 15 мин, затем, до конца суток – каждый час, последующие сутки – каждые 2 ч, в дальнейшем – каждые 3 ч.
При язвах роговицы тяжелого течения, вызванных синегнойной палочкой, применение описанного алгоритма терапии позволило получить выздоровление в 94,4% случаев.
Многолетние наблюдения показали, что рациональная химиотерапия гнойной инфекции глаза включает выбор препарата, лекарственной формы, дозы и схемы применения.


Конъюнктивит — воспаление слизистой оболочки век и глазного яблока. Его возникновению способствуют загрязненный воздух, плохо проветриваемое помещение, задымленность, пыль, напряженная зрительная работа при плохом освещении, не исправленные очками оптические недостатки глаза, заболевания горла и носа, нарушение обмена веществ, алкоголизм и др.
Конъюнктивит — инфекционное заболевание, которое может перейти от больного к здоровому человеку при пользовании общим полотенцем.
Лечение конъюнктивита, кератита, блефарита травами.
Настоем чабреца промыть глаза при конъюнктивите.
Примочки из настоя цветков василька синего (2 ч ложки цветков на 200 мл кипятка настоять 1 час, процедить) применять как противовоспалительное средство при воспалении слизистой оболочки глаз и слезотечении. С лечебной целью используют полностью распустившиеся цветы василька без корзинок.

При конъюнктивите делать примочки из настоя алтея лекарственного. Залить 1 стаканом кипяченой холодной воды 3-4 ст ложки измельченного корня и настоять 8 часов. Можно залить 1 стаканом кипятка 2 ст ложки листьев и цветков алтея и настоять 30 минут. Кроме того можно прикладывать к глазам листья костяники землянистой.
Смешать по 1 ст ложки очанки лекарственной и ромашки аптечной . 2 столовые ложки смеси залить стаканом кипятка, настоять 1 час, процедить. Полученную кашицу положить на салфетку и прикладывать при воспалении глаз и при ячмене.
Настой подорожника : 2 столовые ложки сухих листьев настоять 2 часа в 1,5 стакана кипятка, процедить. Применять при воспалительных заболеваниях глаз в виде промываний и примочек.
В стакан положить немного натурального меда, погрузить стакан в горячую воду и пипеткой закапывать в глаза по 1 капле меда при слезоточивости. Это средство очищает глаза от налета.

Развести пчелиный мед теплой кипяченой водой в соотношении 1 к 2 и использовать в качестве глазных капель и примочек при конъюнктивите, кератитах и язвах роговицы. Одновременно с местным применением можно принимать мёд внутрь. Эффективность лечения повышается, если использовать чернику или красную рябину с медом, облепиховый сок с мёдом, салат из сырой моркови с грецким орехами и медом.
При других воспалениях глаз, а также при свежей катаракте делать примочки на глаза из 20% раствора мёда (1 ч л мёда на стакан воды, кипятить на слабом огне 5 минут).
Лечение конъюнктивита: Вскипятить 1/2 стакана молока и 1/2 чайной ложки мёда, намочить салфетку и приложить на ночь к глазам, утром снять. Применять при конъюнктивите и ячмене.
Лечение конъюнктивита: Выжать сок каланхоэ, столько же взять кипяченой воды, намочить ватку и прикладывать к глаза 4-5 раз в день на 10-15 минут при запущенных воспалительных заболеваниях глаз.

При воспалении глаз (конъюнктивит, блефарит) промывать глаза разведенным соком черемши или делать примочки из настоя цветов черемухи (1 ч ложка цветов залить стаканом холодной кипяченой воды и настоять в течение 8 часов).
У больных с ожогами облепиховое масло значительно повышает остроту зрения.
Сок травы чистотела большого отжать, смешать в соотношении 1:3 с водным экстрактом прополиса и закапывать в глаза на ночь по 2—3 капли при нагноении, сопровождающемся формированием бельма. Если отмечается выраженное раздражение, пощипывание, то в полученные капли следует добавить еще немного водного экстракта прополиса.
Полезно на затылок, лоб и глаза попеременно накладывать глиняные примочки. На салфетку наложить слой глины толщиной 2—3 см. Глина должна быть густой, гладкой и плотной, не растекаться. Протереть место для компресса мокрой салфеткой и накладывать глину на 1,5 часа. На веки ставить компрессы из глиняной воды. Как правило, 2—3 примочек в день достаточно.
Срезать пару крупных листьев алоэ (растению должно быть не менее 3 лет), завернуть в бумагу и положить в холодильник на 7—10 дней. После этого отжать сок, профильтровать и слить в стеклянный пузырек, добавив 1 крупинку (с пшеничное зерно) мумие. Закапывать 1 раз в сутки по 1 капле в оба глаза. Со второго месяца лечения можно использовать уже один чистый сок, без мумие.
На свежевыпеченном ржаном хлебе сделать углубление, плотно поставить на него стакан вверх дном. Образующиеся на стенках стакана капли собрать и ежедневно закапывать в глаза.
Настой мокрицы (звездчатки средней) закапывать в глаза при помутнении роговой оболочки.
[youtube.player]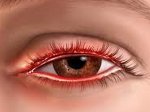
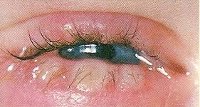
Блефарит – двустороннее рецидивирующее воспаление ресничной кромки век. Блефарит проявляется покраснением и отечностью краев век, ощущением тяжести и зудом век, повышенной чувствительностью к яркому свету, быстрой утомляемостью глаз, неправильным ростом и выпадением ресниц. В диагностике блефарита ведущую роль играет наружный осмотр век, определение остроты зрения, биомикроскопия, бактериологический посев, исследование ресниц на демодекс. Лечение блефарита направлено на устранение причины заболевания и, как правило, включает консервативные мероприятия (туалет век, массаж век, закапывание глазных капель, закладывание мазей и др).
МКБ-10
Общие сведения
Распространенность блефарита в популяции довольно высока - около 30%. Блефарит может развиваться у детей, однако максимальный пик заболеваемости приходится на возраст от 40 до 70 лет. В офтальмологии блефариты составляют большую группу этиологически неоднородных воспалительных заболеваний век, сопровождающихся поражением их ресничных краев, имеющих рецидивирующее течение и трудно поддающихся лечебному воздействию. Тяжелое и упорное течение блефарита может привести к образованию халязиона, конъюнктивиту, кератиту, ослаблению зрения.

Причины белефарита
Развитие блефарита может быть обусловлено массой причин. Инфекционные блефариты вызываются бактериями (эпидермальным и золотистым стафилококком), грибками, клещами; неинфекционные – аллергическими агентами, офтальмологическими заболеваниями.
Ведущей причиной инфекционных блефаритов служит стафилококковая инфекция, поражающая волосяные мешочки ресниц. К возникновению блефарита предрасполагает наличие хронических очагов инфекции в миндалинах (тонзиллит), придаточных пазухах (гайморит, фронтит), полости рта (кариес), на коже (импетиго) и пр. Нередко блефарит вызывается поражением краев век клещом Demodex (демодекс). У большинства людей клещи обитают на поверхности кожи, в волосяных фолликулах, сальных железах, а при снижении общей реактивности организма могут активизироваться и попадать на кожу век, вызывая блефарит. Реже этиологическими агентами при блефарите выступают вирусы герпеса I, II и III типов, контагиозный моллюск, гемофильная палочка, бактерии кишечной группы, дрожжеподобные грибки и др. При сочетании блефарита с конъюнктивитом развивается блефароконъюнктивит.
Развитие неинфекционного блефарита нередко бывает сопряжено с некорригированной патологией зрения (дальнозоркостью, близорукостью, астигматизмом), синдромом сухого глаза. У людей, имеющих повышенную чувствительность к раздражителям (пыльце растений, косметике, средствам гигиены, лекарствам), может развиваться аллергическая форма блефарита. Поражение век нередко возникает при контактном дерматите. Эндогенная аллергизация организма возможна при гельминтозах, гастрите, колите, холецистите, туберкулезе, сахарном диабете, при которых изменяется состав секрета мейбомиевых желез.
К возникновению и обострению блефарита любой этиологии предрасполагает снижение иммунного статуса, хронические интоксикации, гиповитаминозы, анемия, повышенная задымленность и запыленность и воздуха, пребывания в солярии, на солнце, на ветру.
Классификация блефарита
В соответствии с этиологией блефариты делятся на две группы: неинфекционные и инфекционные. При вовлечении в воспалительный процесс только ресничной кромки века говорят о переднем краевом блефарите; при поражении мейбомиевых желез – о заднем краевом блефарите; в случае преобладания воспалительных явлений в уголках глаз – об угловом или ангулярном блефарите.
По клиническому течению выделяют несколько форм блефарита:
- Простую.
- Себорейную или чешуйчатую (обычно сопутствует себорейному дерматиту).
- Язвенную или стафилококковую (остиофолликулит).
- Демодекозную.
- Аллергическую.
- Угревую или розацеа-блефарит (часто сочетается с розовыми угрями).
- Смешанную.
Симптомы блефарита
Течение любой формы блефарита сопровождается типичными проявлениями: отечностью и покраснением век, зудом, быстрой утомляемостью глаз и повышенной чувствительностью к раздражителям (свету, ветру). Постоянно образующаяся слезная пленка вызывает нечеткость зрения. Глазные выделения, особенно сопровождающие течение инфекционных блефаритов, приводят к появлению на веке налета, склеиванию ресниц. Пациенты, обычно пользующиеся контактными линзами, отмечают, что не могут носить их столь длительное время, как раньше.
Простой блефарит характеризуется гиперемией и утолщением краев век, скоплением в уголках глазных щелей беловато-серого секрета, умеренным покраснением конъюнктивы, расширением протоков мейбомиевых желез.
При чешуйчатом блефарите на утолщенном и гиперемированном крае века скапливаются чешуйки слущенного эпидермиса и эпителия сальных желез, которые плотно прикрепляются к основанию ресниц. Чешуйки кожи также определяются на бровях и волосистой части головы. Течение себорейного блефарита может сопровождаться потерей и поседением ресниц.
Язвенная форма блефарита протекает с образованием желтоватых корочек, при снятии которых открываются язвочки. После заживления изъязвлений образуются рубцы, из-за которых нарушается нормальный рост ресниц (трихиаз). В тяжелых случаях ресницы могут обесцвечиваться (полиоз) и выпадать (мадароз), а передний ресничный край становиться гипертрофированным и морщинистым.
Демодекозный блефарит протекает с постоянным нестерпимым зудом век, более выраженным после сна. Края век утолщаются в виде красноватого валика. В дневное время отмечается резь в глазах, выделение липкого секрета, ведущее к засыханию отделяемого и его скоплению между ресницами, что придает глазам неопрятный вид.
При розацеа-блефарите на коже век видны мелкие серовато-красные узелки, увенчанные гнойничками.
Диагностика блефарита
Распознавание блефарита производится офтальмологом на основании жалоб, данных осмотра век, выявления сопутствующих заболеваний, лабораторных исследований. В ходе диагностики блефарита проводится определение остроты зрения и биомикроскопия глаза, позволяющая оценить состояние краев век, конъюнктивы, глазного яблока, слезной пленки, роговицы и пр. С целью выявления нераспознанных ранее гиперметропии, миопии, пресбиопии, астигматизма исследуется состояние рефракции и аккомодации.
Для подтверждения демодекозного блефарита производится микроскопическое исследование ресниц на клещ Demodex. При подозрении на инфекционный блефарит показано проведение бактериологического посева мазка с конъюнктивы. При аллергическом характере блефарита необходима консультация аллерголога-иммунолога с проведением аллергопроб. С целью исключения глистной инвазии целесообразно назначение анализа кала на яйца глист.
Длительно существующий блефарит, сопровождающийся гипертрофией краев век, требует исключения рака сальных желез, плоскоклеточного или базальноклеточного рака, для чего выполняется биопсия с гистологическим исследованием ткани.
Лечение блефарита
Лечение блефарита консервативное, длительное, требующее комплексного местного и системного подхода, а также учета этиологических факторов. Нередко для устранения блефарита требуются консультации узких специалистов (отоларинголога, стоматолога, дерматолога, аллерголог, гастроэнтеролога), проведение санации хронических очагов инфекции и дегельминтизации, нормализация питания, улучшение санитарно-гигиенических условий дома и на работе, повышение иммунитета. При выявлении нарушений рефракции необходимо проведение их очковой или лазерной коррекции.
Топическая терапия блефаритов требует учета формы заболевания. При лечении блефарита любой этиологии необходима тщательная гиена век, очищение от корочек и чешуек влажным тампоном после предварительного наложения пенициллиновой или сульфациловой мази, закапывание в полость конъюнктивы р-ра сульфацетамида, обработки краев век р-ром бриллиантового зеленого, проведение массажа век.
При язвенном блефарите применяют мази, содержащие кортикостероидный гормон и антибиотик (дексаметазон+гентамицин, дексаметазон+неомицин+полимиксин В). При конъюнктивите и краевом кератите лечение дополняют аналогичными глазными каплями. В случаях изъязвления роговицы применяют глазной гель с декспантеолом.
Аллергический блефарит требует устранения контакта с выявленным аллергеном, инстилляций противоаллергических капель (лодоксамид, натрия кромогликат), обработки век кортикостероидными глазными мазями, приема антигистаминных препаратов. При мейбомиевом и угревом блефарите целесообразно назначение внутрь тетрациклина или доксициклина курсом от 2 до 4 недель.
Системная терапия при блефаритах включает витаминотерпию, иммуностимулирующую терапию, аутогемотерапию. Эффективно сочетание местного и общего лекарственного лечения с физиотерапией (УВЧ, магнитотерапией, электрофорезом, дарсонвализацией, УФО), облучением лучами Букки.
При осложненных формах блефарита может потребоваться хирургическое лечение: удаление халязиона, пластика век при трихиазе, исправление заворота или выворота века.
Профилактика и прогноз при блефарите
При своевременной и упорной терапии блефарита прогноз для сохранности зрения благоприятный. В ряде случаев заболевание приобретает затяжное, рецидивируюещее течение, приводящее к возникновению ячменей, халязионов, деформации краев век, развитию трихиаза, хронического блефароконъюнктивита и кератита, ухудшению функции зрения.
Для профилактики блефарита необходимо лечение хронических инфекций, исключение контакта с аллергенами, проведение коррекции аномалий рефракции, своевременное лечение дисфункции сальных желез, соблюдение гигиены зрения, улучшение санитарно-гигиенических условий труда и быта.
[youtube.player]Читайте также:


