При остеоартрозе вариантами болевого синдрома могут быть
Рассмотрены патофизиология болевого синдрома при остеоартрозе и подходы к терапии с применением нестероидных противовоспалительных препаратов (НПВП). Описаны клиническая эффективность и безопасность применения нимесулида для лечения боли при остеоартрозе.
Pathophysiology of pain syndrome in osteoarthrosis and approaches to the therapy using non-steroidal anti-inflammatory preparations (NAIP) were considered. Clinical efficiency and safety of nemisulide application for relief of pain in osteoarthrosis were described.
Остеоартроз (ОА) — одно из самых распространенных заболеваний опорно-двигательного аппарата, основная причина постоянного болевого синдрома [1] и инвалидизации [2].
Болевой синдром при ОА представляется важной клинической проблемой. Манифестация боли возможна на разных стадиях процесса и не имеет четкой корреляции с рентгенологической картиной: рентгенологические проявления ОА отмечаются примерно у 30% взрослого населения, а болевой синдром развивается у 10–12% [3].
Боль может сохраняться даже после хирургического лечения. Примерно 15% больных, которым проведено эндопротезирование коленного сустава в связи с выраженным ОА, продолжают испытывать боль, несмотря на отсутствие хирургических осложнений и нормальную рентгенологическую картину [4].
В основе успешного управления симптомами ОА лежит понимание патофизиологии и тщательная клиническая оценка болевого синдрома.
Любой сустав, вне зависимости от его размеров, — это сложный орган, в состав которого входят синовиальная мембрана, синовиальная жидкость, хрящ, кость и мягкие ткани. При этом сустав — это еще и орган с едиными нейротрофическими, метаболическими, иммунными и функциональными составляющими, играющими важную роль как в патогенезе самого ОА, так и болевого синдрома при нем.
Известно, что прогредиентно протекающие дегенеративные процессы при ОА отмечаются во всех суставных структурах и объединяют потерю матрикса гиалинового хряща, ремоделирование подлежащей кости, поражение костного мозга, вовлечение связок, растяжение капсулы сустава, ослабление прилегающих к суставу мышц [5]. По мере прогрессирования ОА существенно меняется биомеханика сустава.
При ОА в процесс активно вовлекается периост из-за обнажения костной суставной поверхности [6]. Поверхность костной ткани внутри сустава, лишенная амортизирующих свойств из-за деструкции хряща, испытывает избыточную и неравномерную механическую нагрузку. В субхондральной кости появляются зоны динамической перегрузки, в которых развиваются изменения микроциркуляции. Это способствует возникновению субхондрального остеосклероза, кистовидной перестройки, изменению кривизны суставных поверхностей и образованию остеофитов. Повышение внутримедуллярного давления в субхондральной кости — это еще один источник боли при ОА.
Изменения также затрагивают связки, сухожилия, с развитием лигаментитов, теносиновитов, а также бурситов околосуставных сумок [7]. Прилегающие к суставу мышечные структуры страдают как от реактивного воспаления, развивающегося в суставах, так и от нарушения биомеханики больного сустава. В итоге повышенная механическая нагрузка на мышечный аппарат приводит к гипертонусу мышц, что также способствует нарастанию боли.
Значимая роль в патогенезе ОА отводится синовиту, деструктивно воздействующему на суставные структуры за счет активации фагоцитарных, воспалительных и иммунных реакций, способствующих высвобождению значительного числа медиаторов (цитокинов, простагландинов, матриксных металлопротеиназ, супероксидных радикалов, оксида азота и др.), играющих ключевую роль как в моделировании воспаления, так и восприятии боли [8, 9]. Воспаление синовиальной оболочки вносит существенный вклад в развитие боли, поскольку в ней достаточно широко представлены нервные окончания.
К настоящему времени накоплены данные о роли субстанции Р — нейропептида, способствующего возникновению и поддержанию боли за счет усиления продукции медиаторов воспаления в области суставов [10, 11]. По данным исследований при ОА субстанция Р обнаруживается в синовиальной жидкости и синовиальной оболочке [12, 13], периосте, подхрящевых участках костей, суставных капсулах, где синтезируется в немиелинизированных чувствительных нейронах [14], то есть в тех суставных структурах, из которых чаще и больше происходит болевых импульсов [15]. В хрящевой ткани сустава субстанция Р не обнаружена.
Еще одним проявлением ОА, усиливающим боль, является синовиальный выпот, способствующий растяжению богатой нервными окончаниями капсулы сустава [16, 17].
Кроме того, в качестве весьма специфического для суставов фактора, способствующего развитию болевого синдрома при ОА, рассматривается ангиогенез, при котором помимо роста сосудов отмечается значительный рост новых немиелинизированных чувствительных нервных окончаний [18]. При ОА процесс ангиогенеза наблюдается в синовиальной оболочке, некальцифицированных участках внутрисуставных хрящей и в остеофитах. Интересно, что в периваскулярных немиелинизированных нервных волокнах также обнаруживается субстанция Р и пептид, связанный с геном кальцитонина (CGRP), которые в совокупности способствуют медиации устойчивой жгучей боли, как ее описывают больные ОА [19].
Поскольку внутрисуставной гиалиновый хрящ не имеет ноцицепторов, он, несмотря на существенные дегенеративные процессы в нем, не может служить источником болевой импульсации. Очевидно, что боль при ОА полиэтиологична и происходит из всех выполняющих сустав структур, за исключением хряща [10, 11].
Болевой синдром при ОА может быть острым и хроническим: с периодическими обострениями и их уменьшением. Острая боль является следствием раздражения болевых рецепторов, расположенных в коже, связках, сухожилиях, сумках, костях, синовиальной оболочке, мышцах. Механизмы трансформации острой боли в хронический болевой синдром при ОА изучены недостаточно полно. Предполагается, что хронизации боли при ОА может способствовать длительное раздражение периферической ноцицептивной системы с постоянным вовлечением задних рогов спинного мозга [20]. При этом включаются принципиально иные механизмы формирования болевых импульсов. Ключевой вопрос касается связи между периферическим повреждением и воспалением структур суставов и стимуляцией выработки ЦОГ-2 в центральной нервной системе (ЦНС), где могут иметь значение как нервные, так и гуморальные механизмы. В частности, показано, что довольно продолжительная активность небольших сенсорных нейронов, обусловленная периферическим воспалением, сопровождается высвобождением глутамата/аспартата и субстанции Р в спинном мозге с последующей активацией рецепторов NMDA (N-метил-D-аспартата) в нейронах задних рогов спинного мозга [21]. Доказательством этого является повышенное содержание субстанции Р в спинномозговой жидкости больных ОА [22]. Стимуляция этих рецепторов может вызвать повышение экспрессии ряда ферментов, включая ЦОГ-2, в спинном мозге, что в итоге ведет к усилению болевого синдрома. Гуморальный же механизм воспалительной реакции, связанной с повреждением периферических суставных структур, приводит к высвобождению провоспалительных цитокинов (ФНО-α, ИЛ-1β), которые в свою очередь усиливают экспрессию ЦОГ-2.
Исходя из представлений о патогенезе ОА и болевого синдрома при нем, становится очевидным, что подавление воспаления и предотвращение деструкции суставных структур, с целью снижения синтеза провоспалительных цитокинов, простагландинов (в особенности ПГE2), ферментов синовиальной оболочки, металлопротеиназ, деградации коллагеновых волокон, протеолитической активности и т. п., является одним из приоритетных направлений в терапии ОА. Несомненно, назначение противовоспалительных препаратов не просто желательно, но и показано больным с ОА, испытывающим боль, особенно в тех случаях, когда развитие болевого синдрома тесно связано с тканевым воспалением, а простой анальгетик не оказывает должного эффекта. Подобный терапевтический подход соответствует ведущим рекомендациям национальных и международных руководств по купированию болевых синдромов у пациентов с ОА, где подчеркивается, что терапевтическим методом в таких случаях является использование парацетамола. При этом важно подчеркнуть, что парацетамол не оказывает действия на периферические ЦОГ, а посему не обладает противовоспалительным эффектом. И, кроме того, чтобы реализовать свою функцию, парацетамол должен достичь достаточного уровня концентрации в ликворе, поскольку оказывает комплексное воздействие на ЦНС, усиливая нисходящие от периферии к ЦНС процессы торможения. А это требует применения достаточной дозировки и обязательного соблюдения временного интервала между приемами (1 г трижды в день), чтобы полностью использовать потенциал препарата [27]. Эти аспекты оправдывают применение таких лекарственных препаратов, как НПВП, с учетом соотношения пользы и риска.
Нестероидные противовоспалительные препараты (НПВП) — наиболее назначаемый класс лекарственных средств, предназначенных для лечения болевых синдромов. Общими фармакологическими свойствами НПВП являются подавление биосинтеза простагландинов (ведущих факторов активации болевых рецепторов) за счет блокады изоферментов циклооксигеназы, в частности ЦОГ-2, и нормализация сниженного болевого порога. При назначении НПВП подавление синтеза простагландинов имеет место как на периферическом, непосредственно в месте повреждения и воспаления, так и на центральном уровнях, свидетельствуя о том, что и периферические и центральные механизмы принимают участие в антиноцицептивном действии этих препаратов. Центральный эффект НПВП связан с угнетением синтеза простагландинов, которые образуются в ЦНС и способствуют усилению болевого сигнала. Таким образом, ЦНС является дополнительным местом проявления антиноцицептивных эффектов НПВП.
Одним из наиболее популярных средств среди НПВП является нимесулид. Многочисленные исследования и более чем 30-летний клинический опыт применения показали, что нимесулид (Найз) обладает высокой эффективностью и хорошей переносимостью [28].
В контексте данной статьи хотелось бы прежде остановиться на бесспорных достоинствах нимесулида как препарата выбора для лечения болевых синдромов при ОА, принимая во внимание данные об их механизмах, рассмотренные ранее.
Интересны, прежде всего, ЦОГ-зависимые механизмы действия, обусловливающие эффективность и безопасность нимесулида. Поскольку нимесулид оказывает преимущественное действие на ЦОГ-2, то его эффекты очевидны как на периферии, в суставных структурах, затронутых деструктивным процессом и связанным с ним воспалением, так и в ЦНС [29, 30]. Причем исключительной особенностью нимесулида является способность не только подавлять активность ЦОГ-2, но и блокировать ее образование [31].
Хотя нимесулид и обладает преимущественным эффектом в отношении ЦОГ-2, он оказывает сбалансированное влияние на обе изоформы ЦОГ. В терапевтических концентрациях нимесулид ингибирует 88% активности ЦОГ-2 и 45% активности ЦОГ-1. При этом если воздействие на ЦОГ-1 прекращается через 24 часа после введения, то воздействие на ЦОГ-2 продолжается намного дольше [32], и это различие сохраняется при длительном применении [33, 34].
Неоспоримым преимуществом нимесулида является способность молекулы уменьшать высвобождение ФНО-α, ИЛ-6 и субстанции Р [35–37].
Примечательны ЦОГ-независимые эффекты нимесулида. В частности, в терапевтических концентрациях нимесулид влияет на продукцию токсичных окислительных радикалов и других компонентов нейтрофильной активации [38], ß-глюкуронидазы [39], что может усилить противовоспалительный и анальгетический эффект и потенциально уменьшать вероятность гастроинтестинальной ульцерогенности.
Наконец, трудно переоценить протективное действие нимесулида на суставной хрящ. Известно, что неселективные в отношении ЦОГ НПВП усугубляют тяжесть ОА при длительном применении. В наибольшей степени отрицательно влияют на хрящ производные индолуксусной кислоты (индометацин), чуть меньше — производные пропионовой кислоты (ибупрофен, напроксен и др.), что подтверждается данными рентгенографии. При этом доказано, что селективные ингибиторы ЦОГ-2, в частности нимесулид, не оказывают отрицательного влияния на синтез протеогликанов хрящевой тканью, даже при применении высоких доз [40, 41]. Напротив, нимесулид обнаруживает способность снижать в синовиальной жидкости, полученной из воспаленного сустава, уровень коллагеназы, вызывающей деградацию коллагена и протеогликанов [42].
С клинической точки зрения, многоплановость механизмов действия нимесулида, связанных или не связанных с ЦОГ, выражается в эффективности и быстром модулировании сложного воспалительного процесса и сопряженной с ним боли.
Клиническая эффективность нимесулида показана в многочисленных исследованиях. Известно, что препарат превосходит или как минимум столь же эффективен, как и классические НПВП, в отношении купирования значительного числа болевых синдромов, включая ревматоидный артрит, скелетномышечные боли в спине, послеоперационную и зубную боль, дисменорею. Преимущества нимесулида показаны и при лечении ОА. Так, использование нимесулида позволило добиться значимого уменьшения боли и улучшения самочувствия у подавляющего большинства пациентов с ОА, включенных в двойное слепое сравнительное исследование эффективности и безопасности нимесулида и диклофенака при гонартрозе и коксартрозе [43]. Этот результат представляется более значимым еще и потому, что примерно половина больных до назначения нимесулида получали другие НПВП и не отмечали при этом существенного улучшения своего состояния.
М. И. Шупина* , 1 , кандидат медицинских наук
Г. И. Нечаева*, доктор медицинских наук, профессор
Е. Н. Логинова*, кандидат медицинских наук
Т. В. Кропотина**, кандидат медицинских наук
Ю. В. Арбузова**
* ГБОУ ВПО ОмГМУ МЗ РФ, Омск
** БУЗОО ОКБ, Омск
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
1. Укажите суставы, наиболее часто поражаемые при остеоартрозе (ОА):
а) дистальные межфаланговые;
б) проксимальные межфаланговые;
в) запястно-пястные;
г) тазобедренные;
д) локтевые;
е) коленные;
ж) пястно-фаланговые;
з) позвоночника;
и) крестцово-подвздошные сочленения;
к) голеностопные.
2. Какие виды движения ограничиваются в тазобедренном суставе в первую очередь при ОА?
а) разгибание;
б) отведение;
в) приведение;
г) сгибание;
д) внутренняя ротация;
е) наружная ротация.
3. Развитие блокады коленного сустава связано с:
а) травмой менисков;
б) скоплением синовиальной жидкости;
в) разрывом крестообразных связок;
г) наличием свободного внутрисуставного тела;
д) наличием крупных остеофитов.
6. Изменения конфигурации сустава при ОА:
а) отсутствуют;
б) выражены за счет припухлости мягких тканей;
в) выражены за счет костных изменений.
7. К клиническим проявлениям ОА относятся:
а) крепитация при движениях;
б) утренняя скованность менее 30 мин;
в) утренняя скованность не менее 1 ч;
г) энтезопатии;
д) деформации суставов;
е) ограничение подвижности в суставах.
8. Киста Бейкера – это:
а) околосуставное кистовидное просветление костной ткани на рентгенограммах;
б) скопление воспалительной жидкости в полости сустава;
в) скопление жидкости в заднем завороте коленного сустава;
г) скопление жидкости в препателлярной бурсе;
д) скопление жидкости в верхнем завороте плечевого сустава.
9. Воспалительные изменения крови при ОА, как правило, выражены:
а) значительно;
б) незначительно.
10. Для синовиальной жидкости при ОА характерны:
а) пониженная вязкость;
б) повышенная вязкость;
в) содержание белка 40–60 г/л;
г) содержание белка 20–30 г/л;
д) клеток 1000–5000/мл, нейтрофилов не более 50%;
е) клеток 5000–25000/мл, нейтрофилов не более 75%;
ж) плохое образование муцинового сгустка;
з) сниженное содержание глюкозы.
Ответы
1 – а, в, д, ж. 2 – д. 3 – а, в, г. 4 – а, б, г. 5 – а, в. 6 – в.
7 – а, б, д, е. 8 – в. 9 – б . 10 – а, г, д.
В стационар поступила больная А. 18 лет. Заболела 9 лет назад, когда без видимых причин появились боли в мелких суставах кистей, высыпания на коже лица, через некоторое время присоединились отеки. Постоянно сохранялась лихорадка (37,6–38,3 о С). Практически постоянно проводилось лечение преднизолоном (максимальная доза 40 мг/сут, поддерживающая – 10–15 мг/сут). В течение последних 8 мес. принимала преднизолон в дозе 60 мг/сут, на этом фоне отметила прибавку в весе на 17 кг. Выявлена гипергликемия 178 мг%, АД составило 180 и 110 мм рт. ст. Попытки снижения дозы преднизолона ниже 20 мг/сут вызывали слабость, усиление изменений на коже, нарастание отеков, повышение температуры тела. Госпитализирована для определения дальнейшей тактики лечения.
При осмотре: обращают на себя внимание небольшой рост, ожирение с преимущественным отложением жира над 7 шейным позвонком, в надключичных ямках, яркая гиперемия кожи лица, гнойничковая сыпь на коже спины и плеч, стрии на животе, отеки голеней. Отмечается болезненность при пальпации остистых отростков на уровне 11–12 грудного и 1–2 поясничных позвонков. АД – 175 и 105 мм рт. ст.
Анализ крови: гемоглобин – 95 г/л, эритроциты – 4,2 млн, ЦП=0,85, лейкоциты – 11 тыс. (формула не изменена), СОЭ – 37 мм/ч. Общий белок – 5,9 мг%, альбумин – 3,0 мг%, глюкоза – 134 мг%, креатинин – 1,9 мг%. LE-клетки не определяются. АНФ 1:160, Ат к нативной ДНК – 1,8 (норма – до 1,2). IgA – 70 мг%, IgM – 120 мг%, IgG – 1050 мг%, комплемент – 8 мг%.
Анализ мочи: уд. вес – 1018, белок – 2,8‰, эритроциты – 8–10 в поле зрения, лейкоциты – 4–6 в поле зрения, гиалиновые цилиндры – 0–1–2 в поле зрения.
Анализ кала: повторно положительные реакции на кровь.
Сформулируйте клинический диагноз.
Клинические проявления остеоартроза
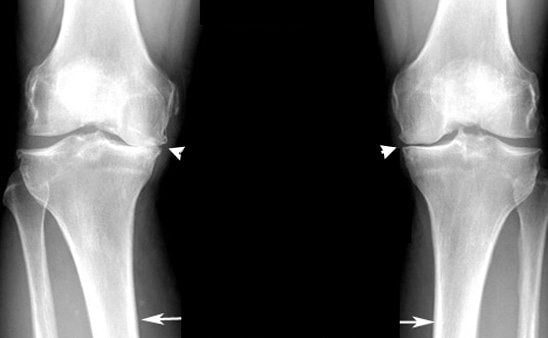
Основные клинические симптомы остеоартроза - боли и деформация суставов, приводящие к нарушению их функции. Варианты болевого синдрома при остеоартрозе коленного сустава приведены в табл. 1. Боли возникают при нагрузке на больной сустав и ходьбе, а уменьшаются в покое. Характерны вечерние и ночные боли после дневной нагрузки. Иногда боли в суставах усиливаются под влиянием метеорологических факторов (низкой температуры, высокой влажности и атмосферного давления и др.), вызывающих увеличение давления в полости сустава. Скованность при остеоартрозе длится до 30 мин в отличие от ревматоидного артрита (более 1 часа).
По течению остеоартроза подразделяют на медленно и быстропрогрессирующий. Остеоартроз может сопровождаться на определенных этапах реактивным синовитом. Клиническое течение остеоартроза характеризуется волнообразностью, когда короткие периоды обострения сменяются спонтанной ремиссией.
Таблица 1.
Варианты болевого синдрома при остеоартрозе (Мазуров В. И., Онущенко И. А., 2000)
При осмотре пациента выясняют причины заболевания и наличие факторов риска развития и прогрессирования патологического процесса. Обследование позволяет выявить деформации сустава во фронтальной и сагиттальной плоскостях, нарушения походки, ее особенности, способность передвигаться самостоятельно или с использованием дополнительных средств (трость, костыли), а также сравнить передвижение пациента по ровной поверхности и по лестнице (вверх и вниз). При осмотре определяют локализацию боли, наличие синовита, свободных внутрисуставных тел, выявляют повреждения менисков, измеряют объем движения в суставе, величину сгибательной и разгибательной контрактур.
Характерно также образование узелков в области проксимальных (узелки Бушара) и дистальных (узелки Гебердена) межфаланговых суставов. Выраженная припухлость и локальное повышение температуры над суставами не характерны, однако могут возникать при развитии вторичного синовита.
Лечение остеоартроза
В иностранной литературе остеоартрит выступает аналогом остеоартроза, таким образом исследователи подчеркивают роль воспалительного процесса в патогенезе заболевания. В последние годы ситуация резко изменилась. Появился новый класс лекарственных средств, модифицирующих структуру суставного хряща. В июне 2003 г. в Лиссабоне состоялся очередной конгресс EULAR (Европейской антиревматической лиги), на котором были предложены новые рекомендации по лечению остеоартроза коленных суставов (табл. 2).
Таблица 2.
Рекомендации EULAR (2003) по лечению остеоартроза коленных суставов
| 1. Оптимальное лечение остеоартроза коленных суставов требует комбинации немедикаментозных и медикаментозных методов |
| 2. При лечении остеоартроза коленных суставов необходимо учитывать: факторы риска остеоартроза (избыточную массу тела, механические факторы, физическую активность); общие факторы риска (возраст, коморбидность, полипрагмазию); уровень интенсивности боли и функциональных нарушений; наличие воспалительного процесса; локализацию и степень структурного повреждения |
| 3. Немедикаментозная терапия остеоартроза должна включать обучение пациента, физические упражнения, использование вспомогательных средств (супинаторы, фиксаторы коленного сустава и др.) и снижение массы тела |
| 4. Ацетаминофен для перорального приема является препаратом первой линии; при наличии эффекта - средство выбора для долговременного использования |
| 5. Лечебные средства (НПВП, капсаицин) имеют клиническую эффективность и безопасны |
| 6. НПВП необходимо использовать у пациентов, которые не реагируют на ацетаминофен. При повышенном риске желудочно-кишечных заболеваний необходимо использовать неселективные НПВП в комбинации с гастропротекторами или селективные ингибиторы ЦОГ-2 |
| 7. Опиоидные анальгетики с или без ацетаминофена - полезная альтернатива в лечении пациентов, имеющих противопоказания для назначения НПВП, включая ингибиторы ЦОГ-2, и при отсутствии клинического эффекта или переносимости при их применении |
| 8. Модифицирующие средства замедленного действия при остеоартрозе, которые включают глюкозамин и хондроитин, гиалуроновую кислоту, имеют симптоматические эффекты и могут изменять структуру хрящевой ткани |
| 9. Внутрисуставные инъекции кортикостероидов показаны при воспалительном процессе в коленном суставе, особенно если он сопровождается выпотом |
| 10. Эндопротезирование необходимо использовать у пациентов с выраженными рентгенологическими проявлениями остеоартроза, резко выраженным или нестерпимым болевым синдромом, выраженными функциональными нарушениями |
1. Симптоматические средства быстрого действия (НПВП, ацетаминофен, опиоидные анальгетики, кортикостероиды и др.), которые оказывают влияние на клинические симптомы остеоартроза (боль, воспаление и др.).
2. Модифицирующие средства замедленного действия (глюкозамин, хондроитин, гиалуроновая кислота), эффект которых проявляется более медленно по сравнению с симптоматическими препаратами и длится после окончания их применения. Данные фармакологические агенты обладают хондромодифицирующим действием, предупреждая деградацию суставного хряща.
=================
Вы читаете тему:
Остеоартроз: современные принципы лечения
С возрастом заболеваемость остеоартрозом суставов резко увеличиваются. Он диагностируется примерно у 30% пациентов после 60 лет. Клинически патология проявляется болями в суставах, усиливающимися при сгибании или разгибании, утренней припухлостью, скованностью движений. При остеоартрозе 1-2 степени тяжести пациентам показан прием препаратов, проведение физиотерапевтических, массажных процедур. А сильное повреждение хрящевых и костных элементов сустава требует хирургического лечения.
Общее описание болезни
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Остеоартроз — дегенеративно-дистрофическая патология, чаще поражающая крупные суставы (тазобедренные, коленные, локтевые). Вначале начинает разрушаться хрящ. Из-за его уплотнения и истончения повышаются нагрузки на костные поверхности. Они с трудом смещаются относительно друг друга, что становится причиной их деформации.

Ситуацию усугубляет образование остеофитов — единичных или множественных костных наростов. При смещении они травмируют мягкие ткани, ущемляют нервные окончания, кровеносные сосуды.
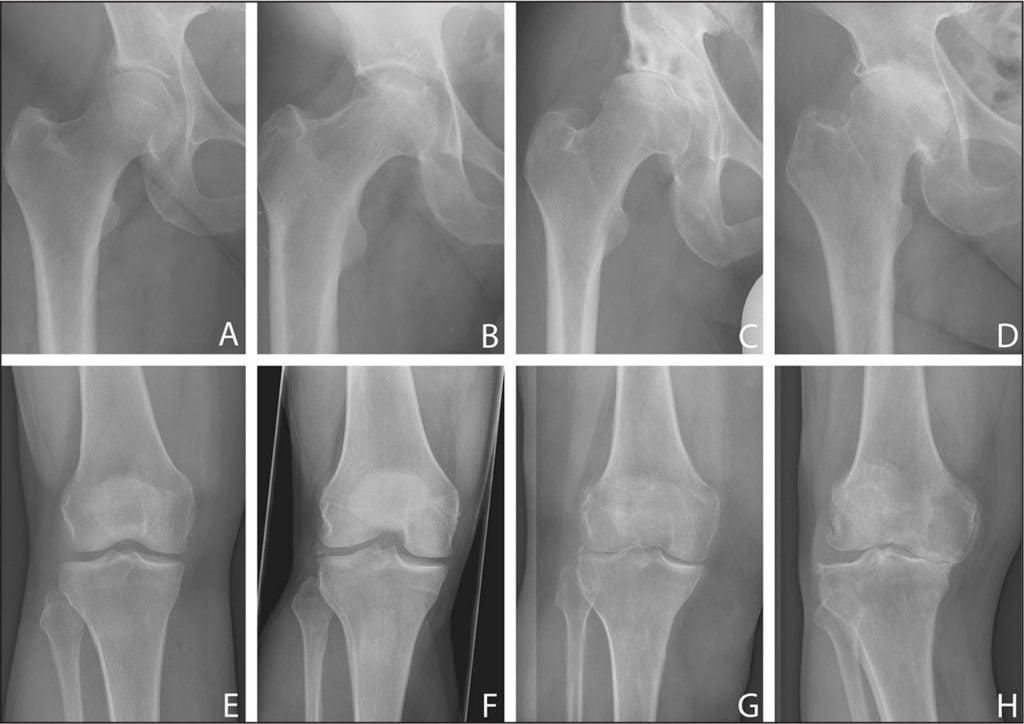
Стадии заболевания
В ортопедии и травматологии остеоартроз классифицируют в зависимости от степени изменения хрящевых и костных структур, определяемой с помощью рентгенографии. Для каждой из них характерна своя клиническая картина.
Причины развития
Первичный остеоартроз, то есть развивающийся при изначально здоровом хряще, возникает из-за естественного старения, повышенных физических нагрузок, наследственной предрасположенности, врожденной дисплазии суставов. Причинами вторичного поражения хряща становятся уже присутствующие в организме заболевания:
- остеопороз;
- системная красная волчанка, склеродермия, ревматоидный артрит;
- метаболические нарушения;
- эндокринные патологии, в том числе сахарный диабет, гипотиреоз;
- приобретенная дисплазия.
К развитию остеоартроза предрасполагают инфекционные поражения, травмы, хирургические вмешательства, низкая двигательная активность, дефицит в организме витаминов и микроэлементов.
Симптоматика патологии
Остеоартроз 1 степени тяжести протекает бессимптомно. По мере разрушения хрящевой прокладки сустава появляются первые болезненные ощущения. Колени и тазобедренные суставы болят после продолжительной ходьбы, подъема по лестнице, а локти и плечи — после выполнения монотонных, частых движений.
Вскоре появляется хруст, щелчки при сгибании или разгибании сустава. Утром возникают отечность, тугоподвижность. На конечном этапе развития остеоартроза боли становятся постоянными. Они не четко локализуются, а распространяются на соседние участки тела.
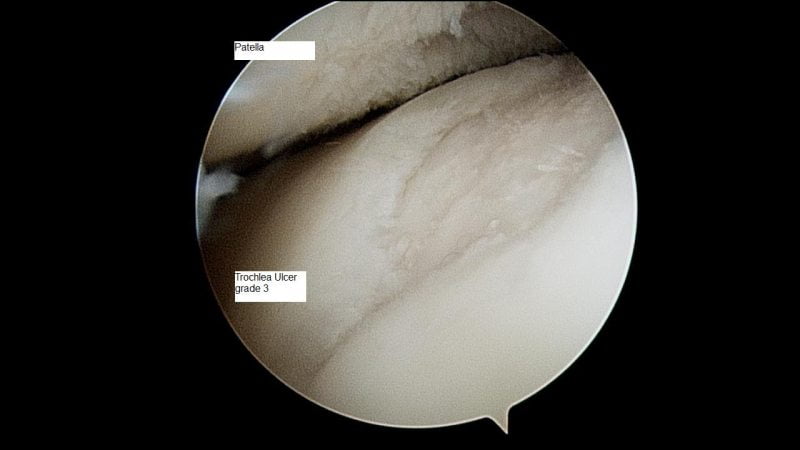
Методы диагностики
Диагноз может быть выставлен на первом приеме у ортопеда на основании внешнего осмотра, описания пациентов характерных признаков остеоартроза, данных анамнеза. Для его подтверждения и исключения заболеваний со сходной симптоматикой проводятся инструментальные исследования:
- рентгенография;
- МРТ или КТ;
- ультразвуковое исследование.
По показаниям выполняется артроскопия — обследование внутренней поверхности сустава с помощью артроскопических инструментов. При необходимости производится забор биоптатов синовиальной оболочки, суставной жидкости для дальнейшего изучения.
Как лечить остеоартроз суставов
Терапия остеоартроза направлена на устранение болей, отечности, скованности движений, профилактике распространения деструктивно-дегенеративной патологии на здоровые элементы сустава. Пациентам рекомендуется снизить двигательную активность, избегать нагрузок на сустав. При ходьбе нужно использовать трость, а при тяжелом течении остеоартроза — костыли. Стабилизировать сустав помогает и ношение ортопедических приспособлений: жестких и полужестких ортезов, эластичных бандажей (для коленных, плечевых и др.), в том числе согревающих.
Чтобы не чувствовать боль во время ходьбы, сгибания или разгибания сустава, человек намеренно ограничивает подвижность при остеоартрозе. Это приводит к мышечной атрофии и еще более быстрому прогрессированию заболевания. Поэтому одной из основных задач лечебной физкультуры становится укрепление мышечного каркаса для стабилизации всех поврежденных элементов.
Первые занятия обязательно проводятся под руководством врача ЛФК. Он показывает больным, как правильно распределять нагрузки, чтобы укрепить мышцы и избежать дальнейшего разрушения хрящей и костей.
Для устранения болей при остеоартрозе используются нестероидные противовоспалительные средства в форме инъекций, таблеток, гелей. Наиболее эффективны Диклофенак, Кетопрофен, Нимесулид, Мелоксикам, Кеторолак, Индометацин. От острых, пронизывающих болей помогают избавиться медикаментозные блокады с глюкокортикостероидами Триамцинолоном, Дипроспаном и анестетиками Новокаином, Лидокаином.
В лечение остеоартроза также применяются средства для улучшения кровообращения, хондропротекторы, миорелаксанты. Используются препараты с витаминами группы B, согревающие мази, сбалансированные комплексы витаминов и микроэлементов.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Внутрисуставная оксигенотерапия, или насыщение сустава кислородом, обычно применяется одновременно с сеансами гипербарической оксигенации. После проведения нескольких процедур отмечается улучшение метаболизма, преобладание восстановительных реакций над процессами разрушения. Внутрисуставная оксигенотерапия также показана пациентам для укрепления костей, их минерализации, улучшения регионарного кровообращения.
Это физиотерапевтический метод лечения остеоартроза, основанный на применении излучения оптического диапазона с фиксированной длины волны, которое генерирует лазер. Лазеротерапия используется для подавления воспаления в мягких структурах, снижения выраженности болей, ускорения регенерации тканей. Физиопроцедуры часто назначаются пациентам для профилактики нежелательных последствий применения глюкокортикостероидов.
Для снижения повышенного давления внутри костей при коксартрозе (остеоартрозе тазобедренного сочленения) проводится декомпрессия зоны метаэпифиза бедра. Процедура также применятся в качестве профилактики ишемии тканей — стойкого расстройства кровообращения, провоцирующего быструю гибель клеток. Наиболее востребован в ортопедии метод туннелизации зоны метаэпифиза с декомпрессией кости и проведением внутрикостных блокад.
Электромиостимуляция — стимуляция мышц электрическим током, вызывающим их сокращение. Физиопроцедура проводится при расстройствах чувствительности, проявляющихся в онемении, покалывании, ползании мурашек. После нескольких сеансов мышечный каркас пораженного остеоартрозом сочленения укрепляется, повышается объем движений.
Это радикальный и часто единственный способ вернуться к активному образу жизни. Производится однополюсная или двухполюсная замена деформированных костных структур искусственным имплантатом. После непродолжительной реабилитации подвижность конечности полностью восстанавливается. Нередко снимается группа инвалидности, так как человек возвращается на место службы, вновь приступает к спортивным тренировкам.
Пациентам с лишним весом врачи рекомендуют похудеть для снижения нагрузки на больной сустав. Следует ограничить, а лучше полностью исключить употребление полуфабрикатов, колбас, кондитерских изделий, в том числе выпечки. В рационе должны преобладать свежие овощи, фрукты, жирная рыба, злаковые каши, кисломолочные продукты.
Из биоактивных добавок наиболее полезны те, в состав которых входит глюкозамин, хондроитин, коллаген, гиалуроновая кислота, витамины, минералы.
Санаторно-курортное лечение — неотъемлемая часть комплексной реабилитации пациентов с остеоартрозом. Его основными задачами становятся улучшение самочувствие пациента, профилактика обострений, укрепление защитных сил организма. В санаториях для этого используются минеральные воды, лечебные грязи, различные виды массажа, сауны, физиопроцедуры, ЛФК.

При тяжелом поражении коленных, тазобедренных сочленений проводится эндопротезирование. В остальных случаях пациентам показана артропластика — иссечение остеофитов, реконструкция костных поверхностей. Если сустав сильно деформирован, то выполняется артродез. Так называется его полное обездвиживание в функционально выгодном положении. Один из инновационных методов лечения заболевания — использование стволовых клеток, которые замещают поврежденные клетки хрящевых тканей.
Осложнения
Если больной не обращается за медицинской помощью, то на конечном этапе развития остеоартроза возникает анкилоз — полное или частичное обездвиживание сустава. Нередко течение патологии осложняется реактивным синовитом, кровоизлияниями в полость сустава, остеонекрозом мыщелка бедра, наружными подвывихами наколенника.
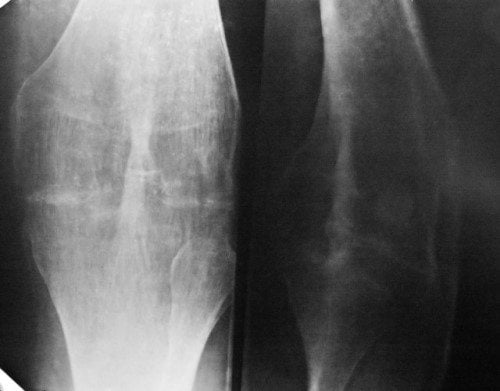
Прогноз специалистов
Прогноз зависит от формы и локализации остеоартроза, возраста и общего состояния здоровья пациента. Это заболевание пока не удается вылечить полностью. Но при его раннем обнаружении, проведении грамотного лечения удается устранить все симптомы, предупредить повреждение здоровых суставных элементов.
Меры профилактики
Первичная профилактика заболевания заключается в своевременном лечении травм, инфекционных, воспалительных патологий. Необходимо также корректировать плоскостопие, исправлять деформации стоп, коленных суставов, избавиться от врожденного вывиха бедра. Врачи рекомендуют 1-2 раза в год проходить полный медицинский осмотр, включая рентгенографическое обследование, МРТ или КТ.
К развитию заболевания приводят как избыточные физические нагрузки, так и малоподвижный образ жизни. Поэтому следует придерживаться умеренной двигательной активности для сохранения подвижности сочленений, укрепления мышц, связочно-сухожильного аппарата. В качестве профилактики отлично подойдет плавание, аквааэробика, пилатес, фитнес, езда на велосипеде, скандинавская ходьба.
Лишний вес — один из основных факторов, провоцирующих развитие остеоартроза голеностопа, коленных, тазобедренных сочленений. При снижении массы тела на 1 кг нагрузка на суставы ног уменьшается сразу на 4 кг. Для похудения применяются не только низкокалорийные диеты, но и ежедневные занятия лечебной физкультурой, в том числе аэробные тренировки.
Если дисплазия тазобедренного сустава вовремя не устранена, то во взрослом возрасте велика вероятность развития коксартроза. Избежать этого позволит исключение повышенных нагрузок, контроль веса, регулярное выполнение упражнений лечебной физкультуры. Ортопеды не рекомендуют при дисплазии заниматься бегом, прыжками, поднимать тяжести.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Читайте также:


