При переломах костей когда делают операции
Зачастую операция при переломе – оптимальный вид лечения. Ведь консервативными методами можно обойтись не всегда, и приходится прибегать к радикальной терапии. О целях хирургического вмешательства, его видах, показаниях и противопоказаниях, особенностях реабилитации после них и возможных осложнениях описано в данной статье.

Определение, суть и цели оперативного вмешательства при переломах
Оперативные методы лечения переломов костей в большинстве случаев предполагают применение остеосинтеза. Это хирургическое вмешательство, в результате которого соединяются и фиксируются костные отломки, образовавшиеся после повреждения.
Операция позволяет создать максимально благоприятные условия для правильного и быстрого срастания тканей.
Для фиксации используются различные конструкции:
- аппарат Илизарова;
- различные пластины;
- фиксирующие комплексы, содержащие шурупы, спицы, болты и др.



Все они изготавливаются из специальных неокисляющихся в организме металлов. Какая именно конструкция будет выбрана, зависит от конкретной ситуации – вида перелома, его тяжести, локализации. В случаях, когда можно добиться удачного сращения без оперативного вмешательства, речь идет о закрытой иммобилизации, предполагающей использование гипса (или лангеты) и предусматривающей длительную неподвижность.
При открытой форме иммобилизация занимает гораздо меньше времени. Гипсовая повязка в этом случае не нужна. Обычно уже спустя несколько суток после хирургического вмешательства человек может начинать понемногу двигаться.
Области применения радикального лечения
Лечение перелома после операции применяется при различных, с точки зрения локализации, травмах.
Чаще всего остеосинтез практикуется, если пострадали:
- кисть;
- локтевой сустав;
- плечо;
- надплечье;
- предплечье;
- тазобедренный сустав;
- бедро;
- голень;
- голеностопный сустав;
- стопа.



Отдельно следует выделить оперативное лечение чрезвертельных переломов бедра, которые являются сложными и часто чреваты инвалидностью. Радикальное вмешательство позволяет пациенту быстрее восстановиться и вернуться к обычной жизни, сохранив нормальную двигательную активность.
Что касается челюстно-лицевой хирургии, то остеосинтез проводится в основном при повреждениях нижней челюсти, костных тканей черепа. Операция при переломе глазницы в большинстве случаев не требуется – обходятся консервативным лечением. Хотя методик хирургического вмешательства существует много. Все они предполагают проведение операций в большинстве случаев посредством небольших надрезов, не оставляющих заметных шрамов.
Разновидности остеосинтеза
Существует несколько классификаций остеосинтеза. Одна из них учитывает сроки проведения операции при переломе.
С этой точки зрения хирургическое вмешательство может быть:
- Срочным, когда операция проводится в день перелома для обеспечения максимального результата.
- Отсроченным, если делается при неправильно сросшихся костях и отломках.
Также остеосинтез бывает:
- Наружным, когда в ходе операции участки, подвергшиеся перелому, не обнажаются. В роли фиксирующих элементов выступают спицы, которые проводятся через поврежденные костные ткани. Данный вид считается более простым. Обычно проводится при травмах трубчатых костей. Двигаться после операции пациент способен уже на следующие сутки.
- Погружным, когда в ходе операции происходит внедрение фиксатора непосредственно в травмированную область. Данный вид имеет три подтипа: внутри- или накостный. Чрескостный чаще всего применяется при осложненных переломах. Он предполагает использование специальных аппаратов в качестве фиксаторов, надежно скрепляющих отломки, не сковывающих сустав и не травмирующих расположенные рядом мягкие ткани.
Вид оперативного вмешательства подбирается после обследования. Врач ставит диагноз и в зависимости от сложности и других особенностей перелома принимается решение в пользу того или иного метода.
Основные показания к операции
Оперативное вмешательство – это всегда стресс для организма. Поэтому по возможности его стараются избегать. Однако бывают случаи, когда без помощи хирурга при переломах не обойтись.
Список основных показаний к операции:
- перелом со смещением такого типа, когда успех закрытой резекции маловероятен;
- травмы шейки бедра, после которых кости срастаются очень долго (особенно у немолодых людей);
- внутрисуставный перелом;
- произошедшее в ходе консервативной терапии смещение;
- неправильно сросшиеся кости (ложный сустав).




Бывает, что операции применяются даже в случаях, когда можно ограничиться консервативным лечением. Такие решения обосновываются нежелательностью длительной реабилитации. Например, если речь идет о спортсменах, военных и людях некоторых других профессий, которым необходимо скорейшее восстановление.
Основные противопоказания
Есть ситуации, при которых радикальное лечение проводить нельзя или крайне нежелательно.
Противопоказания к оперативному лечению переломов:
- артрозы третьей и четвертой степени, при которых дегенеративные процессы уже зашли далеко;
- обостренные артриты;
- инфекции гнойного характера;
- остеопороз на завершающей стадии;
- переломы открытого типа с высоким риском инфицирования тканей;
- патологии кроветворной системы;
- состояние шока;
- кома;
- серьезные дисфункции нервной системы;
- индивидуальная непереносимость анестезии;
- возраст пациента после 80 — 85 лет;
- тяжелые соматические патологии (сердечно-сосудистые, сахарный диабет на поздней стадии и т. д.).
В большинстве перечисленных случаев высока вероятность серьезных осложнений, которые могут нести прямую угрозу жизни. Поэтому врачи стараются ограничиться консервативными методами терапии. Оперативное лечение переломов у детей тоже проводится в крайних случаях.
Исключением являются ситуации, при которых диагностируется оставшееся после консервативной терапии смещение или имеют место сложнейшие травмы с повреждением мягких тканей.
Реабилитационный период
Если безоперационное лечение перелома предполагает длительный период иммобилизации, во время которого происходит процесс сращения костей, то после хирургического вмешательства приступать к реабилитации можно значительно скорее.
Сроки ее зависят от тяжести травмы, возраста пациента, общего состояния организма. Методы определяются лечащим врачом с учетом индивидуальных факторов.
Чаще всего пациентам назначаются:
- физиотерапия (УВЧ, гидротерапия, электрофорез, лечение грязями);
- ЛФК (комплекс упражнения подбирается индивидуально, инструкция по выполнению должна неукоснительно соблюдаться);
- мануальная терапия.
После операции важно придерживаться специальной диеты. Еда должна быть полезной, сытной, но не способствующей увеличению массы тела. Ожирение крайне нежелательно, поскольку поврежденным костям будет сложно выдержать повышенную нагрузку. Пациенту дополнительно выписываются витаминные и минеральные комплексы, БАДы для скорейшего восстановления.
Как правило, сразу после хирургического вмешательства пациент нуждается в медикаментозном лечении. Назначаются анальгетики и негормональные противовоспалительные средства. Они устраняют болевые ощущения, уменьшают отечность и воспаление. Антибиотик после операции необходим для предотвращения инфекционных процессов. Препараты с высоким содержанием витамина Д и кальция будут способствовать скорейшей регенерации тканей.
Реабилитационный период после применения остеосинтеза наружного типа обычно занимает от одного до двух месяцев. При погружном вмешательстве он растягивается до трех — шести месяцев. Нельзя забывать о том, что во многих случаях требуется дополнительная операция по удалению пластин после перелома (или других фиксирующих элементов), а это еще дополнительное время на полное восстановление.
Большинство хирургов считают такую процедуру целесообразной, поскольку наличие в теле инородных предметов может спровоцировать осложнения. Исключением являются тазовые кости, операция на которых может вызвать обильное кровотечение и обширное повреждение мягких тканей.
Возможные осложнения

Хирургическое вмешательство при травмах редко сопровождается осложнениями. Температура после операции при переломе считается нормой, если держится не более недели и не увеличивается до слишком высоких показателей (38 — 40 градусов). В других случаях речь может идти о воспалениях, инфицировании и других серьезных осложнениях.
Иногда появляется отек после операции при переломе. Это считается нормой, если припухлость небольшая и сходит через 7 — 10 дней. В противном случае отечность нередко свидетельствует о тромбозе.
Среди других возможных осложнений остеосинтеза:
- отторжение имплантата вследствие непереносимости материала, из которого он изготовлен;
- нагноение;
- ложный сустав;
- внутреннее кровотечение;
- развитие артрита;
- остеомиелит;
- эмболия.
Чтобы не дать развиться негативным процессам, обо всех подозрительных симптомах нужно срочно сообщать лечащему врачу. Принятые вовремя меры помогут выйти из положения с минимальным ущербом для здоровья. Цена операций зависит от сложности травмы, локализации повреждения и многих других факторов. Стоимость варьируется от 35 до 200 тысяч рублей и может быть еще выше.
Однако если рекомендовано хирургическое вмешательство, отказываться не стоит. Операция гарантирует успешное сращение костей и скорейшее возвращение к обычной жизни.

Внутрисуставный перелом? Тогда Вам необходим остеосинтез!


Перелом – это нарушение целостности костной ткани, наступающее в результате механического воздействия, значительно превышающего предел прочности кости. Повреждение кости может быть полным и неполным, в виде трещины или надлома. По степени тяжести переломы подразделяются на простые и сложные. Внутрисуставные и околосуставные переломы относят к тяжёлым травмам. Чаще всего операции при переломах избежать невозможно. Остеосинтез является одним из методов лечения переломов в Николаеве. Его применяют как для лечения простых, так и сложных переломов.
Что такое остеосинтез? Его применение при лечении сложных переломов?
Остеосинтез – это хирургическая операция по соединению отломков кости с применением фиксирующих устройств, при помощи которых удаётся зафиксировать кость или сустав в неподвижном положении, что даёт возможность костной ткани правильно срастись.
При переломах с повреждением крупных кровеносных сосудов и при внутрисуставных переломах остеосинтез просто незаменим. Восстановление структуры кровеносных сосудов происходит только в том случае, если отломки кости неподвижны.
В качестве фиксирующих устройств применяют спицы, штифты, пластины, крепежные элементы, изготовленные из биологически пассивных материалов. Остеосинтез является основным методом лечения переломов в Николаеве со смещениями и вывихами и часто единственно осуществимым способом лечения внутрисуставных переломов.
Операции при переломах: первичный и отсроченный остеосинтез
Если операция при переломах по соединению отломков костей проводится сразу же после получения травмы, то такой остеосинтез называют первичным. Если же оперативное вмешательство проводится спустя некоторое время после получения травмы или же с целью исправления последствий неуспешного лечения наложением гипса или скелетным вытяжением, то такой остеосинтез называют отсроченным.
Проведение первичного остеосинтеза рекомендуется при винтообразных, оскольчатых, косых и двойных переломах. Эта процедура даёт возможность выполнить репозицию, обеспечивающую правильное и быстрое сращение костной ткани, нежели наложение гипса или скелетное вытяжение.
Внутрикостное введение штифта является стрессом для организма, поэтому при проведении такой операции необходимо учитывать физиологические показатели состояния больного. Первичный остеосинтез противопоказан пациентам в шоковом состоянии, с нестабильным артериальным давлением, с заболеваниями лёгких, сердца и нервной системы.
По способу установки фиксирующих устройств выделяют:
- компрессионно-дистракционный наружный остеосинтез;
- погружной остеосинтез:
- накостный;
- внутрикостный;
- чрескостный.
При чрескостном компрессионно-дистракционном остеосинтезе зону перелома не обнажают и фиксацию отломков кости производят при помощи спиц и гвоздей.
При наружном остеосинтезе фиксирующие устройства располагают поверхностно по отношению к кости (аппарат Елизарова и др.)
При погружном остеосинтезе фиксация отломков происходит при помощи пластин, штифтов и других имплантов, введённых внутрь человеческого организма.
При ультразвуковом остеосинтезе для сращения костей используют биополимеры. Зачастую такую операцию проводят только тогда, когда применение других оперативных методов затруднено или малоэффективно.
Тактику проведения операции и необходимые для этого фиксаторы выбирает опытный врач-травматолог, учитывая тяжесть травмы и физическое состояние больного.
- сложные околосуставные и внутрисуставные переломы;
- многооскольчатые переломы, при которых возникает опасность поражения прилегающих тканей;
- повреждение магистральных кровеносных сосудов при переломе;
- неправильно сросшиеся переломы;
- плоскостопие и деформация стоп.
- большая область повреждения при открытых переломах;
- попадание инфекции в рану;
- тяжёлое физическое состояние больного;
- тяжелые заболевания нервной системы;
- лёгочно-сердечная недостаточность.
Лечение переломов методом остеосинтеза является наиболее эффективным способом восстановления опорно-двигательного аппарата, обеспечивающим правильное и быстрое сращение тканей.
Такие операции успешно проводятся травматологами-ортопедами в областном отделении травматологии и ортопедии городской больницы № 3 г.Николаева. Цена слишком индивидуальна, зависит от расходного материала и состояния больного. Также на нашем сайте Вы можете узнать как проходит и сколько стоит замена тазобедренного сустава.
- Ортопед-травматолог
- О враче
- Лечение болезней
- Эндопротезирование суставов
- Замена коленного сустава
- Замена тазабедренного сустава
- Протезирование бесцементным способом
- Операция на суставах ног
- Операция на суставе колена
- Лечение мениска колена
- Операция на мениске коленного сустава
- Сложные переломы. Их лечение
- Остеосинтез при переломах
- Перелом шейки бедренной кости
- Лечение суставов
- Остеопороз. Лечение
- Остеоартроз. Лечение
- Эндопротезирование суставов
- Статьи
- Вопросы и ответы
- Как нас найти
- Стоимость операций
- Операция на суставе колена
- |
- Операция по замене коленного сустава
- |
- Операция по замене сустава
- |
- Операция по замене тазобедренного сустава
- |
- Операция на суставах Украина
- |
- Карта сайта
областное отделение травматологии и ортопедии городской больницы № 3 г.Николаева.
Адрес: Николаев, ул.Космонавтов, 97
Предплечье формируют две кости: локтевая и лучевая. Средняя или центральная часть кости называется диафизом. Диафизарными называются переломы, которые локализуются в средней части предплечья.
Предплечье имеет сложную анатомию. Кости предплечья окружены множеством мышц и сухожилий, через предплечье в сторону кисти проходят важные нервы и сосуды. Все эти анатомические образования способствуют нормальному функционированию кисти и всей верхней конечности. Для того чтобы полностью восстановить функции предплечья после травмы, кости должны быть установлены в правильное анатомическое положение и в этом положении должны срастись.
В этой статье мы поможем Вам понять как устроено предплечье, какие переломы бывают в области предплечья и как их лечить.
Есть две кости предплечья. Локтевая кость более тонкая и прямая, она образует ось вращения предплечья. Лучевая кость вращается вокруг локтевой кости при движениях в предплечье.
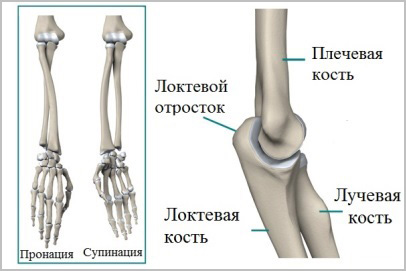
Если кости предплечья срослись со смещением или анатомия костей не была точно восстановлена после операции, вращение лучевой кости относительно локтевой будет происходить неправильно. Исходом будет резкое ограничение движений во всей конечности.
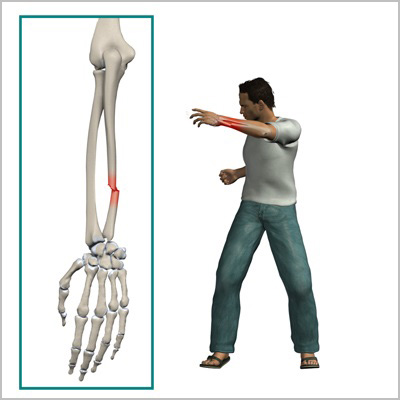
При переломах предплечья чаще всего повреждаются обе кости. В большинстве случаев предплечье ломается при падении на руку или при сильном скручивании и сгибании костей. Иногда в результате прямой травмы ломается только одна кость, например, изолированный перелом локтевой кости происходит при ударе палкой или дубинкой по области предплечья, когда человек пытается отразить атаку и прикрыть лицо рукой.
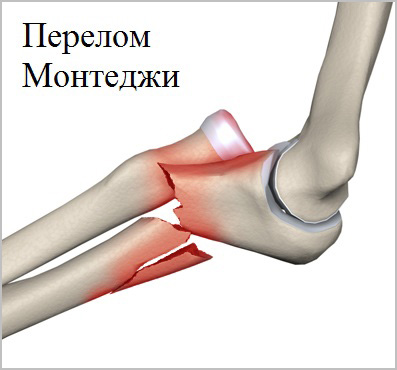
Также существует особая группа повреждений костей предплечья, которая в медицинской литературе называют переломо-вывихи Монтеджи и Галеацци.

При этих повреждениях перелом локтевой сочетается с вывихом лучевой кости в локтевом суставе или наоборот перелом лучевой кости сочетается с вывихом локтевой кости в области лучезапястного сустава. Подобные повреждения обусловлены особой анатомией и пространственным расположением костей предплечья.
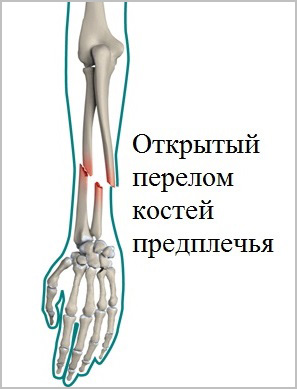
На сегодняшний день все чаще встречаются переломы костей предплечья, причиной которых становятся спортивные занятия или дорожно-транспортные происшествия. При травмах в области предплечья широко встречаются открытые переломы. Открытыми переломами называются травмы, при которых кость повреждает кожу и выходит наружу. Такие переломы требуют особого лечения и чаще осложняются.
Боль и отечность сразу после травмы, являются наиболее распространенными симптомами переломов предплечья. Иногда определяется деформация контуров предплечья. После перелома значительно теряется функция конечности. При тяжелых открытых травмах, в области перелома можно увидеть рану с торчащими из нее костными отломками.
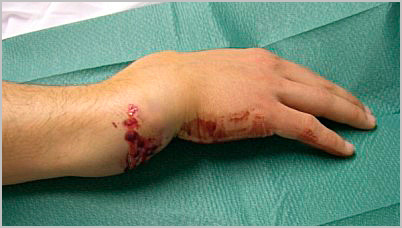
Онемение руки является симптомом того, что нерв в области предплечья, возможно был поврежден во время травмы.
Пациенты с переломами предплечья незамедлительно должны быть доставлены в больницу.
Диагноз устанавливается на основании собранного анамнеза, физикального осмотра и данных инструментальных методов обследования. Как правило, диагноз перелома лучевой или локтевой устанавливается без особых сложностей. Рентгенография позволяет уточнить характер перелома и степень смещения отломков.
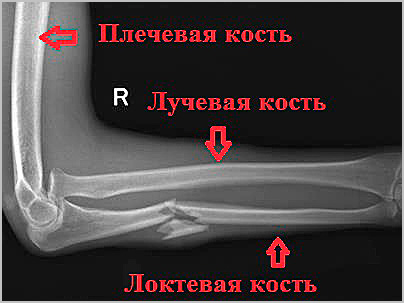
Грубое смещение отломков врач устраняется при закрытой репозиции, конечность фиксируется гипсовой повязкой. После госпитализации в клинику проводится предоперационное обследование и подготовка к оперативному вмешательству.
Переломы костей предплечья можно лечить оперативно или консервативно.
Консервативный метод лечения переломов костей предплечья чаще всего применяется при переломах без смещения, или когда состояние пациента делает операцию рискованной для его жизни.
Подобный способ лечения требует длительного нахождения в гипсе и очень часто ведет к порокам сращения. Исходом консервативного лечения является стойкое нарушение функции конечности.
Некоторые переломы изначально нестабильны и достигнуть точной репозиции при консервативных методах лечения в этих случаях не представляется возможным без операции.
На современном этапе развития травматологи во всем мире чаще применяется оперативный метод лечения подобных травм. Большое распространение получили малоинвазивные методики операций на лучевой и локтевой кости, когда во время операции производится закрытая репозиция костей и осколков в правильное положение, а соединение их осуществляется путем введения фиксаторов внутрь кости через небольшие проколы кожи под постоянным контролем рентгеновской установки.

Благодаря такой технике операции не нарушается целостность и соотношение мягких тканей в области перелома, достигается более ранее восстановление после травмы, снижаются сроки нахождения в больнице, уменьшается риск развития осложнений.
Для лечения переломов предплечья используется различные разновидности фиксаторов. Например, блокируемые интрамедуллярные (внутрикостные) стержни используются при переломах диафизов лучевой и локтевой кости и позволят достигнуть стабильной фиксации при минимальной травме мягких тканей.
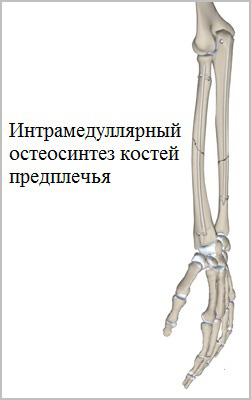
Рубцы после подобных операций настолько маленьких размеров, что заметить их не всегда удается даже специалисту.
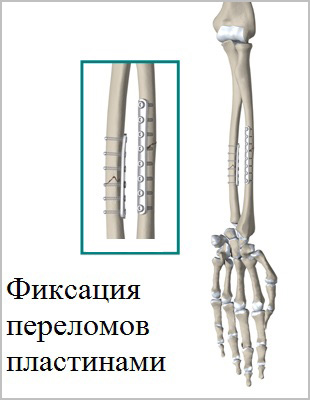
Современные пластины и винты позволяют зафиксировать отломки в области перелома в правильном с анатомической точки зрения положении, а также стабильно удержать это положение до сращения перелома.
Абсолютным показанием к операции являются открытые переломы. В таких случаях на первом этапе мы стабилизируем переломы с помощью аппаратов внешней фиксации.
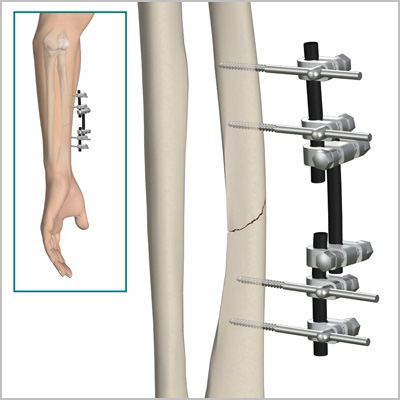
По заживлению ран, вторым этапом мы удаляем аппарат и производим окончательную фиксацию интрамедуллярным стержнем или пластиной. При таком подходе окончательная фиксация перелома осуществляется после заживления ран после травмы, тем самым вероятность инфекционных гнойных осложнений значительно уменьшается.
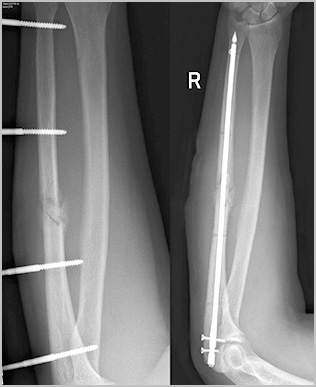
Операции в области предплечья крайне опасны с точки зрения повреждения сосудов и нервов. Исходом подобных осложнений может стать необратимое нарушение движений и чувствительности в области кисти. Возможность развития подобных осложнений накладывает на хирурга большую ответственность во время планирования и проведения операции при таких переломах.
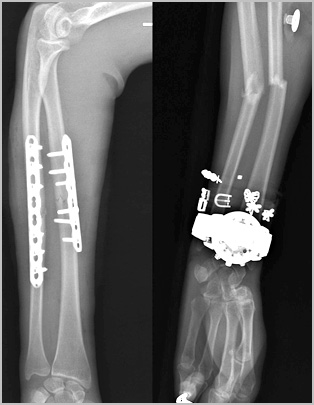
Сращение диафиза кости у взрослого занимает много времени. Через шесть недель на рентгене можно увидеть первые признаки костной мозоли. Через 10 недель прочность кости в области перелома достигает до 80 процентов от исходной. Полная консолидация и перестройка кости может занять до нескольких лет.
После того как перелом сросся, можно задуматься о удалении металлофиксатора, хотя это и является необязательным. В некоторых случаях металлофиксатор может вызывать дискомфорт, ощущение болезненности. Обычно стержни и пластины из лучевой и локтевой кости удаляются не ранее чем через 2 года, при условии наличия рентгенологических признаков консолидации перелома.
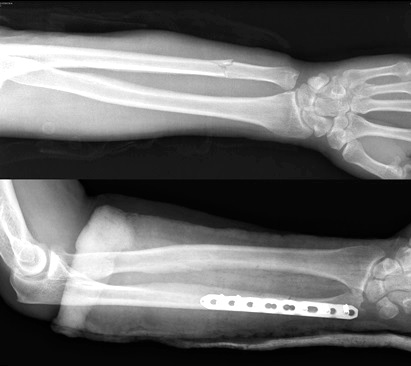
В нашей клинике мы можем предложить Вам специально разработанные металлоконструкции для фиксации переломов лучевой и локтевой кости, изготовленные из различных материалов, а также подобрать наиболее подходящий в Вашем конкретном случае.
Результат операции в большой степени зависит не только от качества импланта, но и от навыка и опыта хирурга. Специалисты нашей клиники имеет опыт лечения нескольких сотен переломов данной локализации в течении более 10 лет.
Мы также применяем минимально инвазивные методики операций на костях предплечья. Пациенты, которым выполнялась операция в условиях нашей клиники, возвращаются к двигательной активности уже на следующий день после операции.
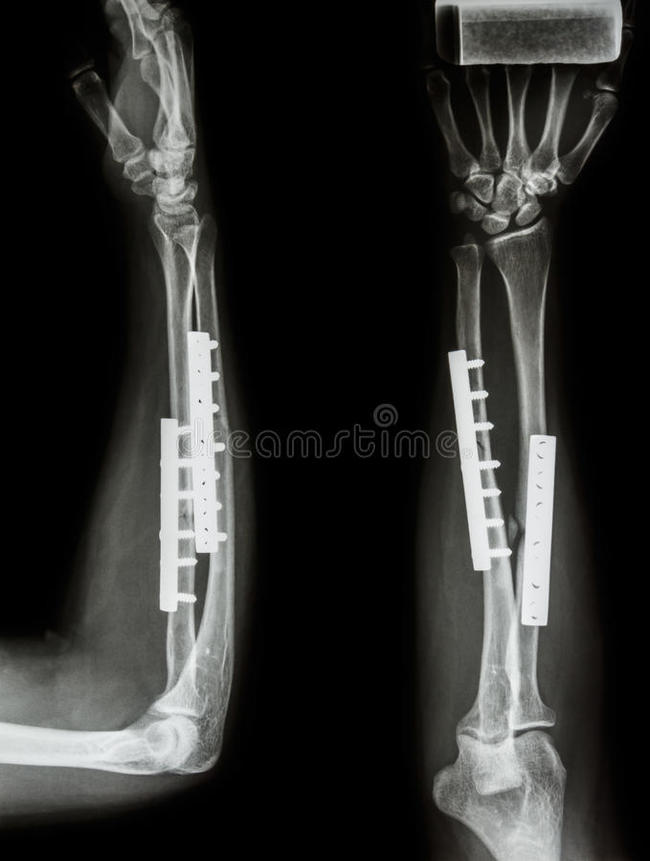
Никогда не думал, что могу себе что-нибудь сломать. Весьма самонадеянно, как оказалось, было так думать.
Осень, вечер. Гладко вымытый моей благоверной пол. Вымытый и скользкий. Падение, удар рукой о старую чугунную батарею. Помню, что боли не было, лишь резко потяжелевшая и извивающаяся как змея левая рука. Это уже потом мне сказали, что торчала кость,двойной открытый перелом и крапинки крови на одежде. Скорая, как ни странно, приехала быстро, обезбаливающее, шина. Толком пришел в себя уже в палате, после приемного покоя, анализов и процедуры по накладыванию лангеты. Состояние ужасное, кисть руки, торчащая из лангеты, покраснела и раздулась как у утопленника, пальцы почти не шевелятся. Перелом лучевой и локтевой костей со смещением, впереди операция, она же остеосинтез. Скрепление сломанных костей путем установки на титановых пластин на винтах.
Долгожданный день операции. Медсестры завозят в палату каталку, сказав мне раздеться догола, вогнав меня в краску. Ну, надо так надо.
Уже лёжа на каталке, у дверей операционной, держал здоровой рукой сломанную, жуткое чувство, когда твоя рука ходуном ходит и сгибается там, где не должна. В операционной играет спокоййная музыка и приятно охлаждает кондиционер. Наркоз локальный, отключает только часть тела, сам при этом в сознании, но лицезреть манипуляции врачей не придется, сломанную конечность закрывают ширмой. Укол в шею, дикая секундная боль, словно в вену загнали кислоту, и тут же моментальное умиротворение. Боли в руке нет, но почему-то чувствуешь манипуляции врача с ней. Когда он вытягивает руку, начинает сверлить отверстия под винты в кости. Запах при этом дико неприятный, такой же, как при сверлении зуба, думаю, многим он знаком.
Пластины установлены, рука зашита и обработана, вместо лангеты-бинтовая повязка с постепенно проступающей кровью. Операция закончена, каталка, лифт, палата. Врачи сказали не вставать, ибо от наркоза нужно отойти, но, полежав немного, пошел я в буфет, кофе дико хотелось. Очень странно поднимать свою, еще пару часов назад сломанную руку, о переломе которой напоминает лишь повязка и слабость пальцев.
Самое интересное началось позже. Начинаешь отходить от наркоза, соответственно, и обезбаливающий эффект проходит. Боль в руке такая, что чуть ли не в спинку кровати пинаешь,хорошо хоть, недолгая. Еще неделя в больнице, перевязки, контрольный рентген. После того, как вышел из больницы, сразу же уверенно мог держать телефон, чашку, ключи и прочие мелочи. К слову сказать, на работу вышел уже спустя полтора месяца.
Плюсы и минусы данной операции:
1. Быстрая возможность восстановить функции конечности, разумеется, при условии следования рекомендациям врачей.
2. В отличии от гипса, конечность срастается правильно с куда большей вероятностью.
3. Не нужно носить гипс или лангету.
1.Первое время после операции довольно болезненные ощущения.
2. Пластины, как и винты, постоянно создают дискомфорт, так как чувствуются, рука как в тисках, хотя у всех индивидуально.
3. Остаются довольно заметные шрамы, что для женской половины весьма значимо.
4. Психологический дискомфорт, все-таки инородное тело в организме.
Как вывод, могу сказать, что операция нужная, основным фактором могу выделить то, что спустя год после сращения костей, пластины желательно удалить, дабы избежать возможных осложнений в будущем, и избавиться от психологического дискомфорта.
Спасибо за внимание!
П. С. Фото ренгена не мое, но очень похожее, фото шрама моё)

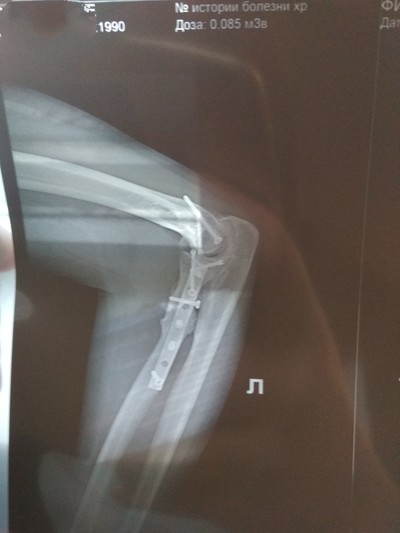
У меня локтевой сустав в дребезги.
В ДТП сломал.
Лучевая кость "отделилась" о сустава.
До операции пальцы работали все.
После, только мизинец и безымянный. Лучевой нерв коцнули.
Сейчас всё работает, кроме вращения лучевой кости.
Жду квоту на замену сустава)
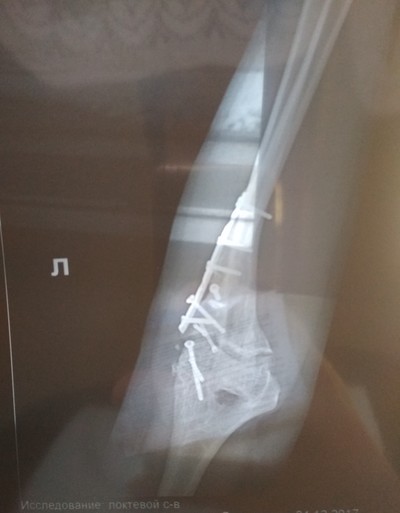
Мне не давно исполнилось 13 лет) Руку сломала 10 апреля в 20:27 в 12 лет( Сломала левую. Перелом двух лучевых со смещением. Кричала как резаная. Вызвали скорую, приехала минут через 10, но минуты длились как часы.
Болталась 5 часов по больнице со сломанной рукой. Наркоз дали. Выравнивали в живую, без наркоза. Наложили гипс, всё как положено. Приехали с бабушкой домой в 2 часа ночи, и сразу спать.
Положили в больничку, оказалось что тот козёл выравнил не правильно. Лежала там где-то 2 недели.
Настал день "X". Ждала операции долго. Пожили на носили, дали общий наркоз, всё прошло замечательно. Для меня было как телепортация.
Очнулась на своей койке, рядом обеспокоенная бабушка, и жуууутко раскалывающайся бошка. Потом приехала мама, а позже выписали из больницы.
Итог: не ломайте руку, если не хотите на потом проблем!
Здоровья Вам! Мне говорили, хорошо, что кость нерв не порвала. Можно узнать, а что за квота? Разве это не ОМС?
Ясно, я пока пластины не снимал, времени нет. Но, думаю, примерно , тоже с этим же столкнусь. Ибо сперва направление нужно получить. Это та ещё бюрократия.
Эх, если бы не вращение руки, я бы забыл (забил) на этот титан. Не стал демонтировать.
Спустя 6 лет, я его не замечаю. Ну если не искать его специально.
Если Вам, титан, доставляет дискомфорт, то нужно демонтировать.
И это существенно проще, чем мне. (мне-то локтевой заменят на шарикоподшипниковый(шучу) я не знаю на что )
А Вам нужно обратится в больницу, по месту операции, на консультацию(лучше платную, так быстрее и не так уж и дорого) и они расскажут дальнейший ход Ваших действий.
Здоровья! Не ломайтесь больше!
Мне при подобном двойном переломе, со смещением, закрытом, никаких пластин не ставили, под общим наркозом накладывали гипс. Всё срослось ровно и работает нормально. Зачем сейчас ставят пластины?
Ну, срасталось бы дольше, и не факт, чтр правильно. Да и с гипсом ходить долго и неудобно.
Разучились без пластин работать? Мне делали в первой половине 90х.
Ну, каждый день в больницу ходила)
Нет, проверено, не пищу)

Теперь ты киборг.
Меня на работе терминатором называют)
Тогда твоя цель Джон Конор, не облажайся в этот раз!
P/S Ну а потом можешь в губернаторы Калифорнии подаваться и дожидаться победы Скайнета.
Фото не ваше? А я уже хотел задать вопрос про тот маленький отколовшийся кусочек. Что с ним делать?
Кусочек удаляют при операции, насколько я знаю
Халатность врачей уже сделала из здорового человека инвалида 2 группы!
Товарищи Пикабушники, помогите пожалуйста! Комментов для минусов оставлю сколько потребуется! Необходима огласка, совет, всё что угодно, что поможет спасти человека.
Пруфы оставлю в посте и в комментах. Я друг семьи, помогаю с распространением информации по просьбе мужа пострадавшей.

Коротко суть (подробнее ниже):
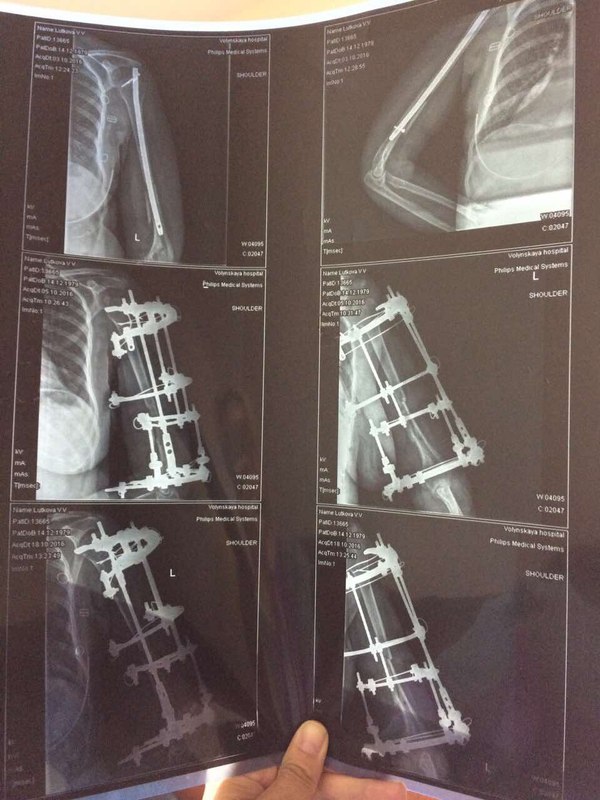
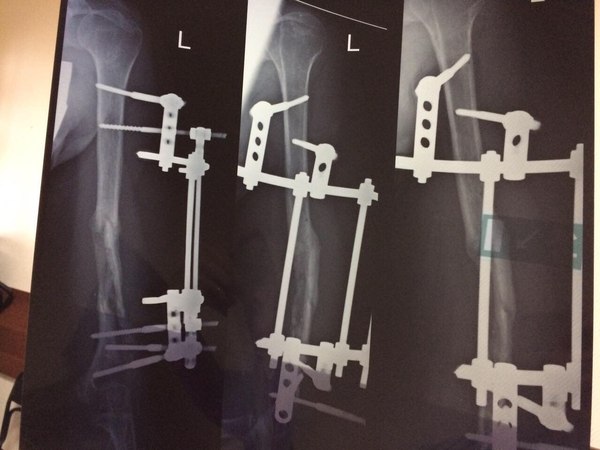
"4-мя хирургическими вмешательствами медики из России навредили моей жене настолько, что из простого закрытого перелома "выросла" инвалидность второй группы с осложнённым хроническим остеомиелитом, деформацией плечевой кости, ложным суставом. Теперь половину плечевой кости нужно удалять, уже инфицирован локтевой сустав и инфекция распространилась ниже на предплечье, кость разломана на мелкие куски, из свища течёт гной, с каждым днём ситуация становится всё хуже.
Нужен целый ряд серьёзных операций.
В России больше нет клиник и врачей которые могут нам помочь, все что в их силах это ампутировать руку. Прошу, помогите нам!"
На данный момент есть предложение из Немецкой клиники (письмо в комменты выложу) где обозначено лечение в 3 этапа, за каждый необходимо заплатить примерно 33000 евро.
Пострадавшая:
"Здравствуйте! Меня зовут ***, мне 37 лет. Живу во Владимиркой области. 10.08.2016 мы с семьёй попали в ДТП по дороге на море на трассе М4-Дон. Закрытый перелом средней трети левого плеча. На месте аварии прошла обследование, перелом идеально ровно сопоставили и зафиксировали лангетой. Боли сразу утихли и я смогла на поезде доехать до Москвы ( почти двое суток без обезболивающих). Я работаю в автотранспортном комбинате УДП РФ, поэтому есть возможность получать мед. обслуживание в их лечебных заведениях. Ночью 12.08.2016 на скорой была доставлена с вокзала в Федеральное государственное бюджетное учреждение "Клиническая больница №1" Управления делами Президента РФ (Волынская). Уже девятый месяц я мечтаю вернуться в тот день. чтоб бежать подальше от этой больницы! К сожалению, это невозможно. 12.08.2016 днем ***. сделал мне операцию остеосинтеза при помощи штифта. С этого начался настоящий ад! Дикие, нестерпимые боли, очень длительное время, я просто была на грани безумия первые сутки, медсестры не знали что мне уже уколоть, а это пятница вечер.. Дальше бессонные ночи, море слез, боли, крови и лимфы, вытекающих прямо через зашитый шов и заливающих все повязки и одежду, и сильнейший отёк всей руки, начиная с кончиков пальцев, которые превратились в "мячики" У всех остальных пациентов я не видела ничего подобного, поэтому постоянно спрашивала всех врачей нормально ли это, отвечали невпопад, отводя глаза. На третий день поднялась температура. Один из швов постоянно мок. Выписали. Сообщили только, что операцию не смогли довести до конца, поэтому через два месяца надо будет вернуться и довести начатое до конца. При выписке я попросила сделать мне снимок, *** нервничал, ругался, но сделал. Выяснилось, что теперь у меня не только перелом средней трети, а ещё и перелом нижней трети. На мои вопросы как же этот отломок прирастет орал ищи того травматолога, который туда полезет, там проходит нерв. Так и уехала я домой с отломком, ничем не зафиксированным. А далее выяснилось, что штифт больше диаметром, чем канал в кости, да еще и не введен в него не полностью, поэтому проходит через плечевую кость и плечевой сустав, что причиняет очень сильную боль при движении руки, на считанные сантиметры. Из швов сразу потек гной, температура постоянно скакала, лихорадило. Ощущение было, что я умираю, сил не было вообще. Вернулась на скорой на Волынку. Написала главврачу жалобу. *** уволили. Почти пол года они пытались что-то исправить или делали вид, что пытаются, поставили аппарат Илизарова, Но дистанции между отломками и в месте перелома были очень большими, отломок вообще "жил" отдельной жизнью от всего "ансамбля", точнее умирал. После снятия аппарата все развалилось, рука опухла и посинела-покраснела. Остеомиелит шёл полным ходом, из проблемного шва, где был болт постоянно текло, шов превратился в свищ. Меня уверяли, что остеомиелита нет. Не было его и ни в одной выписке, хотя я была госпитализирована 4 раза. Терпение иссякло и мы с супругом стали требовать консультации профессора ЦИТО. Диагноз: ложный сустав, осложненный ХРАНИЧЕСКИМ ОСТЕОМИЕЛИТОМ! Мне сообщили, что начинаем не с нуля, а с глубокого минуса. Еще одна операция, удаление того отломка и снова металлоконструкция уже в стенах ЦИТО в феврале уже этого года. Но к сожалению перелом не срастается, инфекция не побеждена, свищ функционирует уже девятый месяц. Предлагают снова лечь под нож. Вот уже почти год я не могу работать, жить полноценной жизнью, растить своих четверых детей. Кажется это никогда не закончится. 21 век, просто нелепо. Я не хочу терять руку и жизнь. "
Читайте также:


