При рентгенологическом исследовании у больных остеоартрозом выявляют
Лабораторные данные при остеоартрозе.
Клинический анализ крови и мочи обычно нормальные. При синовите может быть ускорение СОЭ до 20-25 мм/ч. Биохимические и иммунологические показатели соответствуют норме. Увеличение СРБ, α2-глобулина и фибриногена, обычно отсутствующее при остеоартрозе, может выявляться при наличии синовита, однако повышение обычно незначительное.
При исследовании синовиальной жидкости определяется ее нормальная вязкость с хорошо формирующимся муциновым сгустком, количество клеток нормальное или слегка увеличено (не более 5 • 103). Количество нейтрофилов при развитии реактивного синовита обычно не превышает 50 %.
При морфологическом исследовании биопсированной синовиальной оболочки наблюдается ее фиброзно-жировое перерождение без пролиферации покровных клеток, с атрофией ворсин и наличием небольшого количества сосудов. Увеличение количества сосудов, небольшая очаговая пролиферация покровных клеток, очаги слабо выраженной лимфоидной инфильтрации выявляются только при развитии синовита.
Рентгенография суставов является важным методом диагностики остеоартроза.
Основные рентгенологические признаки остеоартроза:
- остеофиты - костные краевые разрастания, увеличивающие площадь соприкосновения и изменяющие конгруэнтность суставных поверхностей;
- сужение суставной щели, более выраженное в сегментах, испытывающих бульшую нагрузку (в коленных суставах - в медиальных отделах, в тазобедренных суставах - в латеральных отделах);
- субхондралъный склероз (уплотнение костной ткани).
Необязательными рентгенологическими признаками при остеоартрозе являются:
- кисты (обычно расположены по оси наибольшей нагрузки);
- подвывихи и вывихи;
- эрозии.
Для определения рентгенологических изменений и степени выраженности остеоартроза наиболее часто используется классификация). Kellgren и J. Lawrence (1952), оценивающая степень выраженности основных рентгенологических признаков остеоартроза.
Стадии остеоартроза (по J. Kellgren и J. Lawrence, 1952):
- 0 - отсутствие рентгенологических признаков;
- I - сомнительные рентгенологические признаки;
- II - минимальные изменения (небольшое сужение суставной щели, единичные остеофиты;
- III - умеренные проявления (умеренное сужение суставной щели, множественные остеофиты);
- IV - выраженные изменения (суставная щель почти не прослеживается, выявляются грубые остеофиты).
Для более точной оценки рентгенологических изменений при остеоартрозе в 1987 г. A. Larsen предложил усложненную методику, позволяющую количественно оценить степень остеоартроза.
Рентгенологические критерии остеоартроза (Larsen А., 1987):
- 0 - отсутствие рентгенологических признаков;
- I - сужение суставной щели менее чем на 50 %;
- II - сужение суставной щели более чем на 50 %;
- III - слабая ремодуляция;
- IV - средняя ремодуляция;
- V - выраженная ремодуляция.
Следует учитывать, что динамика рентгенологических изменений при остеоартрозе отличается медленным темпом: скорость сужения суставной щели у больных гонартрозом составляет приблизительно 0,3 мм в год, поэтому в целях более точной диагностики, оценки динамики заболевания и эффективности лечения используются компьютерная томография, магнитно-ядерная томография, артросонография, остеосцинтиграфия и артроскопия. С помощью указанных методик можно оценивать толщину хряща и синовиальной оболочки, выявить наличие эрозий в хряще, определить характер и количество жидкости в различных отделах суставов. В последние годы артроскопия рассматривается как метод ранней диагностики остеоартроза, поскольку позволяет выявить отмеченные изменения хряща даже в случае отсутствия рентгенологических признаков болезни.
На рисунках представлены рентгенограммы больных остеоартрозом различной локализации.

Рентгенограмма кистей. Определяется ужение рентгенологических суставных щелей. Субхондральный склероз в ДМФС и ПМФС

Рентгенограмма кистей. Определяется сужение рентгенологических суставных щелей. Субхондральный склероз, остеофиты в ДМФС и ПМФС

Рентгенограмма стоп. Определяется сужение суставных щелей. Субхондральный склероз и краевые остеофиты в ПФС 1-х пальцев стоп.

Рентгенограмма правого коленного сустава. Определяется неравномерное сужение суставной щели. Субхондральный склероз, выраженные краевые остеофиты
Для постановки диагноза остеоартроза можно пользоваться критериями, предложенными различными авторами.
Критерии диагноза остеоартроза (по Л. И. Беневоленской [и др.], 1993):
- боли в суставах, возникающие в конце дня и (или) в первую половину ночи;
- боли в суставах, возникающие после механической нагрузки и уменьшающиеся в покое;
- деформация суставов за счет костных разрастаний (включая узелки Гебердена и Бушара).
- сужение суставной щели;
- остеосклероз;
- остеофитоз.
Для постановки диагноза остеоартроза наличие первых двух клинических и рентгенологических критериев обязательно.
Диагностика остеоартроза в большинстве случаев, особенно в развернутой стадии заболевания, не представляет больших трудностей и основывается на клинико-рентгенологических проявлениях заболевания. Для постановки диагноза остеоартроза целесообразно использовать вышеприведенные критерии заболевания.
Однако в ранней стадии остеоартроза, когда отсутствуют характерные рентгенологические признаки заболевания, диагностика остеоартроза может быть затруднена. В этих случаях должны учитываться клинические особенности болезни, такие как механический характер болей, медленное прогрессирование, локализация болей в тазобедренных или коленных суставах, анамнестические указания на перегрузку сустава.
В некоторых случаях находят рентгенологические изменения суставов, характерные для остеоартроза. У лиц с такими изменениями при отсутствии клинических проявлений заболевания диагноз остеоартроз не ставится.
Течение остеоартроза.
Выделяют остеоартроз с быстрой генерализацией процесса и костно-суставной деструкцией (эрозивный артроз). Такое течение чаще наблюдается при полиостеоартрозе с наличием узелков Гебердена и наследственной предрасположенностью, а также у женщин в период менопаузы.
ДЕГЕНЕРАТИВНЫЕ, МЕТАБОЛИЧЕСКИЕ
И ДРУГИЕ НЕВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ СУСТАВОВ, ПОЗВОНОЧНИКА И КОСТЕЙ
001. Остеоартроз встречается у населения России с частотой
002. У лиц, старше 60 лет остеоартроз встречается с частотой
003. Развитию первичного остеоартроза способствует все нижеперечисленное,
а) генетических факторов
б) нарушения статики
в) дисплазии, приводящей к изменению конгруэнтности суставных поверхностей
г) перегрузки суставов в связи с профессией,чрезмерным занятием спортом, ожирением
д) повышения выработки фибробластами коллагена и фибронектина
004. Развитие вторичного остеоартроза не может быть обусловлено
а) травмой сустава
в) метаболическими и эндокринными нарушениями
г) нарушениями функции нервной системы
д) продуктивным васкулитом мелких артерий
005. К патогенетическим механизмам остеоартроза
относятся все перечисленные, кроме
а) альтерации хондроцитов
б) уменьшения содержания протеогликанов,разрывы коллагеновых волокон в матриксе суставного хряща в) повышения содержания лизосомальных ферментов в суставном хряще,реактивного синовита
г) альтерации субхондральной костной ткани
д) с частотой выявления антигена гистосовместимости В35 006. 006 Для остеоартроза характерно все перечисленное, кроме
а) болей "механического" типа в суставах
б) периодической "блокады" суставов
в) медленного развития болезни
г) преимущественного поражения суставов ног и дистальных межфаланговых суставов кистей
д) утренней скованности в суставах в течение часа
007. Узелки Бушара появляются
б) при ревматоидном артрите
в) при остеоартрозе
д) при узелковом полиартериите
008. Начальным признаком остеоартроза коленного сустава является
а) болезненность при пальпации коленного сустава
б) хруст при движении в коленном суставе
в) остеофиты (по данным рентгенограммы)
г) болей при ходьбе по лестнице
д) поражение надколенно-бедренного сочленения (по данным рентгенограммы)
009. Характерным признаком выраженного двустороннего коксартроза является
а) нарушение внутренней и наружной ротации бедер
б) ограничение отведения и приведения бедер
в) гипотрофия мышц бедер
д) "утиная походка"
010. Характерными рентгенологическими признаками остеоартроза межфаланговых суставов - дистальных (узлы
Гебердена)и проксимальных (узлы Бушара) - являются все нижеперечисленные,кроме
а) сужения суставных щелей
б) субхондрального остеосклероза
в) узурации суставных поверхностей костей
011. Остеоартроз I плюснефалангового сустава, как правило бывает
012. Ультразвуковое исследование выявить "скрытый" синовит
013. Обязательными рентгенологическими симптомами остеоартроза являются:
1) субхондральный склероз
2) краевые остеофиты
3) кисты в эпифизах костей
4) неравномерное сужение суставных щелей
5) узуры суставных поверхностей костей
6) подвывихи суставов
014. Укажите один рентгенологический признак не типичный для остеоартроза
а) сужение суставной щели
б) субхондральный склероз
в) околосуставной остеопороз
г) краевая гипертрофия суставных поверхностей
д) подхрящевые кисты
015. В качестве искусственного заменителя синовиальной жидкости используют
а) раствор трасилола
б) раствор орготеина
в) раствор поливинилпирролидона
г) раствор димексида
д) раствор диклофенака-натрия (вольтарена)
016. Наиболее выраженное хондропротективное действие оказывает
г) гиалуроновая кислота
д) диклофенак-натрий (вольтарен)
017. Для внутрисуставного введения при остеоартрозе, сопровождающемся синовитом, не используется
в) диклофенак-натрий (вольтарен)
018. При длительной терапии остеоартроза отрицательно действует на хондроциты, усиливая катаболический процесс в суставном хряще,следующие препараты
д) глюкокортикостероиды и нестероидные противовоспалительные препараты
019. При остеоартрозе не применяются
а) нестероидные противовоспалительные препараты
г) глюкокортикостероиды внутрисуставно
д) глюкокортикостероиды внутрь
020. При остеоартрозе применяются все нижеперечисленные методы реабилитации, кроме
а) лечебной физкультуры с повышенной нагрузкой
б) массажа регионарных мышц
в) хирургического лечения
г) санаторно-курортного лечения
021. При остеоартрозе показаны все перечисленные методы физиотерапии,за исключением
а) индуктотермии, воздействия дециметровыми волнами
б) ультразвуковой терапии
в) синусоидальным модулированным и диадинамическим током
г) парафино- и озокеритолечения
д) электрофореза новокаина и анальгетиков
022. Для лечения больных остеоартрозом не назначают ванны
б) хлоридные, натриевые
023. Из хирургических методов лечения при остеоартрозе не применяется
024. Для спинального синдрома (дискогенной миелопатии) характерны все нижеперечисленные признаки, кроме
а) онемения и боли в ногах
б) атрофии и гипотонии мышц рук
в) нарушения функции тазовых органов
г) рентгенологических изменений позвоночника (остеофиты тел позвонков, сужение просвета между смежными телами позвонков,
сужение межпозвоночного отверстия)
д) анкилоза межпозвонковых суставов
025. Для остеохондроза и спондилеза шейного отдела позвоночника,сопровождающегося вертебро-базилярной недостаточностью,характерно все перечисленное, кроме
а) головных болей
б) головокружения и тошнотой и рвотой
г) базилярного вдавления с ассимиляцией атланта
д) синдрома "плечо-кисть"
026. Дискогенная миелопатия при остеохондрозе и спондилезе грудного отдела позвоночника проявляется перечисленными признаками, за исключением
а) болей в грудном отделе позвоночника при физической
нагрузке и длительном пребывании в одной позе
б) болезненности остистых отростков позвонков
в) ограничения подвижности грудного отдела позвоночника
г) повышения коленного и ахиллова рефлексов
д) вазомоторных нарушений в нижних конечностях
027. Дискогенная миелопатия при остеохондрозе и спондилезе поясничного отдела позвоночника сопровождается
а) ощущением покалывания в нижних конечностях
б) ощущением ползания мурашек по ногам
в) гипостезией нижних конечностей
г) парезом нижних конечностей
д) всем перечисленным
028. Наиболее редко остеохондроз и спондилез шейного отдела позвоночника проявляются
а) плечелопаточным полиартериитом
б) синдромом передней лестничной мышцы
в) синдромом позвоночной артерии
г) кардиальным синдромом ("шейная стенокардия")
д) приступом болей в правом подреберье
029. Корешковый синдром при шейном остеохондрозе и спондилезе не включает
а) острую боль в плече, предплечье и пальцах кистей
б) чувствительные и двигательные расстройства в зоне
в) нарушение рефлексов на стороне пораженной руки
г) синдром Рейно
030. Для корешкового синдрома при остеохондрозе
и спондилезе грудного отдела позвоночника характерно все перечисленное, за исключением
а) кардиального (псевдоангинозного) синдрома
б) абдоминального синдрома
в) боли при надавливании на остистые отростки II-VII
г) рентгенологических признаков(остеофиты, уменьшение высоты тел позвонков,характерные хрящевые вдавления в теле позвонков - грыжи Шморля)
д) ограничения движений в позвоночнике,связанном с анкилозом дугоотростчатых суставов
031. Корешковый синдром при поясничном остеохондрозе и спондилезе проявляется перечисленными ниже признаками, за исключением
а) резко выраженных болей в пояснице (люмбаго)
б) резко выраженных болей в пояснице и ноге (люмбоишалгия)
в) симптомов натяжения (Ласега, Нери, Дежерина, Вассермана)
г) статических нарушений (сглаженность поясничного лордоза,сколиоз, анталгическая поза)
032. Эндогенный охроноз характеризуется
а) наследственным нарушением метаболизма тирозина и фенилаланина
б) дефицитом гомогентизиназы
в) накоплением в крови и тканях алкаптона
г) всем перечисленным
033. У больного, предъявляющего жалобы на боль в суставах, при рентгенографии обнаружена кальцификация межпозвонковых дисков (хрящей).Лаборант обратил внимание на темный цвет отстоявшейся мочи больного. Какую болезнь можно заподозрить в данном случае
б) болезнь Аддисона
в) охроноз (наследственный)
г) сахарный диабет
д) гиперфункцию щитовидной железы
034. Серьезную опасность для жизни больного с шейным остеохондрозом и спондилезом представляет следующий из перечисленных ниже синдромов
035. Наиболее тяжелое проявление остеохондроза и спондилеза поясничного отдела позвоночника - это
в) спазм мышц спины
г) спинальные нарушения
036. Эндемическая остеоартропатия (болезнь Кашин - Бека) с дисбалансом микроэлементов
037. Причиной аваскулярного некроза кости является
а) воспалительный процесс в синовиальной оболочке
б) "инфаркт" кости в результате ее ишемии
в) избыточная нагрузка на сустав
г) ранняя и быстрая дегенерация суставного хряща при
038. Аваскулярный остеонекроз не является осложнением
б) системной красной волчанки
в) ревматоидного артрита
г) хронического алкоголизма
039. Типичные локализации асептического остеонекроза
в) головка бедренной кости
г) головка плечевой кости
д) надмыщелки плечевой кости
040. Патогенетическим лечением асептического остеонекроза является
а) длительная разгрузка близлежащего к очагу поражения
б) повторные курсы кальцитонина
в) противовоспалительная терапия
г) препараты, влияющие на венозное кровообращение
041. Болезнь Шейерманна - Мау представляет собой
а) одну из форм анкилозирующего спондилоартрита
б) следствие нарушения развития опорных площадок многих
в) врожденную деформацию позвоночника
г) старческий кифоз
042. Для болезни Шейерманна - Мау характерно все перечисленное, кроме
а) выраженной сутулости и умеренных болей в позвоночнике
б) отсутствия поражений крестцово-подвздошных суставов
в) отсутствия лабораторных признаков воспалительного процесса
г) патологии связочного аппарата
043. Наиболее значимым для диагноза болезни Шейерманна - Мау является
а) клинический осмотр
б) сцинтиграфия позвоночника
в) рентгенологическое исследование позвоночника
г) биохимическое исследование крови
044. Юношеский кифоз и болезнь Шейерманна - Мау - это
а) одно и то же заболевание
б) разные заболевания
045. Лечение болезни Шейерманна - Мау включает
а) лечебную гимнастику
б) противовоспалительную терапию
в) назначение аналгезирующих средств
г) сон на жестком ложе
д) оперативную коррекцию кифоза
046. Болезнь Пертеса - это
а) асептический некроз головки бедренной кости в детском
б) палиндромный ОРЛ
в) эпифизиолиз головки бедренной кости
г) остеохондропатия бугристости большеберцовой кости
047. Общим принципом консервативной терапии остеохондропатий является
а) обеспечение разгрузочного двигательного режима
б) иммобилизация пораженной части скелета
в) применение препаратов, влияющих на обмен кальция
г) противовоспалительная терапия
048. Наиболее часто рассекающий остеохондрит развивается в области
а) головки плечевой кости
б) нижней поверхности мыщелков бедренной кости
в) грудинно-реберных суставов
г) головки бедренной кости
049. В отношении прогноза при болезни Осгуда - Шлаттера верно одно из перечисленных ниже положений
а) полное выздоровление через 2-3 года после появления симптомов заболевания
б) развитие раннего деформирующего артроза коленных суставов
в) неизбежная инвалидность
г) формирование О-образной деформации ног
050. Для артропатии при акромегалии не характерен
один из перечисленных признаков
а) деформация пальцев ("барабанные палочки")
б) увеличение пяток
в) синдром запястного канала
г) ульнарная девиация пальцев кисти
д) крепитация в суставах
051. Для гиперпаратиреоидной остеодистрофии характерно все перечисленное,кроме
а) развития у больных с аденомой паращитовидных желез
б) лакунарного рассасывания костей
е) искривления костей
052. Для поражения суставов при микседеме характерно
а) накопление выпота в полости суставов
б) локализация патологических изменений в коленных, голеностопных суставах и мелких суставах рук
в) наличие в синовиальной жидкости кристаллов пирофосфата
г) все вышеперечисленное
053. Для сочетания зоба Хашимото с ревматоидным артритом характерно все нижеперечисленное, за исключением
а) увеличения щитовидной железы
б) повышенной функции щитовидной железы,в последующем сменяющейся гипофункцией
в) выявления в крови антител к тиреоглобулину
г) минимальной активности ревматоидного процесса
054. Для сахарного диабета не характерен следующий признак а) ангиопатия конечностей
б) нейропатическая артропатия с сильными ночными болями
в) растяжение связок и неустойчивость суставов стопы
г) сочетание с плечелопаточным полиартериитом и болезнью
д) поражение крестцово-подвздошных суставов
055. При вторичного амилоидозе, связанном с ревматоидным артритом,поражаются все перечисленные органы, кроме
г) синовиальной оболочки суставов
д) лимфатических узлов
056. Укажите один из перечисленных ниже признаков,
который не встречается при гемохроматозе
а) вовлечение мелких суставов кистей
б) вовлечение крупных суставов конечностей
в) острый моноартрит по типу "псевдоподагры"
г) обнаружение повышенного содержания сывороточного железа
057. При гемофилии наблюдается все перечисленное, кроме
а) гемартроза, обусловленных малейшей травмой суставов
б) инфильтрации синовиальной оболочки лейкоцитами, виллезной гипертрофии
в) деструкции суставного хряща
г) сгибательной контрактуры суставов
058. При саркоидозе может отмечаться все перечисленное, кроме
в) узловатой эритемы
г) медиастенальной лимфаденопатии
д) эрозий суставных поверхностей костей
059. Боли в области плечевого сустава могут быть обусловлены
а) артритом плечевого сустава
б) остеохондрозом шейного отдела позвоночника
в) поражением сухожильного аппарата плеча
г) всем вышеперечисленным
060. Синдром рефлекторной симпатической дистрофии характеризуется
а) жгучими болями в пораженной области
б) локальным отеком дистального отдела конечностей
в) повышением острофазовых показателей воспалительного
г) регресс симптоматики под влиянием терапии
нестероидными противовоспалительными препаратами
061. Сустав Шарко - это
а) анкилоз в сочетании с контрактурой сустава
б) грубые деформации суставных поверхностей костей при минимальном болевом синдроме
в) подвывих сустава за счет поражения периартикулярных
г) сустав с большим количеством жидкости
062. При лабораторном исследовании костного обмена
у пациенток с постменопаузальным остеопорозом выявляют
а) повышение уровня сывороточного кальция и фосфатов
б) снижение уровня сывороточного кальция и фосфатов
в) нормальные показатели костного обмена
г) повышение уровня щелочной фосфатазы в крови
063. В отношении глюкокортикостероидного остеопороза верно
следующее,за исключением одного положения
а) развивается при применении суточных доз глюкокортикостероидов,превышающих 5 мг в пересчете на преднизолон
б) может быть следствием пульс-терапии глюкокортикостероидам
в) развивается в результате нарушения всасывания кальция в кишечник подавления активности остеобластов
г) может встречаться у мужчин
064. При остеопорозе наиболее ранними являются переломы
а) нижних грудных позвонков
в) шейки бедренной кости
065. Наиболее часто гиперкальциемия является следствием
а) повышенного потребления кальция с пищей
б) первичного гиперпаратиреоидизма
в) множественных костных метастазов опухолей
г) почечной недостаточности
066. Патогенетическое лечение остеомаляции основано на
б) препаратов кальция
в) кальцитонина и препаратов кальция
г) витамина D3 и препаратов кальция
067. Гиперпаратиреоз не сопровождается
а) гиперкальциемией и гиперкальциурией
в) диффузным остеопорозом
068. Для болезни Педжета характерно все перечисленное, кроме
а) хаотической перестройки отдельных участков костной
б) высокого уровня щелочной фосфатазы в крови
и гидроксипролина в моче
в) хорошего эффекта лечения кальцитонином или биофосфонатами
г) поражения суставов
069. Моноартрит может быть начальным симптомом всех перечисленных заболеваний, кроме
б) виллонодулярного артрита
в) ревматоидного артрита
г) реактивного артрита
д) системной красной волчанки
070. Диагностика ревматоидного артрита только на основании клинической картины
071. Морфологическое исследование имеет решающее значение для диагноза
а) ревматоидного артрита
б) туберкулеза сустава
г) реактивного артрита
д) виллонодулярного артрита
072. Психогенным ОРЛом чаще страдают
а) пожилые женщины
б) женщины 20-40 лет
г) пожилые мужчины
Ответы - Раздел 5
ДЕГЕНЕРАТИВНЫЕ, ВОСПАЛИТЕЛЬНЫЕ
И ДРУГИЕ НЕВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ СУСТАВОВ И ПОЗВОНОЧНИКА
I
Остеоартроз (osteoarthrosis: греч. osleon кость + arthron сустав + -ōsis: синоним: артроз, деформирующий артроз, деформирующий остеоартроз)
дистрофическое заболевание суставов, обусловленное поражением суставного хряща. У многих людей, особенно пожилого возраста, можно выявить характерные для О. отдельные элементы патологии суставов при отсутствии клинических симптомов. Но эти изменения отмечаются не во всех, а лишь в отдельных тканях сустава, обычно не прогрессируют, свидетельствуя о старении этих тканей, и не относятся к О. как болезни.
Принято выделять первичный и вторичный О. Первичным (идиопатическим) остеоартроз называют в тех случаях, когда не удается выявить непосредственную причину его возникновения. К первичному относят, в частности, Остеоартроз суставов кистей, при котором имеются основания предполагать существование генетически детерминированной аномалии структуры хрящевой ткани. Вторичный О. является следствием различных заболеваний, травм и аномалий развития опорно-двигательного аппарата. При этом поражаются преимущественно крупные суставы нижних конечностей (коленные и тазобедренные), а также первые плюснефаланговые суставы. Одними из наиболее частых причин вторичного О. являются травмы суставов, а также различные аномалии развития суставов и образующих их костей: врожденная дисплазия тазобедренных суставов, варусное (О-образное) или вальгусное (Х-образное) отклонение оси голени по отношению к оси бедра, дефекты развития или положения надколенника (дисплазия, высокое стояние и др.), стоп (короткая или длинная первая плюсневая кость, полая или плоская стопа) и др. Вторичный О. может быть следствием хронических заболеваний суставов различной этиологии (Ревматоидный артрит, Пирофосфатная артропатия и др.), деформаций суставных концов костей [аваскулярные некрозы костей, Педжета болезнь, болезнь Гоше (см. Липидозы) и др.] или системных метаболических заболеваний, при которых преимущественно страдает хрящевая ткань (Охроноз). Известен также эндемический О. (Кашина — Бека болезнь и др.), наблюдающийся в определенных местностях и обусловленный краевыми особенностями минерального состава пищевых продуктов и воды. Такие факторы, как избыточная масса тела, длительная повышенная физическая нагрузка на суставы (занятия некоторыми видами спорта, определенные профессии), нарушения кровообращения в области суставов (варикозное расширение вен) сами по себе не вызывают О., но способствуют его развитию у лиц с генетической предрасположенностью или заболеваниями опорно-двигательного аппарата. Эти факторы называют факторами риска развития О.
У больного О. нередко можно обнаружить несколько причин или факторов риска развития заболевания. Кроме того, возможно сочетание у одного больного как первичного О. (например, поражения межфаланговых суставов кистей), так и вторичного (например, поражения коленных суставов вследствие варусной деформации костей голеней).
Диагноз. Общих диагностических критериев для всех локализаций О. не существует. Диагностика О. не всегда проста. Существует лишь один патогномоничный симптом — узелки Гебердена при поражении дистальных и узелки Бушара при поражении проксимальных межфаланговых суставов кистей. Однако, если у больного с узелковым О. суставов кистей наблюдается поражение других суставов, это еще не означает, что оно обусловлено остеоартрозом. Для О. типично поражение коленных, тазобедренных, межфаланговых суставов кистей, пястно-фаланговых суставов I пальца, I плюснефалангового сустава. Другие суставы, особенно плечевые, локтевые, лучезапястные, голеностопные, при О. поражаются редко и обычно только вследствие предшествующих воспалительных или системных метаболических заболеваний, а также прямой травмы.
Патологические изменения и клинические симптомы при О. развиваются медленно (в течение многих лет), что существенно отличает О. от артритов.
Большое значение в диагностике О. имеет рентгенологическое исследование суставов. Достоверный диагноз О. не может быть установлен при отсутствии типичных рентгенологических изменений. Умеренные рентгенологические изменения суставов, характерные для О., нередко выявляются у лиц пожилого возраста, не предъявляющих каких-либо жалоб. В этих случаях диагноз О. не может считаться обоснованным. Рентгенологические изменения, наблюдаемые при О., хотя и характерны, но не патогномоничны и могут быть выявлены при других болезнях суставов.
Рентгенологическая семиотика остеоартроза складывается из признаков, отражающих дистрофические изменения в суставных хрящах (сужение суставной щели) и в костной ткани (уплощение и деформация суставных поверхностей, кистевидные образования), нестабильность суставов (подвывихи, искривления оси конечностей), реактивные компенсаторно-приспособительные процессы (краевые костные разрастания, субхондральный остеосклероз).
Хотя остеоартроз начинается с поражения суставных хрящей, его наиболее ранним рентгенологическим симптомом обычно служат краевые костные разрастания как следствие активной пролиферации периферических отделов суставного хряща. Они проявляются вначале заострением краев суставных поверхностей, а затем, нарастая, образуют массивные костные шипы и губы. Краевые остеофиты, как правило, раньше обнаруживаются со стороны суставных впадин.
Сужение суставной щели свидетельствует уже о значительных изменениях суставных хрящей. Суставная щель может стать клиновидной, суживаясь с одной стороны и нередко расширяясь при этом с противоположной, что указывает на недостаточность связочного аппарата и нестабильность сустава. При О. не возникает костных анкилозов и всегда сохраняется хотя бы еле заметная суставная щель.
Параллельно сужению суставной щели утрачивается амортизационная функция суставных хрящей, предохраняющих подлежащую костную ткань от механических перегрузок. В качестве защитного механизма развивается остеосклероз субхондральной губчатой кости. Он особенно выражен при коксартрозе в крыше вертлужной впадины, распространяясь иногда почти на все тело подвздошной кости. Однако рано или поздно этот механизм компенсации становится недостаточным. Механические силы, передающиеся непосредственно с одной суставной поверхности на другую, вызывают атрофию от давления их наиболее нагружаемых участков и прежде всего центральных отделов суставных головок. Вследствие этого они уплощаются и одновременно расширяются.
Кистовидные образования значительно выражены в ряде случаев остеоартроза межфаланговых суставов кистей (см. рис. к ст. Остеоартроз суставов кистей), нередко приобретая при этом краевое положение (эрозивный артроз). Однако, в отличие от артритов, для О. характерны краевые эрозии в местах прикрепления суставной капсулы.
Для выявления изменений в мягкотканных структурах суставов — синовитов, хрящевого детрита и хрящевых фрагментов в суставной полости — обычная рентгенография неинформативна. Исключение составляют синовиты при гонартрозе, для которых характерно уплотнение тени верхнего заворота сустава и в области так называемого ромбовидного просветления на рентгенограмме.
В нашей стране распространена рентгенологическая классификация остеоартроза по стадиям развития, разработанная Н.С. Косинской. Остеоартроз в I стадии характеризуется главным образом краевыми костными разрастаниями при незначительном сужении суставной щели. Во II стадии она сужена более отчетливо, возникает субхондральный остеосклероз. Резкое сужение суставной щели в III стадии О. сопровождается уплощением суставных поверхностей и развитием кистевидных образований. Следует отметить, что наиболее ранние морфологические изменения при О. на рентгенограммах не определяются (так называемая рентгенонегативная стация).
Важную роль играет рентгенол, исследование в дифференциальной диагностике О. с артритами (Артриты) (рис. 2), некрозом кости асептическим (Некроз кости асептический), нейрогенными артропатиями, поражениями суставов при метаболических полиартритах (подагра, охроноз и др.).
Для О. не свойственны какие-либо изменения в анализах крови и мочи. Не повышаются, в частности, СОЭ и другие показатели воспаления, не выявляется ревматоидный фактор в крови. При исследовании синовиальной жидкости у больных О. отмечают лишь умеренные ее изменения, присущие так называемым невоспалительным заболеваниям суставов: несколько сниженная вязкость, небольшое увеличение числа лейкоцитов (не более 1—3․10 3 /мкл), преимущественное наличие мононуклеарных клеток.
Лечение. К сожалению, устранить этиологические факторы, приводящие к возникновению О., обычно не удается. Поэтому примеров обратного развития О. пока нет. Тем не менее следует стремиться к выявлению этих факторов и их коррекции (устранение избыточной массы тела, ношение ортопедической обуви и т.п.).
Общим принципом лечения О. является ограничение нагрузки на пораженные суставы. При О. суставов нижних конечностей ограничивается продолжительность ходьбы, рекомендуется чередовать ходьбу и отдых, не дожидаясь развития болей в суставах. Занятия спортом исключаются, ЛФК следует проводить только в положении лежа или сидя. Полезны плавание в бассейне и езда на велосипеде.
Выбор методов лечения зависит от стадии заболевания. На ранних стадиях О., когда суставной хрящ в определенной мере сохранен, и при отсутствии противопоказаний (главным образом доброкачественных опухолей, например миомы матки) показано проведение так называемой хондропротективной лекарственной терапии румалоном, мукартрином и др. (см. Противоревматические средства). Терапевтическое действие этих препаратов при О. связывают с благоприятным влиянием на нарушенный метаболизм суставного хряща, что замедляет прогрессирование процесса. Клинически заметное действие этих средств достигается только при условии регулярного (не менее 2 курсов в год) и многолетнего применения.
В случае развития реактивного синовита при любой локализации О. основным видом терапии является внутрисуставное введение кортикостероидов. Применяется микрокристаллическая суспензия гидрокортизона по 0,2—100 мг в зависимости от размеров сустава и тяжести поражения обычно 1 раз в неделю до достижения полного эффекта (3—5 инъекций). Терапия может дополняться нестероидными противовоспалительными средствами, предпочтительно ортофеном (по 25—50 мг 3 раза в день в течение 1—2 недели). При наличии периартрита эффективны различные локальные методы терапии: инфильтрация болезненных мягких тканей кортикостероидами (суспензией гидрокортизона) в сочетании с новокаином, аппликации противовоспалительных мазей — бутадиеновой и др. (2—3 раза в день), фонофорез гидрокортизона и др.
Санаторно-курортное лечение имеет вспомогательное значение в лечении О. и эффективно в основном в отношении периартрита. Используются лечебные грязи, сероводородные, радоновые и минеральные ванны. При выраженном синовите лечение на курорте нецелесообразно.
В III рентгенологической стадии О. крупных суставов нижних конечностей консервативное лечение малоэффективно. Основными лекарственными средствами у этих больных вынужденно становятся нестероидные противовоспалительные препараты и анальгетики. Обязательным является использование дополнительной опоры при ходьбе (трость, костыли).
При О. голеностопного, локтевого, кистевого и плечевого сустава в I—II стадиях применяется внутрисуставное вмешательство при блокирующих сустав внутрисуставных телах, внутрисуставных повреждениях, рецидивирующих синовитах. Стабилизирующие операции при О. плечевого сустава с привычным вывихом плеча иногда сочетают с корригирующей остеотомией на уровне шейки плечевой кости, что позволяет улучшить конгруэнтность суставных поверхностей.
Перечисленные виды так называемых сохранных операций эффективны в I—II стадиях О., в III стадии показания к ним ограничены. При выраженных изменениях суставных тканей, гипотрофии мышц, значительных деформациях, тяжелой тотальной нестабильности сустава, резко выраженных контрактурах и не поддающихся медикаментозному воздействию изнуряющих больного болях методом выбора являются эндопротезирование, артропластика или артродез сустава. Лучшие результаты артропластики с применением шарнирно-дистракциоиных аппаратов Волкова — Оганесяна получены на локтевом суставе. Эндопротезирование широко применяют при тяжелых формах О. тазобедренного сустава, реже — коленного. При тяжелом одностороннем О. тазобедренного сустава у лиц, занятых тяжелым физическим трудом, работающих в сельской местности и др., а также при наличии у них противопоказаний к эндопротезированию (перенесенный гнойный артрит) более надежный результат дает артродез в функционально выгодном положении конечности. При тяжелых последствиях травмы артродез применяется на голеностопном суставе, отсутствие движений в нем компенсируется движениями в соседних суставах стопы.
Послеоперационная реабилитация начинается в стационаре и включает ЛФК и физиотерапию. Очень важна преемственность стационарной и амбулаторной помощи, т.к. сроки долечивания оперированных по поводу О. больных длительные, лечение О. не ограничивается операцией и требует повторных курсов санаторно-курортного лечения. После выписки из стационара в амбулаторных условиях продолжают курс ЛФК, массажа околосуставных мышц (но не сустава), физиотерапии и медикаментозного лечения О., в т.ч. при необходимости и внутрисуставную терапию. В зависимости от локализации остеотомии нагрузку на оперированную конечность ограничивают в течение 4—8 и более месяцев (до рентгенологических признаков ее сращения). Полную нагрузку на конечность после эндопротезирования тазобедренного сустава разрешают обычно к 6 месяцам после операции. Сроки восстановления трудоспособности после внутрисуставных операций (кроме эндопротезирования) 3—4 месяца, после эндопротезирования и корригирующих остеотомий — 8—12 месяцев.
Профилактика. Важное значение имеет своевременное выявление и адекватное лечение различного рода аномалий развития опорно-двигательного аппарата, предрасполагающих к возникновению О. Больным с дисплазией тазобедренного сустава как можно раньше должна проводиться хирургическая коррекция. У лиц с варусной или вальгусной деформацией костей голеней, аномалиями развития стоп, укорочением одной из конечностей, при отсутствии крайних степеней деформаций, подлежащих безусловному хирургическому лечению, необходимо настойчивое проведение консервативных ортопедических мероприятий уже с детского возраста — ношение ортопедической обуви, лечебная гимнастика, массаж. Большое значение в этих случаях имеет рациональное трудоустройство, позволяющее избежать дополнительных нагрузок на суставы ног, тщательный контроль за массой тела. Существенное профилактическое значение в отношении О. имеет также максимально возможное восстановительное лечение после травм суставов: обязательное удаление крови из полости сустава, пластика связочного аппарата и т.д.
Библиогр.: Гурьев В.Н. и др. Коксартроз и его оперативное лечение, Таллинн, 1984, библиогр.; Клиническая рентгенорадиология, под ред. Г.А. Зедгенидзе, т. 3, М., 1984; Корж А.А., Симинач Б.И. и Мителева З.М. Дисплазия сустава — диспластический артроз, Ортоп. и травмат., № 6, с. 1, 1987; Насонова В.А. и Астапенко М.Г. Клиническая ревматология, с. 432, М., 1989; Реабилитация артрологических больных, под ред. И.И. Жаденова и др., с. 59, Л., 1982.

Рис. 1. Рентгенограмма левого тазобедренного сустава (прямая проекция) при диспластическом коксартрозе III степени: смещение головки бедренной кости наружу, уплощение суставных поверхностей и сужение суставной щели, остеофиты по краям вертлужной впадины, параартикулярный остеосклероз, множественные кистовидные образования в наружном отделе крыши вертлужной впадины и головке бедренной кости.
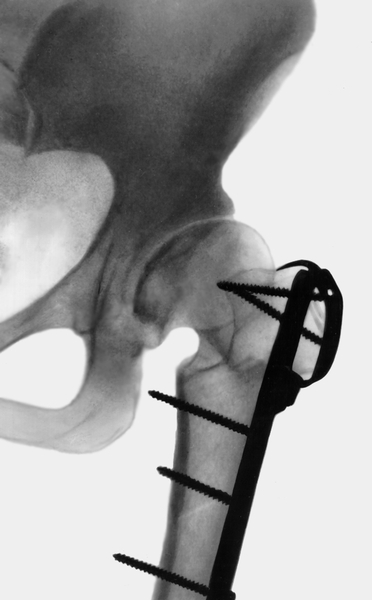
Рис. 3б). Варизирующая остеотомия проксимального конца бедренной кости при коксартрозе: рентгенограмма тазобедренного сустава (прямая проекция) после варизирующей остеотомии.
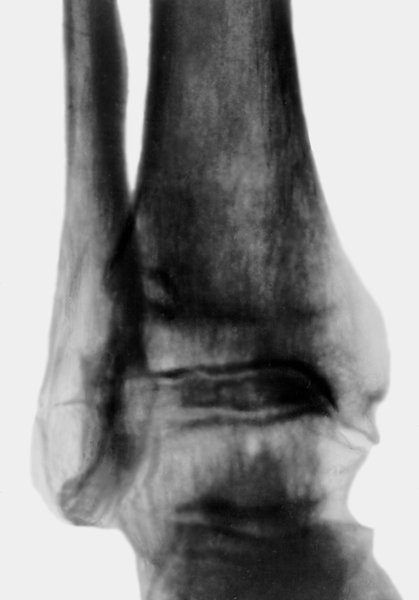
Рис. 2а). Рентгенограмма голеностопного сустава при постартрическом остеоартрозе: сужение суставной щели и краевые костные разрастания (прямая проекция).
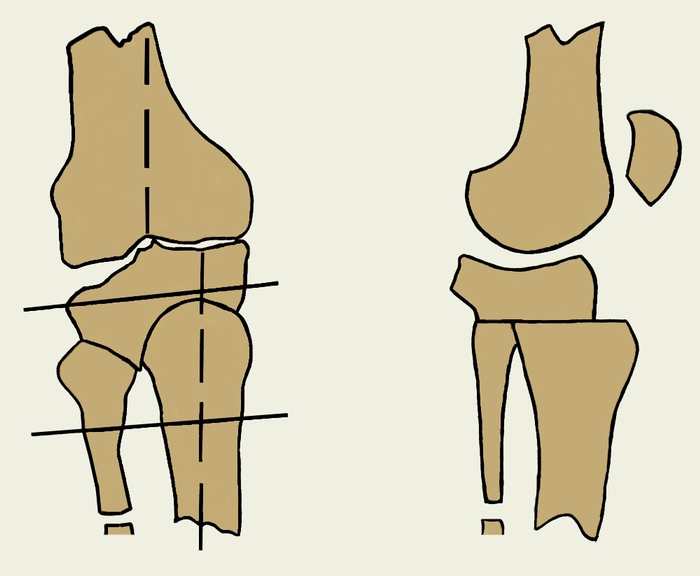
Рис. 4а). Схематическое изображение корригирующих остеотомий при гонартрозе: высокая вальгузирующая остеотомия (прямая и боковая проекции).

Рис. 5в). Больная с деформацией правой нижней конечности при гонартрозе (genu varum): в результате оперативного вмешательства деформация устранена.

Рис. 5б). Больная с деформацией правой нижней конечности при гонартрозе (genu varum): после операции с наложенным аппаратом Волкова — Оганесяна.
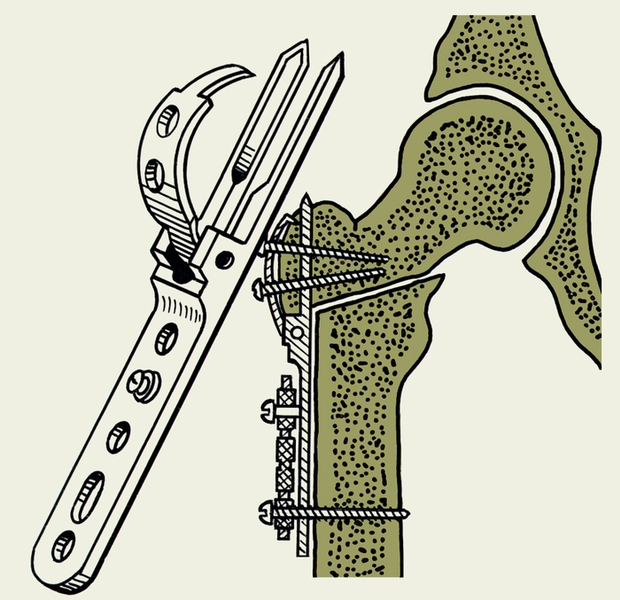
Рис. 3а). Варизирующая остеотомия проксимального конца бедренной кости при коксартрозе: металлический фиксатор для остеосинтеза и схема его наложения.
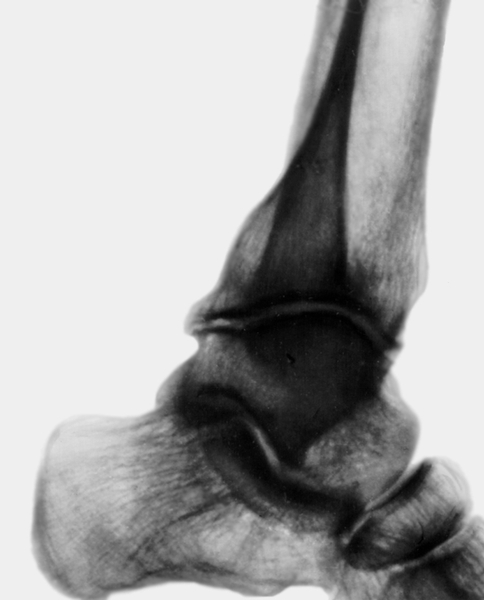
Рис. 2б). Рентгенограмма голеностопного сустава при постартрическом остеоартрозе: сужение суставной щели и краевые костные разрастания (боковая проекция).
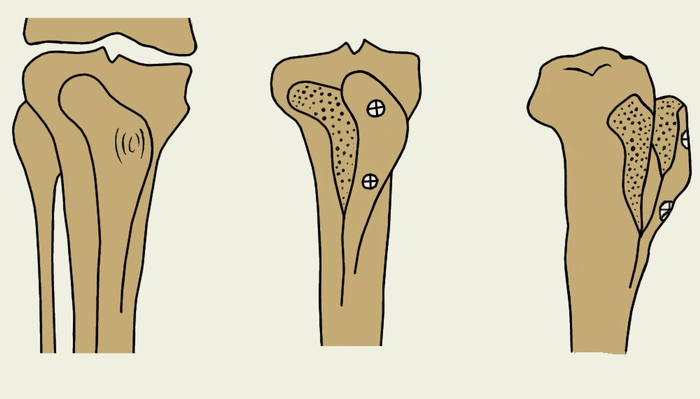
Рис. 4б). Схематическое изображение корригирующих остеотомий при гонартрозе: этапы операции антеромедиализации бугристости большеберцовой кости.

Рис. 5а). Больная с деформацией правой нижней конечности при гонартрозе (genu varum): до операции.
II
Остеоартроз (osteoarthrosis; Остео- + Артроз)
Читайте также:


