При врожденном ложном суставе большеберцовой кости целесообразно
Лечение врожденных ложных суставов голени является одной из сложнейших задач в детской ортопедии. Это заболевание встречается в среднем в 0,5% от числа всех ортопедических заболеваний. Трудности лечения врожденных ложных суставов заключаются в том, что они не поддаются консервативной терапии, а при хирургическом лечении дают в большинстве случаев рецидивы.
Большинство авторов считают, что в основе заболевания лежит либо нейрофибромагоз, либо фиброзная дисплазия [Капитанаки И. А., 1966; Волков М. В., Самойлова Л. И., 1973]. Кроме того, отдельные авторы в последние годы выделяют группу ложных суставов неясной этиологии. Исследования [Андрианов В. Л. и др., 1983], основанные на изучении реовазографии, неврологических, рентгенологических и гистологических данных, позволили разделить больных с ложными суставами на 3 группы: ложные суставы на почве фиброзной дисплазии, нейрофиброматоза и миелодисплазии.
Врожденный ложный сустав проявляется в 2 формах: истинного и латентного, или несостоявшегося, ложного сустава. Истинный ложный сустав голени обнаруживается при рождении ребенка в виде значительной угловой деформации, укорочения сегмента, подвижности отломков на месте деформации; латентный ложный сустав проявляется наличием деформации костей голени в нижней трети, склерозом на месте искривления. Причиной возникновения истинного ложного сустава чаще всего служит незначительная травма или хирургическое вмешательство, направленное на устранение искривления большеберцовой кости. У многих больных с врожденными ложными суставами имеется сопутствующее укорочение, иногда достигающее 10—12 см. Кроме того, у ряда больных выявляется недоразвитие малоберцовой кости и голеностопного сустава.
Клинико-рентгенологические исследования позволяют выявить тугие и подвижные ложные суставы. При тугих ложных суставах имеются гипертрофированные фрагменты с выраженным склерозом, сами фрагменты выше и ниже склерозированной зоны остеопорозны. При подвижных ложных суставах концы кости истончены, остеопорозны, зона склероза выражена в меньшей степени. Возможны угловые деформации как при той, так и при другой формах на уровне патологической зоны. При разболтанных ложных суставах патологическая подвижность резко выражена, при тугих — определяется в виде легких качательных движений.
Большинство больных с этими патологическими изменениями подвергаются многократным безуспешным операциям. В ряде случаев лечение заканчивается телесным увечьем или ампутацией голени; опыт прошлых лет убедительно свидетельствует об этом. Сводные данные [Андрианов В. Л., 1983] за период с 1910 по 1982 г. показали, что из 1387 пациентов с ложными суставами было излечено только 690 (49,8%), а у 219 (15,8%) неоднократные безуспешные попытки хирургического лечения закончились ампутацией. При этом применялись самые разнообразные операции: резекции концов костных фрагментов большеберцовой кости и фиксация проволочным швом, ауто- и аллотрансплантация, перемещение кожно-поднадкостничного костного лоскута на питающей ножке со здоровой голени на область ложного сустава. Эти операции не нашли широкого применения из-за их сложности, а также рецидивов заболевания. Попытки применения внутрикостного остеосинтеза с аутопластикой дали более обнадеживающие результаты, однако также были оставлены из-за большого количества рецидивов и из-за недостатков, связанных с повреждением ростковой зоны большеберцовой кости, фиксацией голеностопного сустава. Большее распространение нашел метод с использованием экстрамедуллярной костной пластики [Ткаченко С. С., 1970, и др.].
В связи с применением чрескостного остеосинтеза получены значительные успехи при лечении этой патологии.
В зависимости от формы ложного сустава, степени укорочения предложены различные методики чрескостного остеосинтеза. Разработан монолокальный и билокальный остеосинтез (Г. А. Илизаров). Монолокальный остеосинтез применяют при тугих формах с гипертрофированными или неистонченными концами фрагментов. После наложения аппарата осуществляют дистракцию по 0,75—1 мм/сут. В процессе удлинения голени проводят устранение углообразной деформации.
Методы чрескостного остеосинтеза хотя и приводят в определенном проценте случаев к хорошим и удовлетворительным результатам, однако процент неудач остается достаточно высоким, лечение затягивается на многие месяцы, в среднем составляя 1,5 — 2 года.
Особенно трудными для лечения являются ложные суставы с истонченными фрагментами, при которых используют билокальный остеосинтез. В этих случаях особенно ярко выражен остеопороз фрагментов и тенденция к сращению вследствие нейротрофического нарушения низкая. При билокальном же остеосинтезе, осуществляемом с помощью эпифизеолиза или остеотомии, в проксимальном отломке возникают нейротрофические расстройства, что ведет к нарастанию остеопороза. Поэтому создаются большие предпосылки к медленному сращению или рецидиву ложного сустава. С целью предупреждения подобных осложнений предложен двухэтапный метод лечения врожденных ложных суставов, сочетающий в себе чрескостный остеосинтез и костно-пластические операции [Андрианов В. Л., Поздеев А. П., 1980].
На 1-м этапе оперативного вмешательства проводят боковой встречный компрессионный остеосинтез с обнажением отломков и иссечением патологической ткани, освежением и адаптацией костных отломков. Фрагменты большеберцовой кости должны соприкасаться между собой по крайней мере на протяжении 3 — 4 см. Боковую компрессию осуществляют в аппарате с помощью спиц с точечными напайками, под которые подводят кортикальные пластинки из аллокости. Величина пластинок зависит от степени остеопороза фрагментов: при остеопорозе 25 — 30% используют пластинку толщиной 0,2 см, диаметром 0,5 см; при возрастании остеопороза пропорционально увеличивают диаметр этой пластинки. Так, при остеопорозе 50% он равен 1 см, а при 75% соответственно 1,5 см. Такая методика лечения позволяет добиться успеха во всех случаях врожденного ложного сустава и в течение 3 — 4 мес. Больных снабжают ортопедическим аппаратом, в котором предусматривают компенсацию укорочения.
2-й этап операции заключается в удлинении укороченной голени, которое проводят путем остеотомии большеберцовой кости и использования в качестве стимулятора регенерации деминерализованных трансплантатов. В течение 3 — 4 мес достигают полного устранения укорочения. Такое двухэтапное оперативное вмешательство можно начинать с 1,5 лет, в то время как вмешательства по другим методикам, в том числе и по методу Илизарова, начинают не ранее 4—6 лет. И, наконец, при наличии у больного нестабильности в области голеностопного сустава в 7 —8-летнем возрасте применяют синостоз дистального конца малоберцовой кости. В более старшем возрасте (12—14 лет) возможен открытый трехсуставной артродез голеностопного сустава с помощью компрессионного остеосинтеза.

Врожденный ложный сустав (ВЛС) большеберцовой кости представляет собой заболевание с многообразными проявлениями, начиная с искривления кости и заканчивая полным нарушением ее целостности.
ВЛС встречается с частотой от 1 на 140 тысяч до 1 на. 250 тысяч, составляя в среднем 1 на 190 тысяч. Среди этиологических факторов ВЛС перечисляют фиброзную дисплазию, амниотическую перетяжку, нейрофиброматоз Реклингхаузена, недоразвитие питающих сосудов вследствие их эмбрионального дефекта. Процесс чаще имеет односторонний характер. Двухсторонний ВЛС встречается редко. Одновременно с большеберцовой костью в 1/3 случаев поражается малоберцовая кость. Начальная стадия заболевания в виде искривления кости чаще встречается у мальчиков и повсеместно имеет левостороннюю локализацию.
В основе патологического процесса лежит комплексное поражение костеобразования диспластического происхождения, с замещением кости плотной фиброзной тканью, содержащей клетки и небольшое число сосудов. Размер костного дефекта составляет от 0,5-1,0 см и более. В пораженном участке кости имеется нарушение остеогенеза, в результате чего происходит ухудшение механических свойств большеберцовой кости. Снижение прочности кости вызывает ее деформацию. Дуга искривления захватывает среднюю и нижнюю трети кости. Дуга направлена в передне-латеральном направлении.
По наружной поверхности искривления возникает сила растяжения, по внутренней поверхности — сила сжатия. Внутри костномозгового канала вместо губчатого вещества кости и вместо кортикала образуются кисты. Кистозная и фиброзная ткани в условиях тонкого кортикала не в состоянии противостоять эксцентричным нагрузкам на диафиз кости, что приводит к ее перелому на вершине искривления. Самостоятельной консолидации перелома не происходит. Костная мозоль не образуется, так как фиброзная ткань не является источником остеогенеза. Образуется ложный сустав большеберцовой кости. Оба конца кости становятся атрофичными и заостренными. Вершина ложного сустава направлена вперед, а угол открыт кзади. Соотношение костной ткани с фиброзной в месте дефекта определяет тип патологического процесса. При разрастании фиброзной ткани внутри периоста тип процесса определяют как диспластический, при ее разрастании в эндосте и костном мозге — как кистозный, при вовлечении в процесс всего поперечника кости — как смешанный.
Течение заболевания имеет стадийный характер. Очередная стадия приходится на разные периоды жизни ребенка. У новорожденного выявляют либо искривление большеберцовой кости, либо ее ложный сустав. Для подразделения ВЛС на стадии применяют рентгенологическую классификацию по Кроуфорду, согласно которой патологический процесс начинается с дугообразной деформации большеберцовой кости.
Рентгенологическая классификация Кроуфорда сочетается с данными гистологического исследования тканей и клинической картиной.
В стадии 1 различимо дугообразное искривление голени небольшого размера, что представляет собой наиболее ранний признак заболевания. На рентгенограмме имеется деформация большеберцовой кости с сохранным костномозговым каналом, незначительным утолщением кортикального слоя и уменьшением диаметра кости. Надкостница утолщена, в ней имеется избыток сосудов и клеток. В мягких тканях вентральнее уровня деформации кости возникает отек и клеточная реакция. В стадии 1 перелом не является обязательным исходом деформации. У ребенка имеется относительно хороший прогноз заболевания.
В стадии 2 дуга искривления больше, чем при стадии 1. Деформация занимает среднюю и нижнюю трети сегмента и имеет направление вперед и наружу. На рентгенограмме имеется сужение костномозгового канала, утолщение, слоистость и склероз кортикала в средней трети. В стадии 2 имеет место фиброзное перерождение костного мозга и очаговая резорбция пластин костного вещества.
В стадии 3 выражена деформация голени. Есть укорочение больной ноги по сравнению с контрлатеральной. Поверх искривленного переднего гребня большеберцовой кости имеется истончение кожи и подкожной клетчатки. Кость сохраняет целостность, патологической подвижности нет. На рентгенограмме виден тонкий кортикал и кисты, которые заполняют костно-мозговой канат. В области костного дефекта имеется хондроидная ткань с незначительной оссификацией. Малоберцовая кость не принимает участие в деформации вместе с большеберцовой. Прогноз заболевания в стадии 3 относительно плохой в связи с большой опасностью перелома кости.
В стадии 4 имеется ложный сустав большеберцовой кости. Вначале ложный сустав ощущается как тугоподвижный, затем развивается патологическая подвижность. По мере увеличения подвижности в области ложного сустава происходит увеличение деформации большеберцовой кости и начинается искривление малоберцовой кости. В стадии 4 имеется искривление голени вперед. Становится заметным укорочение сегмента конечности и атрофия мышц. Кожа над областью ложного сустава покрыта рубцами. При выраженной деформации нижняя треть голени касается верхней поверхности стопы. На рентгенограмме видно нарушение целостности большеберцовой кости на границе средней и нижней третей, утолщение периоста на концах фрагментов, атрофия прилежащих к кости мягких тканей, отсутствие консолидации в области перелома. На уровне ложного сустава имеется локальная гиперваскуляризация и развитие артерио-артериальных анастомозов. Магистральные сосуды деформированы в связи с искривлением костей и укорочением сегмента. У ребенка, способного к самостоятельному передвижению, наблюдается резкое нарушение ходьбы.
Для диагностики ВЛС применяют рентгенографию, МРТ и ангиографию.
На рентгенограмме в зависимости от стадии процесса определяют деформацию, истончение, склероз, утолщение кортикала кости больше с вогнутой стороны, остеопороз, кисты, облитерацию костномозгового канала. При появлении ложного сустава рентгенологическая картина отражает процесс его формирования. Для начинающегося ложного сустава характерны склерозированные фрагменты большеберцовой кости, соприкасающиеся друг с другом. Постепенно происходит прогрессивная потеря костного вещества, что приводит к конусовидной деформации фрагментов и увеличению расстояния между ними.
МРТ позволяет определить стадии ложного сустава, отек мягких тканей, утолщение надкостницы, размер и структуру костного дефекта. Определение протяженности дефекта имеет значение для планирования уровня резекции на операции. Дефект лучше виден при контрастировании.
Ангиографию делают в качестве предоперационного исследования для оценки состояния сосудов и определения возможности создания сосудистого анастомоза при пересадке свободного костно-сосудистого трансплантата. При ангиографии выявляют расширение артериальных и венозных сосудов, гипоплазию магистральных артерий голени, спазм магистральных артерий, недоразвитие подкожных вен вплоть до их отсутствия.
Лечение
Для лечения ВЛС консервативные методы не применяют в связи с их неэффективностью. Иммобилизация голени не приводит к образованию костной мозоли, которая способна консолидировать фрагменты большеберцовой кости.
Основным методом лечения ВЛС является оперативный. Цель операции — сращение кости, исправление деформации и выравнивание длины конечностей. Многокомпонентность патологического процесса является причиной того, что для лечения ВЛС применяют много типов оперативных вмешательств, которые включают в себя большое количество составных частей. При ВЛС делают такие операции, как резекция ложного сустава, замещение дефекта костным аллотрансплантатом, или аутотрансплантатом на сосудистой ножке, исправление угловой деформации конечности, стабилизация костных фрагментов спицами, пластиной, интрамедуллярным стержнем/аппаратом наружной фиксации, стабилизация голеностопного сустава, удлинение фрагмента большеберцовой кости в компрессионно-дистракционном аппарате. Наиболее часто для лечения ВЛС с укорочением конечности применяют методику дистракционно-компрессионного остеосинтеза, предложенную Г. А. Илизаровым в 19о2 г. Накладывают кольцо аппарата Илизарова в области проксимального метафиза и кольцо в области дистального метафиза большеберцовой кости. Проводят-спицы, одна из которых проходит через обе берцовые кости. Кольца соединяют 3 стержнями. Проводят дистракцию по 1/4 оборота 2-3 раза в день. Устраняют угловую деформацию. Затем через конец костного фрагмента проводят спицу в плоскости, перпендикулярной к плоскости деформации костей. Спицу изгибают в направлении вершины искривления и фиксируют ее к дополнительному кольцу. Путем тракции за спицу исправляют ось кости за счет трансформации регенерата кости в течение 3 недель. Концы корригирующих спиц фиксируют к кольцу с помощью зажимов.
Проводят через каждый костный фрагмент по 2 пары перекрещивающихся спиц, которые фиксируют на 4 кольцах. Осуществляют компрессию в аппарате до уплотнения регенерата.
На основе метода Илизарова предложено несколько вариантов лечения ВЛС. Общим положением для всех видов вмешательств является проведение 2 перекрещивающихся спиц через проксимальный и дистальный метафизы большеберцовой кости. Одна из нижних спиц проходит через большеберцовую и малоберцовую кости. Спицы фиксируют в кольцах, которые соединяют с помощью 3-4 стержней. В зависимости от состояния костных фрагментов происходит модификация методики коррекции. При гладкой поперечной поверхности костных фрагментов осуществляют их взаимную компрессию по оси кости в аппарате из четырех колец. При атрофичных заостренных концах костных фрагментов прибегают к встречно-боковой компрессии в аппарате. Проводят спицы с упорными площадками через концы фрагментов в противоположных направлениях и осуществляют их сжатие. При тугом ложном суставе с угловым смещением фрагментов через их дистальные концы на вершине искривления проводят спицы с упорными площадками, которые фиксируют к стержням, соединенным с кольцами аппарата. Осуществляют дистракцию в аппарате и тягу за спицы. При тугом ложном суставе с укорочением сегмента первым этапом осуществляют закрытую компрессию в аппарате в течение 2-3 недель, а затем дистракцию для получения костного регенерата.
Аппаратное лечение ВЛС совмещают с костной пластикой. Кортикальным аллотрансплантатом замещают дефект кости после резекции концов костных фрагментов, после чего осуществляют компрессию в аппарате. При удлинении костей голени делают остеотомию большеберцовой кости и пластику деминерализованным костным трансплантатом. Вид костной пластики зависит от размера костного дефекта. При дефекте большеберцовой кости менее 3 см и укорочении ноги менее 5 см показана операция замещение дефекта свободным неваскуляризированным костным трансплантатом. Делают удаление фиброзных участков большеберцовой кости до нормального кровотечения и открытия костномозгового канала. Для фиксации трансплантата применяют интрамедуллярный стержень либо спицы. Накладывают гипсовую лонгету на всю ногу. В послеоперационном периоде рекомендуется электростимуляция остеогенеза. При дефекте большеберцовой кости более 3 см и большой зоне склероза костных фрагментов планируют обширную сегментарную резекцию кости с замещением дефекта трансплантатом на сосудистой ножке. Фиброзный дефект кости обычно удаляют на протяжении 10 см. Производят забор васкуляризованного костного трансплантата из ипсилатеральной или контрлатеральной малоберцовой кости с дистально расположенными сосудами. Трансплантат фиксируют к концам большеберцовой кости с помощью спиц или аппарата внесшей фиксации. Сшивают сосуды трансплантата с материнскими сосудами. Приживление трансплантата наблюдают у 82% больных, в срок от 1 до 6 месяцев, в среднем за 3,5-5 месяцев.
Многоэтапные операции, проводимые при ВЛС, и4сеют большое количество осложнений.
В раннем послеоперационном периоде микрохирургические операции осложняются тромбозом сосудов. Длительная иммобилизация приводит к атрофии мышц. Интрамедуллярная фиксация осложняется тугоподвижностью голеностопного сустава. В отдаленных сроках после вмешательства встречается повторное искривление пересаженной кости или костного регенерата в переднем направлении, а также вальгус дистального отдела Нижней конечности. После начала нагрузки на ногу происходят переломы трансплантата в месте его соединения с материнской костью. Чаще они встречаются в области нижнего соединения, по другим данным — в области верхнего соединения. В центральной части трансплантата происходят стрессовые переломы. На контрлатеральной ноге взятие трансплантата малоберцовой кости вызывает нарушение стабильности голеностопного сустава и развитие его вальгусной деформации. В отдаленном периоде отмечают разницу в длине конечностей. Укорочение оперированной ноги, которое превышает 2 см, отмечается более чем у половины оперированных.
Повторные переломы и отсутствие сращения костных фрагментов являются показанием к повторному хирургическому вмешательству. Выбор метода лечения при переломе трансплантата зависит от его состояния. Интрамедуллярная фиксация оказывается эффективной при развитии периостального кровоснабжения и перестройки пересаженной малоберцовой кости после первой операции. На протяжении полугода трансплантат переживает гипертрофические изменения и увеличивается в размерах приблизительно до размеров большеберцовой кости. Задержка консолидации на одном из концов не оказывает влияния на объем перестройки трансплантата. Размер костномозгового канала более 4 мм позволяет применить для повторной фиксации интрамедуллярный штифт. Гвоздь проводят ретроградно через пяточную и таранную кости, голеностопный сустав, и перекрывают им область перелома. Накладывают гипсовую лонгету сроком на 6 недель. Полное сращение кости отмечают через 4 месяца.
При повторных вмешательствах каждая следующая операция приводит к ухудшению состояния мягких тканей и кости. В области операции появляются атрофичные рубцы, спайки, происходит обеднение кровоснабжения костных фрагментов. По мере увеличения числа хирургических вмешательств уменьшается вероятность консолидации перелома. Подсчитано, что после первых двух операций частота сращения достигает 90% . После 3-й операции возможность консолидации сводится к нулю. Бесперспективность лечения ставит вопрос об ампутации, к которой в 60% случаев имеются следующие показания:
- отсутствие консолидации перелома после трех операций;
- разница в длине ног более 5 см;
- развитие вторичной деформации конечности дистальней уровня ВЛС;
- выраженное отсутствие способности пользоваться конечностью.
Ходьба ребенка с ВЛС после операции замещения костного дефекта сопровождается нарушениями, связанными с изменениями как на больной, так и на контрлатеральной конечности. На больной ноге имеется эквинус, укорочение голени, тугоподвижность голеностопа, которые вызваны фиксацией и иммобилизацией. На контрлательной ноге после взятия трансплантата развивается вальгус дистального отдела конечности в связи с дефектом малоберцовой кости. Ходьба оперированного ребенка строится в условиях ограниченной возможности перераспределения нагрузки на больную и здоровую ноги, так как обе они щадятся в процессе движения. Во время переднего толчка эквинус на оперированной ноге приводит к уменьшению времени опоры на пятку и быстрому переходу к опоре на всю стопу. Эквинус в сочетании с укорочением способствует резкости переднего толчка, в результате чего амортизация нагрузки на кости голени оказывается сниженной. В одноопорную фазу тугоподвижность голеностопа препятствует нормальной ротации большеберцовой кости по блоку таранной кости сзади наперед в сагиттальной плоскости. В результате компрессионная сила, которая приходится на большеберцовую кость, оказывается повышенной, вектор компрессионной силы при отсутствии ротации голени не смещается с задней на переднюю поверхность кости. Наружный разгибательный момент голеностопного сустава не реализуется, что приводит к смещающему усилию в большеберцовой кости в области регенерата. Хроническое действие силы смещения способно привести к повторному перелому новообразованной кости. В фазу заднего толчка следует сокращение трехглавой, задней большеберцовой и малоберцовой мышц, которые создают внутреннюю компрессионную силу.
Сдавление берцовых костей по оси вызывает болевую реакцию, что приводит к девиации туловища в противоположную сторону для разгрузки опорной ноги. Большая нагрузка переносится на контрлатеральную ногу, которая в эту фазу ходьбы опирается на пятку, что способствует ее вальгусному искривлению.
Больному ВЛС, перенесшему костную пластику, изготавливают ортопедическую обувь с целью создания условий для консолидации трансплантата.
Обувь делают с учетом следующих требований:
- амортизация нагрузки в фазу переднего толчка;
- предотвращение смещающих усилий в голени;
- наружная механическая защита голени;
- компенсация укорочения;
- опора на задний отдел стопы при эквинусе;
- низкий вес изделия, обусловленный гипотрофией мышц;
- противодействие вальгусной деформации на контрлатеральной стопе.
В обуви на больную ногу делают вкладной тутор, высота которого перекрывает уровень операции и доходит до подколенной ямки, внутризаготовочный круговой жесткий берец, наборную подошву с каблуком из эластичного материала. В обуви на контрлатеральную ногу делают продленный внутренний берец и вынос каблука внутрь.
Для того чтобы предотвратить возможные осложнения и не позволить кости срастись неправильно, доктора используют гипс и другие инструменты. Они хорошо фиксируют частицы кости, вытягивают ее. Хотя, есть вероятность, что кость все же не восстановится нужным образом. Бывает, что соприкасающиеся края кости сглаживаются, образуя ложный сустав после перелома голени, например.
О заболевании
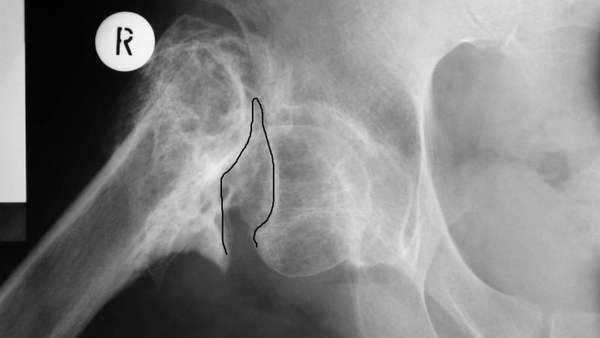
Что такое ложный сустав (фото см.выше) – это патология, которая характеризуется нарушением непрерывности кости с приобретением ею несвойственной подвижности. Наибольшая вероятность возникновения патологической подвижности существует на большеберцовой, лучевой и локтевой кости, меньшая – на плечевой и бедренной зоне.
Также, существует врожденный ложный сустав. Он формируется на голени и является большой редкостью среди врожденных нарушений.
Причины развития
Патологическая подвижность – это следствие плохого сращения костной ткани. Вероятность появления аномалии увеличивается, если между отломков кости находятся соединительные ткани.
Большое расстояние между костными отломками, не своевременная нагрузка, местное нарушение кровоснабжения и воспаление перелома может также спровоцировать появление патологии. Риск появляется, даже если у пациента нарушен обмен веществ, или у него присутствуют эндокринные и инфекционные заболевания, сбои в системе кровообращения.
Аномалия может быть следствием шока или значительной потери крови, многочисленных переломов, тяжелой комплексной травмы, нарушений иннервации в области перелома.
Знаете ли вы: Как лечить тендинит суставов ?
Если ложный сустав появился после травм, то промежуток между фрагментами кости заполнен соединительной тканью. Мало того, когда патология существует достаточно долго, то ее структура видоизменяется. Отломки со временем покрывает хрящевая ткань, от чего приобретается еще большая патологическая подвижность. Внутри щели формируется капсула, которая заполняется потом синовиальной жидкостью.

Фактором развития врожденного ложного сустава может быть сбой в иннервации конкретной части конечности во внутриутробном периоде. В таком случае, пораженная зона заполнена недоразвитой костной тканью. Именно поэтому она в дальнейшем не способна сносить серьезные нагрузки. Хотя, это очень редкое явление для новорожденных.
Классификация
Псевдоартрозы имеют свою систему классификации. Так, их возможно поделить по этиологии, по виду и по типу формирования. По этиологии различают приобретенные и врожденные ложные суставы. По виду псевдоартрозы бывают фиброзные, то есть без потери костного вещества, истинные (фиброзно-синовиальные), а также с костным дефектом (потерей костного вещества).
Читайте также: Как лечить мышечно-тонический синдром
В зависимости от типа формирования ложные суставы могут иметь нормотрофическую, атрофическую и гипертрофическую природу.
Симптоматика аномалии
Приобретенные ложные суставы появляются на месте перелома конечности, и характеризуется несвойственной подвижностью кости. Если формирование костной мозоли происходит на одной из двух костей конечности (к примеру, после перелома лучевой кости), признаки могут быть почти незаметными.
При пальпации пациент не испытывает болевых ощущений, но если очень нагрузить ложный сустав после перелома шейки бедра, то боль будет ощущаться в области прошлого повреждения кости. А вот врожденный ложный сустав обнаружить сразу не получится. Он замечается только тогда, когда малыш пробует ходить.
Диагностика
До того как начать лечение ложных суставов обязательно пройти осмотр у травматолога. Хороший специалист не только проанализирует жалобы пациента, но и проведет основательную диагностику состояния кости. Для этого врачом проводится рентгенологическое исследование, учитывается и то, сколько времени прошло после перелома, насколько тяжелым он был. В ряде сложных случаев доктором назначается томография.

Если прошел относительно небольшой срок, который нужен для восстановления конечности после травмы, то речь идет о замедленной консолидации. Когда срок сращения значительно превышен, то подозрение на псевдоартроз подтверждается.
Подробнее про то, как лечат синдром Шегрена читайте тут.
Кроме того, во время изучения снимков поврежденной конечности становятся явными такие изменения:
Как лечить псевдоартроз
Всем пациентам независимо от вида и сложности болезни показано лечение, которое в первую очередь направлено на повышение тонуса мышц. Также, врачи принимают меры для улучшения кровотока в поврежденной зоне, возвращения всех возможностей больной ноги (если это псевдоартроз бедренной кости) или руки (если ложный сустав появился после перелома лучевой кости).
Чтобы возобновить возможности конечностей, больные проходят курс физиотерапевтических процедур, массажа. ЛФК тоже имеет не маловажную роль в лечении.
Местный способ лечения – это хирургическое вмешательство, которое в будущем облегчает и ускоряет процесс правильного срастания костных отломков. Для этого края кости сближают между собой и обездвиживают.
Кроме этого, специалист во время операции помогает наладить кровообращение в поврежденной области. Более того, проводятся противоинфекционные мероприятия, а также устраняются гнойные отложения, если таковые присутствуют.
Также, в местном лечении можно выделить три основных варианта его проведения:
- компрессионно-дистракционный остеосинтез,
- устойчивый остеосинтез,
- костная пластика.
Тип операции во многом зависит от разновидности псевдоартроза и его место нахождения. Так, если недуг имеет гипертрофическую форму, то операция может быть внеочаговой. А если псевдоартроз атрофический, то для того, чтобы устранить патологию требуется провести пластику.
Дополнительно, учитывается и локализация болезни:
- если очаг находится около сустава, то применяется компрессионно-дистракционный остеосинтез,
- если псевдоартроз развился после перелома шейки бедра, то его лечат посредством интрамедуллярного остеосинтеза,
- если развилась косорукость на фоне перелома лучевой кости, то сначала проводят дистракцию, а потом – пластику,
- когда псевдоартроз появился после перелома плечевой кости, его лечат методом компрессионно-дистракционного остеосинтеза.
Как лечить синдром гипермобильности суставов подробно описано тут
Лечение в рамках этого метода реализуется помощью медтехники, которая корректирует положение фрагментов кости. Во время процедуры конечность должна быть обездвижена. Метод обеспечивает приближение обломков и их сдавливание. Кроме этого, таким способом возможно устранить деформацию и укорочение. Именно поэтому он часто применяется в лечении ложного сустава ладьевидной кости кисти.
Способ включает в себя использование пластин, стержней. Именно благодаря им фрагменты кости фиксируются, обеспечивая тем самым максимально правильное срастание кости.
Для того чтобы наложить фиксаторы хирург обнажает нужную часть кости, но если речь идет о гипертрофическом псевдоартрозе, то восстановление кости происходит без пластики. Но при атрофическом типе болезни такое вмешательство необходимо.
Этот вариант лечения считается самым радикальным из всех. Именно поэтому доктора прибегают к нему очень редко (в частности для того, чтобы убрать ложный сустав ключицы). Он используется, если нужна стимуляция остеогенеза при атрофических ложных суставах.
До того как приступить к решению проблемы путем операции, надо устранить все гнойные воспаления и рубцы. Только после завершения такого подготовительно лечения, по истечении минимум 8 месяцев можно ложиться на операцию.
Реабилитационные меры

Продолжительность реабилитации поврежденной конечности разная. Как правило, она проходит в два-три раза дольше, чем лечение обычного перелома. Обычно, для полного восстановления пациенту нужно немало времени и комплекс процедур. Наиболее часто используемые из них это:
- массаж,
- физиотерапия,
- ЛФК.
Заключение
Ложные суставы и несросшиеся переломы довольно частое явление после перенесенных травм. Также, аномалия может быть врожденной, но встречается она у детей очень редко. На данном этапе развития медицины существует множество способов, как его вылечить.
Различные виды хирургического вмешательства помогут избавиться от дискомфорта и деформации конечностей в большинстве случаев. А после грамотной реабилитации от былой травмы не останется видимого следа.
Читайте также:


