Применение дипроспана при спондилоартрозе
- КЛЮЧЕВЫЕ СЛОВА: спондилоартроз, болевой синдром, межпозвонковые суставы, позвоночник, неврология
Среди заболеваний позвоночника дегенеративные заболевания встречаются значительно чаще, чем новообразования, инфекционные и (или) воспалительные заболевания. При этом бóльшее значение в развитии спондилогенных заболеваний имеет патология межпозвонковых дисков, а меньшее – изменения межпозвонковых суставов. Принципиально, что изменения высоты и объема диска всегда способствуют развитию дегенеративных изменений межпозвонковых суставов – спондилоартроза. В современной литературе эта патология имеет различные дефиниции: фасеточный синдром, фасеточный болевой синдром, артроз межпозвонковых суставов и спондилоартропатический синдром.
Различная ориентированность суставов на разных уровнях позвоночника объясняет тот факт, что движение верхней части позвоночника осуществляется в основном во фронтальной плоскости, тогда как поясничной – главным образом в сагиттальной. Сагиттальная ориентированность поясничных межпозвонковых суставов также делает возможными в некотором объеме движения в дорсовентральном направлении. Межпозвонковый сустав, пока его капсула остается интактной, не вывихивается и не блокируется даже при заметном снижении высоты диска (вследствие дискэктомии) или при ротации, или дистракции, тел позвонков. Очень большая механическая нагрузка приводит скорее к перелому позвонка, чем к повреждению межпозвонкового диска или сустава. Симптомы со стороны межпозвонковых суставов возникают лишь в случаях, когда суставные капсулы чрезмерно натягиваются или суставные поверхности подвергаются ненормально высокому давлению [4].
Клинические симптомы
Боль при фасеточном синдроме зарождается в поясничных межпозвонковых суставах и ощущается в нижней части спины с иррадиацией в ягодицы, паховую область, нижнюю часть живота и иногда – в мошонку. Пациенты описывают ее как диффузную и разлитую и указывают ее локализацию, прикладывая к больному месту ладонь, в отличие от пациентов с корешковыми синдромами, которые способны очертить границы пораженных дерматомов одним пальцем [4].
Механизм болевого синдрома при спондилоартрозе
Снижение высоты дисков, связанное с осевой компрессией позвоночника, приводит к повышению давления на межпозвонковые суставы. Если гипермобильность диска и перенапряжение суставов сохраняются, то развивается спондилоартроз. Такая перегрузка суставов ведет к последовательным изменениям: синовиту с накоплением синовиальной жидкости между фасетками, дегенерации суставного хряща, растягиванию капсулы суставов и подвывихам в них. Таким образом, межпозвонковые суставы и связки, подвергаясь чрезмерной или неадекватной нагрузке, становятся источниками болевых ощущений, обусловленных ирритацией менингеальной ветви спинального нерва. Кроме этого, взаимодействие изменений в фасеточных суставах и диске ведет к увеличению суставных отростков с последующим развитием спинального стеноза [5].
Есть данные о практическом применении введения Дипроспана в фораминальное отверстие (перикорешковое пространство). Однако этот метод имеет ограничения в применении, поскольку сопровождается сложностями, обусловленными необходимостью точного попадания иглы в место инъекции. Многие эксперты констатируют, что выполнение этих манипуляций должно проводиться под контролем рентгеноскопии, в том числе с использованием контрастного вещества. Отечественными авторами показана эффективность паравертебральных блокад Дипроспаном в лечении болевых синдромов, обусловленных грыжами межпозвонковых дисков, у женщин [7]. Эффективность эпидурального введения Дипроспана подтверждена в лечении острого корешкового болевого синдрома: 2 мл Дипроспана вводили эпидурально в сочетании с 10 мл 0,75% лидокаина, курс 1–3 процедуры с интервалом 7 дней. Пункцию эпидурального пространства осуществляли по общепринятой методике в положении на боку на стороне поражения [8].
Представляет интерес применение бетаметазона для облегчения боли, связанной с метастазами в позвоночник. 13 онкологическим больным препарат вводился в субарахноидальное пространство поясничного отдела. Отмечалось уменьшение интенсивности боли по визуальной аналоговой шкале. Анализ клинико-биохимических корреляций показал, что анальгетический эффект бетаметазона связан с уменьшением в спинномозговой жидкости концентрации провоспалительных цитокинов (интерлейкин 8) и простаноидов (простагландина E2) [9]. Не всегда имеются возможности и условия для проведения локальной инъекционной терапии, по этой причине целесообразно использовать препараты с доказанными анальгетическими и противовоспалительными эффектами. Несомненно, такими препаратами являются селективные блокаторы циклооксигеназы (ЦОГ) 2 (индуцируемой изоформы фермента, активируемой при боли и воспалении) – нестероидные противовоспалительные средства (НПВС) [10].
Представителем группы селективных ингибиторов ЦОГ-2 является эторикоксиб (Аркоксиа). Фармакокинетика эторикоксиба линейна, период полувыведения (22 часа) позволяет назначать препарат 1 раз в сутки. Как показывают результаты клинических исследований, действие эторикоксиба начинается быстро (через 24 минуты), пиковые концентрации в плазме достигаются примерно через 1 час после приема препарата и сохраняются в течение 24 часов. Эторикоксиб не влияет на антиагрегантное действие низких доз (81 мг 1 р/сут) ацетилсалициловой кислоты [10]. Эторикоксиб не оказывает влияния на выработку простагландинов в слизистой оболочке желудка и время кровотечения. В этой связи риск развития нежелательных явлений со стороны желудочно-кишечного тракта (язв и других осложнений) при приеме эторикоксиба на 50% ниже по сравнению с НПВC 1-го поколения [11]. Рекомендуемая доза препарата при остеоартрозе и анкилозирующем спондилите составляет 60 и 90 мг один раз в день соответственно. Эффективность эторикоксиба в лечении боли в спине подтверждена в 2 рандомизированных исследованиях, в которых участвовали 644 пациента (мужчины и женщины), удовлетворяющие классам 1 и 2 по классификации Квебекской рабочей группы по исследованию заболеваний спины (не радикулярная боль) [12, 13].
Пациенты испытывали боль в нижнем отделе спины в течение как минимум 3 месяцев до начала участия в исследовании и в течение большей части месяца, предшествующей первому посещению до включения в исследование. Средняя продолжительность испытываемой ранее хронической боли в нижней области спины в 2 исследованиях составляла примерно 11 лет. До включения в исследование всем пациентам отменяли предшествующую анальгетическую терапию на период от 4 до 15 дней. Результаты исследований показали, что эторикоксиб был более эффективен по сравнению с плацебо для облегчения хронической боли в нижней области спины через 4 и 12 недель (p ≤ 0,001). Лечение эторикоксибом приводило к улучшению качества жизни, в первую очередь за счет более высокой оценки собственных физических возможностей. Поскольку в проведенных исследованиях не было отмечено дополнительных клинических эффектов при увеличении дозы эторикоксиба с 60 до 90 мг, то рекомендованная авторами доза эторикоксиба для лечения хронической боли в нижней области спины составляет 60 мг 1 раз в день ежедневно.
Вторая часть представляла собой двойную слепую продленную фазу с активным препаратом сравнения, в которой пациенты, принимавшие в 1-й части исследования эторикоксиб или напроксен, продолжали начатую терапию, а пациенты из группы контроля (плацебо) были рандомизированы в другие группы. Итак, во второй части исследования эторикоксиб в дозе 90 мг 1 р/сут получали 126 пациентов, эторикоксиб в дозе 120 мг 1 р/сут – 123 больных, а напроксен в дозе 1000 мг (500 мг 2 р/сут) – 125 больных. Комбинированные результаты для эторикоксиба в дозах 90 и 120 мг были статистически значимо лучше, чем для напроксена (p

Спондилоартроз поясничного отдела – это хронический разрушительный процесс, который развивается на фоне дегенеративных изменений в тканях фиброзного кольца межпозвоночного диска. Поясничный отдел принимает на себя колоссальную механическую и амортизационную нагрузку при ходьбе, беге, статичном положении тела, стоянии, сидении.
Часто наблюдается разрушение дугоотростчатого сустава, что приводит к быстрой деформации других позвоночных суставов, расположенных выше и ниже места первичного разрушения. Первичный спондилоартроз поясничного отдела позвоночника развивается с одинаковой частотой как в молодом, так и в зрелом возрасте. Ведущими факторами риска являются сидячая работа и малоподвижный образ жизни, лишний вес и неправильная постановка стопы, искривление позвоночника и нарушение правил эргономики организации рабочего и спального места.
Тела поясничных позвонков массивны, поскольку им приходится выдерживать колоссальные нагрузки. Они связаны между собой с помощью дугоотростчатых суставов и укреплены длинными связками. Стабильность положения тел позвонков обеспечивается за счет присутствия межпозвоночных дисков. Это упругие образования, состоящие из плотной внешней оболочки фиброзного кольца и внутренней студенистой структуры пульпозного ядра.
Межпозвоночные хрящевые диски не имеют собственной капиллярной сети кровоснабжения. Они могут получать жидкость и растворенные в ней питательные вещества, кислород только с помощью диффузного обмена с расположенными рядом мышечными тканями. При сокращении мышечных групп происходит сжатие миоцитов, выделяется небольшое количество жидкости в окружающее мышцу пространство. В этом время хрящевая ткань межпозвоночного диска расправляется и впитывает в себя эту жидкость. Далее происходит сжатие межпозвоночного диска и выделение жидкости, в которой растворены продукты обмена, токсины, окисленные клетки. Все это всасывается в венозный кровоток, очищается клетками печени и передается в большой круг кровообращения через камеры сердца.
При нарушении диффузного обмена происходит дегенерация хрящевых межпозвоночных дисков. Связки позвоночника не успевают адаптироваться к новым условиям и не сокращаются. Возникает нестабильность тел позвонков. При регулярном смещении разрушаются дугоотростчатые суставы, следом начинается деформация фасеточных и унковертебральных сочленений костей. Все это способствует тому, что развивается поясничный или пояснично-крестцовый остеохондроз. Чаще всего поражается одновременно несколько отделов.
Если у вас развивается спондилоартроз поясничного и пояснично-крестцового отдела позвоночника, то рекомендуем начинать лечение как можно раньше. С помощью мануальной терапии можно вылечить практически любую стадию патологии кроме последней, когда развивается деформирующий артроз позвоночных суставов.
Деформирующий спондилоартроз поясничного отдела позвоночника
Постепенно развивается деформирующий спондилоартроз поясничного отдела – тяжелая форма нарушения подвижности позвоночного столба, провоцирующая присутствие постоянного болевого синдрома.
Деформирующий спондилоартроз поясничного отдела позвоночника отличается рецидивирующим хроническим течением, проходящим через 4 стадии:
- сначала происходят первичные дегенеративные изменения в хрящевых тканях позвоночника, наблюдается воспалительная реакция и отложение фибрина;
- на второй стадии суставные поверхности оголяются и на них начинают оседать соли кальция, провоцируя рост костных наростов;
- третья стадия характеризуется стойким ограничением подвижности в проекции поражённого сустава (на рентгенографическом снимке в этот период видны деформирующие костные наросты, тотальное сужение суставной щели);
- четвертая степень поражения характеризуется тотальным разрушением сустава, его полным анкилозом и ограничением подвижности.
При появлении первых признаков развития деформирующего остеоартроза поясничного отдела позвоночника необходимо как можно раньше начинать проводить комплексное лечение. Для этого рекомендуется обратиться за помощью к вертебрологу или мануальному терапевту. У официальной медицины нет действенных методов, позволяющих эффективно восстанавливать целостность поврежденных межпозвоночных суставов.
Причины развития спондилоартроза
Чаще других в клинической практике вертебролога встречается спондилоартроз поясничного отдела позвоночника L5-S1, это связано с тем, что на него оказывается максимальная амортизационная и физическая нагрузка.
Диагноз спондилоартроз поясничного отдела может быть поставлен в достаточно молодом возрасте, если у пациента присутствуют некоторые факторы риска развития данного заболевания:
- избыточная масса тела;
- ведение сидячего малоподвижного образа жизни;
- неправильная постановка стопы в виде плоскостопия и косолапости);
- отравления лекарственными препаратами, солями тяжелых металлов;
- деформирующий остеоартроз тазобедренного, коленного и голеностопного суставов (приводит к уменьшению длины одной конечности, что отрицательно сказывается на состояние поясничного отдела позвоночника);
- курение, употребление алкогольных напитков и другие вредные привычки;
- сахарный диабет и сопутствующая ему диабетическая ангиопатия;
- опухолевые процессы и тяжелые инфекции в области позвоночного столба.
Непосредственные причины дегенерации межпозвоночных суставов – это дегенеративные заболевания хрящевой и связочной ткани, окружающей позвонки. К таким негативным патологиям можно отнести:
- остеохондроз, протекающий с осложнениями, такими как протрузия, экструзия и грыжа межпозвоночного диска;
- болезнь Бехтерева, системная красная волчанка, ревматоидный полиартрит, склеродермия и другие аутоиммунные патологии;
- нарушение осанки и искривление позвоночного столба;
- последствия травматического воздействия (трещины отростков, компрессионной перелом тела позвонка, растяжения и разрывы связок и сухожилий, разрывы мышечной ткани и т.д..
Умеренный спондилоартроз поясничного отдела позвоночника может развиваться от чрезмерных перегрузок во время выполнения однотипных движений. У маляров, грузчиков, строителей, парикмахеров, поваров межпозвонковый спондилоартроз поясничного отдела позвоночника относится к профессиональным заболеваниям. Избежать его развития можно, только тщательно выполняя все санитарно-гигиенические рекомендации врачей. Необходимо периодически во время работы делать перерыв и выполнять в течение него специальные гимнастические упражнения. Они призваны восстановить микроциркуляцию крови, купировать напряжение в мышцах, подверженных статической нагрузке.
Умеренный спондилоартроз поясничного отдела может быть спровоцирован железодефицитной анемией, тиреотоксикозом, гиперфункцией коры надпочечников. Все эти факторы врач должен учитывать в процессе постановки точного диагноза.
Признаки и симптомы спондилоартроза поясничного отдела позвоночника
Ранние признаки спондилоартроза поясничного отдела не являются типичными для этого заболевания. Они больше напоминают клиническую картину остеохондроза. Первые признаки спондилоартроза поясничного отдела – это боль в пояснице, усиливающаяся после длительной физической активности.
Более характерные симптомы поясничного спондилоартроза возникают на стадии деформации суставов. В этом случае боль усиливается, появляется ощущение скованности движения.
В целом на второй стадии спондилоартроза поясничного отдела симптомы могут быть следующими:
- постоянная тупая боль, локализованная в месте разрушения межпозвоночного сустава;
- утренняя скованность – в первые часы после пробуждения сложно совершить полноценный наклон вперед;
- хруст и щелчки при резких движениях (наклоны, повороты туловища);
- слабость поясничных мышц;
- быстрая утомляемость спины во время длительной ходьбы.
Рентгенографические симптомы спондилоартроза поясничного отдела позвоночника зависят от стадии дегенеративного процесса. Сначала это просто сужение суставной щели, затем появляются признаки деформации костной ткани. На последних стадиях на динамических рентгенографических снимках видна полная неподвижность пораженного сустава.
Степени спондилоартроза поясничного отдела позвоночника
При проведении дифференциальной диагностики перед доктором стоит задача установить степень разрушения межпозвоночного сустава. Дело в том, что спондилоартроз 2 степени поясничного отдела позвоночника поддается лечению консервативными методами, а при 3-ей и 4-ой стадии патологического процесса пациенту, скорее всего потребуется хирургическая операция для восстановления подвижности позвоночного столба.
Что характерно для каждой стадии этого заболевания:
- спондилоартроз поясничного отдела 1 степени отличается практически полным отсутствием симптомов и рентгенографических признаков;
- спондилоартроз 2 степени поясничного отдела дает выраженное напряжение поясничных мышц и постоянно присутствующие боли;
- спондилоартроз 3 степени поясничного отдела позвоночника — это характерные изменения на рентгенографических снимках (остеофиты и наросты) и практически полное разрушение суставов.
Лечение спондилоартроза поясничного отдела позвоночника
Перед тем, как лечить спондилоартроз поясничного отдела позвоночника, нужно провести диагностику. Для этого назначается рентгенографический снимок и МРТ обследование.
Существует несколько разных методик того, чем лечить спондилоартроз поясничного отдела и некоторые доктора предлагают пациентам проходить курсы инъекций хондропротекторов. На начальной стадии лечения поясничного спондилоартроза этого делать не стоит. Сначала важно восстановить микроциркуляцию крови и лимфатической жидкости, купировать воспаление и вернуть способность хрящевой ткани к диффузному обмену с окружающими мышцами.
Для эффективного лечения спондилоартроза поясничного отдела позвоночника рекомендуется использовать методы мануальной терапии:
- тракционное вытяжение – позволяет восстановить нормальное состояние всех структурных частей (позвонков, межпозвоночных дисков и суставов);
- массаж и остеопатия – улучшают эластичность тканей, возвращают нарушенную микроциркуляцию крови и лимфатической жидкости;
- рефлексотерапия – запускает процесс регенерации поврежденных тканей;
- лечебная гимнастика и кинезиотерапия – активируют работу мышц и улучшают диффузное питание хрящевых тканей.
Также применяется физиотерапия, лазерное воздействие и многое другое. Для лечения обращайтесь в клинику мануальной терапии по месту жительства.
Имеются противопоказания, необходима консультация специалиста.

Общие сведения
Спондилопатии, обусловленные дегенеративными и дистрофическими изменениями в тканях позвоночных сегментов (костной ткани, связочного аппарата, межпозвонковых дисков и суставов) являются основной причиной нарушений подвижности позвоночника и формирования выраженного болевого синдрома проявляющееся в запущенных случаях тяжелыми неврологическими, ортопедическими и висцеральными нарушениями, зачастую приводящие к утрате трудоспособности.
Согласно статистическим данным деформирующий спондилоартроз в 20% дегенеративно-дистрофической патологии позвоночника является основной причиной дорсалгий (болей в спине) у лиц до 50 лет и 65% у лиц после 65 лет.
Спондилоартроз позвоночника представляет собой артроз межпозвонковых дугоотростчатых (фасеточных) суставов. В эту группу включают также реберно-позвоночные суставы (головки ребра/реберно-поперечный сустав). В литературе синонимом этой патологии являются фасеточный синдром, артроз межпозвонковых суставов, спондилоартроз дугоотростчатых суставов, фасеточный болевой синдром и спондилоартропатический синдром (Википедия).
В подавляющем большинстве случаев спондилоартроз является вторичным заболеванием относительно остеохондроза и спондилеза позвоночника, развитие которых сопровождается разрушением покровного гиалинового хряща, субхондральным склерозом, формированием краевых остеофитов, синдромом гиперплазии суставных отростков, дистрофией суставной капсулы и ее ослаблением. Первичный спондилоартроз встречается значительно реже и в большинстве случаев обусловлен высокой хронической перегрузкой или травмой позвоночника.
Деформирующий спондилоартроз может развиваться в любом отделе позвоночного столба и, в зависимости от преимущественной локализации дегенеративных изменений, будет наблюдаться соответствующая симптоматика. Однако заболевание чаще развивается на уровне поясничных (L4-L5/ L5-S1) и шейных отделов (С4-С6), поскольку дегенеративно–дистрофические расстройства на этих уровнях проявляются раньше и чаще, бывают особенно выраженными, что обусловлено высокой подвижностью этих отделов позвоночника столба и большей физической нагрузкой на составляющие позвоночно-двигательных сегментов.
Отдельно выделяется анкилозирующий спондилоартроз (болезнь Бехтерева). Анкилозирующий спондилоартроз представляет собой системное заболевание, при котором в воспалительный процесс вовлекается суставно-связочный аппарат позвоночника, периферические суставы и соединительная ткань внутренние органов (аорты, почек, сердца). Имеет тенденцию к прогрессирующему хроническому течению с развитием неподвижности суставов (анкилозов). Чаще начинается с крестцово-подвздошных сочленений, постепенно распространяясь на все отделы позвоночника и приводит к развитию полной неподвижности в межпозвонковых суставах, отложению кальция (оссификации) в связках и дистрофически-дегенеративными изменениям тел позвонков.
Патогенез
При спондилоартрозе, как и при артрозе других суставов, последовательно развиваtтся субхондральный склероз с последующей некротизацией хрящей суставов позвоночника и формированием неровности суставных поверхностей. С целью компенсации снижения площади опоры на неполноценные хрящи позвоночно-двигательных сегментов происходит разрастание костных краев этих отростков. Дистрофия капсульно-связочного аппарата и его перерастяжение приводят к патологической подвижности позвонков. При этом, на суставных отростках происходит формирование защитных костных выступов, которые резко ограничивают подвижность в суставе.
Классификация
Существует несколько видов классификаций спондилоартроза. Классификация Радченко В. А. и Продан А. И., согласно которой выделяют следующие.
- Диспластический.
- Дисгормональный.
- Дислокационный (развивается при сколиозе, остеохондропатии, остеохондрозе, гиперлордозе, посттравматический).
- Воспалительно-деструктивный спондилоартроз.
По состоянию функции пораженных дугоотростчатых суставов спондилоартрозы подразделяют на стабильные (при воспалительно-деструктивных/дисгормональных формах) и нестабильные, которые характерные для дислокационных/диспластических спондилоартрозов.
По данным компьютерной томографии Васильева А.В. выделяю 3 степени артроза дугоотростчатых суставов:
- Синдром суставных поверхностей (характернен субхондральный остеосклероз суставных отростков, неравномерное расширение/сужение внутрисуставной щели).
- Синдром гиперплазии суставных отростков (характерно образование краевых костных разрастаний, расширение внутрисуставной щели, потеря конгруэнтности суставных поверхностей, утолщение головок суставных отростков).
- Синдром морфологической декомпенсации (характерны увеличения внутрисуставной щели, перестройка костной ткани суставных отростков, выраженная неконгруэнтность поверхностей суставов с наличием органического подвывиха).
По степени развития патологического процесса и клиническим проявлениям выделяют:
- Спондилоартроз 1 степени. По сути, спондилоартроз 1 степени — это незначительные ограничения подвижности межпозвонковых дисков с утратой эластичности связочного аппарата. Характерно бессимптомное течение.
- Спондилоартроз 2 степени — проявляется дальнейшим ограничением подвижности позвоночно-двигательных сегментов, развиваются начальные дефекты фиброзного кольца, появляется отечность в очаге. Спондилоартроз 2 степени характеризуется появлением болевого синдрома, чаще при переходе в динамическое состояние из неподвижного после длительного сна.
- Спондилоартроз 3 степени. Характерно поражение костных тканей, на поверхности костной ткани формируются патологические наросты (остеофиты), которые сдавливают нервные корешки и сужают просвет канала позвоночного столба, отмечается дальнейшее нарушение связочного аппарата.
- Спондилоартроз 4 степени. Остеофиты разрастаются до больших размеров, что сопровождается практически полной утратой подвижности позвонков.
К основным причинам развития спондилоартроза относятся:
- Врожденные аномалии позвоночника, спондилолистез, нестабильность позвонков, спондилолиз.
- Остеохондроз позвоночника.
- Длительные высокие нагрузки на позвоночник, способствующие неправильному распределению нагрузки на различные отделы позвоночного столба (сидячая работа, работа с тяжестями, плоскостопие, профессиональное занятие спортом и др.).
- Травмы позвоночника, сопровождающиеся подвывихом в суставах позвоночника.
К факторам, способствующим развитию спондилоартроза, относятся:
- Генетическая предрасположенность к заболеваниям позвоночника.
- Повышенная масса тела/ожирение.
- Старческий возраст (после 65 лет).
- Нарушения метаболизма (сахарный диабет/подагра).
- Гормональные нарушения/перестройки (наступления менопаузы).
- Несбалансированный рацион питания.
- Аутоиммунные заболевания.
Симптомы
Симптомы спондилоартроза проявляются преимущественно болевым синдромом. Его характерными признаки являются: связь с разгибанием и ротацией позвоночника, утренняя скованность, боль носит диффузный латерализованный характер, иррадиация боли далеко от зоны поражения не распространяется, усиливается в статичных положениях, разминка, разгрузка позвоночника уменьшают ее выраженность. Другая клиническая симптоматика варьирует в зависимости от локализации патологического процесса.
На начальных этапах заболевания основными проявлениями являются: постоянная ноющая боль, усиливающиеся при движениях и неприятные ощущения в шее. При одномоментной интенсивной нагрузке/длительном пребывании в статическом неудобном положении боль может приобретать острый характер. Характерна скованность шейного отдела по утрам, исчезающая обычно на протяжении 30-40 минут. Неврологические нарушения отсутствуют, иррадиация боли в плечо и руку нехарактерна.
При прогрессировании заболевания и присоединении остеохондроза симптомы спондилоартроза шейного отдела позвоночника становятся более выраженными и разнообразными. Отмечается периодическое усиление боли, которая начинает иррадиировать в руку и верхнюю часть спины. Появляются симптомы сдавления остеофитами позвоночных артерий, которые проявляются головными болями, головокружением, мельканием мушек, ощущением тяжести в голове, шумом в ушах. Могут возникать онемение и парестезии отдельных участков тела, реже — нарушения чувствительности (фото ниже).
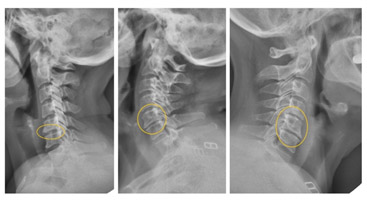
При унковертебральном спондилоартрозе (поражении суставов I-II позвонков) отмечаются шейно-плечевые невриты, нарушения равновесия, гипорефлексия.
Симптомы спондилоартроза грудного отдела позвоночного столба представлены в первую очередь болевыми ощущениями в грудном отделе позвоночника, появлением хруста при резких движениях, ощущением скованности по утрам. Первоначально они появляются после физических нагрузок и проходят впоследствии, но по мере развития заболевания становятся постоянными. Остальные проявления патологии включают ограничение подвижности грудного отдела, ощущение дискомфорта при глубоком вдохе, появление ноющих болей при повышенном уровне влажности (фото ниже).
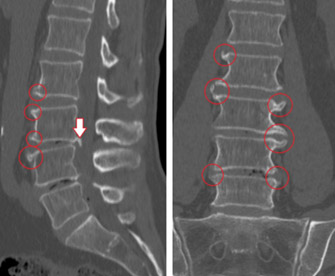
Что это такое? Это заболевание дегенеративно–дистрофического характера в межпозвонковых дугоотростчатых суставов с локализацией патологического процесса в области крестцово-поясничного отдела позвоночника. Для пациентов с артрозными изменениями в межпозвонковых дугоотростчатых суставах этого отдела позвоночника характерна скованность в поясничном отделе по утрам, уменьшающаяся при растирании/разминке поясничного отдела. Боль может усиливаться при усилении физической нагрузки, перемене погоды и обычно исчезает, когда человек лежит, слегка согнув ноги в тазобедренных/коленных суставах на ровной поверхности и обостряется за счет усиления гиперлордоза при длительном стоянии, поскольку в этом положении на фасеточные суставы приходится усиленная нагрузка на фоне относительной узости межпозвонковых отверстий и позвоночного канала.
Этот же механизм лежит в основе болевого синдрома в нижней части позвоночника после длительной ходьбы, спуска по склону или при и отклонении туловища назад. На более поздних стадиях патологического процесса деформирующий спондилоартроз пояснично-крестцового отдела позвоночника может проявляться иррадиацией боли в нижнюю часть живота, ягодицы, паховую область, реже – в мошонку онемением, слабостью или покалывание в ногах/нижней части спины, нарушением ходьбы (фото ниже).
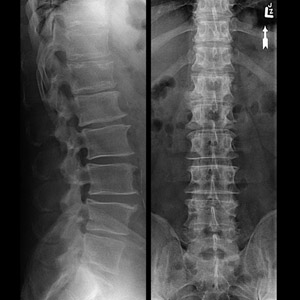
Анализы и диагностика
В основе постановки диагноза определение неврологического статуса пациента и данные инструментальных методов исследования позвоночника (ренгеногарфия, магниторезонансная томография, компьютерная томография, ангиография, УЗИ).
Отдельно выделяется анкилозирующий спондилоартроз (болезнь Бехтерева). Анкилозирующий спондилоартроз представляет собой системное заболевание, при котором в воспалительный процесс вовлекается суставно-связочный аппарат позвоночника, периферические суставы, соединительная ткань, внутренние органов (аорты, почек, сердца). Имеет тенденцию к прогрессирующему хроническому течению с развитием неподвижности суставов (анкилозов). Чаще начинается с крестцово-подвздошных сочленений, постепенно распространяясь на все отделы позвоночника и приводит к развитию полной неподвижности в межпозвонковых суставах, отложению кальция (оссификации) в связках и дистрофически-дегенеративными изменениям тел позвонков.
Лечение спондилоартроза
Лечение спондилоартроза комплексное и включает фармакотерапию, физиотерапевтические процедуры и хирургические методы. Лечебные мероприятия спондилоартроза любой локализации (лечение спондилоартроза грудного отдела позвоночника, шейного и пояснично-крестцового отдела) идентичны и направлены на купирование болевого синдрома, оптимизацию физической нагрузки на позвоночник, восстановление биомеханики позвоночника и замедление прогрессирования заболевания. Комплекс лечебных мероприятий позволяет предупредить у пациента фиксацию патологического двигательного стереотипа и перейти к реабилитационным мероприятиям. Рассмотрим, как лечить спондилоартроз позвоночного столба, в том числе, наиболее часто задаваемый вопрос — как лечить деформирующий спондилоартроз поясничного отдела позвоночника.
Лечение острого умеренно выраженного болевого синдрома, вызванного дегенеративными процессами в позвоночнике, проводится по следующему алгоритму:
- 1-2 сутки лечения – показан строгий постельный режим, назначение анальгетиков (Анальгин, Парацетамол), которые необходимо вводить по расписанию, не дожидаясь обострения боли. Хороший эффект дает одновременное назначение уколов миорелаксантов (Баклосан, Тизанидин, Мидокалм, Толперизон, Сирдалуд).
- 2-10 сутки — режим полупостельный, с аналогичной фармакотерапией и умеренными физическими упражнениями, сеансы физиотерапии (ультразвук с хондроитином, УВЧ, иглорефлексотерапия, магнитотерапия).
- 10-20 сутки — активный с частичными ограничениями двигательный режим, по мере необходимости уколы анальгетиков, ЛФК, массаж, мануальная терапия (при отсутствии противопоказаний).
- 20-40 сутки — активный двигательный режим, восстановительные физические упражнения (ЛФК).
Следует учитывать, что пролонгация постельного режима не желательна, поскольку может способствовать у пациента переходу острой боли в хроническую и развитию различных психоэмоциональных расстройств. При этом, пациента необходимо научить двигаться без существенного увеличения нагрузки на позвоночник и провокации боли.
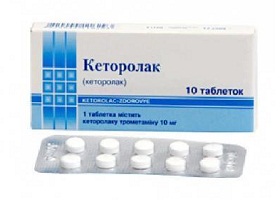
В случае если статодинамические расстройства в позвоночнике и боли приобретают хронический характер (спондилоартроз 2 степени поясничного отдела, шейного и грудного отдела) алгоритм лечения дополняется назначением НПВП, эффективными с позиции их анальгетической активности за счет подавления активности фермента ЦОГ (циклооксигеназы), что приводит к угнетению синтеза простациклинов, простагландинов и тромбоксанов. Выбор препаратов достаточно широкий. Из препаратов неселективных НПВП чаще назначаются Кеторолак, Диклофенак, Ибупрофен, Кетопрофен, Напроксен, Пироксикам, Лорноксикам. Из группы селективных НПВП — Нимесулид, Целекоксиб, Мелоксикам. В основе их выбора лежит риск развития побочных тяжелых желудочно-кишечных осложнений, что особенно актуально для лиц пожилого возраста.
При острой интенсивной дорсопатии (спондилоартроз 2 степени и 3 степени) в ряде случаях при недостаточной эффективности НПВП прибегают к назначению наркотических анальгетиков (Трамадол или сочетанно с Парацетамолом). Особенно часто наркотические анальгетики назначают при лечении спондилоартроза пояснично-крестцового отдела позвоночника и лечении спондилоартроза шейного отдела позвоночника, сопровождающихся сильным болевым синдромом. Достаточно эффективными в остром периоде могут быть паравертебральные блокады с обеих сторон в место дугоотростчатых суставов с использованием анальгетиков местного действия (Новокаин, Лидокаин) или их сочетание с витамином В12, с кортикостероидами (Дексаметазон, Гидрокортизон).
Мене выраженный эффект наблюдается при назначении обезболивающих/противовоспалительных лекарственных средств локального действия в виде геля, мазей, кремов. Хорошим транквилизирующим/миорелаксирующим действием обладают производные бензодиазепина (Клоназепам, Диазепам, Тетразепам), назначаемые короткими курсами. Чрезвычайно эффективно назначение структурно-модифицирующих препаратов-хондропротекторов (Глюкозамин, Хондроитин сульфат, Терафлекс, Артра и др.), способствующих восстановлению структуры хрящевой ткани.
С целью улучшения кровоснабжения тканей в зоне патологического процесса могут назначаться антиагреганты/ангиопротекторы, способствующие улучшению микроциркуляции (Продектин, Пентоксифиллин, Актовегин и др.). Пациентам с хронической болью необходима коррекция аффективных нарушений.
При наличии депрессивных/тревожно-депрессивных нарушений показано назначение средств, оказывающих кроме антидепрессивного анксиолитический эффект (Амитриптилин, Миансерин (Леривон), Тианептин (Коаксил) и др. В случаях преобладания ипохондрических нарушений, назначаются сочетано трициклические антидепрессанты с нейролептиками, которые не вызывают экстрапирамидных расстройств — Сульпиридом (Эглонилом), Тифидазином (Сонапаксом).
Читайте также:


