Пролежни это язвенно некротическое повреждение
Причины и механизм развития пролежней
Пролежни (decubitu) – это дистрофические, язвенно-некротические изменения кожи, подкожной клетчатки и других мягких тканей, развивающиеся вследствие их длительного сдавления, нарушения местного кровообращения и нервной трофики.
Место образования пролежней зависит от положения больного, наиболее частые места их локализации:
- в положении на спине:затылок, лопатки, локти, крестец, пятки;
- в положении сидя:лопатки, седалищные бугры, стопы ног;
- в положении на животе:ребра, гребни подвздошных костей, колени, пальцы ног с тыльной стороны;
- в положении на боку:область тазобедренного сустава (область большого вертела).
В зависимости от преобладания одного из этих факторов пролежни делят на экзогенные и эндогенные.
Экзогенные пролежни. В возникновении экзогенных пролежней основную роль играет фактор длительного и интенсивного сдавливания мягких тканей (особенно в тех местах, где близко расположены костные выступы: в области лодыжек, бугра пяточной кости, мыщелков и вертелов бедренной кости и т.п.) между костью и каким-либо внешним предметом (поверхность матраца, гипсовая повязка, шина и т.д.).
Эндогенные пролежни. В возникновении эндогенных пролежней главную роль играет фактор ослабления организма, глубокого нарушения его основных жизненных функций и трофики тканей (истощенные тяжелобольные, нередко страдающих сахарным диабетом, вынужденные в течение длительного времени лежать в постели неподвижно).
Эндогенные нейротрофические пролежни возникают у больных с органическими нарушениями нервной системы (контузия спинного мозга, кровоизлияние в мозг и т.д.). Основную роль в возникновении этого вида пролежней играют резкие нейротрофические расстройства.
1 стадия: устойчивое покраснение кожи, не проходящая после прекращения давления; кожные покровы не нарушены.
Почему у здоровых людей никогда не бывает пролежней? - Они могут свободно двигаться, перемешать тяжесть своего тела при ходьбе, сидя, лежа и даже во сне.
У больных, долгое время находящихся в постели или кресле, часто появляются пролежни. В чем же причина?
Тончайшие капилляры кожи при оказании на них давления перекрываются. В обычных условиях здоровая кожа имеет розовый цвет за счет крови, текущей по сосудам. Возьмем пустой стеклянный стакан, сильно сожмем его и посмотрим сквозь прозрачные стенки на пальцы. Там, где пальцы давят на стенки стакана, видны бледные участки ишемии, вызванные остановкой кровообращения. Теперь поставим стакан. Кончики пальцев сразу розовеют, так как движение крови возобновится.
Какое отношение имеет нарушение движения крови в капиллярах к риску возникновения пролежней? Чтобы ответить на этот вопрос, рассмотрим еще один пример. Когда мы лежим на спине, большая часть давления ноги приходится на пятку (одно из наиболее типичных мест развития пролежней). Вся тяжесть ложится на небольшую поверхность кожи, находящуюся непосредственно под костью. Положите свои пальцы под пятку лежащего человека, Вы почувствуете тяжесть, сконцентрированную в этом месте. Этого давления достаточно, чтобы пережать кровеносные сосуды между костью пятки и поверхностью кожи и остановить движение крови. Если пятка в таком положении находится довольно долго, недостаточное кровоснабжение приводит к гибели части клеток, и развивается пролежень.
Пролежни появляются там, где выступающие части костей вжимают мягкие ткани в поверхность кровати или кресла. Под костными выступами давление веса тела концентрируется на небольшом участке поверхности кожи, обусловливая сильное сдавливание кровеносных сосудов и блокируя кровоток.
Если движение крови блокировано надолго, то значительное количество клеток отмирает. В течение нескольких дней мертвые клетки распадаются, и образуется язва – пролежень.
Схожие процессы в тканях происходят и в положении сидя, только кроме давления на ткани действуют еще и силы сдвига.
Нарушение подвижности, сдавливание тканей и сосудов, смещение кожных покровов относятся к механическим факторам образования пролежней. Однако существует и ряд физиологических факторов: сопутствующие инфекции, анемия, неполноценное питание и снижение массы тела, поражение спинного мозга и периферических нервов. Пролежни возникают обычно при сочетанном воздействии этих факторов.
Профилактика и лечение пролежней в настоящее время является серьезной медико-социальной проблемой. Особая трудность заключается в том, что из-за сложного патогенеза пролежневого процесса, используемые лекарственные средства часто бывают мало эффективны.
Их применение не устраняет главную причину возникновения пролежней - недостаточное кровоснабжение кожи, подкожной клетчатки и мягких тканей.
В связи с серьезностью проблемы и большим количеством пациентов, страдающих пролежнями, ученые-фармакологи ведут активный поиск высокоэффективных лекарственнх средств для местного лечения трофических нарушений кожного покрова (Гошадзе К.А., 2008).
Пролежень - язвенно-некротический процесс, развивающийся у ослабленных лежачих больных на тех областях тела, которые подвергаются постоянному давлению. Основными причинами являются ишемия и нейротрофические изменения тканей.
Различают следующие виды пролежней:
• экзогенные, т. е. вызванные механическими факторами, приведшими к ишемии и омертвению тканей. В этих случаях устранение причин, вызвавших пролежень, ведет к развитию репаративных (восстановительных) процессов и его заживлению;
• эндогенные, развитие которых определяется нарушением жизнедеятельности организма, сопровождающимся нейротрофическими изменениями тканей. Заживление таких пролежней возможно при улучшении общего состояния организма и питания тканей.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Пролежень - это повреждение кожных покровов в результате длительного действия локального давления. В результате этого сдавливаются капилляры, так что соответствующая область кожи больше не получает достаточного количества крови и кислорода. Уменьшенное кровообращение ведет к накоплению в ткани токсичных продуктов с последующим повышением проницаемости капилляров, расширением сосудов, образованием отека и развитием клеточной инфильтрации. Эти воспалительные реакции в своей начальной стадии вызывают повышенное кровенаполнение с ростом капиллярного давления, благодаря чему в это время токсичные продукты обмена еще могут удаляться, а клетки кожи сохраняют способность к регенерации - при условии, что с этой области полностью снята нагрузка. Однако если действие давления продолжается, из-за все усиливающейся кислородной недостаточности в коже происходят необратимые изменения, ведущие к ее омертвению. С практической точки зрения, если своевременно снять давление, всегда можно предотвратить развитие пролежней.
Вторая причина, из-за которой могут образоваться пролежни, - различные манипуляции с лежачим больным: когда пациента тянут по постели, вытаскивают из-под него мокрое белье, пытаются подпихнуть под него судно. В это время происходит значительное смещение поверхностных слоев мягких тканей по отношению к глубоко расположенным слоям, в результате чего мелкие кровеносные сосуды рвутся и кровоснабжение этих отделов нарушается. Аналогичным образом пролежни могут образовываться и у слабых лежачих пациентов, которые, не имея упора в ногах, начинают медленно сползать по стулу или кровати из положения сидя или полусидя, что едва заметно глазу, но очень ощутимо для мягких тканей.
Факторы, влияющие на развитие пролежней: нарушение осязания; травмы и заболевания спинного и головного мозга; повышенная температура и потоотделение; недержание мочи и кала; грязная кожа; крошки и мелкие предметы в постели; складки, швы, пуговицы на белье; сниженное питание и недостаток питья; особенности диеты, избыточный вес и истощение; сердечно-сосудистые заболевания; сахарный диабет; аллергическая реакция на средства по уходу за кожей; возраст.
Пролежни, в принципе, могут развиться на любой части тела. Наибольший риск имеет то место, где давление, создаваемое весом тела, и противодавление со стороны опорной поверхности действуют на область кожи, лежащую над костным выступом и имеющую незначительную прослойку подкожной жировой ткани. В качестве типичных мест локализации можно назвать крестцовую область, пятки, седалищные кости, большие вертелы бедренных костей, а также боковые лодыжки. В этих местах возникает до 95% всех пролежней.
Вначале появляются локальная бледность, синюшность и отечность кожи. Далее наступает отслойка верхнего слоя кожи с образованием пузырей и ее омертвение. Инфицирование углубляет и расширяет процессы омертвения тканей.
Повреждение проходит в своем развитии различные стадии в зависимости от степени и продолжительности сжатия.
Стадия I. Резко ограниченное покраснение кожи, которое можно устранить путем снятия давления. У лиц с темным цветом кожи заметить эту стадию можно также по обесцвечиванию кожи, повышенной температуре, отеку или затвердению.
Стадия II. Частичная потеря кожи с разрушением эпидермиса (верхнего слоя кожи) и дермы, однако еще без вовлечения подкожной клетчатки. Речь идет о поверхностной язве, которая клинически проявляется в виде потертости, пузыря или плоского кратера.
Стадия III. Повреждение всех слоев кожи, которое может достигать фасций (соединительнотканных оболочек, покрывающих мышцы), причем последние еще не поражаются. Язва имеет вид глубокого кратера с подрытыми или плоскими краями.
Стадия IV. Потеря кожи на всю толщину с обширными очагами омертвения тканей и повреждениями мышц, сухожилий и костей, подрытыми краями раны и образованием карманов. В стадиях III и IV возникает опасность септических (инфекционных) осложнений.
Лечение представляет значительные трудности и проводится по общим правилам ведения гнойно-некротических язв. Самое благоприятное время для лечения пролежней - это стадия, предшествующая образованию пузырей. Если произошло образование пузыря, следует готовиться к продолжительному лечению. Эти раны заживают очень медленно, и сроки выздоровления будут исчисляться не днями, а неделями.
Лечение пролежня опирается на три краеугольных камня. Первым требованием является восстановление кровоснабжения поврежденного участка кожи путем полного снятия давления. Без снятия давления заживление невозможно, и все дальнейшие мероприятия бессмысленны. При этом снятие давления должно быть обеспечено на весь период лечения. Любое, даже длящееся всего минуты давление снова вызывает повреждение и приведет к обратному развитию процесса.
Местная терапия раны охватывает тщательную, по возможности хирургическую обработку раны, а также постоянную очистку ран гидроактивными повязками, кондиционирование раны со стимуляцией развития грануляционной ткани, а также завершающую эпителизацию, тоже с помощью влажной обработки раны.
В качестве третьего мероприятия показана вспомогательная терапия для улучшения общего состояния пациента и устранения болей. У престарелых пациентов часто наблюдается кахексия (истощение) в сочетании с белковой недостаточностью, так что необходимо обеспечить соответствующий прием пищи с повышенным содержанием белка и достаточным количеством витаминов и минеральных веществ.
Первичная оценка общей ситуации: локализация язвы, степень тяжести, общее состояние раны, оценка статуса пациента, его готовности к сотрудничеству.
Этиологическая и местная терапия включают в себя полное устранение давления на язву вплоть до заживления. Кроме того дополнительно необходимы нормализация общего состояния, улучшение питания, борьба с болью, соответствующая хирургическая обработка раны, борьба с инфекцией, лечение влажными повязками для продолжения очищения раны, кондиционирования и рубцевания, при необходимости - пластическая хирургия.
Если язва зажила, то необходимо осуществлять контроль и продолжение терапии согласно плану лечения. Если заживления язвы не произошло, то проводится тщательная проверка качества выполнения всех мероприятий (особенно снятие нагрузки), после чего назначается лечение очистившейся раны. Необходимо создать влажные условия содержания раны, используя, например, альгинаты (в форме салфеток и порошка для заполнения ран), гидроколлоидные повязки (Hydrocoll, Duoderm, Hydrosorb и др.), способствующие очищению и закрытию раны.
Повязки эти достаточно дорогие. Для заживления раны можно использовать самые разнообразные заживляющие средства: мази "Левосин", "Левомиколь", "Актовегин", "Солкосерил", облепиховое масло и др. Нередко пролежни осложняются присоединением вторичной инфекции, и тогда необходимо использование антисептических и антибактериальных средств, таких как борная кислота, белый стрептоцид в порошке, 3%-ный раствор перекиси водорода, раствор фурацилина в разведении 1 : 5000, мази "Левомиколь" и "Левосин".
В целях фитотерапии пролежней можно использовать отвар коры дуба. Приготовление: 1 ч. л. высушенной и измельченной коры молодого дуба заливают 1 стаканом кипящей воды, кипятят 30 мин, настаивают 10 мин, процеживают. Отваром коры дуба смазывают и промывают поверхность пролежней. Салфетки, пропитанные отваром коры дуба, используют для повязок.
Для лечения обширных и долго незаживающих пролежней применяют водные настои и отвары цветков календулы, которые оказывают успокаивающее, ранозаживляющее и противовоспалительное действие. Приготовление настоя: 2 ч. л. цветков календулы заливают 2 стаканами кипятка, настаивают 15 мин, процеживают. Принимают по 1/2 стакана 4 раза в день перед едой. Приготовленный настой также используют наружно для промывания нагноившихся пролежневых участков и пропитывания салфеток для повязок.
Конечно, лучше всего предотвратить образование пролежней. Нужно постоянно следить за кожей лежачего больного, чтобы она не подвергалась раздражению. При наличии признаков образования пролежней необходимо принять ряд мер.
Уменьшение давления в области поражения - это самое важное, что вы можете сделать. В частности, нужно поворачивать лежачего больного с бока на бок, если пролежни появляются на спине. Рекомендуется ночью лежать на животе. Это положение имеет ряд преимуществ: при положении на животе давление распределяется по всему телу; задняя сторона тела, испытывающая нагрузку днем при сидении, освобождается; утром пациент сам может легко обнаружить появление красных пятен на передней части тела; положение на животе предотвращает появление контрактур. Под места костных выступов дополнительно подкладывают валики, например, мягкие подушки из пера или поролона. Под неподвижные конечности можно подложить мешочки, наполненные круглым зерном, например пшеном. Под крестец подкладывают резиновый круг. Смысл применения разнообразных валиков и противопролежневых матрасов в том, что они увеличивают площадь соприкосновения тела с поверхностью, на которой лежит пациент, а значит, уменьшают давление на каждый участок тела, минимизируя нарушения кровообращения и таким образом снижая риск возникновения пролежней.
Уменьшение раздражения кожи - с этой целью необходимо стелить мягкое белье; исключить на белье пациента грубые швы, пуговицы, заплатки; регулярно и часто оправлять постель, чтобы под пациентом не было складок и мелких предметов; для ухода за кожей использовать низкоаллергенные проверенные средства, например детское мыло; избегать пахучих и ярких; чаще проводить туалет промежности, т. к. частицы кала и мочи являются сильными раздражителями; ни в коем случае не ограничивать в питье пациента с недержанием мочи, т. к. при недостатке жидкости повышается концентрация мочи, а соответственно и сила раздражения; коротко стричь ногти себе и пациенту: себе - чтобы случайно не поцарапать пациента, а пациенту - чтобы он не расчесывал кожу, т. к. при длительном лежании или сидении сдавленные участки зудят; следить за тем, чтобы пациент был одет и закрыт одеялом соответственно температурным условиям комнаты, так как при перегревании пациента усиливается потение и увеличивается риск развития пролежней.
В сидячем положении пролежни прежде всего развиваются в нижней часть крестца (на копчике), в области шва ягодиц и на седалищных костях. Поэтому всех пациентов обучают отжиматься руками каждые 10-15 мин, таким образом освобождая от нагрузки седалищные кости. Подножки в коляске должны быть отрегулированы таким образом, чтобы бедра получали опору до колен по всей длине. Особую осторожность проявляют при смене подушек или обуви (особенно на каблуках). Если у человека, пользующегося инвалидной коляской, образовались пролежни в области ягодиц, его укладывают в постель на бок или на живот до заживления язв. Пациенту обеспечивают необходимую подвижность, чаще меняя положение тела. Если больной способен самостоятельно двигаться, он должен менять положение тела каждые 15 мин. При неспособности пациента к движению его положение меняют хотя бы через каждый час (если больной находится в кресле) или через каждые 2 ч (если он находится в постели).
Многие люди используют решетки для хранения яиц или овечью шкуру в качестве покрывала для матраца. Но ни то ни другое не может уменьшить давление на кожу и предотвратить развитие пролежней. Необходим мягкий, но упругий матрас. Для этого подходит поролоновый матрас, толщина которого должна быть не менее 15 см. Ложе должно быть ровное, без бугорков и ямок. Можно приобрести специальный противо-пролежневый матрас, но даже при его наличии у больного все равно могут образовываться пролежни. Надувной матрац с насосом под кроватью гораздо удобнее. Его можно то подкачивать, то спускать.
Сначала пролежни обрабатывают физиологическим раствором. Затем на рану накладывается самоклеющаяся повязка из прозрачной пленки. Она остается на ране до четырех дней. Дело в том, что в организме образуются особые вещества, так называемые факторы роста. Они способствуют заживлению ран. Если менять повязку каждый день, то с кожи будут удаляться и эти вещества, до того как они успеют проявить свое действие. Герметическая повязка обеспечивает надежный контакт факторов роста с раной и ускоряет заживление.
Нельзя допускать загрязнения кожи, чрезмерной сухости и влажности, так как это понизит способность кожи к внешним воздействиям; следует использовать обычную воду, мыло и мочалку из хлопчатобумажной ткани или натуральной губки, питательные и увлажняющие кремы, подсушивающие мази, присыпку. Если внимательно наблюдать за кожей, становится ясно, в какой момент что применять. Общее правило такое: влажную кожу нужно подсушивать, а сухую - увлажнять. Антибактериальное мыло не используют, т. к. вместе с вредными бактериями уничтожаются и полезные микроорганизмы; кожа после такого мыла не способна сопротивляться даже незначительной инфекции. Спиртосодержащие средства, такие как лосьоны и камфорный спирт, можно использовать только у пациентов с жирной кожей. При мытье кожу в местах сдавления не трут. Чтобы не травмировать верхние слои кожи, употребляют мягкие губки и пользуются ими очень осторожно. При высушивании кожи ее не вытирают, а промакивают. Покрасневшие участки кожи ни в коем случае не массируют, но легкий регулярный массаж вокруг этих мест весьма желателен. У людей, страдающих недержанием мочи, и лежачих больных вероятность возникновения пролежней в несколько раз выше, чем у обычных людей, так как моча и кал оказывают раздражающее влияние на кожу. Эти люди нуждаются в тщательном уходе за кожей. При уходе за ними используют средства, специально предназначенные для обмывания и протирания кожи в случае недержания мочи. Обязательно также устраивают воздушные ванны для кожи.
Пациента в одиночку не подтягивают, не тащат и не выдергивают из-под него белье, особенно мокрое, не подпихивают под него судно. Для всего этого есть несложные приемы, основной смысл которых состоит в том, что больного надо сначала приподнять, а только потом двигать или подкладывать под него что-либо. Пациента не оставляют в неудобном положении, а слабых больных не усаживают с целью придать им полусидячее положение, т. к. их мышечной активности недостаточно, чтобы удержаться в этом положении, и они начинают сползать. Таких пациентов обеспечивают упором (любым приспособлением для упора) в ногах.
Необходимы соответствующие питание и питье, чтобы поддерживать кожу в здоровом состоянии. Первое, что бросается в глаза у больных с пролежнями, - это истощение. Кожа является органом, наибольшим по площади. Подобно другим органам, она также подвергается серьезным повреждениям, когда не получает достаточного количества питательных веществ. Питье и питание должны быть полноценными с учетом ограничений, если таковые имеются. Пища должна содержать не менее 20% белка. Выбирают продукты, содержащие много микроэлементов (очень важны железо и цинк), а также витамина С, - кисломолочные продукты, зелень, овощи, фрукты. Для тяжелых больных мясо - трудная пища. Поэтому для покрытия потребностей в белке используют куриный бульон, рыбу, бобы, крупы и молочные продукты. Жидкости следует давать не менее 1,5л, если нет ограничений. Не употребляют сладких и газированных напитков, а также сублимированных продуктов, т. е. продуктов быстрого приготовления из сухого порошка путем растворения в воде. Исследования показывают, что прием препаратов витамина С в количестве 500 мг два раза в день позволяет сократить площадь поражения при пролежнях до 84%. Но перед проведением терапии витамином С нужно получить разрешение врача.
Для профилактики пролежней может использоваться травяной сбор, состоящий из березы повислой (листья) - 2 части, душицы обыкновенной (трава) - 1 часть, хвоща полевого (трава) - 1 часть, сосны обыкновенной (почки) - 2 части. Принимают в виде настоя по 1/2 стакана 3 раза в день за 30 мин до еды.
Пролежни — изменения тканей дистрофического или язвенно-некротического характера, возникающие у лежачих ослабленных больных вследствие длительного (постоянного) сдавливания мягких тканей поверхностью постели.
Выделяют экзогенные и эндогенные пролежни в зависимости от вызывающих их причин. Экзогенные пролежни образуются в результате длительного и интенсивного сдавления мягких тканей и подразделяются на наружные и внутренние. Первые обусловлены сдавлением мягких тканей у оперированных онкологических больных, длительно или постоянно соблюдающих постельный режим, прежде всего истощенных и обезвоженных. Внутренние пролежни возникают в стенках ран и слизистой оболочке внутренних органов при длительном нахождении в них жесткой дренажной трубки, плотного тампона, трахеотомической трубки, катетера.
В зависимости от глубины повреждения тканей выделяют 4 стадии развития пролежней (табл. 8).
Стадии развития пролежней
Устойчивое покраснение (гиперемия) кожи, которое не исчезает после надавливания. Целостность кожных покровов не нарушена.
Стойкое покраснение кожи. Отслоение поверхностного слоя кожи (эпидермиса)
Может иметь место поверхностное нарушение целостности кожных покровов в виде ссадин, потертостей, иногда с распространением на подкожную жировую клетчатку
Пролежень достигает мышечного слоя, захватывает мышцы. Могут быть жидкие выделения из раны
Пролежень распространяется на все мягкие ткани, образует глубокую полость, дном которой является кость или сухожилие
На рис. 2 представлены стадии развития пролежней.
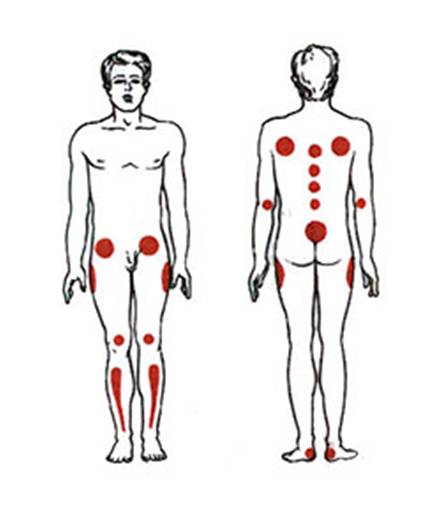
Места образования пролежней зависят от того, в каком положении (на спине, на боку, сидя в кресле) больше всего времени проводит больной (рис. 3).
Наиболее часто встречающиеся локализации пролежней:
- • область ушной раковины;
- • грудной отдел позвоночника;
- • крестец;
- • большой вертел бедренной кости;
- • выступ малоберцовой кости;
- • седалищный бугор;
- • локти;
- • пятки.
Реже развиваются пролежни на затылке, в области сосцевидного отростка скуловой кости, лопаток, латерального мыщелка, пальцев стоп.

Рис. 2. Стадии развития пролежней: а — I стадия; б — II стадия; в — III стадия; г — IV стадия
Длящееся более 2 ч давление массы тела на ткани в области костных выступов приводит к сдавлению сосудов и нервов, питающих мышцы и кожу. При неловком перемещении, тесном соприкосновении тела с грубой поверхностью постели происходит повреждение кожи и мягких тканей, расположенных под ней. Микротравмы кожи способствуют проникновению в нее микробов.
Факторы риска развития пролежней:
- • Старческий возраст.
- • Истощение, отсутствие достаточного слоя подкожной жировой клетчатки.
- • Обезвоживание как следствие поноса, усиленного потоотделения в жаркое время, недополучения жидкости с питанием.
- • Низкое артериальное давление — гипотензия меньше 90 и 60 мм рт. ст.
- • Истонченная кожа.
- • Беспокойство больного.
- • Малокровие (анемия).
- • Недержание мочи и (или) кала.
- • Неврологические заболевания — параличи, парезы, полиневриты, травмы позвоночника, нарушения сознания (кома).
- • Диабетические поражения сосудов и нервов — ангиопатия и нейропатия.

Рис. 3. Места, в которых наиболее часто образуются пролежни: а — вид сбоку; б — вид спереди; в — сзади
- 1 — край реберной дуги; 2 — верхняя передняя ость подвздошной кости; 3 — надколенник; 4 — передняя поверхность большеберцовой кости; 5 — наружный затылочный выступ; 6 — лопатка; 7 — локтевой отросток; 8 — крестец и копчик; 9 — бугор пяточной кости; 10 — остистый отросток грудного позвонка
- • Незнание правил ухода за больным, его грубое перемещение в
- • Складки и крошки на нательном или постельном белье.
- • Фиксированное положение больного — иногда беспокойных психических больных на время привязывают к постели.
- • Наличие выступающих твердых частей кровати, поручней.
- • Большие хирургические операции длительностью свыше двух часов.
- • Лечение противоопухолевыми препаратами — цитостатиками.
Для того чтобы своевременно определить риск развития пролежней,
британская исследовательница Дж. Ватерлоу разработала специальную шкалу, которая приведена ниже.
. 1 балл, апатичный — 2 балла, ограниченная подвижность —
- 3 балла, инертный — 4 балла, прикованный к креслу — 5 баллов.
- • Аппетит: средний — 0 баллов, плохой — 1 балл, питание через зонд или употребление только жидкости — 2 балла, анорексия — 3 балла.
- • Заболевания, поражающие нервную систему: сахарный диабет —
- 4 балла, мозговой инсульт— 4 балла, нарушения движений и чувствительности — 6 баллов.
- • Обширное оперативное вмешательство или травма: операция на позвоночнике или нижних конечностях — 5 баллов, операции, длившиеся более 2 ч, — 5 баллов.
- • Лекарственная терапия: применение цитостатиков— 4 балла, применение больших доз стероидных гормонов — 4 балла, применение противовоспалительных препаратов — 4 балла.
Подсчитав сумму баллов, вы можете определить степень риска развития пролежней (табл. 9).
Степень риска развития пролежней
У больных, прикованных к постели, степень риска развития пролежней определяют ежедневно, даже если при первичном осмотре она не превышала 9 баллов.
Существует и другая шкала оценки риска развития пролежней — шкала Нортона.
- • Психическое состояние: полная ориентация во времени и пространстве — 4 балла, кратковременное состояние помутнения рассудка — 3 балла, неадекватный ответ на обращение — 2 балла, пациент неконтактен — 1 балл.
- • Физическая активность: передвигается самостоятельно или при помощи вспомогательных средств — 4 балла, передвигается с посторонней помощью или самостоятельно с помощью инвалидного кресла-коляски— 3 балла, передвигается только при помощи кресла-коляски — 2 балла, лежачий больной — 1 балл.
- • Способность двигаться: полная — 4 балла, немного ограничена (требуется помощь при перемене положения тела) — 3 балла, существенно ограничена (нуждается в полной мере в посторонней помощи при перемене положения тела, но может содействовать человеку, оказывающему помощь) — 2 балла, неподвижный пациент (оказывать содействие при смене положения тела не способен) — 1 балл. *
- • Питание: употребление нормальной порции или полноценное парентеральное питание — 4 балла, употребление 3/4 нормальной порции или соответствующей дозы парентерального питания — 3 балла, употребление половины порции или соответствующей дозы парентерального питания — 2 балла, употребление менее половины порции или соответствующей дозы парентерального питания — 1 балл.
- • Прием жидкости: более 1000 мл в день — 4 балла, от 700 до 1000 мл в день — 3 балла, от 500 до 700 мл в день — 2 балла, менее 500 мл в день — 1 балл.
- • Недержание кала: нет — 4 балла, временное (обычно его нет, бывает эпизодически) — 3 балла, имеется недержание мочи или кала или пациент пользуется катетером — 2 балла, страдает недержанием мочи или кала — 1 балл.
- • Общее состояние:
- -хорошее (внешность соответствует возрасту, температура тела нормальная, цвет кожи нормальный, нет одышки и нарушений сердечного ритма, отсутствие боли) — 4 балла;
- - удовлетворительное (нормальная или повышенная температура тела, нормальное дыхание и артериальное давление, возможно небольшое увеличение частоты пульса — тахикардия, отсутствие боли или незначительная боль, пациент бодрствующий, цвет кожных покровов бледный, возможно появление небольших отеков) — 3 балла;
- - плохое (температура тела повышена, имеются признаки легочносердечной недостаточности — одышка, сердцебиение, частый пульс и отеки, артериальное давление может быть повышенным или пониженным, болевой синдром умеренно выраженный, у больного появляется апатия; кожа бледная или землистого цвета, влажная, отечная, с пониженным тургором) — 2 балла;
- - очень плохое (температура тела высокая, имеются выраженная легочно-сердечная недостаточность, сильные боли; больной заторможен или в коме; кожа бледная или землистого цвета, влажная, отечная, с пониженным тургором) — 1 балл.
Прогноз: если сумма очков составляет 20 или меньше, то риск развития пролежней высокий.
Сестринская помощь. Мероприятия, направленные на профилактику пролежней:
Принципы лечения. Лечение пролежней зависит от механизма развития повреждений в той или иной стадии развития пролежней.
I стадия — гиперемия вследствие застоя венозной крови, обратимая. При наличии одной гиперемии проводят профилактику пролежней (см. выше). Участки покраснения оставляют открытыми, для улучшения трофики используют актовегиновую или солкосериловую мазь. При уплотнении кожи, появлении темно-красного, синюшного цвета, пузырьков продолжают обработку кожи раствором перманганата калия, бриллиантовой зелени, этиловым спиртом. Пузырьки не вскрывают. Изменения положения тела способствуют уменьшению давления на измененный участок кожи, нормализации микроциркуляции и исчезновению гиперемии.
II стадия — некротическая. При сухом некрозе омертвевшие ткани подсыхают с образованием струпа, который впоследствии отторгается. При сухом некрозе обрабатывают некротическую поверхность и кожу вокруг пролежня спиртовой настойкой йода и накладывают сухую стерильную повязку. Влажные повязки и мази в случае сухого некроза применять нельзя, так как они способствуют формированию влажного некроза. При данном типе некроза над гиперемированным участком кожи образуются пузырьки, происходит отслоение эпидермиса, под которым происходит гнойный распад вплоть до формирования абсцессов, флегмон или затеков гноя. В случае влажного некроза, при появлении мацерации или эрозии, необходим первичный туалет раны, который включает обработку краев раны (неповрежденной кожи вокруг пролежня) 5% раствором йода, 70% этиловым спиртом или 1% спиртовым раствором бриллиантовой зелени. Полость раны обрабатывают 3% раствором перекиси водорода, просушивают марлевым тампоном. Затем накладывают повязку с противомикробной мазью на водорастворимой основе (левомиколь, левосин, аргосульфан, пантенол).
III и IV стадии — гнойный распад с обильными гнойно-некротическими отделениями Этот процесс сопровождается интоксикацией, лихорадкой и ухудшением общего состояния больного. Необходима консультация хирурга. Пролежни лечат, как гнойные раны, проводя иссечение омертвевших тканей (некрэктомию), а затем накладывают повязки с мазью Вишневского. Создают условия для оттока раневого содержимого: сорбционными и гидрофильными свойствами обладают лизосорб, гра- нуфлекс, дуодерм, комупол, дебрисан и другие синтетические материалы. Для очищения раны используют ферментные препараты — трипсин, химотрипсин. При наличии неприятного запаха рану присыпают порошком метронидазола или стрептоцида.
Сухую марлевую повязку закрепляют лейкопластырем или клеолом, ее меняют по мере промокания, желательно нс реже 1 раза в сутки. Для покрытия ран предложены синтетические полупроницаемые пленки — гешиспон, тегадерм, альгикол, дигиспон, опсайт, биоклюзив и др. Параллельно проводят дезинтоксикационную терапию (5% раствор глюкозы внутривенно капельно).
Марлевые повязки накладывают ежедневно, а специальные полупроницаемые синтетические пленки — 1 раз в 2-3 суток.
На всех стадиях пролежней показана общеукрепляющая терапия: применение витаминов (мильгамма, тиамина бромид, тиамина хлорид, рибофлавин, пиридоксин, фолиевая кислота, цианкобаламин, витамины A, D, Е, К, С), иммуностимуляторов (циклоферон), антиоксидантов (мек- сидол), переливание плазмы.
Читайте также:


