Пути распространения инфекции в челюстно-лицевой области
Распространение одонтогенного инфекционно-воспалительного процесса из зоны его первичной локализации (пародонта) может происходить по протяжению, лимфогенно или гематогенно.
Распространение инфекционно-воспалительного процесса по протяжению, что весьма часто наблюдается в клинике, некоторые авторы отождествляют с распространением гноя. По их мнению, гной, образовавшийся в пародонте, расплавляет костную ткань и проникает через узуру в компактном слое под надкостницу, а после расплавления надкостницы – в межфасциальные пространства, прилежащие к челюсти. Несомненно, что указанные процессы имеют место при одонтогенных воспалительных заболеваниях, однако только ими трудно объяснить возникновение быстро протекающих форм острой одонтогенной инфекции, при которых без предшествующей деструкции костной ткани воспалительные явления в околочелюстных мягких тканях развиваются буквально в течение нескольких часов после пломбирования зуба по поводу хронического периодонтита.
В классических опытах Дерижанова С.М. (1940) по воспроизведению остеомиелита трубчатых костей внутрикостное введение лошадиной сыворотки предварительно сенсибилизированным кроликам вызывало развитие выраженного воспалительного процесса в мягких тканях уже спустя 24 часа. Естественно, что за столь короткое время еще не могла наступить деструкция достаточно мощного кортикального слоя большеберцовой кости. Следовательно, речь могла идти не о распространении гноя из костномозгового пространства, а о распространении в прилежащие к кости мягкие ткани сывороточного белка, обладающего антигенными свойствами. По каналам остеонов и питательным каналам антигены достигают богато васкуляризованной надкостницы и межфасциальной клетчатки. Наличие густой сети капилляров способствует проникновению антигенов через их стенку в сосудистое русло. Здесь они соединяются с циркулирующими в крови антителами и образуют комплексы, наличие которых обусловливает возникновение иммунопатологической реакции по типу феномена Артюса-Сахарова с характерным для нее повреждением эндотелия, внутрисосудистым свертыванием крови, нарушением микроциркуляции, некрозом ткани и последующим развитием воспаления.
Патогенез и клиническое течение воспалительных заболеваний лица и шеи тесно связаны с анатомо-топографическими особенностями этих областей. Быстрое распространение гнойного экссудата обусловлено такими анатомическими особенностями челюстно-лицевой области, как наличие большого количества жировой клетчатки, формирующей целый ряд связанных друг с другом клетчаточных пространств, обильная сеть кровеносных сосудов, хорошо выраженная система лимфатических сосудов и узлов. Обобщающим признаком этих структур является их происхождение из мезенхимы. Появляясь на ранних стадиях развития человеческого зародыша, эта ткань участвует в формообразовательных процессах и, проникая между закладками органов и в сами органы, выполняет для них опорную и трофическую функцию.
В процессе развития органов лица и шеи из мезенхимального синцития возникает рыхлая волокнистая соединительная ткань; она заполняет промежутки между органами. Из основного вещества образуется плотная волокнистая соединительная ткань, формирующая фасции. В местах наименьшего натяжения тканей из мезенхимы образуется первичная капиллярная сеть, преобразующаяся затем в кровеносные и лимфатические сосуды, лимфатические узлы. Важная особенность самой мезенхимы и ее производных – способность к глубокой структурно-функциональной перестройке – ярко проявляется при развитии такой сложной биологической реакции, как воспаление. Во всех стадиях воспалительного процесса большое место занимают сосудистые реакции. Строма органов, клетчаточные пространства, сосудистые влагалища представляют пути распространения воспалительного процесса по протяжению. Роль основных элементов соединительной ткани – клетчатки и фасций – в распространении воспаления различна. Легче всего в гнойно-воспалительный процесс вовлекается рыхлая клетчатка. Значительным препятствием на пути воспалительного процесса могут быть фасции.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Заболевания зубов – проблема с которой приходится сталкиваться каждому человеку. Кариес способен испортить улыбку, но опасность несут одонтогенные инфекции, являющиеся следствием кариозного разрушения. Кариесом страдают люди независимо от пола и возраста. Одонтогенные инфекции приводят к тяжелейшим инфекционным воспалениям сердца, мозга, носоглотки и пр.
Понятие одонтогенных инфекций

Одонтогенные инфекции – это такие заболевания, которые относятся к отдельной группе патологий, связанных с неправильным или несвоевременным стоматологическим лечением. Заболевание у детей сопровождается появлением отека, боли, чувства жжения в пораженной области и возникает при проникновении в организм болезнетворных микроорганизмов, обусловленных развитием воспаления, исходящего от зубов.
Чистая культура микроорганизма стафилококка способствует развитию околочелюстных разлитых гнойных воспалений клетчатки. Патогенная культура стафилококка вызывает появление воспалительного процесса костного мозга челюстей.
В воспаленном очаге присутствуют микроорганизмы, живущие в отсутствии кислорода и не образующие спор. Они определяют индивидуальный облик воспалительного процесса и характерную разновидность операционного поля: слой бурого налета мертвых тканей, гнилостное разложение, воспринимаемое обонянием. Аспорогенные анаэробы не восприимчивы к препаратам, предназначенным для борьбы с бактериями и их уничтожением.
Причины возникновения
Такое заболевание возникает по причине несвоевременного обращения в стоматологические клиники. Фактором, провоцирующим начало болезни, является:
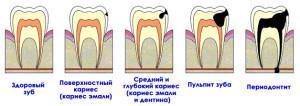
поражение зуба кариесом,- воспаление внутренних тканей зуба (пульпит),
- перидонтит.
Причиной быстрого размножения микроорганизмов и проникновения из больных зубов в окружающие ткани является деятельность стафилококка: белого и золотистого. Процесс протекает при поражении стафилококком, но может проходить в комбинации со стрептококком или иной патогенной флорой. В общей патологии отмечают взаимосвязь наличия одонтогенной инфекции и ее переход в тяжелую форму с состоянием организма пациента.
Присутствие вялотекущих хронических болезней или наличие в этиологии и патогенезе основного заболевания приводит к обострению и возникновению осложнений. Это нарушение обменных процессов, новообразования в тканях организма, воспаления, вызванные палочкой Коха и пр. Самолечение и злоупотребление лекарственными препаратами способствуют угнетению иммунитета, организм перестает бороться с инфекцией.
Локализация заболевания
Воспалительный процесс начинается при одонтогенных местных и разлитых по клетчатке гнойных образованиях на фоне вялотекущего воспаления периодонта в момент обострения. Воспаление мягких тканей из-за затрудненного прорезывания зубов у детей и местное гнойное поражение тканей пародонта провоцируют начало заболевания. Разрушенная коронка зуба с разложившимися тканями дентина и наличием сформировавшегося разряжения в окружающих корень тканях становятся источником боли.
ЧИТАЕМ ТАКЖЕ: какие существуют идиопатические заболевания пародонта?
Начальные симптомы воспаления тканей, окружающих челюсть, проявляются в области зуба, пораженного некротическим процессом. Степень проявления симптомов зависит от объема разрушений окружающей костной ткани и минерализации межклеточного вещества.
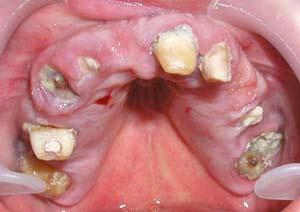
Остро текущее заболевание обуславливается областью определенного места нахождения инфицированного зуба и окружающего зуб воспалительного процесса. Хроническое воспаление окружающих корень зуба тканей или обострившийся процесс имеют гнойное течение.
В воспалительный процесс вовлекаются костная ткань и костный мозг. Острое воспаление костного мозга одонтогенного происхождения – это гнойное поражение тканей, окружающих корень зуба, одного или нескольких зубов и кости челюсти. Гнойное воспаление разливается по клетчатке мягких челюстных тканей и провоцирует их отек, вызывает воспаление надкостницы и образование абсцесса.
Пути распространения
Пути распространения инфекции, вызванной поражением зубов у детей:
- контакт,
- распространение инфекции по кровеносному руслу,
- распространение инфекции по лимфатической системе.
Проникновение инфекции одонтогенного характера в ЧЛО (челюстно-лицевую область) по кровеносному руслу – распространенный путь инфицирования организма. Кости лицевого скелета человека пронизаны огромным количеством мелких и крупных кровеносных сосудов. При всех воспалительных процессах, возникающих в коронковой части пульпы и переходящих в корень, образуется местное уплотнение и увеличение объема тканей. Это происходит за счет скопления эритроцитов, лейкоцитов и клеток новообразования. Возбудители инфекционного процесса выделяют в экссудат токсины, которые разносятся по организму лимфатической системой и кровью.
Диагностические методы

Болевые ощущения в области шейных мышц и лицевой зоны пациенты не связывают с разрушенными зубами. С проблемами обращаются к неврологу или хирургу общей практики.
Определить происхождение патологического одонтогенного процесса сложно. Для постановки диагноза необходим скрупулезный опрос пациента. История возникновения болезни, заболевания, предшествующие развитию процесса и тщательное обследование больного в совокупности помогут установить причину происхождения воспаления.
Если в анамнезе выявляется травма, или визит к стоматологу осуществляется по поводу лечения или удаления зубов, проводится санация полости рта, как ключевого источника болезни.
Для обследования пациента применяют ультразвуковое исследование, определяющее местонахождение абсцесса или флегмоны. Используется компьютерная томография, исследуются пораженные ткани.
Эта анатомическая область в организме человека визуально не доступна. Для полной картины обследуемого пациента требуются посевы, определяющие микробную составляющую инфекционного процесса, чувствительность бактерий к лечебным препаратам. Лабораторные анализы помогают определить степень инфицирования всего организма.
Классификация одонтогенных инфекций и их симптоматика
Заболевания делятся по локализации в определенной анатомической области:
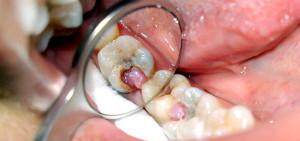
разложение твердых тканей и пульпы зуба (классическое одонтогенное заболевание),- воспаление слизистой оболочки полости рта и тканей, окружающих зуб (пародонтальное заболевание) (см. также: причины и симптомы пародонтальной кисты),
- не одонтогенные процессы, протекающие при поражении слюнных желез и слизистых оболочек полости рта.
ИНТЕРЕСНО: как в норме выглядит слизистая оболочка полости рта?
Представленные выше инфекции могут стать фактором развития тяжелых осложнений в полости черепа, в заглоточном пространстве и средостении с угрозой для жизни. При распространении инфекции по кровеносному или лимфатическому руслу поражаются клапаны сердца, и может развиться септическое состояние.
Это воспаление окружающих тканей коронки и корня зуба. Процесс вялотекущий, возникающие боли приступообразные, усиливающиеся при перкуссии и надавливании на зуб. При обострении процесса боль усиливается, общее состояние ухудшается, поднимается температура. Применение противовоспалительных препаратов при данных симптомах способствует купированию процесса. В противном случае необходимо обращение к хирургу.
При хроническом воспалении в окружающих больной зуб костных тканях и воспалении слизистой оболочки развивается остеомиелит. Поражение захватывает всю костную систему организма. Симптомы заболевания:
- болезненное состояние,
- боль равномерная, постоянная,
- уплотнение региональных лимфатических узлов,
- повышенная температура,
- покраснение десны,
- несвежее дыхание.
Воспаление надкостницы по типу протекания процесса бывает двух видов. Простое – вялотекущий процесс в надкостнице в области пораженного зуба. Периодически возникают болевые ощущения при надкусывании без изменения общего состояния пациента.
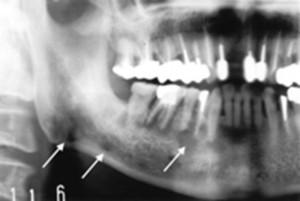
Гиперпластическое воспаление протекает с изменением костной ткани в области больного зуба в сторону увеличения. В этой области периодически появляются боли. Цвет тканей в районе гипертрофического уплотнения бледно-розовый. Постукивание по зубу отрицательное. Коронка зуба разрушена, или стоит пломба. Есть реакция со стороны региональных лимфатических узлов, они увеличены в размере и болезненные. На снимке четко выражен остеогенез в очаге поражения. На верхушках корней воспаленного зуба просматривается разрежение. Основная костная ткань челюсти без патологических изменений.
Перикоронит сопровождает процесс постепенного выхода коронок зубов над поверхностью альвеолярного отростка челюсти и десны (рекомендуем прочитать: перикоронит: способы лечения в домашних условиях). Во рту проживает множество микробов. Появление раневой поверхности способствует активному развитию инфекционного процесса. Если прорастающий зуб не смог преодолеть слизистую оболочку вокруг коронки, образуется капюшон, из-под которого вытекает гной. Процесс сопровождается болью, распространяющейся по всей половине лица.
Или воспаление гайморовой пазухи. При воспалительных процессах в жевательных зубах верхней челюсти или при удалении верхнего зуба происходит инфицирование гайморовой пазухи. Лечение синусита производится в условиях стационара стоматологом-хирургом и отоларингологом. Одонтогенный гайморит бывает только односторонним — со стороны больного зуба.
Возникает синусит при:
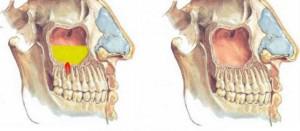
отсутствии санации полости рта,- наличии хронического воспаления на верхних зубах,
- появлении кист на верхушках корней жевательных зубов,
- анатомических особенностях строения верхней челюсти,
- попадании инородного тела в саму пазуху.
Гайморит сопровождается сильными болями. В условиях стационара лечение начинают с удаления причинного зуба. Отоларинголог назначает комплексную терапию из антисептиков, антибиотиков и ферментов.
Степень поражения мягких тканей в данных случаях зависит от состояния иммунной системы пациента. При сильном иммунитете зона поражения будет иметь ограниченные контуры и протекать по типу абсцесса.
При ослабленном иммунитете и запущенных хронических процессах зубочелюстной системы может развиться флегмона, для которой характерно отсутствие четких границ воспаления. По консистенции разлитое воспаление сначала мягкое, затем ткани уплотняются. Собравшийся в капсуле серозно-гнойный экссудат может прорвать оболочку и разнестись кровотоком по всему организму, вызвать общее септическое состояние, что может привести к летальному исходу.

Заболевание по этиологии, симптомам и протеканию процесса идентично местному гнойному воспалению тканей (абсцессу). Отличие — воспалительный очаг имеет патологический канал для выхода гнойного содержимого из полости на поверхность. Это может быть слизистая оболочка рта или наружный кожный покров в области проблемных зубов. Течение процесса бессимптомное. При выделении гноя из свищевого хода возникает дискомфорт.
Особенности лечения
Лечение должно быть комплексным. Назначаются противобактериальные препараты, стимулирующие силы организма больного. Также используют патогенетическую терапию, регулирующую патофизиологические процессы в воспалительном очаге. Необходимо провести симптоматическое лечение, корректирующее нарушенные функции организма.
Главные задачи, которые ставит для себя врач при лечении больного:
- предупреждение септикопиемических осложнений,
- профилактика остеомиелита,
- предотвращение распространения инфекции на соседние ткани.
ИНТЕРЕСНО: остеомиелит нижней челюсти: симптомы и фото
Лечение начинается с осмотра ротовой полости, затем вскрывается гнойник. Чтобы убить анаэробные бактерии, врачу необходимо провести все необходимые мероприятия для создания оттока гноя, чтобы дать возможность поступлению губительного для микробов кислорода.
В каждом отдельном случае процедура вскрытия гнойника имеет свои особенности. Неопытный врач может навредить пациенту, так как обычно гнойники локализуются в областях с крупными кровеносными сосудами и нервными окончаниями, любое их повреждение несет угрозу для жизни человека. Чтобы избежать подобных проблем, врач, проводя пункцию, может прибегнуть к помощи УЗИ. Также пациенту необходимо ввести нужные антибиотики, иначе лечение не даст нужных результатов.
Эффективность лечения хронической формы одонтогенных очагов, согласно общей патологии, напрямую зависит от того, насколько качественно была проведена первичная очистка. Свою эффективность в этом вопросе показали препараты, где главным действующим веществом является гидроксид кальция и антибиотики группы полимиксинов, аминогликозидов и нитроимидазолов. Применение данных препаратов позволяет оптимизировать процесс лечения, а также осуществить стандартизацию параметров проводимых инструментальных и медикаментозных мероприятий. В этом случае вероятность рецидива заметно снижается.
Возможные осложнения
В том случае, если больной относится к своему здоровью без должного уважения и приступает к лечению одонтогенных очагов воспаления слишком поздно или терапия проводится не должным образом, тогда инфекция распространяется по организму.
Токсическое воздействие может вызвать осложнения: инфекционное поражение почек, сердечно-сосудистой системы, повреждение головного мозга. При высокой вирулентности микроорганизмов токсическое воздействие на организм может привести к летальному исходу.
Профилактические мероприятия
Не стоит подвергать свой организм столь коварному заболеванию как одонтогенная инфекция. Внимательно следите за состоянием полости рта и посещайте кабинет стоматолога минимум раз в полгода.
В качестве профилактики выступает ежедневная чистка зубов, причем дважды: в утренние часы и перед сном. К выбору зубной щетки необходимо подходить основательно, подбирая жесткость щетины в соответствии с нынешним состоянием десен. Лучше не использовать щетку более двух месяцев подряд.
[youtube.player]Распространение одонтогенного инфекционно-воспалительного процесса из зоны его первичной локализации (пародонта) может происходить по протяжению, лимфогенно или гематогенно.
Распространение инфекционно-воспалительного процесса по протяжению, что весьма часто наблюдается в клинике, некоторые авторы отождествляют с распространением гноя. По их мнению, гной, образовавшийся в пародонте, расплавляет костную ткань и проникает через узуру в компактном слое под надкостницу, а после расплавления надкостницы – в межфасциальные пространства, прилежащие к челюсти. Несомненно, что указанные процессы имеют место при одонтогенных воспалительных заболеваниях, однако только ими трудно объяснить возникновение быстро протекающих форм острой одонтогенной инфекции, при которых без предшествующей деструкции костной ткани воспалительные явления в околочелюстных мягких тканях развиваются буквально в течение нескольких часов после пломбирования зуба по поводу хронического периодонтита.
В классических опытах Дерижанова С.М. (1940) по воспроизведению остеомиелита трубчатых костей внутрикостное введение лошадиной сыворотки предварительно сенсибилизированным кроликам вызывало развитие выраженного воспалительного процесса в мягких тканях уже спустя 24 часа. Естественно, что за столь короткое время еще не могла наступить деструкция достаточно мощного кортикального слоя большеберцовой кости. Следовательно, речь могла идти не о распространении гноя из костномозгового пространства, а о распространении в прилежащие к кости мягкие ткани сывороточного белка, обладающего антигенными свойствами. По каналам остеонов и питательным каналам антигены достигают богато васкуляризованной надкостницы и межфасциальной клетчатки. Наличие густой сети капилляров способствует проникновению антигенов через их стенку в сосудистое русло. Здесь они соединяются с циркулирующими в крови антителами и образуют комплексы, наличие которых обусловливает возникновение иммунопатологической реакции по типу феномена Артюса-Сахарова с характерным для нее повреждением эндотелия, внутрисосудистым свертыванием крови, нарушением микроциркуляции, некрозом ткани и последующим развитием воспаления.
Патогенез и клиническое течение воспалительных заболеваний лица и шеи тесно связаны с анатомо-топографическими особенностями этих областей. Быстрое распространение гнойного экссудата обусловлено такими анатомическими особенностями челюстно-лицевой области, как наличие большого количества жировой клетчатки, формирующей целый ряд связанных друг с другом клетчаточных пространств, обильная сеть кровеносных сосудов, хорошо выраженная система лимфатических сосудов и узлов. Обобщающим признаком этих структур является их происхождение из мезенхимы. Появляясь на ранних стадиях развития человеческого зародыша, эта ткань участвует в формообразовательных процессах и, проникая между закладками органов и в сами органы, выполняет для них опорную и трофическую функцию.
В процессе развития органов лица и шеи из мезенхимального синцития возникает рыхлая волокнистая соединительная ткань; она заполняет промежутки между органами. Из основного вещества образуется плотная волокнистая соединительная ткань, формирующая фасции. В местах наименьшего натяжения тканей из мезенхимы образуется первичная капиллярная сеть, преобразующаяся затем в кровеносные и лимфатические сосуды, лимфатические узлы. Важная особенность самой мезенхимы и ее производных – способность к глубокой структурно-функциональной перестройке – ярко проявляется при развитии такой сложной биологической реакции, как воспаление. Во всех стадиях воспалительного процесса большое место занимают сосудистые реакции. Строма органов, клетчаточные пространства, сосудистые влагалища представляют пути распространения воспалительного процесса по протяжению. Роль основных элементов соединительной ткани – клетчатки и фасций – в распространении воспаления различна. Легче всего в гнойно-воспалительный процесс вовлекается рыхлая клетчатка. Значительным препятствием на пути воспалительного процесса могут быть фасции.
Классификация воспалительных заболеваний челюстно-лицевой области и шеи.
[youtube.player]При абсцессе в области нижних зубов гнойный процесс может распространиться между краем нижней челюсти и жевательной мышцей. Абсцесс, образовавшийся на внутренней поверхности щечной мышцы (подслизистый абсцесс) с распространением на наружную ее поверхность (подкожный абсцесс) требует особого хирургического подхода.
Учитывая анатомическое строение, нужно уделять внимание выбору времени оперативного вмешательства, а также тому, каким оно должно быть: внутри- или внеротовым.
Если вскрытие производится рано, когда формирующийся абсцесс еще не распространился на ветви лицевого нерва и еще нельзя определить, внутриротовым или внеротовым должно быть вмешательство, можно совершить двойную ошибку. Возможно повреждение какой-либо ветви лицевого нерва или лицевой артерии или же передней лицевой вены. Наружный разрез вместо возможного внутриротового приводит к общеизвестным нежелательным косметическим нарушениям.
Согласно вышесказанному, в случае образования в области щеки инфильтрата нужно дождаться созревания абсцесса, который появится под кожей или же под слизистой оболочкой. Разрез производится по ходу ветвей лицевого нерва. Инфильтрат или абсцесс, начавшийся от нижних передних зубов, — явление довольно редкое. Здесь так же имеет значение, производить ли внутриротовое или внеротовое вскрытие. Обычно, если при внутриротовом вскрытии будет хороший отток, то внеротового вскрытия можно избежать.
Исключением являются запущенные случаи, когда над абсцессом кожа настолько утончена, что может произойти самопроизвольный прорыв гноя.
Выше уже описывалось анатомическое строение лицевой области. В ткани щеки прогрессирующие инфильтраты могут распространяться от верхних и — чаще — от нижних больших коренных зубов. Они могут вызывать обширное повреждение щеки, верхней губы или же преддверия полости носа. Флегмоны обычно сопровождаются септическим тромбофлебитом. При процессе в области щеки септический тромбофлебит может образоваться в передней лицевой вене и через угловую вену — верхнюю глазную вену — может привести к тромбофлебиту кавернозного синуса, к гнойному менингиту и даже к смерти.
В случае флегмоны жизнь больного находится в серьезной опасности; поэтому производят обширное вскрытие со стороны кожи в направлении, соответствующем направлению ветвей лицевого нерва.
За верхней челюстью, между основанием черепа и двумя крыловидными мышцами находится выполненная рыхлой клетчаткой межчелюстная область, которую Моцар назвал крыловидно-черепной областью. В этой области находятся челюстная артерия, крыловидное венозное сплетение и III ветвь тройничного нерва (верхнечелюстной нерв).
Прогрессирующий периостит в этой области — из-за сложного анатомического строения — заболевание очень тяжелое.
Одной из причин является нагноение гематомы, образовавшейся в результате туберальной анестезии, когда инфицированной иглой проникают за бугор верхней челюсти.
Одно из направлений распространения воспалительного процесса — крылонёбная ямка; ее верхняя часть через нижнюю глазничную щель сообщается с глазницей, таким образом, в глазнице может образоваться инфильтрат-абсцесс и флегмона. В случае флегмоны глазницы может развиться гнойный менингит со смертельным исходом. В случае флегмоны процесс за верхней челюстью Моцар называет крыловидно-черепной флегмоной.
Другое направление распространения процесса за верхней челюстью — подвисочная ямка. Через нее процесс распространяется на височную область, а затем на волосистую часть головы. Моцар называет этот процесс височно-лицевой флегмоной.
Инфильтраты межчелюстной области склонны к гнойному расплавлению и могут вскрываться со стороны полости рта. Разрез делают за верхним восьмым зубом, позади альвеолы, в виде дуги.
В случае фелгмоны внеротовое вскрытие производят под скуловой дугой, а в случае необходимости — и над ней. Надежное вскрытие области подвисочной ямки достигается путем резекции скуловой дуги.
- Вернуться в оглавление раздела "Стоматология."
[youtube.player]Распространение одонтогенного инфекционно-воспалительного процесса из зоны его первичной локализации (пародонта) может происходить по протяжению, лимфогенно или гематогенно.
Распространение инфекционно-воспалительного процесса по протяжению, что весьма часто наблюдается в клинике, некоторые авторы отождествляют с распространением гноя. По их мнению, гной, образовавшийся в пародонте, расплавляет костную ткань и проникает через узуру в компактном слое под надкостницу, а после расплавления надкостницы – в межфасциальные пространства, прилежащие к челюсти. Несомненно, что указанные процессы имеют место при одонтогенных воспалительных заболеваниях, однако только ими трудно объяснить возникновение быстро протекающих форм острой одонтогенной инфекции, при которых без предшествующей деструкции костной ткани воспалительные явления в околочелюстных мягких тканях развиваются буквально в течение нескольких часов после пломбирования зуба по поводу хронического периодонтита.
В классических опытах Дерижанова С.М. (1940) по воспроизведению остеомиелита трубчатых костей внутрикостное введение лошадиной сыворотки предварительно сенсибилизированным кроликам вызывало развитие выраженного воспалительного процесса в мягких тканях уже спустя 24 часа. Естественно, что за столь короткое время еще не могла наступить деструкция достаточно мощного кортикального слоя большеберцовой кости. Следовательно, речь могла идти не о распространении гноя из костномозгового пространства, а о распространении в прилежащие к кости мягкие ткани сывороточного белка, обладающего антигенными свойствами. По каналам остеонов и питательным каналам антигены достигают богато васкуляризованной надкостницы и межфасциальной клетчатки. Наличие густой сети капилляров способствует проникновению антигенов через их стенку в сосудистое русло. Здесь они соединяются с циркулирующими в крови антителами и образуют комплексы, наличие которых обусловливает возникновение иммунопатологической реакции по типу феномена Артюса-Сахарова с характерным для нее повреждением эндотелия, внутрисосудистым свертыванием крови, нарушением микроциркуляции, некрозом ткани и последующим развитием воспаления.
Патогенез и клиническое течение воспалительных заболеваний лица и шеи тесно связаны с анатомо-топографическими особенностями этих областей. Быстрое распространение гнойного экссудата обусловлено такими анатомическими особенностями челюстно-лицевой области, как наличие большого количества жировой клетчатки, формирующей целый ряд связанных друг с другом клетчаточных пространств, обильная сеть кровеносных сосудов, хорошо выраженная система лимфатических сосудов и узлов. Обобщающим признаком этих структур является их происхождение из мезенхимы. Появляясь на ранних стадиях развития человеческого зародыша, эта ткань участвует в формообразовательных процессах и, проникая между закладками органов и в сами органы, выполняет для них опорную и трофическую функцию.
В процессе развития органов лица и шеи из мезенхимального синцития возникает рыхлая волокнистая соединительная ткань; она заполняет промежутки между органами. Из основного вещества образуется плотная волокнистая соединительная ткань, формирующая фасции. В местах наименьшего натяжения тканей из мезенхимы образуется первичная капиллярная сеть, преобразующаяся затем в кровеносные и лимфатические сосуды, лимфатические узлы. Важная особенность самой мезенхимы и ее производных – способность к глубокой структурно-функциональной перестройке – ярко проявляется при развитии такой сложной биологической реакции, как воспаление. Во всех стадиях воспалительного процесса большое место занимают сосудистые реакции. Строма органов, клетчаточные пространства, сосудистые влагалища представляют пути распространения воспалительного процесса по протяжению. Роль основных элементов соединительной ткани – клетчатки и фасций – в распространении воспаления различна. Легче всего в гнойно-воспалительный процесс вовлекается рыхлая клетчатка. Значительным препятствием на пути воспалительного процесса могут быть фасции.
Классификация воспалительных заболеваний челюстно-лицевой области и шеи.
| Источники и характер инфекции | Заболевание | ||
| Одонтогенный и стоматогенный Неодонтогенный Специфическая инфекция | Периодонтит Периостит челюсти Остеомиелит челюсти Абсцессы и флегмоны Лимфаденит неспецифический Гайморит Фурункул и карбункул Гематогенный остеомиелит Травматический остеомиелит Сиалоаденит Височно-нижнечелюстной артрит Абсцессы и флегмоны Лимфаденит Актиномикоз Туберкулез Сифилис | Острый: серозный гнойный Острый: серозный гнойный Острая стадия Подострая стадия Острая стадия Острый: серозный абсцедирующий аденофлегмона Острый Острая стадия Острая стадия Острая стадия Острый Острый Острая стадия Острый | Хронический: фиброзный гранулирующий гранулематозный Хронический (оссифицирующий) Хроническая стадия Первично-хронический Подострая стадия Хронический: продуктивный продуктивный в обострении Хронический Подострая стадия Хроническая стадия Хроническая стадия Хронический Хронический Подострая стадия Хронический |
Воспалительные заболевания челюстно-лицевой области по своей природе являются инфекционно-воспалительными процессами, т.е. вызываются микробами, большинство из которых в обычных условиях вегетирует на кожных покровах и слизистой оболочке полости рта: стафилококками, стрептококками, энтерококками, диплококками, грамположительными и грамотрицательными палочками. Кроме того, в очагах одонтогенной инфекции иногда обнаруживают грибы, микоплазмы, простейших из семейства трихомонад, спирохет. Установлено, например, что у больных с такими ограниченными формами острой одонтогенной инфекции, как периодонтит, периостит, микрофлора инфекционного очага чаще представлена стрептококками, а у больных с флегмонами и абсцессами, одонтогенными остеомиелитами челюстей, - стафилококками или ассоциацией стафилококка с бета-гемолитическим стрептококком.
Особенности течения воспалительных заболеваний в детском возрасте
У новорожденных, особенно недоношенных, и у детей раннего возраста уровень иммунологической реактивности организма низкий, что связано как с морфофункциональной незрелостью составных элементов иммунной системы на молекулярном, клеточном, тканевом и органном уровнях, так и с несовершенством местных и центральных механизмов регуляции и функции.
Центральная нервная система, осуществляющая контроль и регуляцию не только иммунологических процессов, но и всех процессов жизнеобеспечения, у детей характеризуется несбалансированностью процессов возбуждения и торможения. Обмен веществ в целом и деятельность отдельных систем и органов у детей протекают на высоком энергетическом уровне при сниженных резервных возможностях. Сказанное выше обусловливает своеобразие течения инфекционно-воспалительных процессов челюстно-лицевой области у детей, которое выражается в следующем:
1) Около половины воспалительных заболеваний челюстно-лицевой области у детей - это лимфадениты и аденофлегмоны. Особенно высока заболеваемость лимфаденитами в возрасте до 3-х лет.
2) Повышение заболеваемости детей острыми одонтогенными воспалительными процессами в 7-9 лет связано с увеличением интенсивности поражения зубов кариесом в первом периоде сменного прикуса, преимущественно за счет поражения молочных зубов.
Приблизительно у 75% детей возникновение воспалительных процессов челюстно-лицевой локализации связано с одонтогенной инфекцией.
Своеобразна клиника острых воспалительных процессов челюстно-лицевой локализации у детей. Несовершенство тканевого барьера обусловливает быстрое распространение инфекционно-воспалительного процесса на новые тканевые структуры, быстрый переход одной нозологической формы заболевания в другую, частое поражение регионарных лимфатических узлов. Однако становление барьерной функции лимфатических узлов, особенно в раннем возрасте, также незаконченно. Часть микробов, бактериальных токсинов и продуктов тканевого распада, всосавшихся из инфекционно-воспалительного очага, минуя лимфатический узел, с током лимфы поступает в сосудистое русло. Это сопровождается развитием общих реакций, которые служат показателями интоксикации организма. Общие реакции зачастую опережают развитие местного воспалительного процесса и отмечаются даже при таких ограниченных формах одонтогенной инфекции, как острый или обострившийся хронический периодонтит. Нередко общие симптомы выступают на первый план в картине заболевания, что иногда служит причиной диагностических ошибок.
Дети возбуждены или заторможены, жалуются на головную боль, отказываются принимать пищу, капризничают, плохо спят. Могут наблюдаться тошнота, рвота центрального происхождения, расстройства деятельности кишечника, учащенное мочеиспускание. Часто наблюдается гипертермическая реакция с повышением температуры тела до 39-40ºС, а также появление гематологических и биохимических сдвигов, характерных для острой фазы воспаления.
Незрелость системы иммунитета у новорожденных и детей раннего возраста обусловливает частое развитие у них диффузного остеомиелита челюстей с обширной секвестрацией костной ткани, гибелью зубных зачатков, патологическими переломами. По мере совершенствования системы иммунитета частота подобных форм остеомиелита сокращается.
Для воспалительных заболеваний челюстно-лицевой области у детей характерно, что осложнения в виде нарушения развития зубов и челюстей, деформации прикуса могут выявляться спустя годы после перенесенного заболевания.
ПЕРИОСТИТ
Классификация
1. Острый периостит
1) острый серозный периостит
2) острый гнойный периостит
Острый периостит
Острый одонтогенный периостит челюстей – воспаление надкостницы челюстных костей - инфекционно-воспалительный процесс, возникающий как осложнение заболеваний зубов и тканей пародонта.
Периостит челюстей чаще всего развивается в результате обострения хронического воспалительного процесса в периодонте, нагноения радикулярной или фолликулярной кисты, распространения воспалительного процесса из тканей окружающих ретенированный или полуретенированный зуб.
[youtube.player]Читайте также:


