Раны и их лечение при катастрофах инфекционные осложнения ран
Клиническая картина нагноения раны проявляется совокупностью местных и общих признаков воспаления.
Общая реакция организма выражена пропорционально масштабам и характеру местного гнойного процесса.
Интоксикация появляется в первой фазе раневого процесса. Нарастает общая слабость, появляются озноб, потливость, отсутствие аппетита, головная боль.
Боли в ране усиливаются, часто принимая пульсирующий, дёргающий характер (бессонная ночь из-за болей в ране является показанием к экстренной хирургической помощи).
Температура стойко держится на высоких цифрах (38 – 39 0 С), часто принимает гектический характер (повышение температуры тела прямо указывает на наличие нагноения, и служит показанием к ревизии раны)..
Местно при развитии нагноения наблюдается отёчность и инфильтрация тканей, гиперемия кожи, локальная гипертермия. Нередко кожные края раны расходятся и начинается отхождение гнойного отделяемого. Гнойному воспалению могут сопутствовать лимфангоит и лимфаденит. Необходимо помнить, что в зависимости от вида возбудителя, локализации процесса (глубины раны) в клинической картине может преобладать какой – либо отдельный симптом воспаления. В некоторых случаях гнойный процесс может протекать атипично (массивная антибиотикотерапия, тяжёлые сопутствующие заболевания и др.). Часто встречается вялое, малосимптомное развития нагноения (гипоергическое), при котором общие и местные изменения выражены незначительно. Однако наличие у больного даже слабовыраженных симптомов нагноения требует настороженности врача. Реже может наблюдаться бурная клиническая картина (гиперергическое течение) не представляющая сложностей для диагностики.
Лечение гнойных ран
1. Антибактериальная терапия проводится с учётом чувствительности возбудителей. Антибактериальную терапию следует продолжать до стойкого клинико-лабораторного благополучия.
2. Дезинтоксикация проводится с применением следующих методик:
инфузия солевых растворо, метод форсированного диуреза, применение дезинтоксикационных растворов, экстракорпоральные способы детоксикации:
а) сорбционные методы (гемосорбция, плазмосорбция, лимфосорбция) предусматривают – фильтрацию через колонки с сорбентами (угольные, ионообменные смолы и др.) и ксеноселизёнку соответствующих биологических жидкостей;
б) экстракционный метод (плазмаферез) основаны на удалении из организма токсичной плазмы крови и замене её кровезамещающими растворами и донорской плазмой;
в) дренирование грудного лимфатического протока позволяет удалить лимфу, токсичность которой значительно превышает токсичность плазмы (по катетеру за сутки поступает 2 – 3 л лимфы которую замещают кровезаменителями и донорской плазмой);
г) химическое окисление токсинов крови введением в/в гипохлорита натрия (0,1%) и озонированного раствора (100 мкг/л);
д) квантовое облучение крови с помощью низкоэнергетических лазерных установок и аппаратов для УФ-облучения крови.
3. Иммунокорригирующая терапия проводится при снижении уровня иммуноглобулинов, фагоцитарной активности клеток, дефиците субпопуляций лимфоцитов и замедлении их дифференцировки.
В настоящее время наиболее широко используют низкоэнергетическое лазерное излучение, препараты вилочковой железы, интерфероны, интерлейкины и др.
4. Симптоматическая терапия проводится по соответствующим показаниям.Рану не зашивают (в последующем возможно наложение вторичных швов)
2. Лечение после ВХО (или после снятия швов и разведения краёв гнойной раны) заключается в проведении мероприятий направленных на борьбу с микроорганизмами, адекватное дренирование и скорейшее очищение от некротических тканей:
ежедневный туалет раны,
применение повязок с водорастворимыми антисептиками (хлоргексидин, йодопирон, гипохлорит натрия, борная кислота, диоксидин и др.),
применение повязок с гипертоническим раствором (NaCl10%),
применение мазей на гидрофильной основе
применение повязок с протеолитическими ферментами (трипсин, химотрипсин, химопсин и др.),
местное применение гелевых сорбентов
С целью повышения эффективности лечения гнойных ран широко используются физические и смешанные методы антисептики: ультразвуковая кавитация ран, вакуумная обработка гнойных полостей, обработка высокоэнергетическим лазерным излучением (СО2– лазер, гелий-кадмиевый лазер и др.), проточно-аспирационное закрытое дренирование раны, обработка пульсирующей струёй антисептика, гидропрессивная озоновая санация гнойных ран и полостей, лечение в управляемой абактериальной среде в изоляторах общего и местного типа (t26 – 32 0 С, давление 5 – 15 мм рт.ст., относительная влажность 50 – 65 %),
УВЧ, УФО, электро- и фонофорез с антибиотиками.
№5
Причины травмы. Оказание помощи в условиях поликлиники. Показания к госпитализации. Реабилитация после травмы. Прогноз исхода повреждений в зависимости от возраста и характера травмы.
Травмой называют нарушение анатомической целости или физиологических функции тканей и органов тела человека, вызванное каким-либо фактором внешней среды.
Изолированная травма - повреждение одного органа или травма в пределах одного сегмента опорно-двигательного аппарата (например, разрыв печени, перелом бедра, перелом плеча).
Сочетанная травма- повреждения опорно-двигательного аппарата и одного или нескольких внутренних органов, включая головной мозг (перелом костей таза и разрыв печени, перелом бедра и ушиб головного мозга).
Комбинированная травма - повреждения, возникающие от воздействия механических и одного и более немеханических факторов — термических, химических, радиационных (перелом костей в сочетании с ожогами; раны, ожоги и радиоактивные поражения). Согласно представленной терминологии перелом кости с одновременным повреждением сосудов или нервов в пределах данного сегмента следует считать изолированной травмой (например, перелом плеча, осложненный ловреждением плечевой артерии). Переломы нескольких костей стопы и кисти, переломы одной кости на нескольких уровнях следует рассматривать не как множественные травмы, а как разные виды изолированного повреждения
В результате механических повреждений травма могут быть открытые изакрытые.
Травмы также могут быть термическими, химическими, электротравмы, психические травмы, баротравмы, возникающие в основном после взрыва (за счет взрывной волны повреждаются среднее ухо, разрыв барабанной перепонки, сопровождается это черепно-мозговыми проявлениями - сотрясением, ушибом головного мозга).
Травмы различают производственные и бытовые. Под производственной травмой понимают повреждение, являющееся результатом механического, теплового, химического, электрического или другого воздействия внешней среды на организм человека в связи с выполнением профессионального труда.
[youtube.player]Еще с детства мы узнаем о том, что такое рана. Маленькие детки сбивают коленки до крови, взрослые могут легко пораниться острыми предметами, люди военных профессий могут получить пулевое ранение. У одних заживает все легко и просто, а у других может начать развиваться инфекция раневая. Что это за инфекция, каковы причины и ее симптомы, как проводится диагностика и в чем состоит особенность лечения, рассмотрим далее.
Описание раневой инфекции
Прежде всего, несколько слов о том, что такое рана. Это нарушение целостности кожного покрова тела в результате внешнего насилия. Раны могут быть:
- Поверхностными.
- Глубокими.
- Проникающими.
Если случайно появилась на теле рана любого происхождения, кроме тех, что получены в результате хирургического вмешательства, она уже первично загрязнена микробами. Операционные раны считаются асептичными потому, что наносятся на тело стерильными инструментами, в стерильных условиях. Если не соблюдаются правила асептики и антисептики, или на рану не была наложена своевременно стерильная повязка, возможно занесение вторичной инфекции.
На то, насколько случайная рана заражена микробами, влияет несколько факторов:
- Условия, в которых рана получена.
- Характер орудия, которым она нанесена.
Инфекция раневая - это результат развития патогенной микрофлоры в полости раны, то есть происходит осложнение раневого процесса. При случайных ранах инфицирование происходит в результате первичного загрязнения, этому способствует несвоевременное наложение стерильной повязки или неправильная обработка раны. Что касается хирургических ран, инфицирование здесь, как правило, вторичное, из–за ослабленного состояния организма больного, или внутрибольничное инфицирование.
Возбудители раневой инфекции
Самый распространенный возбудитель инфекции раневой - стафилококк.
Гораздо реже встречаются:
Виды раневой инфекции
В зависимости от того, какие микробы попадают в рану и как развивается процесс, раневая инфекция бывает следующих видов:
- Гнойная раневая инфекция. Возбудителями ее являются стафилококки, кишечная палочка, стрептококки и многие другие. Микробы такого вида находятся в воздухе, в гное, на предметах. При попадании в организм и при условии наличия там благоприятной среды может развиться острое гнойное заболевание. Заражение раневой поверхности такими бактериями приведет не только к нагноению, но и будет способствовать распространению инфекции дальше.
- Анаэробная раневая инфекция. Возбудителями являются микробы столбняка, гангрены, злокачественного отека, бациллы. Место нахождения таких возбудителей - это, прежде всего, земля, особенно удобренная навозом. Поэтому частички почвы в ране являются самыми опасными, так как возможно развитие анаэробной инфекции.
- Специфическая инфекция. Возбудителями становятся палочка Леффера и гемолитический стрептококк. Такая инфекция может быть занесена со слизью, слюной, из воздуха, из тканей, соприкасающихся с раной, при разговоре, воздушно-капельным путем.
- Эндогенная инфекция. Микробы, находящиеся в самом организме пациента, могут попасть в рану при оперативном вмешательстве или после него. Распространяется инфекция по кровеносным сосудам. Хирургические раневые инфекции можно предотвратить. Необходимо правильно обработать кожные покровы антисептическими растворами, а также руки и инструмент перед оперативным вмешательством.
Классификация раневой инфекции
Помимо того, какой возбудитель спровоцировал раневую инфекцию, выделяют еще и несколько ее форм. Инфекция раневая может быть общей формы и местной. Первая является наиболее тяжелой. Развивается сепсис, он может быть как с метастазами, так и без. Опасность летального исхода очень велика. А к местным формам относят:
- Инфицирование раны. Имеется четкая граница между живой и поврежденной тканью. Причина - низкая сопротивляемость инфекциям.
- Абсцесс околораневый. Имеет капсулу, которая соединена с раной и отделяется от здоровых тканей.
- Флегмона. Инфекция выходит за пределы раны и имеет свойства распространяться.
- Гнойный затек. Развивается как следствие плохого дренажа. Гной собирается и распространяется в тканях.
- Свищи. Поверхность раны уже затянута, а внутри остался инфекционный очаг.
- Тромбофлебит. Инфекция распространяется на тромб, как осложнение далее переходит на вены.
Стоит знать: чтобы инфекция появилась и смогла развиваться, необходима благоприятная среда и много других факторов. Об этом поговорим далее.
Причины раневой инфекции
Существует несколько факторов, которые могут поспособствовать развитию инфекционного процесса в ране:
- Нарушение и несоблюдение норм асептической обработки раны.
- Нестерильный перевязочный материал.
- Отсутствие оттока из раны.
- Особенность хирургического вмешательства на полых органах, например толстом кишечнике.
- Наличие хронических инфекций в организме (тонзиллит, пиелонефрит, больные зубы).
- Степень загрязнения раны.
- Количество поврежденных тканей.
- Иммунный статус организма.
- Наличие инородных тел в ране, сгустков крови, некротических тканей.
- Большая глубина повреждения.
- Плохое кровоснабжение поврежденных тканей.
- Наличие таких заболеваний, как сахарный диабет, цирроз, лейкемия, ожирение, злокачественные образования.
Инфекция раневая начинает активизироваться в том случае, если количество микробов в ране начинает превышать критический уровень - это 100 тысяч микроорганизмов на 1 мм ткани. Это показатель для здорового человека, если же человек болен, то уровень критический может быть гораздо ниже.
Каковы симптомы раневой инфекции?
Как распознать, что инфекция раневая имеет место? Вот несколько симптомов ее проявления:
- Повышение температуры тела.
- Покраснение участка кожи вокруг раны.
- При пальпации вокруг раны возникает ощущение боли.
- Отек.

Наличие таких признаков и симптомов всегда говорит о том, что анаэробная раневая инфекция имеется. Развиться она может на 3-7 день после получения раны. Для того чтобы назначить эффективное лечение, необходимо провести диагностику.
Диагностика раневой инфекции
Конечно же, даже визуально видно по внешнему виду, выделениям, запаху, что инфекция раневая прогрессирует. Но для того чтобы назначить эффективное лечение, необходимо установить, какие бактерии вызвали инфекционный процесс. Для этого необходимо взять мазок из раны. При этом надо придерживаться нескольких правил:
- Материал необходимо брать из глубоких участков раны в достаточном количестве.
- Его берут до того, как начинают применять антибиотики.
- В лабораторию материал необходимо доставить в течение 2 часов.
После проведения исследований и выявления бактерий назначают лечение. Об этом далее.
Как лечат раневую инфекцию
Очень важно не оставлять без терапии раневые инфекции. Лечение таких патологий состоит в хирургическом вмешательстве и в назначении эффективных противомикробных препаратов. Возможно также назначение обезболивающих лекарственных средств.
Хирургическое вмешательство - это:
- Широкое вскрытие инфицированной раны.
- Тщательное промывание и санация раневой полости.
- Иссечение мертвых тканей.
- Дренаж гнойных участков.
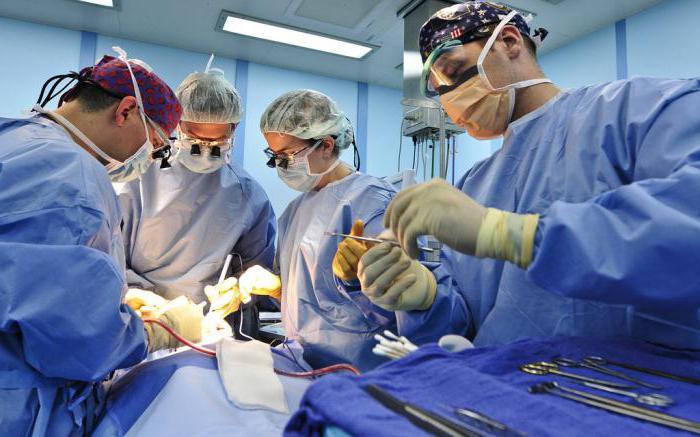
Далее требуется регулярная обработка раны антисептиками.
Антибиотики назначает врач с учетом специфики заболеваний, чувствительности к установленным бактериям, взаимодействия их с другими препаратами, а также влияния лекарства на организм пациента.
Применять антисептики для промывания ран также необходимо с особой осторожностью, так как раствор всасывается и при непереносимости может вызвать осложнения. Они не должны вызывать болевых ощущений. Необходимо следить за реакцией организма на длительное использование антисептиков. В некоторых случаях замедляется процесс заживления.
Будьте внимательны: самолечение может усугубить состояние вашего здоровья!
Для лучшего заживания раны рекомендуется укреплять и стимулировать иммунитет и защищать пораженный участок от случайных повреждений.
Профилактические мероприятия
Профилактика раневой инфекции заключается в следующем:
- Повышение активности иммунитета, защитных функций организма.
- Соблюдение осторожности с целью исключения получения травм.
- Незамедлительная обработка раны антисептиком и наложение стерильной повязки.

Столбняк - осложнение раневого процесса
Возбудителем столбняка является анаэробная спороносная палочка. Она легко проникает через любые кожные повреждения и поврежденную слизистую. Опасность состоит в том, что поражает она нервную систему.
В нашей стране положено делать профилактические прививки против столбняка. Если даже пациент перенес это заболевание, иммунитет к нему не вырабатывается - периодически необходима вакцинация.
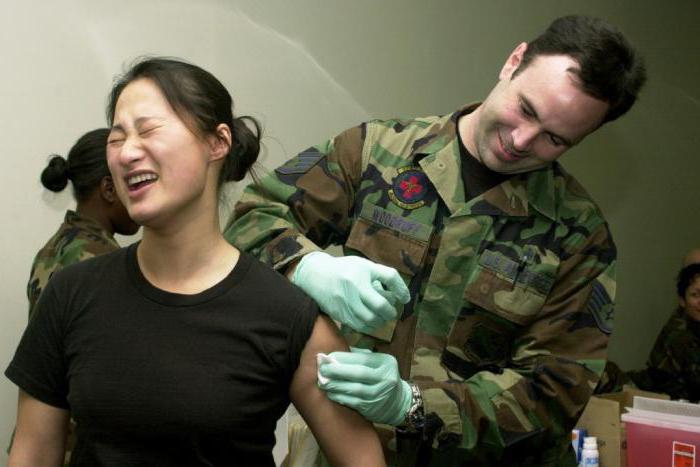
Для профилактики столбняка пациентам с большими повреждениями тканей вводят противостолбнячный иммуноглобулин или сыворотку.
Профилактическая прививка от столбняка дает гарантию того, что при повреждении кожных покровов человек не заболеет столбняком.
Берегите себя, укрепляйте иммунитет и не получайте раны. И раневая инфекция никогда вас не потревожит.
[youtube.player]Министерство образования Российской Федерации
Пензенский Государственный Университет
Зав. кафедрой д. м. н.
ЗАБОЛЕВАНИЙ, РАНЕНИЙ И ТРАВМ"
Выполнила: студентка V курса
Проверил: к. м. н., доцент
3. Септический шок
4. Лечение инфекционных осложнений
1. Этиология
Инфекция у больных, раненых и пострадавших представляет собой реакцию организма на внедрение возбудителей. Далеко не всегда микробная контаминация (микробиологическое событие - МБС, микробное загрязнение) приводит к развитию инфекционного процесса. Это определяется целым рядом аспектов, в том числе типом и вирулентностью возбудителя, местным состоянием раны, иммунным статусом пациента и состоятельностью других компенсаторных реакций, особенно системы кровообращения. В качестве основных источников контаминации рассматривают внебольничную инфекцию, обитающую за пределами лечебного учреждения, микроорганизмы, представляющие естественный биоценоз организма человека и внутрибольничные или назокомиальные штаммы, находящиеся в среде обитания пациента (помещения, аппаратура и оснащение, персонал). В связи с тем, что госпитальные микроорганизмы являются длительно персистирующими в отделении, они обладают высокой степенью резистентности к используемым антимикробным химиопрепаратам. Этому процессу способствует неоправданно широкое назначение антибиотиков, недостаточные разовые и суточные дозы, нарушение правил асептики и антисептики, отсутствие эпидемиологического контроля и продуманной политики проведения эмпирической и этиотропной антибактериальной терапии.
Среди представителей раневой микробиоты наиболее часто встречаются:
грамположительные кокки (золотистый и эпидермальный стафилококки, А-, В-, С - и D-стрептококк и энтерококк, пневмококки);
грамположительные палочки (коринобактерии дифтерии);
грамотрицательные палочки - энтеробактерии (кишечная палочка, группа протея, клебсиелла, синегнойная палочка и др.);
Нередко микроорганизмы выступают в ассоциации со сменой "лидера" в составе раневой микробиоты непосредственно в процессе лечения. Это происходит и под воздействием антибактериальной терапии, когда лекарственная супрессия одних микроорганизмов приводит к размножению других.
МБС является начальным этапом развития инфекционных осложнений на местном уровне. В ответ на микробное загрязнение развивается местная воспалительная реакция. Она характеризуется всеми признаками воспаления, которое в данном случае имеет инфекционную природу.
Применительно к хирургической инфекции в качестве основных вариантов воспалительной реакции называют нагноение раны и собственно раневую инфекцию.
Нагноение раны представляет собой первую фазу раневого процесса, являясь закономерным составляющим воспаления по типу вторичного очищения в некротических тканях. Имеет место отграничение нежизнеспособных тканей. При отсутствии условий для оттока гноя создаются предпосылки для распространения воспаления инфекционного процесса за пределы мертвых тканей. Нагноение раны перерастает в раневую инфекцию. Отличительная особенность раневой инфекции - активное распространение (инвазия) процесса на жизнеспособные ткани. Следует считать, что в данном случае макроорганизм по тем или иным причинам неспособен локализовать микробную инвазию. Среди основных факторов, способствующих повышению риска инфекционных осложнений, называют возраст старше 60 лет, нарушения обмена и питания (ожирение, гипотрофия, сахарный диабет), нарушение систем противоинфекционной защиты (онкологические процессы, лучевая терапия, применение глюкокортикоидной терапии и т.д.), наркомания (в том числе алкоголизм), травматический шок, комбинированный характер поражения. Местные факторы, способствующие прогрессу инфекционного процесса, представлены большим объемом повреждения тканей, регионарными нарушениями перфузии. Основными клиническими проявлениями местных гнойных инфекционных осложнений являются флегмона, абсцесс и гнойный затек.
Аналогичная ситуация возникает и при других видах инфекционных осложнений, не связанных с хирургическими ранами или травмами. Частным вариантом инфекционных осложнений является катетерассоциированная инфекция. Это специальная форма локальной или генерализованной инфекции, возникающей на фоне нахождения в сосудистом русле катетера. Наиболее часто гнойно-воспалительный процесс возникает в месте прокола кожи, в катетерном тоннеле и окружающей его клетчатке, внутри собственно катетера и тромбах, образующихся на катетере. Среди факторов риска развития катетерассоциированных инфекционных осложнений выделяют нарушения асептики и других правил при установке катетера, подвижность его относительно кожи, несоблюдение персоналом правил при проведении инфузионно-трансфузионной терапии, болюсного введения лекарственных средств и ухода (перевязки, промывание, "гепариновый замок"), длительность нахождения, наличие у пациента бактериемии.
Любое из развивающихся в процессе проведения интенсивной терапии инфекционных осложнений (госпитальная пневмония, уроинфекция, инфицированные пролежни и т.д.) проходят этапы микробного загрязнения и местной воспалительной реакции.
При инвазивной и высокоинвазивной бактериальной инфекции, неспособности макроорганизма локализовать инфекционный очаг взаимодействие макро - и микроорганизма выходит за пределы местной воспалительной реакции. В характеристике таких состояний начинают играть важную роль следующие факторы микрофлоры: токсикогенность, инвазивность и патогенность. Токсикогенность - это способность вегетирующей флоры вырабатывать и выделять токсин. В зависимости от характера выработки токсины разделяют на экзотоксины, т.е. выделяемые микроорганизмами в процессе жизнедеятельности, и эндотоксины, накапливаемые в очаге при разрушении бактерии. Помимо токсинов интоксикационные эффекты микробной инвазии определяются ферментами. Последние нарушают структуру живых тканей, изменяют функциональную активность и метаболизм, приводя к образованию эндогенных токсических субстанций небактериального генеза, формируя фактор инвазивности и патогенности. Чем шире набор факторов патогенности у возбудителя, тем существенней нарушения жизнедеятельности организма пациента.
В определенных ситуациях организм не способен локализовать очаг. Попадание токсинов в кровь переводит процесс на системный уровень. Для характеристики таких состояний в 1992 г. на согласительной конференции Американской коллегии торакальных врачей и Общества интенсивной терапии сформулировано понятие системного ответа на воспаление (СОВ) или системной воспалительной реакции (СВР). Диагностика СОВ основывается на наличии у взрослого пациента с заболеванием или травмой следующих клинических симптомов: гипертермии выше 38 о С или ниже 36 о С, тахикардии выше 90 мин -1 , тахипноэ с частотой дыхания более 20 мин -1 , гиперлейкоцитозе свыше 12х10 9 или ниже 4х10 9 , или когда количество незрелых форм превышает 10%. Необходимость разделения микробиологического события и местной воспалительной реакции с клиническими признаками воспаления обусловлена различным значением упомянутых терминов. Первый из них отражает контаминацию тканей организма возбудителями, а второй - характеризует собственно реакцию организма в целом на инфекционный процесс.
2. Сепсис
При дальнейшем прогрессировании инфекционного процесса развивается состояние, называемое сепсисом. Сепсис как вариант генерализованного инфекционного заболевания описан достаточно давно. Вместе с тем его различные клинические манифестации, наблюдаемые при терапевтической, хирургической, гинекологической патологии, в неонаталогии и т.д., препятствовали формированию единых представлений о закономерностях возникновения и развития этого заболевания.
Сепсис, также как и системную воспалительную реакцию, следует считать результатом взаимодействия микро - и макроорганизма с отчетливой несостоятельностью последнего при избыточной микробной нагрузке. Организм при этом не способен стерилизовать свою внутреннюю среду на фоне высокой степени инвазивности, вирулентности и токсикогенности инфекции. Существующий септический очаг следует рассматривать как источник постоянного поступления интоксикантов (живых микроорганизмов, экзо - и эндотоксинов, других метаболитов) в системный кровоток. Аналогичная ситуация наблюдается и при формировании системного ответа на воспаление, однако там процесс не поражает органы, не имеющие прямой связи с очагом. При сепсисе же последовательно проявляется дисфункция, недостаточность и даже несостоятельность функциональных систем, обеспечивающих реакцию организма на имеющийся инфекционный очаг.
Классификация, предложенная согласительной комиссией, предполагает, что для постановки диагноза "сепсис" достаточно подтвердить факт микробного загрязнения и найти клиническое подтверждение развитию СОВ. В случае присоединении к признакам сепсиса синдрома полиорганной недостаточности (ПОН), состояние характеризуется как тяжелый сепсис ("сепсис-синдром").
Эти критерии, предложенные американским патологом Роджером Боном, вызвали широкую дискуссию, поскольку вступили в определенную конфронтацию с классическими представлениями о сепсисе. Последние утверждались на том, что при данной патологии как клинической форме инфекционного заболевания микробные очаги становятся местами бурного размножения и генерализации возбудителей с гематогенным и лимфогенным распространением и формированием отдаленных (септикопиемических) метастазов. В этой связи в основные критерии сепсиса входили высокая лихорадка и интоксикация, не исчезнувшие после санации очага, увеличение размеров селезенки, нарастающие явления полиорганной дисфункции, прогрессирующие истощение и белковая недостаточность, плотная бактериемия. Современные представления заключают, что все эти перечисленные критерии, безусловно, также характеризуют сепсис, однако постановка диагноза с их помощью просто запаздывает. Ранняя же констатация сепсиса как состояния, при котором велика опасность прорыва защитных барьеров с последующим развитием полиорганной недостаточности, пусть даже несколько преждевременная, позволяет максимально ускорить принятие стратегических и тактических решений по изменению лечебной тактики.
[youtube.player]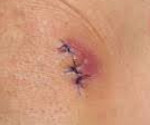
Раневая инфекция – это комплекс общих и местных патологических проявлений, возникающих при развитии инфекции в случайных или операционных ранах. Патология проявляется болью, ознобом, лихорадкой, увеличением регионарных лимфатических узлов и лейкоцитозом. Края раны отечные, гиперемированные. Наблюдается выделение серозного или гнойного отделяемого, в отдельных случаях образуются участки некроза. Диагноз выставляется на основании анамнеза, клинических признаков и результатов анализов. Лечение комплексное: вскрытие, перевязки, антибиотикотерапия.
МКБ-10
Общие сведения
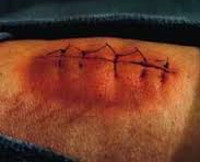
Раневая инфекция – осложнение раневого процесса, обусловленное развитием патогенной микрофлоры в полости раны. Все раны, в том числе и операционные, как в гнойной хирургии, так и в травматологии считаются первично загрязненными, поскольку какое-то количество микробов попадает на раневую поверхность из воздуха даже при безукоризненном соблюдении правил асептики и антисептики. Случайные раны загрязнены сильнее, поэтому в таких случаях источником инфекции обычно является первичное микробное загрязнение. При операционных ранах на первый план выступает эндогенное (из внутренней среды организма) или внутригоспитальное (вторичное) инфицирование.

Причины
В большинстве случаев возбудителем инфекции в случайных ранах становится стафилококк. Редко в качестве основного возбудителя выступает протей, кишечная и синегнойная палочка. В 0,1% случаев встречается анаэробная инфекция. Через несколько дней пребывания в стационаре флора меняется, в ране начинают преобладать устойчивые к антибактериальной терапии грамотрицательные бактерии, которые обычно становятся причиной развития раневой инфекции при вторичном инфицировании как случайных, так и операционных ран.
Раневая инфекция развивается в случае, когда количество микробов в ране превышает некий критический уровень. При свежих травматических повреждениях у ранее здорового человека этот уровень составляет 100 тыс. микроорганизмов на 1 г ткани. При ухудшении общего состояния организма и определенных особенностях раны этот порог может существенно снижаться.
К числу местных факторов, повышающих вероятность развития раневой инфекции, относится присутствие в ране инородных тел, сгустков крови и некротических тканей. Также имеет значение плохая иммобилизация при транспортировке (становится причиной дополнительной травмы мягких тканей, вызывает ухудшение микроциркуляции, увеличение гематом и расширение зоны некроза), недостаточное кровоснабжение поврежденных тканей, большая глубина раны при малом диаметре раневого канала, наличие слепых карманов и боковых ходов.
Общее состояние организма может провоцировать развитие раневой инфекции при грубых расстройствах микроциркуляции (централизация кровообращения при травматическом шоке, гиповолемические расстройства), нарушениях иммунитета вследствие недостаточного питания, нервного истощения, химических и радиационных поражений, а также хронических соматических заболеваний. Особенно значимы в таких случаях злокачественные новообразования, лейкемия, уремия, цирроз, сахарный диабет и ожирение. Кроме того, снижение сопротивляемости инфекции наблюдается при проведении лучевой терапии и при приеме ряда лекарственных средств, в том числе – иммунодепрессантов, стероидов и больших доз антибиотиков.
Классификация
В зависимости от преобладания тех или иных клинических проявлений гнойные хирурги выделяют две общие формы раневой инфекции (сепсис без метастазов и сепсис с метастазами) и несколько местных. Общие формы протекают тяжелее местных, вероятность летального исхода при них повышается. Самой тяжелой формой раневой инфекции является сепсис с метастазами, который обычно развивается при резком снижении сопротивляемости организма и раневом истощении вследствие потери больших количеств белка.
К числу местных форм относятся:
- Инфекция раны. Является локализованным процессом, развивается в поврежденных тканях с пониженной сопротивляемостью. Зона инфицирования ограничена стенками раневого канала, между ней и нормальными живыми тканями есть четкая демаркационная линия.
- Околораневой абсцесс. Обычно соединен с раневым каналом, окружен соединительнотканной капсулой, отделяющей участок инфекции от здоровых тканей.
- Раневая флегмона. Возникает в случаях, когда инфекция выходит за пределы раны. Демаркационная линия исчезает, процесс захватывает прилежащие здоровые ткани и проявляет выраженную тенденцию к распространению.
- Гнойный затек. Развивается при недостаточном оттоке гноя вследствие неадекватного дренирования или зашивании раны наглухо без использования дренажа. В подобных случаях гной не может выйти наружу и начинает пассивно распространяться в ткани, образуя полости в межмышечных, межфасциальных и околокостных пространствах, а также в пространствах вокруг сосудов и нервов.
- Свищ. Образуется на поздних стадиях раневого процесса, в случаях, когда на поверхности рана закрывается грануляциями, а в глубине сохраняется очаг инфекции.
- Тромбофлебит. Развивается через 1-2 мес. после повреждения. Является опасным осложнением, обусловлен инфицированием тромба с последующим распространением инфекции по стенке вены.
- Лимфангит и лимфаденит. Возникают вследствие других раневых осложнений, исчезают после адекватной санации основного гнойного очага.
Симптомы раневой инфекции
Как правило, патология развивается спустя 3-7 дней с момента ранения. К числу общих признаков относится повышение температуры тела, учащение пульса, ознобы и признаки общей интоксикации (слабость, разбитость, головная боль, тошнота). В числе местных признаков – пять классических симптомов, которые были описаны еще во времена Древнего Рима врачом Аулусом Корнелиусом Сельсусом: боль (dolor), местное повышение температуры (calor), местное покраснение (rubor), отек, припухлость (tumor) и нарушение функции (functio laesa).
Характерной особенностью болей является их распирающий, пульсирующий характер. Края раны отечны, гиперемированы, в полости раны иногда имеются фибринозно-гнойные сгустки. Пальпация пораженной области болезненна. В остальном симптоматика может варьироваться в зависимости от формы раневой инфекции. При околораневом абсцессе отделяемое из раны нередко незначительное, наблюдается выраженная гиперемия краев раны, резкое напряжение тканей и увеличение окружности конечности. Образование абсцесса сопровождается снижением аппетита и гектической лихорадкой.
При раневых флегмонах выявляется существенное повышение местной температуры и резкое ухудшение состояния больного, однако рана выглядит относительно благополучно. Формирование гнойного затека также сопровождается значительным ухудшением состояния пациента при относительном благополучии в области раны. Температура повышается до 40 градусов и более, отмечаются ознобы, вялость, адинамия и снижение аппетита. Гнойное отделяемое отсутствует или незначительное, гной выделяется только при надавливании на окружающие ткани, иногда – удаленные от основного очага инфекции. При свищах общее состояние остается удовлетворительным или близким к удовлетворительному, на коже формируется свищевой ход, по которому оттекает гнойное отделяемое.
Осложнения
Осложнения обусловлены распространением инфекции. При гнойных тромбофлебитах общее состояние ухудшается, в зоне поражения определяются умеренные признаки воспаления, при расплавлении стенки вены возможно формирование флегмоны или абсцесса. Лимфангит и лимфаденит проявляются болезненностью, отечностью мягких тканей и гиперемией кожи в проекции лимфатических узлов и по ходу лимфатических сосудов. Отмечается ухудшение общего состояния, ознобы, гипертермия и повышенное потоотделение. При сепсисе состояние тяжелое, кожа бледная, наблюдается снижение АД, выраженная тахикардия, бессонница и нарастающая анемия.
Лечение раневой инфекции
Лечение заключается в широком вскрытии и дренировании гнойных очагов, а также промывании раны антисептиками. В последующем при перевязках используются сорбенты и протеолитические ферменты. В фазе регенерации основное внимание уделяется стимуляции иммунитета и защите нежных грануляций от случайного повреждения. В фазе эпителизации и рубцевания при больших, длительно незаживающих ранах выполняют кожную пластику.
Прогноз и профилактика
Прогноз определяется тяжестью патологии. При небольших ранах исход благоприятный, наблюдается полное заживление. При обширных глубоких ранах, развитии осложнений требуется длительное лечение, в ряде случаев возникает угроза для жизни. Профилактика раневой инфекции включает в себя раннее наложение асептической повязки и строгое соблюдение правил асептики и антисептики в ходе операций и перевязок. Необходима тщательная санация раневой полости с иссечением нежизнеспособных тканей, адекватным промыванием и дренированием. Пациентам назначают антибиотики, проводят борьбу с шоком, алиментарными нарушениями и белково-электролитными сдвигами.
[youtube.player]Читайте также:


