Разрыв медиальной пателлофеморальной связки
Среди повреждений коленного сустава нередко диагностируется разрыв медиальной коллатеральной связки. Травма сопровождается болезненностью в области колена, отечностью, появлением хромоты. Состояние опасно осложнениями в виде гонартроза, неврологических патологий, нарушений кровообращения в конечности. Поэтому после несчастного случая следует безотлагательно обратиться к врачу, который назначит эффективное лечение.

Медиальная связка и причины ее повреждения
Анатомия колена включает в себя связочный аппарат, который фиксирует суставные головки, обеспечивает стабильность и амортизационную функцию подвижного соединения. Медиальная коллатеральная связка коленного сустава объединяет большеберцовую кость и мыщелок бедра. Вследствие чрезмерного воздействия на связки колена волокна ткани растягиваются и происходит их полный или частичный разрыв. Травматизации способствуют следующие неблагоприятные факторы:

Повреждение связок часто происходит при падении.
- падение с упором на колено;
- подворот ноги;
- занятия активными видами спорта;
- прямой удар в область колена тяжелым предметом;
- заболевания ОДА, которые провоцируют ослабленность боковой связки коленного сустава;
- неправильное питание;
- вредные привычки.
Как распознать повреждение?
Медики различают 3 степени тяжести растяжения медиальной пателлофеморальной связки, признаки которых приведены в таблице:
| Степень | Симптомы |
|---|---|
| Легкая | Происходит небольшое растяжение и надрыв связочных волокон |
| Болезненность | |
| Припухлость и покраснение колена | |
| Средняя | Сильная боль |
| Отек и гиперемия кожи | |
| Местное повышение температуры | |
| Количество разорванных волокон достигает половины от общего количества | |
| Ограниченность подвижности | |
| Тяжелая | Полный разрыв медиальных связок |
| Интенсивная болезненность | |
| Утрата функций конечности | |
| Отечность, гематома | |
| Повреждение может сопровождаться вывихом или переломом |
Какие бывают осложнения?
Если повреждена большеберцовая коллатеральная связка, а своевременной терапии нет, могут возникнуть следующие последствия:
- Гонартроз. При этом недуге поражается и разрушается гиалиновая хрящевая ткань, а также образуются остеофиты, что приводит к хромоте.
- Артрит. Характеризуется воспалительным процессом в колене, что приводит к деформации конечности.
- Нарушение кровообращения. Изменение кровотока провоцирует недостаточное питание суставных тканей, из-за чего в них происходят дегенеративные процессы.
- Хроническая боль.
- Нарушение походки и появление хромоты.
- Привычный вывих колена.
Диагностические мероприятия
Прежде чем пострадавший будет доставлен к доктору, следует обязательно приложить к травмированному колену лед и наложить фиксирующую повязку — это предотвратит развитие отека и подкожное кровоизлияние.
Полное или частичное повреждение коллатеральных связок определяет ортопед или травматолог. Врач выясняет причину травмы и проводит визуальный осмотр, во время которого определяет степень повреждения, присутствие или отсутствие вывиха или перелома. Для получения полной клинической картины рекомендуется пройти рентгенографию, КТ, МРТ или УЗИ коленного сустава.
Лечение: самые эффективные методы
Поврежденные коллатеральные связки требуют покоя и фиксации гипсом, лонгетом, тутором или ортезом. Длительность ношения зависит от степени тяжести травмирования. Схему лечения определяет врач, самолечением заниматься нельзя. Чтобы снять боль и отечность, рекомендуется воспользоваться следующими медикаментами:
Если повреждена внутренняя малоберцовая или наружная латеральная связка, рекомендуется применение следующих физиотерапевтических методов:
- ударно-волновая терапия;
- магнитотерапия;
- лечение лазером;
- индуктотермия;
- электрофорез;
- фонофорез;
- аппликации с парафином или озокеритом;
- воздействие ультразвуком или ультрафиолетом;
- инфракрасное облучение;
- массаж;
- плавание.
Когда медиальный связочный аппарат разорван, требуется операция. Проводится пластика с помощью артроскопа, который вводится в суставную полость. Во время хирургического вмешательства порванная медиальная связка заменяется трансплантатом — донорским или взятым у самого пациента. Если повреждение сопровождается вывихом или переломом, проводится открытая операция, при которой костные фрагменты устанавливаются на место. При необходимости фиксируются инструментами металлосинтеза, а соединительная ткань сшивается.
Среди повреждений коленной области часто в практике врачей встречается разрыв медиальной коллатеральной связки. Частота травмы достигает 3 случая на 1000 человек. Причиной являются анатомия и функциональные особенности нагрузки на коленный сустав при активных видах спорта. Разрыв и расслоение боковой связки происходит из-за прямого удара, падения на колено, чрезмерной ротации. Консервативное лечение дает благоприятный прогноз в 80% случаев. Отсутствие реабилитационных мер приводит к контрактурам.

Почему возникает: основные причины
Медиальная связка соединяет бедро с большой берцовой костью, служит ограничением вальгусного отклонения голени. Она обладает высокой прочностью и эластичностью. Глубинные связочные элементы соединяют мениск с бедром, что обуславливает возможность сочетанного повреждения пателлофеморальной связки.
Тяжесть повреждения медиальных связок бывает различной — от единичных надрывов волокон до окончательного разрыва всей сухожильной ткани. Степень определяют показатели: место, интенсивность и направление действия силы.
Малоберцовая коллатеральная связка коленного сустава повреждается при избыточном смещении берцовых костей кнаружи, чрезмерной ротации, из-за прямого удара. Это приводит к растяжению, разрыву, надрыву. Провоцирующие факторы:
- резкие нагрузки,
- травмы;
- энтезопатия;
- дегенеративные процессы в сочленениях;
- ревматоидный, инфекционный, ювенильный артрит, подагра, псориаз.
Как распознать: ведущая симптоматика
Симптомы медиального повреждения типичны для травм колена. Внутренняя коллатеральная связка при травме разрывается или происходит ее надрыв. Из-за выраженной боли пострадавший щадит ногу. При сочетанном повреждении наружной коллатеральной связки может происходить кровоизлияние в периартикулярные ткани или формироваться гемартроз. Хорошо видна подкожная гематома. Осмотр выявляет деформацию, отек, гиперемию. При прощупывании выявляют местное повышение температуры, флюктуация и симптом баллотирования надколенника. Выполнение вальгус-теста дает положительный результат: берцовый отдел отклоняется кнаружи сильнее, чем со здоровой стороны. Повреждение сопровождается:
- резким болевым приступом сбоку от сустава;
- выраженной припухлостью и отеком;
- щелчком;
- нарушением функции.
Способы диагностики повреждения медиальной связки
Для диагностирования поражений медиальных элементов врачи выясняют механизм повреждения. Рентгенологическое обследование не дает четких результатов при разрывах, так как связкам присуща меньшая плотность, чем костной ткани. Но метод обладает высокой информативностью при медиальных отрывах с костными структурами. Косвенными признаками при рентгене являются: расширение суставной полости, сопутствующие деструктивные изменения. Повреждение коллатеральных связок часто сопровождается разрывами крестообразных структур, что утяжеляет диагностику. К подтверждающим методам относятся:
- УЗИ;
- МРТ;
- артроскопия.
Диагностическая артроскопия — основной метод диагностики, когда случается разрыв коллатеральной связки.
Лечение: эффективные способы, методы
Повреждение медиальных связок коленного сустава лечат врачи-травматологи. Изначально проводят новокаиновую блокаду. В случае скопления большого объема крови проводят пункцию. Частичное повреждение лечат консервативно. Лечение может быть как консервативным, так и хирургическим. Тактика лечения:
- эластичное бинтование;
- холод;
- возвышенное положение;
- полная иммобилизация;
- шина от уровня голеностопа до верхней трети бедренной кости;
- ограничение нагрузки;
- ношение брейса в течение месяца.
Повреждение медиальной структуры колена — небезопасная травма, требующая оказания немедленной помощи. Не всегда с самого начала ясно, что произошло: разрыв, растяжение или отрыв. Поэтому все мероприятия по оказанию неотложной помощи имеют одинаковый алгоритм действий. При травме колена необходимо:
- Вызвать медицинскую бригаду, набрав 103.
- Ограничить подвижность конечности, зафиксировать.
- Приложить холод для уменьшения гематомы и снижения болевого приступа.
- Не давать анальгетики до осмотра врача.
Из медикаментозных препаратов применяют лекарства с противоотечным, обезболивающим, расслабляющим, восстанавливающим эффектом. Основные группы представлены в таблице:
При изолированном медиальном разрыве, и когда повреждается большеберцовая коллатеральная связка, требуется операция. При отрывном переломе головки фиксация осуществляется специальным винтом. Реконструктивную операцию для восстановления функции, проводят в случаях увеличения длины коллатеральной связки из-за чрезмерного разрастания рубцовой ткани. В операцию входит сухожильная пластика и транслокация зон крепления связок. Для этого хирурги выполняют на выбор по показаниям:
- аутопластику;
- наложение лавсанового шва;
- применение трансплантантов.
Решающее значение для успешного срастания и заживления связочных элементов имеют реабилитационные мероприятия. Медиальная коллатеральная связка коленного сустава восстанавливается около 3 месяцев. На срок влияет способ лечения, возраст пострадавшего, способности к восстановлению. После пластики потребуется 6 месяцев. Первый реабилитационный комплекс проводится для уменьшения болезненных проявлений, устранения отечности, пассивной разработки сочленения, укрепления мышечной ткани. Цель активной реабилитации — восстановление движений и функций под действием дозированной и нарастающей нагрузки на орган. Применяемые методы:

Для восстановления сочленения может использоваться механотерапия.
- УВЧ;
- лазер;
- парафинотерапия;
- гидрокинезотерапия;
- механотерапия;
- плавание в бассейне;
- лимфодренажный массаж;
- электростимуляция.
Как предупредить: профилактические советы
Чтобы сохранить медиальные коллатеральные связки и снизить вероятность повреждений, требуется соблюдение мер профилактики. Для пациентов важно выяснить и предупредить механизм движений, ведущий к травме связок. Обязательно защищать колени во время тренировок. Технику занятий выполнять качественно. Обувь подбирать с ортопедическими характеристиками. Важно соблюдать осторожность в условиях, когда есть высокая вероятность травмировать связки коленного сустава. Пожилым людям при перемещениях лучше пользоваться тросточкой.
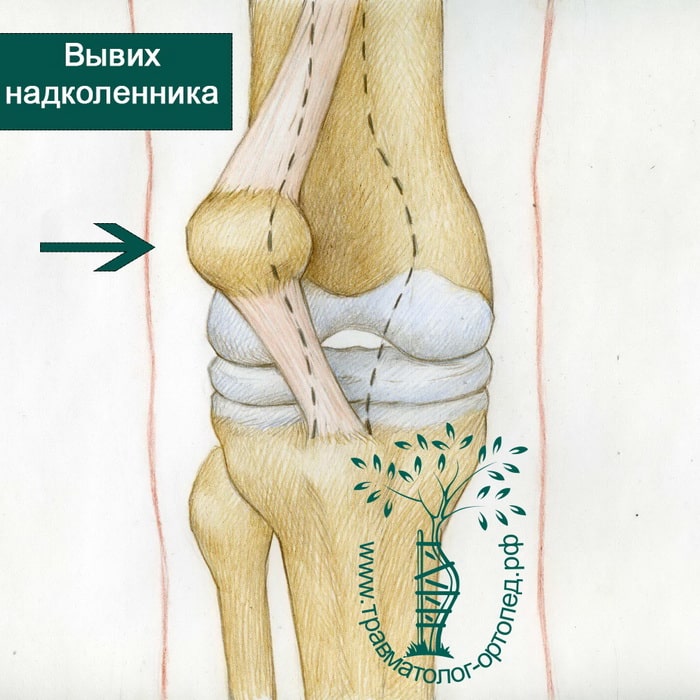
Вывихи надколенника встречаются гораздо чаще, чем считалось ранее. Многие думают, если спортсмен в момент травмы ощущает щелчок в коленном суставе, значит он порвал переднюю крестообразную связку (ПКС). Сегодня стало понятным, что в части таких случаев происходит не разрыв ПКС, а вывих надколенника. Такие травмы не менее болезненны, чем разрывы крестообразной связки, и также требуют достаточно срочных мероприятий, обеспечивающих возможность максимально быстро вернуть пациента в строй.
Вы резко разворачиваетесь и пытаетесь ускориться, чтобы догнать мяч, но вдруг слышите громкий щелчок в области коленного сустава. Вы падаете, не можете встать и понимаете, что травмировали коленный сустав.
Щелчок в коленном суставе означает, что произошел вывих надколенника. Щелчки в коленном суставе могут вызваны различными травмами. Большинство из нас думают в такой ситуации о разрыве крестообразной связки (ПКС). Однако другой распространенной причиной этого являются вывихи надколенника.
Надколенник располагается на передней поверхности коленного сустава. Он двигается вверх и вниз вдоль борозды бедренной кости и удерживается здесь мышцами и связками. В результате травмы надколенник может выйти из своей борозды.
Резкие повороты и развороты при занятиях подвижными (игровыми) видами спорта характеризуются значительными нагрузками на надколенник.
Многие люди не подозревают, что причиной щелчка в результаты травмы коленного сустава при занятиях спортом на самом деле является вывих надколенника. При вывихе надколенник покидает пределы борозды, где он в норме располагается.
Подобное состояние может привести к таким отдаленным проблемам, как привычные вывихи, повреждение суставного хряща или дегенеративные изменения.
Лечение вывихов надколенника, показания к операции при этом состоянии зависят многих факторов, которые мы обсудим в этой статье.
Надколенник — это овальная кость, расположенная в борозде на передней поверхности нижнего конца бедренной кости. Эта борозда называется блоковой бороздой.
Надколенник удерживается в блоковой борозде двумя связками, которые препятствуют тому, чтобы надколенник покинул пределы борозды.
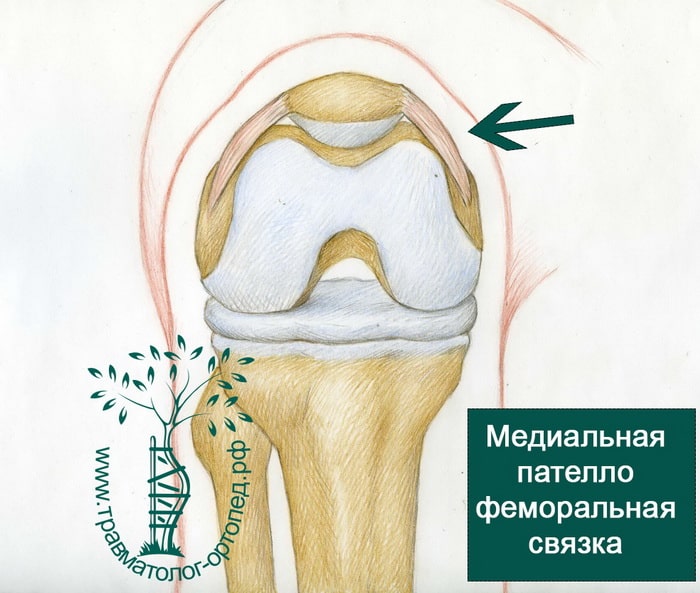
Проблемы при вывихах надколенника возникают с одной из этих связок — медиальной пателлофеморальной связкой (МПФЛ или МПФС). Если связка растягивается или рвется, создаются условия для вывиха надколенника. При спортивных травмах она обычно разрывается. Надколенник в результате лишается важной стабилизирующей структуры, ограничивающей возможность вывиха надколенника кнаружи.
Стабильность надколенника, т.е. его способность сохранять нормальное положение, зависит от нормальной работы многих связок и мышц, а также от формы костей. Анатомия у разных людей отличается. Стабильность надколенника обеспечивается следующими факторами:
Работа четырехглавой мышцы должна быть правильной и хорошо сбалансированной. Поэтому необходимо укрепление этой мышцы, а также мышц в области тазобедренного сустава. Последние тоже оказывают влияние на стабильность надколенника. Если мышцы в области тазобедренного сустава слабые, бедро при ходьбе будет ротироваться наружу. В такой ситуации возрастает риск вывиха наружу и надколенника.
Дисплазия блока оказывает значительное влияние на вероятность вывиха надколенника. Кроме того, если у вас уже были повторные вывихи надколенника, наличие дисплазии может повлиять на выбор наиболее подходящего для вас хирургического вмешательства.
МПФС, или медиальная пателлофеморальная связка, это наиболее важная структура, о которой следует поговорить в свете темы вывихов надколенника. У некоторых людей связки бывают слишком эластичными. МПФС в таких случаях не может предотвратить вывих надколенника.
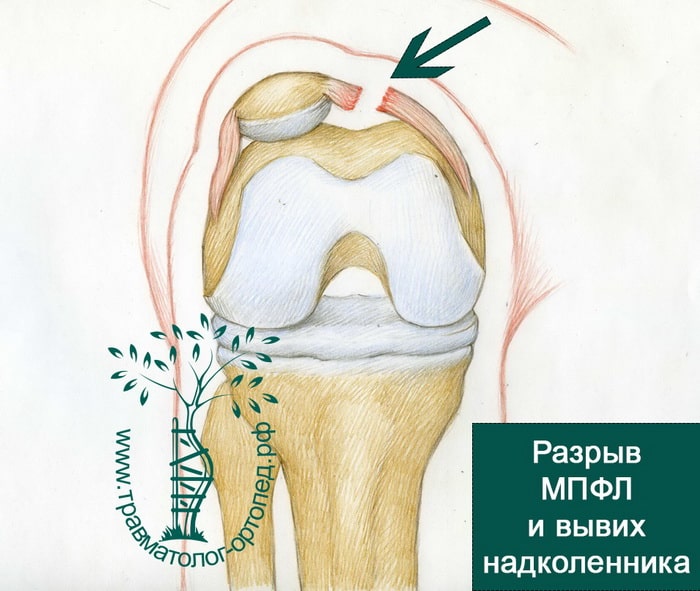
У спортсменов эта связка обычно рвется в результате травмы. Поэтому, если мы видим вывих надколенника в результате спортивной травмы, скорее всего МПФС также разорвана. При разрыве МПФС возрастает риск повторения вывихов надколенника в будущем. На картинке ниже показан разрыв МПФС и вывих надколенника на наружную часть коленного сустава.
МПФС может рваться при двух различных типах травм. Это прямые и непрямые травмы.
Прямая травма предполагает удар по надколеннику или надколенником о что-либо. В результате такого удара МПФС рвется и надколенник вывихивается наружу. Чаще бывает другой механизм травмы, когда вы разворачиваетесь на согнутом коленном суставе и резко пытаетесь ускориться. В этой ситуации МПФС подвергается перегрузке и может произойти ее разрыв. Аналогично происходят разрывы крестообразной связки (ПКС).
Мы знаем, что большинство разрывов ПКС происходят вследствие непрямой травмы в результате подворачивания или скручивания коленного сустава. То же самое происходит с надколенником.
Интересно то, что большинство людей с вывихами надколенника не замечают этот вывих, поскольку надколенник после вывиха чаще всего возвращается на место. Это называется спонтанным вправлением вывиха. В некоторых случаях надколенник после вывиха самостоятельно не устраняется. В таких случаях анатомия коленного сустава нарушается, и внешне он будет выглядеть достаточно необычно. Пациенты с такими вывихами обычно доставляются в лечебные учреждения, где врач устраняет вывих.
Первым этапом лечения является устранение вывиха. Это может сделать тренер или врач непосредственно на стадионе. После вправления выполняется рентгенография для исключения переломов. Вам будут рекомендованы костыли и скорей всего будет назначена МРТ для исключения повреждения хряща в момент вывиха надколенника. Дальнейшее лечение зависит от того, первый это у вас вывих или нет. Если вывих произошел впервые, хирургическое лечение показано в очень редких случаях.
Лечение вывиха надколенника будет зависеть от того, что именно повреждено в результате этого вывиха. Чаще всего при вывихе происходит разрыв МПФС. После травматического вывиха надколенника мы обычно назначаем МРТ. МРТ позволяет увидеть не только разрыв МПФС, но и повреждение суставного хряща надколенника, которое при вывихах встречается достаточно часто. Многие из таких повреждений достаточно невелики и не требуют лечения. Более значительные подобные повреждения могут потребовать хирургического лечения для снижения риска развития остеоартрита в будущем.
В зависимости от того, какие структуры повреждены и сколько раз повторялись у вас вывихи надколенника, доктор может предложить вам различные варианты лечения. Молодным пациентам с повторными вывихами надколенника нередко рекомендуют хирургическое лечение. Тип операции зависит от особенностей вашей анатомии (согласно данным МРТ) и целостности МПФС.
Большинство людей с вывихами надколенника отмечают, что надколенник у них находится не на месте. Часто он спонтанно вправляется. Если вы почувствовали щелчок в коленном суставе и видите, что колено выглядит ненормально, значит вывих надколенника все еще не устранен. Вам необходимо обратиться в лечебное учреждение, и лучше это сделать как можно раньше.
После вывиха надколенника появится значительный отек коленного сустава, связанный с кровоизлиянием в сустав. Иногда мы делаем пункцию коленного сустава, чтобы эвакуировать оттуда кровь, однако необходимо это далеко не всегда. Нормальная функция коленного сустава восстановится только через несколько недель.
Если вы подозреваете у себя вывих надколенника, очень важно обратиться к врачу, который занимается спортивными травмами, в т.ч. коленного сустава. Кроме вывиха у вас могут быть и другие повреждения, например, повреждения хряща надколенника или бедра. Некоторые из таких повреждений могут быть достаточно серьезными и требовать раннего лечения. Также врач определит, есть ли у вас разрыв МПФС.
МРТ при вывихах надколенника необходима почти всегда. Она позволяет обнаружить повреждение хряща, разрыв МПФС, оценить анатомию коленного сустава, т.е. глубину блоковой борозды. Используя полученную информацию и данные физикального обследования, мы сможем оценить риск повторных вывихов.
Продолжительность реабилитации зависит от того, какой по счету у вас вывих — первый или нет, а также от того, имеет ли место повреждение суставного хряща.
- Если вывих произошел впервые, а хрящ не поврежден, мы обычно назначаем физиотерапию уже вскоре после травмы. Большинство пациентов с такими вывихами не нуждаются в операции. Многие спортсмены возвращаются к занятиям спортом через 6-12 недель после начала лечения.
- Если это первичный вывих, которой сопровождается повреждением суставного хряща, для лечения последнего может понадобиться операция. Восстановление займет 4-6 месяцев, необходимых для заживления хряща.
- Если это повторные вывихи, вам может быть показана операция, направленная на восстановление или реконструкцию МПФС, стабилизирующую надколенник. Занятия спортом после такой операции можно будет возобновить только через 6-10 месяцев. Существуют и другие операции для стабилизации надколенника и предотвращения его повторных вывихов. В выборе наиболее подходящей в каждом конкретном случае операции нам очень помогает МРТ.
Оперативное лечение вывиха надколенника может быть достаточно непростым. Если вывихи повторяются, то операция вам скорее всего необходима. Тип операции будет зависеть от данных физикального обследования и результатов МРТ и рентгенографии. Во многих случаях нестабильности надколенника достаточно одного только восстановления или реконструкции МПФС. Если есть другие проблемы, способствующие вывиху, необходимо решить и их.
В процессе принятия решения о необходимости операции мы учитываем множество различных факторов, в т.ч.:
- Первый ли это вывих
- Поврежден ли хрящ
- Необходимо ли восстановление поврежденного хряща
- Повреждена ли МПФС
- Есть ли анатомические проблемы, увеличивающие риск вывиха
Большинство пациентов с вывихами впервые и без повреждений суставного хряща не нуждаются в хирургическом лечении. Вам нужно будет время, чтоб зажила МПФС. Затем вам будет назначена физиотерапия для восстановления функции коленного сустава.
Если одновременно с повреждением МПФС имеет место повреждение хряща, вам скорей всего будет предложена операция для восстановления хряща, если это необходимо, и одновременного восстановления МПФС.
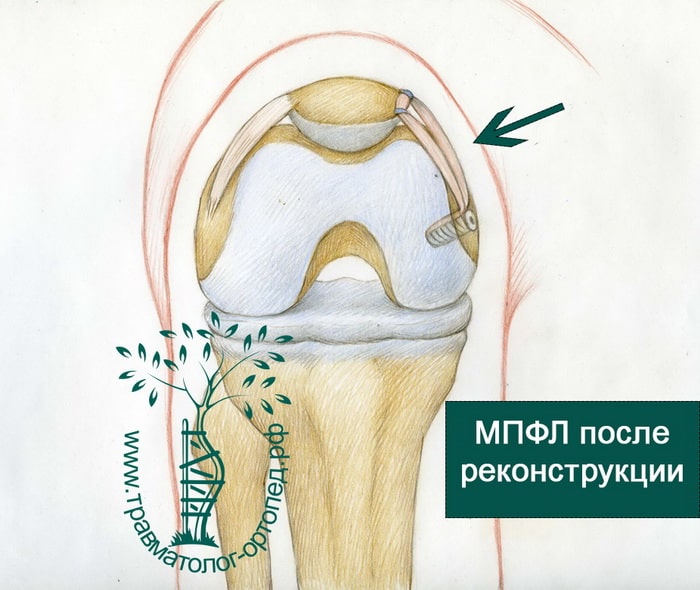
МПФС — это связка коленного сустава, удерживающая надколенник в правильном положении и препятствующая его вывиху кнаружи. Если у вас рецидивирующая нестабильность надколенника, то есть вывихи надколенника повторяются, значит МПФС не работает или слишком перерастянута, чтобы нормально работать. Для того, чтобы восстановить стабильность надколенника, показана реконструкция МПФС. Во время этой операции формируется новая связка, препятствующая вывиху надколенника.
На картинке ниже показана такая новая связка, соединяющая надколенник с бедренной костью.
При операции формируется небольшое отверстие в бедренной кости. Это отверстие должно быть в строго определенном месте. Место это выбирается рентгенологически непосредственно во время операции. В это отверстие устанавливается новая связка и фиксируется там винтом. Затем эта связка фиксируется в двух точках на надколеннике. Для фиксации к надколеннику мы обычно используем швы. Со временем новая связки срастается с бедром и надколенником.
Если вы думаете об операции, очень важен выбор оперирующего хирурга. Не у всех хирургов может быть достаточно опыта таких операций. У многих пациентов операция может оказаться не такой простой, как может показаться.
В операционной пациента укладывают на спину, а на бедро накладывают жгут. Жгут требуется для того, чтобы уменьшить поступление крови в ногу во время операции. Это необходимо для лучшей визуализации поврежденных связок колена при артроскопии. Перед началом операции выполняется антибиотикопрофилактика.
Операция по стабилизации надколенника проводится под эпидуральной анестезией.
Первый этап операции артроскопический. Артроскопическое обследование коленного сустава выполняется через несколько проколов кожи. После вывихов надколенника в коленном суставе часто обнаруживаются свободно лежащие осколки кости, которые удаляются.
При выявлении участков повреждения суставного хряща на надколеннике проводится их специальная обработка и восстановление аблятором или шейвером.
Далее приступают к непосредственной реконструкции разорванных связок надколенника.
Обычно, при вывихе надколенника повреждается медиальная пателло-феморальная связка (MПФЛ). Данная связка соединяет бедренную кость и надколенник и препятствует развитию его вывиха или подвывиха при движениях. Реконструкция этой связки позволяет стабилизировать надколенник.
Сшить пателло-феморальную связку невозможно, ее можно только поменять на новую. Для восстановления связки используется трансплантат из сухожилий мышц задней поверхности бедра пациента.
После забора сухожилий и формирования трансплантата, хирург приступает к засверливанию тоннелей в костях. Врач находит места крепления разорванной медиальной пателло-феморальной связки пациента, и строго в тех же точках, просверливает костные тоннели в надколеннике и бедре.
Правильность расположения тоннелей подтверждается рентгеном.
Ошибки на данном этапе могут приводить к ограничению движений в колене после операции и раннему развитию артроза.
Далее трансплантат проводится через костные тоннели и фиксируется в них биоабсорбируемыми интерферентыми винтами.
Коленный сустав фиксируется шарнирным ортезом в положении разгибания на несколько недель. Большинство спортсменов возвращаются к регулярным тренировками через 4-5 месяцев.
После реконструкции МПФС вам понадобится некоторое время, чтобы прошла боль и отек коленного сустава. Коленный сустав будет на несколько недель фиксирован брейсом для ограничения движений. Через 2 недели после операции назначается физиотерапия и на протяжении 2-3 недель после операции запрещается сгибание коленного сустава более 90°. Затем можно начинать более активную реабилитацию.
Полное восстановление после реконструкции МПФС, когда можно подумать о возвращении к занятиям спортом, занимает 6-10 месяцев. Слишком раннее возвращение к спорту увеличивает риск повторных травм, поскольку новая связка может быть еще недостаточно состоятельной.
В нашей клинике мы широко применяем артроскопию и другие малоинвазивные методы лечения патологии коленного сустава. Операции проводятся на ультрасовременном медицинском оборудовании с использованием качественных и зарекомендовавших себя расходных материалов и имплантов от крупных мировых производителей.
Однако результат операции зависит не только от оборудования и качества имплантов, но и от навыка и опыта хирурга. Специалисты нашей клиники имеют большой опыт лечения травм и заболеваний данной локализации в течении многих лет.
Артроскопия – это малоинвазивный хирургический метод лечения различных патологических состояний и заболеваний крупных суставов. Метод позволяет под контролем видеоаппаратуры оперировать их через несколько небольших разрезов.

Стойка с артроскопической техникой
В отличие от открытых операций, выполняющихся при помощи полноценных разрезов, артроскопия позволяет уменьшить наносимую при операции травму, тем самым сократить период реабилитации пациентов и длительность пребывания в стационаре. Кроме того, артроскопическая операция позволяет детально оценить все структуры поврежденного сустава под большим увеличением.

В нашем отделении выполняются артроскопические операции на плечевом, локтевом, коленном и голеностопном суставах при различных травмах и заболеваниях.
Большинство этих операций (исключая вмешательства, связанные с пластикой поврежденных связок) не требуют гипсовой иммобилизации и ходьбы на костылях, а пребывание в стационаре ограничивается несколькими днями.
Стоимость консультации травматолога-ортопеда и операций Вы можете посмотреть по ссылке.
Привычный (рецидивирующий) вывих надколенника
Привычный (рецидивирующий) вывих надколенника – патологическое состояние, при котором возникают повторяющиеся наружные (латеральные) вывихи надколенника (коленной чашечки).

Впервые возникший у пациента вывих надколенника чаще всего является следствием травмы — прямого удара или резкого сгибания в коленном суставе. Происходит разрыв медиальной поддерживающей связки (или медиальной пателлофеморальной связки, МПФС, MPFL). Эта структура ответственна за удерживание коленной чашечки в правильном положении. При правильном консервативном лечении в большинстве случаев повторных вывихов надколенника не происходит. Однако при наличии у пациента предрасполагающих факторов (например дисплазии, т. е. врожденного нарушения соотношений в суставе) или при отсутствии грамотного лечения может возникнуть ситуация, когда МПФС перестает выполнять свою функцию вследствие перерастяжения, что приводит к повторам вывихов или подвывихов надколенника.
Привычным вывихам надколенника наиболее подвержены девушки молодого возраста, однако данная патология иногда встречается и у юношей.
Патологическая подвижность и повторные вывихи надколенника ведут к значимым повреждениям хрящевого покрова коленного сустава, что в свою очередь приводит к появлению стойкого болевого синдрома и снижению физической активности пациентов.
Диагностика рецидивирующего вывиха надколенника чаще всего не представляет трудностей. Наличие у пациента при нагрузочных тестах выраженной боязни повторного вывиха позволяет заподозрить данную патологию при обычном осмотре травматологом-ортопедом. Для подтверждения диагноза пациентам рекомендуется выполнение магнитно-резонансной томографии (МРТ) коленного сустава. На МРТ выявляются признаки повреждения МПФС, надколенник нередко находится в состоянии подвывиха, а хрящевой покров имеет признаки травматических повреждений.

Лечение оперативное. Наличие у пациента в анамнезе только одного вывиха коленной чашечки еще не является поводом для операции, но повторяющиеся эпизоды вывихов или подвывихов – прямое показание к хирургической стабилизации надколенника. В настоящее время существует большое количество операций. Наиболее современным и эффективным методом является пластика медиальной пателлофеморальной связки (МПФС) в сочетании с артроскопией коленного сустава.
Неоспоримым достоинством данной операции является воссоздание нормальной анатомии коленного сустава за счет замещения утраченной МПФС сухожильным трансплантатом.
Схема артроскопической пластики МПФС
Артроскопия — это малоинвазивная техника, позволяющая осуществить некоторые хирургические операции на колене. Через 2 прокола под видеоконтролем выполняется визуальный осмотр всех отделов сустава, при необходимости шлифуются поврежденные участки хряща.
Далее через 2 дополнительных разреза подкожно проводится и фиксируется сухожильный трансплантат, заменяющий утраченную поддерживающую связку надколенника.
После артроскопической пластики МПФС оперированный сустав обездвиживается при помощи наложения ортопедического тутора, пациенту рекомендуется ходьба на костылях без нагрузки на оперированную конечность в течение 3 недель с момента операции. Ходьба с полной осевой нагрузкой на оперированную конечность в специальном ортезе (наколеннике) с латеральной поддержкой надколенника через 3 недели после операции. Длительность пребывания в стационаре в среднем составляет 5–7 суток. Швы снимаются на 10-е сутки после операции амбулаторно. После снятия ортопедического тутора рекомендован курс реабилитационного лечения, включающий лечебную физкультуру под контролем реабилитолога или врача ЛФК, физиотерапевтические процедуры и прием хондропротекторов. Пациенту рекомендуется воздержаться от спортивных и тяжелых физических нагрузок в течение 6 месяцев после операции.
Повреждения крестообразных связок коленного сустава
Передняя крестообразная связка ( ПКС ) — главный стабилизатор колена, который удерживает голень от смещения кпереди.

При повреждении (разрыве) передней крестообразной связки возникает патологическая передне-задняя подвижность, что сопровождается ощущениями неустойчивости и болями в коленном суставе.
Причиной разрыва передней крестообразной связки чаще всего является спортивная или бытовая травма, связанная с вращением бедра относительно голени — разворот корпуса при фиксированной стопе. Наиболее характерным это повреждение является для травм, полученных при падении на горных лыжах и занятиях контактными и игровыми видами спорта (борьба, футбол, хоккей, волейбол и т. д.).

Для разрыва передней крестообразной связки характерен выраженный болевой синдром в момент получения травмы, возникновение отека коленного сустава в первые сутки. Нередко первые несколько недель пациент не отмечает ощущений неустойчивости в коленном суставе, однако в дальнейшем они нарастают, проявляясь сначала при спортивных, а потом и при повседневных бытовых нагрузках. В случае если пациент с повреждением передней крестообразной связки длительно не получает необходимого лечения, патологическая подвижность в суставе приводит к развитию остеоартроза и необратимых изменений хрящевого покрова коленного сустава.
Диагностика. Разрыв передней крестообразной связки подтверждается результатами магнитно-резонансной томографии (МРТ) коленного сустава. Рентгенография не является информативным методом исследования при разрыве ПКС, поскольку мягкие ткани, связки и хрящевые структуры не видны на рентгеновских снимках. На МРТ возможно выявить не только признаки повреждения ПКС, но и сопутствующие травмы менисков и хрящевого покрова сустава.
Лечение разрывов ПКС только оперативное. При выявлении у пациента признаков передне-задней нестабильности коленного сустава или МРТ-признаков разрыва ПКС показано выполнение артроскопической пластики поврежденной связки.

Схема артроскопической пластики ПКС
Артроскопия — это малоинвазивная техника, позволяющая осуществить некоторые хирургические операции на колене. Через 2 прокола под видеоконтролем выполняется визуальный осмотр всех отделов сустава, при необходимости производится резекция (т. е. удаление поврежденной части) менисков, шлифуются поврежденные участки хряща.
Разорванные волокна поврежденной ПКС удаляются из сустава, и через дополнительно сформированную систему костных тоннелей проводится сухожильный трансплантат, заменяющий утраченную переднюю крестообразную связку.

Артроскопическая картина проведения трансплантата ПКС
После артроскопической пластики передней крестообразной связки оперированный сустав обездвиживается при помощи наложения ортопедического тутора, пациенту рекомендуется ходьба на костылях без нагрузки на оперированную конечность в течение 3 недель с момента операции. Ходьба с полной осевой нагрузкой на оперированную конечность в ортезе (наколеннике) с боковыми шарнирами возможна через 3 недели. Длительность пребывания в стационаре в среднем составляет 5–7 суток. Швы снимаются на 10-е сутки после операции амбулаторно. После снятия ортопедического тутора рекомендован курс реабилитационного лечения, включающий лечебную физкультуру под контролем реабилитолога или врача ЛФК, физиотерапевтические процедуры и прием хондропротекторов. Пациенту рекомендуется воздержаться от спортивных и тяжелых физических нагрузок в течение 6 месяцев после операции.
Задняя крестообразная связка (ЗКС) удерживает голень от смещения в коленном суставе кзади. Её повреждения являются следствием тяжелой травмы. Разрыв задней крестообразной связки возникает гораздо реже, чем повреждение ПКС.
Диагноз ставится при наличии у пациента клинических признаков задней нестабильности коленного сустава и при подтверждении разрыва связки на МРТ коленного сустава.
При разрыве ЗКС пациенту показано оперативное лечение. Пластика также выполняется артроскопически, однако является более трудоемкой, чем при ПКС, поэтому выполняется относительно небольшим количеством хирургов-ортопедов.

Схема пластики ЗКС
Под артроскопическим видеоконтролем удаляются поврежденные волокна ЗКС:

Далее формируется система костных тоннелей в бедренной и большеберцовой костях:

Далее в сустав проводится сухожильный трансплантат, формирующий ЗКС:

После операции коленный сустав обездвиживается специальным заднестабилизирующим ортопедическим тутором.

Дальнейшие сроки реабилитации и сроки пребывания в стационаре такие же, как при ПКС.
К наиболее тяжелым травматическим повреждениям коленного сустава относится одномоментный разрыв обеих крестообразных связок, что приводит к развитию выраженной передне-задней нестабильности коленного сустава, значительному ограничению физической активности пациента и стойкому болевому синдрому.
На наш взгляд, наиболее адекватным методом лечения таких пациентов является выполнение одномоментной артроскопической пластики обеих крестообразных связок.

Артроскопическая картина конечного результата одномоментной пластики обеих крестообразных связок
В случае выполнения пластики передней и задней крестообразных связок одним этапом длительность иммобилизации (обездвиживания сустава) и ходьбы на костылях увеличивается до 6 недель с момента операции. В остальном сроки лечения и реабилитации остаются теми же, что и при изолированной пластике одной из крестообразных связок коленного сустава.
Читайте также:


