Ребенку с предварительным диагнозом ревматизм необходимо назначить

1. При большом дефекте межжелудочковой перегородки у ребенка в возрасте трех месяцев наблюдаются все перечисленные признаки, за исключением
а) одышки и непереносимости физической нагрузки
в) акцента второго тона на легочной артерии
2. При одышечно-цианотическом приступе у ребенка с тетрадой Фалло не показано
а) ввести строфантин
б) дать кислород
в) назначить пропранолол (анаприлин, обзидан)
г) ввести промедол
3. К врожденным порокам сердца, которые лечат оперативно в первые годы жизни ребенка, обычно не относится
а) открытый артериальный проток
б) коарктация аорты
в) транспозиция крупных сосудов
г) небольшой мышечный дефект межжелудочковой перегородки
4. При ревматоидном артрите может наблюдаться
а) высокая лихорадка
в) увеличение лимфоузлов
д) все перечисленное
5. У мальчика 10-ти лет наблюдаются боль и припухлость коленных и голеностопных суставов, температура 380С. Левая граница сердца увеличена на 2 см. Тоны сердца приглушены. Неделю назад перенес ангину. Ваш предварительный диагноз
а) постинфекционный миокардит
в) ревматоидный артрит
г) септический кардит
6. Для диагностики ревматизма по Киселю-Джонсу-Нестерову основными критериями являются:
б) абдоминальный синдром
г) снижение зубца Т на ЭКГ
7. Одним из основных диагностических критериев ревматизма является
а) очаговая инфекция
в) общее недомогание
8. Основной причиной формирования приобретенных пороков сердца у детей является
б) системная красная волчанка
г) септический эндокардит
а) клинический анализ крови амбулаторно
б) биохимический анализ крови амбулаторно
в) консультацию кардиоревматолога
а) клинического анализа крови на дому
в) назначения аспирина или ибупрофена
г) ЭХОКГ в диагностическом центре
г) ибупрофен + супрастин
12. В начальный период ревматической атаки показано применение
13. Ребенок лечился в стационаре в течение двух месяцев. Активность ревматизма стихла. После выписки необходимо рекомендовать
а) аспирин (1/2 возрастной дозы) и бициллин-5
14. Нестероидные противовоспалительные препараты не рекомендуются при
б) ревматоидном артрите
в) болезни Верльгофа
г) посттравматическом артрите
15. Применение стероидных (гормональных) противовоспалительных препаратов может вызвать
а) усиление тромбообразования
б) повышение артериального давления
в) возникновение язвы в желудочно-кишечном тракте
д) все перечисленное
16. При лечении больного цитостатическими иммуносупрессантами необходимо назначать регулярно
а) консультацию окулиста
б) клинический анализ крови
в) рентгенографию (для выявления остеопороза)
г) измерение артериального давления
17. При дистрофии миокарда показано назначение
а) ацетилсалициловой кислоты
в) витаминов, оротата калия, карнитина
г) хлористого кальция
18. Более быстрое диуретическое действие оказывает
19. Высокую гипертензию чаще обусловливает
а) порок развития сосудов почки
в) удвоение чашечно-лоханочной системы
г) наследственный нефрит
20. Для выявления вазоренальной гипертензии наиболее информативным исследованием является
б) измерение артериального давления на ногах
в) внутривенная урография
г) ренальная ангиография
21. Из перечисленных пороков протекает с артериальной гипертензией
а) стеноз легочной артерии
в) коарктация аорты
г) дефект межпредсердной перегородки
22. Для дифференциальной диагностики гипертензии при коарктации аорты наиболее информативным является
а) повышение в моче уровня альдостерона
б) нормальное содержание в моче 17-кетостероидов
в) артериальное давление на ногах ниже, чем на руках
г) снижение в моче уровня катехоламинов
23. При впервые выявленной частой экстрасистолии у ребенка следует
а) назначить постельный режим и противоревматическую терапию
б) ограничить физические нагрузки
в) под наблюдением назначить индерал внутрь
г) госпитализировать для обследования
24. При пароксизмальной тахикардии наиболее характерным симптомом является
а) частота сердечных сокращений 120 ударов в мин
б) частота сердечных сокращений более 160-180 ударов в мин, ритмичные
в) частота сердечных сокращений 140 ударов в мин
г) перебои (выпадения) сердечных сокращений
25. При полной атриовентрикулярной блокаде (атриовентрикулярная блокада III степени) наблюдается
б) ритм 50-60 ударов в мин
в) ритм 90 ударов в мин
г) дефицит пульса
26. При полной атриовентрикулярной (поперечной) блокаде могут наблюдаться приступы
а) резкого цианоза
б) потери сознания
27. В случае приступа Морганьи-Эдамса-Стокса при атриовентрикулярной блокаде к средствам неотложной терапии не относится
г) закрытый массаж сердца
28. Для ваготонического типа вегетодистонии не характерны
б) белый дермографизм
г) склонность к обморокам
29. При поствирусном миокардите наиболее часто отмечается
а) систолодиастолический шум
б) длинный дующий систолический шум на верхушке
в) мезодиастолический шум
г) глухие тоны, мягкий, короткий систолический шум
30. Для бактериального (инфекционного) кардита характерны следующие симптомы
б) поражение аортального клапана
в) увеличение СОЭ
д) все перечисленные
31. В диагностике поствирусного миокардита наибольшее значение имеет
а) рентгенограмма сердца
г) холтеровская ЭКГ
32. При дифтерийном миокардите с недостаточностью кровообращения следует назначить
г) индерал (анаприлин)
33. Миокардиодистрофию при пневмонии характеризует
а) нарушение проводимости (удлинение PQ)
б) перегрузка левого желудочка
в) блокада левой ножки пучка Гиса
г) снижение зубца Т, приглушение тонов сердца
34. Дистрофия миокарда может возникнуть у детей при
б) эндокринных заболеваниях
в) сепсисе и остеомиелите
д) всем перечисленном
35. На приеме девочка 10-ти лет с жалобами на боли в сердце. Клинически патологии не выявлено. Ей необходимо назначить
а) ЭКГ, эхокардиограмму
г) пробу с физической нагрузкой
36. Исследование, обязательно показанное грудному ребенку перед назначением плавания
б) рентгенограмма сердца
37. Для гипертрофической кардиомиопатии при ультразвуковом исследовании сердца характерно
а) гипертрофия межжелудочковой перегородки
б) увеличение полости левого желудочка
в) увеличение полости правого желудочка
г) гипертрофия предсердий
38. Для дилатационной кардиомиопатии характерно
а) гипертрофия левого желудочка
б) увеличение полостей желудочков
в) гипертрофия правого желудочка
г) гипертрофия межжелудочковой перегородки
39. Перед началом занятий в спортивной секции обязательным является проведение
40. Для выявления гипертрофической кардиомиопатии наиболее информативно
в) радиоизотопное исследование
41. PQ при синдроме преждевременного возбуждения желудочков (синдроме Вольфа-Паркинсона-Уайта) составляет
42. Дети с синдромом преждевременного возбуждения желудочков на ЭКГ представляют собой группу риска по возникновению
б) гипертрофической кардиомиопатии
в) пароксизмальной тахикардии
43. Наиболее информативным исследованием для диагностики пролапса митрального клапана является
б) ультразвуковое исследование
г) рентгенограмма сердца
44. Для дифференциальной диагностики поражения коленного сустава ревматоидной и туберкулезной природы наиболее информативно
а) положительная реакция Манту
б) рентгенологические данные
в) определение иммуноглобулинов
г) утолщение костальной плевры
45. Во время гормональной терапии при ревматизме и ревматоидном артрите рекомендуется включить в диету
а) творог и кефир
б) овощные и фруктовые салаты
в) печеный картофель
г) все перечисленное
46. Фракция выброса левого желудочка определяется по данным
б) ультразвукового исследования
г) компьютерной томографии
47. Выберите диуретик, которому вы отдадите предпочтение при острой левожелудочковой недостаточности
48. Для лечения пароксизма суправентрикулярной тахикардии могут быть использованы
49. Для купирования пароксизмов суправентрикулярной тахикардии могут применяться
а) массаж каротидного синуса
б) введение лидокаина
50. Каким из перечисленных средств Вы отдадите предпочтение при лечении гипертонического криза
51. Какие из перечисленных признаков свидетельствуют об интоксикации сердечными гликозидами
б) нарушение цветового зрения
в) появление на ЭКГ желудочковой экстрасистолии, аллоритмии
г) "корытообразное" снижение ST на ЭКГ
52. Преобладающая по правожелудочковому типу сердечная недостаточность клинически характеризуется
б) периферическими отеками
в) увеличением размеров печени
г) все вышеперечисленное
53. Для лечения синдрома сердечной недостаточности используют:
а) периферические вазодилататоры
в) препараты калия
г) все вышеперечисленное
54. Левожелудочковая сердечная недостаточность клинически характеризуется:
а) появлением влажных хрипов в легких
б) повышением артериального давления
в) увеличением размеров печени
г) понижением артериального давления
55. Какие из исследований необходимо провести при узловатой эритеме
б) мазки из зева
в) диагностика хламидиоза
г) все перечисленное
56. При лечении какого заболевания в-адреноблокаторы являются препаратами выбора
б) гипертрофическая кардиомиопатия
г) вазоренальная артериальная гипертензия
57. Какой их препаратов используется при лечении атрио-вентрикулярных блокад
58. Препаратом выбора для купирования гипертонического криза при феохромоцитоме является
59. Что из перечисленного является наиболее информативным в диагностике экссудативного перикардита:
а) наличие характерного болевого синдрома
б) данные рентгенографии
в) шум трения перикарда
г) результаты ЭХОКГ
60. Среднее систолическое артериальное давление (мм рт. ст.) у детей старше 1 года рассчитывается по формуле
а) 60+2n (n - возраст в годах)
61. Артериальное давление на ногах по сравнению с руками
б) выше на 20 –30 мм. рт. ст.
в) ниже на 20 – 30 мм.
62. Особенности сосудов у детей по сравнению со взрослыми
а) артерии относительно шире
б) относительно широкий просвет вен
в) просвет вен шире просвета артерий
г) меньшая скорость кровотока
63. Отличительными признаками функционального шума в сердце у детей являются
а) тихий, мягкий тембр
г) не меняется после физической нагрузки
64. Синдром Вольфа-Паркинсона-Уайта характеризуется
а) укорочением интервала PQ (PR)
б) укорочением комплекса QRS
в) появлением частых экстрасистол
г) появлением приступов брадикардии
65. Клиническими симптомами вегетативной дистонии преимущественно по симпатикотоническому типу являются:
а) сухость кожных покровов
б) склонность к брадикардии
в) вазо-вагальные обмороки
г) повышенная сальность кожи
66. При подозрении на синдром вегетативной дистонии рекомендуется проведение обследования
а) проведение велоэргометрии
в) рентгенография сердца в трех проекциях
г) проведение кардиоинтервалографии
67. Клиническими симптомами вегетативной дистонии преимущественно по ваготоническому типу являются
а) ночные (в первую половину ночи) боли в ногах
б) пониженное потоотделение
в) склонность к тахикардии
г) увеличением размеров печени
68. Для узелкового периартериита характерны следующие синдромы
в) мочевой синдром
г) понижение артериального давления
69. Наиболее выражены изменения кожи в виде индурации и атрофии при
б) узелковом периартериите
в) системной красной волчанке
г) ювенильном ревматоидном артрите
70. Критерии ранней диагностики ювенильного ревматоидного артрита включают
а) аннулярная эритема
б) симметричное поражение крупных суставов
в) поражение грудного отдела позвоночника
71. Для лечения синдрома сердечной недостаточности используют
а) периферические вазодилататоры
б) антибактериальные препараты
в) препараты натрия
72. Левожелудочковая сердечная недостаточность клинически характеризуется
а) появлением влажных хрипов в легких
б) повышением артериального давления
в) увеличением размеров печени
73. Преобладающая по правожелудочковому типу сердечная недостаточность клинически характеризуется всеми признаками, кроме
б) периферическими отеками
в) увеличением размеров печени
г) влажными хрипами в легких
74. Артериальной гипертензией может сопровождаться следующий врожденный порок
б) стеноз легочной артерии
в) коарктация аорты
г) дефект межпредсердной перегородки
75. Причинами вазоренальной гипертензии у детей могут быть все, кроме
б) добавочные почечные артерии
в) гипоплазия почки и почечных сосудов
76. Какой симптом не является поводом для подозрения на инфекционный эндокардит у больного с пороком сердца или у больного после радикальной коррекции порока сердца
б) петехиальная сыпь
в) носовые кровотечения
77. Основными клиническими проявлениями миокардита являются
б) расширение границ относительной сердечной тупости преимущественно влево
в) грубый скребущий характер систолического шума вдоль левого края грудины
г) снижение вольтажа предсердного комплекса на ЭКГ
78. Обязательными в плане обследования при остром миокарде являются
в) рентгенография сердца в трех проекциях
г) все вышеперечисленное
79. При неревматическом кардите на эхокардиограмме можно выявить
а) увеличение полостей сердца
б) уменьшение полостей сердца
в) снижение фракции выброса
г) приглушение сердечных тонов
80. Особенностями ревматического полиартрита являются

- Причины
- Симптомы
- Диагностика
- Лечение

Ревматизм у детей всегда опасен для их здоровья
Причины
Развитие ревматизма всегда вызывает заболевание, спровоцированное стрептококком группы А:
- скарлатина;
- инфекционное воспаление глотки и горла – ангина, фарингит, тонзиллит.
- рожистое воспаление
Однако даже на фоне инфицирования этим патологическим микроорганизмом заболевание развивается не всегда и провоцируется влиянием следующих предрасполагающих причин:
- частые инфекционные или другие заболевания, вызывающие сбой в работе иммунитета;
- длительное носительство бета-гемолитического стрептококка группы А;
- наследственная предрасположенность.
Второстепенным фактором, способствующим прогрессированию ревматизма, может становиться:
- нерациональное питание;
- переохлаждение;
- частые стрессовые ситуации или физическое переутомление;
- сахарный диабет первого типа.
Все эти внешние отрицательно влияющие на состояние иммунитета причины способствуют частой заболеваемости инфекциями и ужесточению иммунного ответа на вторжение стрептококка группы А.
Симптомы
Клинические проявления рассматриваемого заболевания различны. Они зависят от локализации инфекционно-аллергической реакции.
Основными симптомокомплексами ревматизма у детей являются:
- ревмокардит, сопровождающийся развитием эндо-, мио-, пери- или панкардита;
- ревматоидный полиартрит;
- малая хорея;
- кольцевидная эритема;
- ревматические узелки.
Все эти состояния обычно возникают через 15–30 дней после прошедшей стрептококковой инфекции. Предшествовать и способствовать их развитию может переохлаждение, слишком изнурительная тренировка в спортивной секции или волнение перед экзаменом, выступлением и пр.
При манифестации ревмокардита, который становится первым проявлением рассматриваемого недуга в 70–85% случаев, у ребенка возникают жалобы на следующие симптомы:
- болезненные ощущения за грудиной;
- повышение температуры до субфебрильных цифр;
- слабость и быстрая усталость при выполнении привычных дел;
- учащение пульса (реже – пульс замедляется);
- одышка.
Эти симптомы появляются из-за развития эндомиокардита – воспаления тканей эндокарда и миокарда. Впоследствии воспалительный процесс может распространяться на внешнюю оболочку (околосердечную сумку), и признаки поражения органа будут усугубляться из-за развития перикардита. При воспалении всех слоев сердца у ребенка развивается тяжело протекающий панкардит, существенно нарушающий работу этого жизненно важного органа и качество жизни маленького пациента.
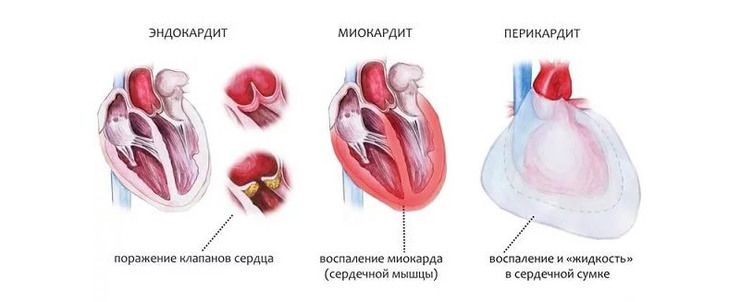
Симптомы поражения стенок сердца при ревматизме могут быть различными
Если после первого эпизода ревмокардита происходит повторное поражение сердечно-сосудистой системы, то течение заболевания дополняется проявлениями общей интоксикации, полиартритов, нефрита и воспалительно-аллергических поражений других органов. Обычно эти повторные эпизоды происходят через 10–12 месяцев после манифестации ревматизма.
Позднее у больного из-за повреждения сердечных клапанов могут развиваться приобретенные пороки. Особенно часто при ревматизме происходит поражение митрального и аортального клапанов. Опасность его развития значительно возрастает, если у ребенка есть врожденные пороки, так как они усугубляют нарушение кровообращения и существенно отягощают общее состояние больного. В будущем, при отсутствии или невозможности выполнения кардиохирургических корректирующих операций, ВПС, дополненные проявлениями ревматизма, могут приводить к инвалидности и даже смерти больного.
Поражение структур сердца является самым частым проявлением ревматизма в детском возрасте. Вторым по частоте проявлением становится повреждение тканей суставов.
Наблюдения специалистов показывают, что у 40–60% детей ревматизм сопровождается поражением симметрично расположенных средних и крупных суставных сочленений. При этом недуге обычно поражаются коленные суставы. Они становятся горячими на ощупь, припухают, а кожа над ними краснеет. Боли обычно усиливаются в холодное время года. При ревматизме ребенку трудно ходить, так как движение вызывает обострение болевых ощущений. Однако после излечения калечащих деформаций в суставах никогда не остается, и объем движений восстанавливается полностью.
У многих детей развитие рассматриваемого недуга может сопровождаться возникновением ревматических узелков и кольцевидной эритемы. Дополнительным фактором для появления этих проявлений становится геморрагический васкулит, который приводит к поражению кожи. Формирование ревматических узелков сопровождается образованием подкожных уплотнений диаметром 1–2 мм в зоне затылка и точек прикрепления сухожилий к суставным поверхностям. А кольцевидная эритема проявляется характерной сыпью, представляющей собой расположенные на груди и животе кольца бледно-розового оттенка.
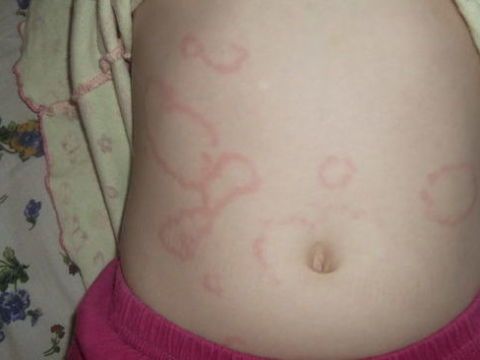
Лечение кожных проявлений ревматизма проводится согласно принципам противоревматической терапии и дополняется местными средствами
При поражении соединительнотканных структур головного и спинного мозга у детей возникают церебральные проявления, называемые малой хореей:
- частая и непредсказуемая смена настроения;
- частая плаксивость;
- нарушения движений: ухудшение внятности речи, почерка, походки и др.
Малая хорея наблюдается примерно у 7–10% детей с ревматизмом и чаще развивается у девочек. Ее признаки начинаются с безобидных проявлений в виде повышенной капризности, но при отсутствии лечения могут приводить к существенным затруднениям в повседневной жизни из-за возникновения нарушения движений. Больные плохо ходят, им сложно самостоятельно принимать пищу и выполнять ранее привычные движения. Спустя 2–3 месяца симптомы малой хореи полностью самоустраняются, но в будущем они могут появляться повторно.
Признаки поражения легких, плевры, слюнных желез, почек и других органов при ревматизме у детей наблюдаются редко. Они проявляются характерными пневмониями, плевритами и т.п. Их лечение также базируется на принципах противоревматической терапии.
Диагностика
Сочетание этих клинических критериев позволяет педиатру или детскому ревматологу заподозрить развитие ревматизма:
- выявление типичных для ревматизма вариабельных проявлений эндокардита, полиартрита, малой хореи, подкожных узелков и кольцевидной эритемы;
- взаимосвязь обнаруженных симптомов с перенесенной 2–4 недели назад стрептококковой инфекцией;
- выявление семейных случаев ревматизма среди близких родственников;
- улучшение состояния после курса противоревматической терапии.
Для подтверждения диагноза назначаются следующие исследования:
- клинический анализ крови и мочи;
- бакпосев из носоглотки;
- биохимические тесты крови для выявления С-реактивного белка, уровня сывороточных мукопротеинов и альфа-2- и гамма-глобулинов;
- иммунологические анализы крови для определения уровня титров ЦИК, АСГ, АСЛ-О, АСК, иммуноглобулинов А, М, G и антикардиальных антител.
Анализы для выявления ревматизма могут назначаться не только с целью его диагностики, но и для оценки успешности профилактики
Лабораторные анализы позволяют с точностью выявлять признаки ревматизма, но не дают данных о степени поражения соединительной ткани вовлеченных в инфекционно-аллергический процесс тканей. Для получения полной клинической картины должны проводиться дополнительные исследования.
Степень поражения структур сердца оценивают по данным:
- ЭКГ;
- рентгенографии;
- ЭХО-КГ;
- фонокардиографии и др.
При детализации сердечных пороков больному назначаются дополнительные исследования: зондирование сердечных камер, вентрикулография, аортография.
При поражениях суставов больному назначается УЗ-сканирование, позволяющее оценивать степень их поражения. При необходимости исследуется синовиальная жидкость. В тяжелых случаях назначается артроскопия.
Для исключения ошибок при подозрении на ревматизм обязательно проводится дифференциальная диагностика с такими заболеваниями:
- инфекционный эндокардит – дает такие же признаки, как и манифестация ревмокардита;
- врожденные пороки сердечно-сосудистой системы – могут приниматься за последствия ревматоидного эндокардита;
- неревматические артриты – их проявления схожи с течением ревматоидного артрита;
- гемофилия – из-за кровоизлияний в суставные ткани возникают проявления, которые похожи на ревматизм ног;
- новообразования мозга, синдром Туретта и неврозы – симптомы этих заболеваний могут приниматься за проявления церебрального синдрома ревматического происхождения;
- геморрагический васкулит и системная красная волчанка – их признаки могут напоминать проявления артрита или поражений кожи, характерных для ревматизма.
После анализа всех полученных данных врач может ставить окончательный диагноз и составлять план дальнейшей борьбы с ревматизмом.
Лечение
Противоревматическая терапия проводится согласно общепринятым клиническим рекомендациям и протоколам.
В острой стадии ревмокардита ребенку рекомендуется госпитализация с соблюдением постельного режима, длительность которого зависит от тяжести заболевания и может составлять один месяц и более. При остальных формах ревматизма достаточно соблюдать щадящий режим.
Кроме ограничений в физической активности рекомендуется включать в рацион яйца, продукты, богатые витамином С и Р, кисломолочные напитки и творог, фрукты и овощи. Уменьшение проявлений аллергической реакции достигается ограничением простых углеводов, а для снижения нагрузки на сердечно-сосудистую систему может назначаться ограничение употребления белковых продуктов.
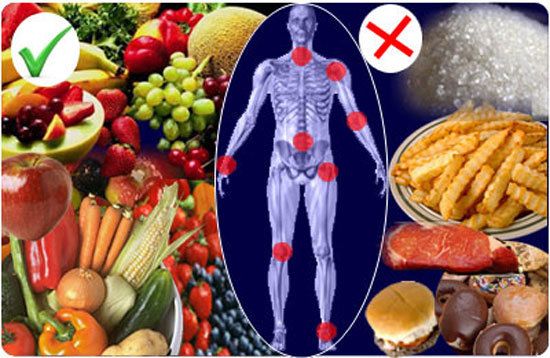
Соблюдение диеты ускоряет выздоровление и уменьшает боли в суставах и сердце
Для устранения основной причины – стрептококковой инфекции – назначаются антибиотики пенициллинового ряда для инъекционного введения. Длительность их приема составляет 10–14 дней. После этого назначаются пенициллиновые средства длительного действия.
Для уменьшения воспалительной реакции и улучшения общего состояния лечение дополняется приемом нестероидных противовоспалительных средств в сочетании с глюкокортикостероидным препаратом. После достижения желаемого результата дозировку кортикостероида постепенно снижают до полной отмены. Если ревматизм имеет затяжное течение, то в план медикаментозной терапии добавляются хинолиновые средства.
Клинические рекомендации дополняются приемом витаминно-минеральных комплексов и иммунодепрессантов. Эти средства способствуют нормализации состояния иммунной системы. Для поддержания работы сердца применяются препараты калия.
После купирования острой стадии ревматизма назначается восстановительная терапия в специализированном санаторном комплексе. На этом этапе назначаются:
- общеукрепляющие физиопроцедуры: лечебная физкультура, массаж, аппликации лечебных грязей;
- санация очагов хронической инфекции: своевременное устранение и профилактика кариеса, тонзиллитов, аденоидов и пр.
После завершения восстановительного курса всем больным с ревматизмом рекомендуется диспансерное наблюдение у кардиолога-ревматолога, стоматолога и отоларинголога. На этом этапе борьбы с недугом проводятся профилактические осмотры и курсы приема антибиотиков и витаминно-минеральных комплексов.
Ревматизм у детей благодаря развитию современной медицины стал намного реже приводить к смерти из-за развивающихся пороков сердца. Несмотря на этот факт, своевременная медикаментозная и консервативная профилактика этого опасного заболевания остается важной задачей педиатров и ревматологов.
Это заболевание развивается из-за инфицирования стрептококковой инфекцией и сопровождается инфекционно-аллергическим поражением соединительнотканных структур сердечно-сосудистой, опорно-двигательной и центральной нервной систем, кожи, глаз и других органов. Его комплексное лечение заключается в приеме антибиотиков, противовоспалительных средств, санации хронических очагов инфекции и общеукрепляющей терапии.
Ревматизм у детей – это заболевание, имеющее аллергическую и инфекционную природу, системно поражающее синовиальные оболочки суставов, соединительную ткань сердца и сосудов, серозные оболочки кожи, ЦНС, глаз легких, печени и почек.
В медицинской терминологии можно встретить ещё одно название детского ревматизма – болезнь Сокольского-Буйко.
Средний возраст, когда диагностируется эта болезнь, варьируется в пределах от 7 до 15 лет. Ревматизм не имеет популяционной ограниченности и распространен во всем мире.
Симптомы ревматизма у детей
Первые признаки болезни можно заметить минимум через неделю после перенесенной стрептококковой инфекции и максимум через месяц.

Симптомы манифестации ревматизма следующие:
Ревмокардит. Характеризуется воспалительным процессом в нескольких или всех слоях стенки сердца, может сопровождаться перикардитом (поражение наружной оболочки сердца), миокардитом (воспаление сердечной мышцы), эндокардитом (воспаление соединительной оболочки сердца) и панкардитом (включает воспаление всех слоев сердца). Среди жалоб, предъявляемых маленькими пациентами, вызванных ревмокардитом, можно отметить быструю утомляемость, появление одышки, возникновение болей в сердце, развитие тахикардии.
Полиартрит. Сопровождается поражением в основном крупных и средних суставов, появлением болей в них. Развивается болезнь симметрично.
Малая хорея. Поражает чаще девочек и появляется в виде повышенной раздражительности, плаксивости, частой смены настроения. Затем начинают страдать походка, видоизменяется почерк, речь становится невнятной. В наиболее тяжелых случаях ребенок будет не в состоянии самостоятельно принимать пищу и обслуживать себя.
Кольцевая эритема. Сопровождается высыпаниями, имеющими вид бледных, слегка розоватых колец. Преимущественно располагаются на животе и на груди. Пораженные участки не зудят и не шелушатся.
Ревматические узелки. Формируются в виде подкожных образований, локализуются преимущественно на затылке и в том месте, где суставы присоединяются к сухожилиям.
Это пять ведущих симптомов, сопровождающие детский ревматизм. Параллельно больной может страдать от лихорадки, болей в животе, носовых кровотечений. Опасны повторные атаки ревматизма, которые происходят спустя год. При этом симптомы интоксикации нарастают, развиваются пороки сердца, среди которых: пролапс митрального клапана, аортальная недостаточность, стеноз устья аорты и пр.
Причины ревматизма у детей
Среди причин, приводящих к развитию ревматизма в детском возрасте, относят:
Во-вторых, наследственный фактор . Как показывают исследования, заболевание ревматизмом прослеживаются у членов одной семьи.
В-третьих, длительное носительство стрептококковой инфекции в носоглотки может спровоцировать неадекватную работу иммунной системы и вызвать ревматизм в детском возрасте.
К тому же имеются второстепенные факторы , влияющие на развитие болезни. К таковым можно отнести переутомление, переохлаждение и плохое питание, что, в свою очередь, снижает иммунитет и повышает риск заражения инфекционными болезнями.
Диагностика ревматизма у детей

Заподозрить наличие болезни у ребенка может как педиатр, так и детский ревматолог.
Причиной для проведения дальнейших исследований служат конкретные критерии, которыми руководствуется каждый доктор:
Любой из видов кардита;
Формирование подкожных узлов;
Наследственная предрасположенность к ревматизму;
Положительная реакция на специфическую терапию.
К тому же имеются малые критерии оценки, позволяющие заподозрить болезнь, это: артралгия, лихорадка, специфические показатели крови (ускорение СОЭ, снижение гемоглобина, нейрофильный лейкоцитоз и пр.).
Поэтому помимо изучения анамнеза, стандартного осмотра и опроса больного, необходимо осуществление лабораторных исследований:
Также есть смысл проведения рентгена грудной клетки. Это исследование позволяет определить конфигурацию сердца (митральную или аортальную), а также кардиомегалию.
Проведение ЭКГ позволит увидеть нарушения в работе сердца, а фонокардиография определить наличие поражения клапанного аппарата.
Для того, чтобы обозначить присутствие порока сердца у ребенка, ему показано проведение ЭхоКГ.
Осложнения ревматизма у детей
Болезнь опасна своими осложнениями. Среди них можно выделить формирование порока сердца. При этом поражаются его клапаны и перегородки, что приводит к нарушению функциональности органа. Часто прогрессирование порока происходит при повторных атаках болезни на организм ребенка. Поэтому так важно, вовремя отвести больного на консультацию кардиохирурга и при необходимости провести операцию в специализированной клинике.
Среди прочих возможных осложнений выделяют воспаление внутренней оболочки сердца, тромбоэмболию, нарушения ритма сердца, формирование сердечной недостаточности застойного характера. Эти состояния являются смертельно опасными, могут спровоцировать развитие инфаркта таких жизненно важных органов, как: селезенка и почки. Часто встречается ишемия головного мозга, недостаточность кровообращения.
Чтобы избежать осложнений болезни важно своевременно заметить признаки ревматизма и начать лечение.
Лечение ревматизма у детей
Медикаментозное лечение сводится к устранению возбудителя, приведшего к развитию болезни. Чаще всего для этого используется антибактериальная терапия, основанная на пенициллине. Вводится средство парентерально на протяжении 10 дней. Минимальный срок такой терапии составляет неделю. Дозировка подбирается врачом индивидуально и зависит от тяжести течения болезни и веса ребенка. Затем используется бициллин-5 или 1. Когда у ребенка наблюдается аллергическая реакция на пенициллин, следует произвести его замену на эритромицин.
Популярными современными средствами для лечения ревматизма являются вольтарен и метиндол. Они обладают выраженными противовоспалительными эффектами.
Когда сердечная мышца и стенки сердца не поражены, а воспалительный процесс незначителен, больному не рекомендован приём гормональных средств. Врач осуществляет подбор лишь противовоспалительных препаратов в соответствующей дозировке.
Кроме того, ребенку необходимо вспомогательная терапия, которая заключается в назначении витаминных комплексов, приеме препаратов калия. В стационаре дети, как правило, проводят до 2 месяцев. Врачи, которые наблюдают маленьких пациентов – кардиологи и ревматологи.
Важно санировать все имеющиеся очаги воспаления, без этого терапия ревматизма не будет успешной. Речь идёт о кариесе, гайморите, тонзиллите.
Когда пациент находится на стадии ремиссии, ему показано санаторное лечение. Для профилактики используют курсовой приём НПВП осенью и весной. Время приема – 1 месяц.
Современные препараты, которые целесообразно использоваться для лечения детского ревматизма:
НПВП (индометацин, вольтарен, бруфен и пр.);
Кортикостероидные гормоны (триамцинолон, преднизолон);
Иммунодепрессанты (делагил, хлорбутин и пр.).
При своевременном обращении к доктору, риск летального исхода сводится к минимуму. В зависимости от степени поражения сердца, будет зависеть тяжесть прогноза при болезни. Если ревмокардиты прогрессируют и рецидивируют, то это представляет наибольшую угрозу для здоровья ребенка.
Во время активизации болезни, маленькому пациенту важно придерживаться определенной диеты, которая основывается на нескольких принципах:
Исключение пищи, богатой простыми углеводами. Это обусловлено тем, что такие продукты часто во время обострения болезни провоцирует аллергические реакции, котонные ранее могли и не наблюдаться.
Меню стоит максимально разнообразить фруктами и овощами.
В острую фазу болезни необходимо съедать по одному яйцу в день, исключая воскресенье.
Если наблюдаются серьезные нарушения в работе сердца, то на несколько дней (на 3 дня), необходимо воздержаться от белковой пищи, употребляя только овощи и фрукты. Можно в день выпивать до 300 мл молока.
Важно насытить организм витамином С. Поэтому необходимо употреблять зелень и цитрусовые.
Стоит понимать, что терапия ревматизма должна быть комплексной и основываться не только на приеме медикаментов, но и на грамотно организованном питании, и на правильном распорядке дня.
Профилактика ревматизма у детей

Так как болезнь опасна серьезными осложнениями, то важна её своевременная профилактика. Относительно ревматизма, принято выделять как первичные профилактические меры, так и вторичные. Первые направлены на то, чтобы предотвратить заболевание и не допустить заражения ребенка, а вторые на предупреждение случаев рецидива болезни, а также прогрессирование ревматизма.
Для того, чтобы избежать болезни, профилактические мероприятия должны проводиться с самого детства:
Во-первых, необходимо грамотно организовать быт ребенка, сюда входят занятия физической культурой, длительное времяпрепровождение на свежем воздухе, закаливание, правильное питание с низким содержанием углеводной пищи.
Во-вторых, это укрепление психики ребенка. Эти, меры позволят поддерживать защитные силы на должном уровне и в случае заражения помочь организму быстрее справиться с инфекцией.
В-третьих, к первичным профилактическим мерам относят изоляцию больного стрептококковой инфекцией и наблюдение за контактными детьми. Это позволит вовремя выявить зараженных и быстрее начать лечение, а также не допустить распространение болезни в коллективах.
В-четвертых, если произошло заражение, то необходимо как можно быстрее начать лечение. Доказано, что, если терапия стрептококковой инфекции стартовала не позднее, чем на третий день заражения, риск развития ревматизма сводится к нулю.
Родителям важно осознавать, что первичная профилактика – это необходимая мера, за которую ответственны не только медицинские работники. Чтобы сохранить здоровье ребенка, необходимо внимательно относиться к любым симптомам недомогания и вовремя обращаться за квалифицированной помощью.
Что касается вторичной профилактики, то она обусловлена склонностью ревматизма рецидивировать. Поэтому дети с подобным диагнозом длительное время находятся на врачебном контроле. Их наблюдает ревматолог, кардиолог, ортопед и иные узкие специалисты.
Важно поддерживать иммунитет больного на должном уровне, что обеспечит высокую сопротивляемость организма ревматизму. К тому же на особом контроле у медиков должны быть дети, в чьих семьях имеются случаи заболевания среди близких родственников, в том числе, братьев и сестер.

Читайте также:


