Реферат на тему артриты у детей
Одной из актуальных проблем современной педиатрии является диагностика и лечение воспалительных заболеваний суставов. Наиболее распространен среди ревматических заболеваний детского возраста реактивный артрит (РеА), который встречается
Одной из актуальных проблем современной педиатрии является диагностика и лечение воспалительных заболеваний суставов. Наиболее распространен среди ревматических заболеваний детского возраста реактивный артрит (РеА), который встречается у 86,9 на 100 000 детского населения [1].
В настоящее время к РеА относят воспалительные негнойные заболевания суставов, развивающиеся вследствие иммунных нарушений, после кишечной или урогенитальной инфекции. В преобладающем большинстве случаев РеА ассоциируется с острой или персистирующей кишечной инфекцией, вызываемой энтеробактериями (Yersinia enterocolitica, Yersinia pseudotuberculosis, Salmonella enteritidis, Salmonella typhimurium, Shigella flexneri, Shigella sonnei, Shigella Newcastle, Campylobacter jejuni), и с острой или персистирующей урогенитальной инфекцией, вызываемой Chlamydia trachomatis. Инфекции респираторного тракта, связанные с Mycoplasma pneumoniae, и особенно Chlamydophila pneumonia, также могут служить причинами развития РеА. Имеются также данные о связи РеА с кишечной инфекцией, вызванной Clostridium difficile и некоторыми паразитарными инфекциями.
РеА, ассоциированный с кишечной инфекцией и инфекцией, вызванной Chlamydia trachomatis, развивается преимущественно у генетически предрасположенных лиц (носителей HLA-B27) и относится к группе серонегативных спондилоартритов [2, 3, 6]. Было обнаружено, что антитела к ряду микроорганизмов перекрестно реагируют с HLA-B27. Это объясняется феноменом молекулярной мимикрии, согласно которой белки клеточной стенки ряда кишечных бактерий и хламидий имеют структурное сходство с отдельными участками молекулы HLA-B27. Предполагается, что перекрестно реагирующие антитела способны оказывать повреждающее действие на собственные клетки организма, которые в наибольшей степени экспрессируют молекулы HLA-B27. Но при этом считают, что такое перекрестное реагирование может препятствовать осуществлению адекватного иммунного ответа, способствуя персистированию и хронизации инфекции. Имеются данные, что у носителей НLA-B27 после перенесенной кишечной и урогенитальной инфекции РеА развивается в 50 раз чаще, чем у лиц, не имеющих этого антигена гистосовместимости.
Диагноз РеА ставится в соответствии со следующими диагностическими критериями, принятыми на III Международном совещании по РеА в Берлине в 1996 г. [7].
– Олигоартрит (поражение до 4 суставов).
– Преимущественное поражение суставов ног.
– Время возникновения: за 2–4 нед до развития артрита.
Лабораторное подтверждение инфекции:
– Необязательно, но желательно при наличии клинических проявлений инфекции.
– Обязательно, при отсутствии явных клинических проявлений инфекции.
Критерии исключения — установленная причина развития моно- или олигоартрита:
Вместе с тем в реальной практике термин РеА ошибочно используется ревматологами гораздо шире и включает артриты после перенесенной вирусной инфекции, поствакцинальные артриты, постстрептококковый артрит и некоторые другие.
В настоящее время одной из наиболее распространенных причин развития РеА является хламидийная инфекция.
В структуре РеА хламидийные артриты составляют до 80% [8, 9, 10]. Это связано с пандемией хламидиоза в мире, особенностями путей передачи хламидийной инфекции, цикла развития хламидий и реакции на терапию. Восприимчивость к хламидиям всеобщая, существует множество путей передачи инфекции в том числе и контактно-бытовой путь (в отношении Chlamydia pneumonia). Триггерная роль кишечной инфекции в развитии РеА также остается актуальной.
Классическим проявлением РеА является болезнь Рейтера или уретро-окуло-синовиальный синдром, впервые описанный Бенджамином Броди, а затем Гансом Рейтером, под именем которого синдром и вошел в медицину. Болезнь Рейтера в настоящее время рассматривается как особая форма РеА и характеризуется классической триадой клинических симптомов: уретрит, конъюнктивит, артрит. При наличии кератодермии говорят о тетраде болезни Рейтера. Синдром Рейтера чаще всего начинается с симптомов поражения урогенитального тракта через 2–4 нед после перенесенной инфекции или предполагаемого заражения хламидиями или бактериями кишечной группы. При синдроме Рейтера триггерными инфекционными факторами чаще всего являются Chlamydia trachomatis, Shigella flexneri 2а, либо их сочетание.
Болезнь Рейтера, ассоциированная с хламидийной инфекцией, характеризуется менее выраженной остротой клинической картины [8, 10]. Поражение урогенитального тракта характеризуется стертостью клинической картины. У мальчиков могут развиваться баланит, инфицированные синехии, фимоз. У девочек поражение урогенитального тракта может ограничиваться вульвитом, вульвовагинитом, лейкоцитурией и/или микрогематурией, а также клиникой цистита. Поражение урогенитального тракта может на несколько месяцев опережать развитие суставного синдрома.
Поражение глаз характеризуется развитием конъюнктивита: чаще катарального, невыраженного, непродолжительного, но склонного к рецидивированию. У 1/3 больных может развиться острый иридоциклит, угрожающий слепотой. Поражение глаз также может на несколько месяцев или лет опережать развитие суставного синдрома.
Экссудативный артрит (моно- или олигоартрит) при болезни Рейтера хламидийной этиологии может протекать без боли, скованности, выраженного нарушения функции, но с большим количеством синовиальной жидкости и непрерывно рецидивируя. Поражение суставов при этом характеризуется длительным отсутствием деструктивных изменений, несмотря на рецидивирующий синовит.
Нередко РеА протекает без отчетливых внесуставных проявлений, относящихся к симптомокомплексу синдрома Рейтера (конъюнктивит, уретрит, кератодермия). В таких случаях ведущим является суставной синдром, который также характеризуется преимущественным поражением суставов нижних конечностей, асимметричного характера. Несмотря на отсутствие внесуставных проявлений у этих детей также имеется высокий риск развития ювенильного спондилоартрита. Наличие характерного суставного синдрома, сопровождающегося выраженной экссудацией и связанного с перенесенной кишечной или урогенитальной инфекцией или с наличием серологических маркеров кишечной или урогенитальной инфекции, позволяет с большой долей вероятности отнести заболевание к разряду реактивных артритов.
Диагностика РеА основывается на клинико-анамнестических данных, включающих наличие характерного суставного синдрома, связанного с инфекционным процессом. В связи с тем, что инфекция, предшествующая развитию РеА, не всегда бывает ярко выражена, в процессе диагностики особую значимость приобретают данные дополнительных лабораторных исследований. Для постановки точного диагноза необходимо выделение возбудителя, вызвавшего инфекцию, и/или обнаружение в сыворотке крови высоких титров антител к нему. Для идентификации триггерных инфекций используют различные микробиологические, иммунологические и молекулярно-биологические методы. Этиологическая диагностика включает следующее.
1.1. Выявление антигена хламидий в эпителиальных клетках, полученных в результате соскобов из уретры и конъюнктивы, а также в синовиальной жидкости (прямой иммунофлюоресцентный анализ и др.).
1.2. Выявление антител к антигенам хламидий в сыворотке крови и в синовиальной жидкости (реакция связывания комплемента, прямая и непрямая иммунофлюоресценция):
- острая фаза хламидиоза или обострение хронического процесса — наличие иммуноглобулин (Ig) M в течение первых 5 дней, IgA — в течение 10 дней, IgG — через 2–3 нед;
- реинфекция или реактивация первичной хламидийной инфекции — повышение уровня IgG, определяются IgA, могут быть единичные IgM;
- хроническое течение хламидиоза — наличие постоянных титров IgG и IgA;
- бессимптомное течение хламидиоза, персистенция возбудителя — низкие титры IgA;
- перенесенная хламидийная инфекция — низкий титр IgG.
1.3. Выявление антител к бактериям кишечной группы в сыворотке крови (при помощи реакции прямой гемагглютинации и реакции связывания комплемента).
Наиболее доказательным является выделение триггерных микроорганизмов классическими микробиологическими методами (посевы кала, перенос соскоба с эпителия уретры и/или конъюнктивы на культуру клеток). Чаще удается выделить хламидии из урогенитального тракта, значительно реже — энтеробактерии из кала.
Трудности диагностики РеА часто обусловлены стертым субклиническим течением первичного инфекционного процесса. Артрит развивается чаще при нетяжелых формах кишечной или урогенитальной инфекций, и к моменту развития артрита признаки триггерной инфекции в большинстве случаев проходят. Кроме того, в условиях нарушенного иммунного ответа возможно развитие хронических персистирующих форм инфекции. Поэтому в дебюте суставного синдрома необходимо в первую очередь исключить скрытую кишечную и хламидийную инфекции. Кроме того, диагностику РеА затрудняет сочетание предшествовавших инфекционных процессов различной локализации. Установлено также, что поражение кишечника и мочевыводящих путей может быть как первичным по отношению к РеА, так и развиваться одновременно с ним и даже позже, что нередко затрудняет определение причинно-следственных связей.
Дифференциальный диагноз РеА от других видов ювенильных артритов часто бывает затруднен. Наиболее распространенной патологией, требующей дифференциальной диагностики с РеА, являются инфекционные артриты, заболевания, связанные с инфекцией, сопровождающиеся артритами, а также ортопедическая патология и разные формы ювенильного идиопатического артрита.
Вирусный артрит. В настоящее время известно, что около 30 вирусов могут вызывать развитие острого артрита. К ним относятся: вирусы краснухи, парвовирус, аденовирус, вирус гепатита В, вирусы герпеса различных типов, вирус паротита, энтеровирусы, Коксаки-вирусы и др. Диагностика основана на связи с вирусной инфекцией или проведенной вакцинацией. Клиническая картина чаще представлена артралгиями, чем артритами. Клинические симптомы наблюдаются в течение 1–2 нед и исчезают без остаточных явлений.
Диагностические критерии постстрептококкового артрита включают:
- появление артрита на фоне или спустя 1–2 нед после перенесенной носоглоточной инфекции (стрептококковой этиологии);
- одновременное вовлечение в процесс преимущественно средних и крупных суставов;
- возможную торпидность суставного синдрома к действию нестероидных противовоспалительных препаратов (НПВП), нерезкие сдвиги в лабораторных показателях;
- наличие повышенных титров постстрептококковых антител;
- выявление хронических очагов инфекции в носоглотке (хронический тонзиллит, фарингит, гайморит).
Клещевой боррелиоз (болезнь Лайма). Диагностика боррелиоза основана на данных анамнеза: пребывание пациента в эндемичной зоне, наличие в анамнезе факта укуса клеща, а также характерную клиническую картину. Подтверждают диагноз серологическими методами, которые выявляют антитела к Borrelia burgdorferi.
Диагноз септического артрита ставится на основании клинической картины инфекционного процесса, определения характера синовиальной жидкости, результатов посева синовиальной жидкости на флору с определением чувствительности к антибиотикам, а также рентгенологических данных (в случае развития остеомиелита).
Клиническая картина туберкулезного артрита представлена общими симптомами туберкулезной инфекции: интоксикацией, субфебрильной температурой, вегетативными нарушениями и локальными симптомами — боли в суставах, преимущественно в ночное время, явления артрита. Для подтверждения диагноза необходимы рентгенологические данные, анализ синовиальной жидкости, биопсия синовиальной оболочки.
Ювенильный спондилоартрит. Данное заболевание является возможным исходом хронического течения РеА у предрасположенных лиц (HLA-B27 носителей). Суставной синдром так же, как и при РеА, представлен асимметричным моно- или олигоартритом с преимущественным поражением суставов ног. Кардинальными признаками, позволяющими поставить диагноз ювенильного спондилоартрита, являются рентгенологические данные, свидетельствующие о наличии сакроилеита (одно- или двустороннего).
Выделяют три вида терапии: этиотропную, патогенетическую, симптоматическую.
Этиотропное лечение РеА, ассоциированного с хламидийной инфекцией. Поскольку хламидии являются внутриклеточными паразитами, то выбор антибактериальных препаратов ограничивается только теми, которые способны накапливаться внутриклеточно. К таким препаратам относятся макролиды, тетрациклины и фторхинолоны. Однако тетрациклины и фторхинолоны достаточно токсичны, их применение ограничено в детской практике. В связи с этим для лечения хламидийного артрита у детей используются макролиды. Азитромицин — для детей в первый день приема доза препарата составляет 10 мг/кг, а в последующие 5–7 дней — 5 мг/кг в один прием. Лучший эффект достигается при использовании антибиотика в течение 7–10 дней. Рокситромицин — для детей суточная доза составляет 5–8 мг/кг массы тела. Джозамицин (вильпрафен) суточная доза препарата составляет 30–50 мг/кг массы тела, разделенные на три приема. Кларитромицин используется у детей старше 6 мес — 15 мг/кг/сут в 2 приема, спирамицин — детям массой более 20 кг из расчета 1,5 млн МЕ/10 кг массы тела в сутки. Кратность приема — 2–3 раза.
У подростков возможно применение тетрациклинов и фторхинолоновых препаратов.
В отношении РеА, связанных с кишечной инфекцией, однозначных рекомендаций по антибактериальной терапии не существует. Наличие антител к бактериям кишечной группы и особенно бактериологическое подтверждение кишечной инфекции является основанием для назначения антибиотиков. Используются аминогликозиды — амикацин в/м или в/в — до 15 мг/кг/сут в одно-два введения, 7 сут, гентамицин в/м или в/в 5–7 мг/кг/сут в два введения, 7 сут, фторхинолоновые препараты (для детей старше 12 лет).
Патогенетическая терапия. Монотерапия антибиотиками оказывает недостаточный эффект при затяжном и хроническом течении РеА, неадекватности иммунного ответа. Целесообразно для лечения хронического хламидийного артрита использовать различные иммуномодулирующие средства (тактивин, ликопид, полиоксидоний) в сочетании с антибиотиками.
Наиболее эффективной, по результатам многолетних контролируемых исследований, оказалась схема с использованием ликопида [8, 10, 13].
Схема комбинированной терапии ликопидом и антибиотиками у больных с хроническим течением РеА, ассоциированного с хламидийной инфекцией, следующая.
- Ликопид применяется в виде сублингвальных таблеток. Детям до 5 лет целесообразно назначать ликопид по 1 мг 3 раза в день, дети старше 5 лет — ликопид по 2 мг 3 раза в день. Курс лечения составляет 24 дня.
- На 7-й день приема ликопида назначается антибиотик. Возможно использование любого антибиотика, обладающего противохламидийной активностью. Так как необходимо перекрыть 2–3 жизненных цикла хламидий, курс лечения антибиотиком должен составлять не менее 7–10 дней.
- После завершения курса антибактериальной терапии дети продолжают получать ликопид до 24 дня.
Использование иммуномодуляторов противопоказано при трансформации РеА в спондилоартрит, высокой иммунологической активности.
Симптоматическая терапия. С целью лечения суставного синдрома при РеА применяют НПВП. Диклофенак внутрь 2–3 мг/кг/день в 2–3 приема или напроксен внутрь 15–20 мг/кг/день в 2 приема или ибупрофен внутрь 35–40 мг/кг в 2–4 приема или нимесулид внутрь 5 мг/кг в 2–3 приема или мелоксикам внутрь 0,3–0,5 мг/кг в 1 прием.
Глюкокортикостероиды как наиболее мощные противовоспалительные средства используются в период обострения суставного синдрома. Их применение ограничивается преимущественно внутрисуставным способом введения. При необходимости можно воспользоваться коротким курсом пульс-терапии метилпреднизолоном, который предполагает быстрое (в течение 30–60 мин) внутривенное введение больших доз метилпреднизолона (5–15 мг/кг в течение 3 дней).
При тяжелом и торпидном течении заболевания, появлении признаков спондилоартрита, высокой клинической и лабораторной, в том числе иммунологической, активности возможно применение иммуносупрессивных препаратов. Наиболее часто используется сульфасалазин (в дозе 30–40 мг/кг массы в сутки), реже метотрексат ( в дозе 10 мг/м 2 в неделю).
У большинства детей РеА заканчивается полным выздоровлением. У части больных эпизоды РеА рецидивируют и в дальнейшем появляются признаки спондилоартрита, особенно у HLA-B27 позитивных больных. Мерами профилактики являются своевременное выявление хламидийной инфекции у ребенка и членов его семьи, адекватная терапия урогенитальной инфекции.
Е. С. Жолобова, доктор медицинских наук, профессор
Е. Г. Чистякова, кандидат медицинских наук, доцент
Д. В. Дагбаева
ММА им. И. М. Сеченова, Москва
Причины возникновения
Детский артрит понимает под собой этиологически разнообразную группу, объединяющую в себе различные ревматические заболевания. Недуг характеризуется воспалением всех, без исключения, элементов суставов. Артриты у детей могут провоцировать различные состояния.
Причем разные формы вызывают различные факторы. Наиболее часто диагностируется ревматическая форма болезни, которая развивается вследствие предрасположенности на генном уровне. Кроме этого причины возникновения поражения суставов включают следующие факторы:
- бактериальные инфекции (например, стрептококки). Часто такую патологию вызывают скарлатина, ангина, отит и т. д.;
- внесуставные инфекции;
- вирусные инфекции. Например, вызвать недуг могут гепатит или грипп. Заражение инфекцией суставов может осуществляться через кровь или травму открытого типа. Вирусный артрит диагностируется у детей очень часто;
- паразиты;
- проведение вакцинации (вариант ее осложнение);
- гиперчувствительность организма к конкретному лекарству, продукту или аллергену;
Также к появлению такого недуга могут привести неблагоприятные условия жизни. В связи со столь разнообразными причинами развития артритов у маленьких детей многие педиатры (Комаровский и другие) рекомендуют при появлении начальных признаков недомогания сразу же обращаться к лечащему врачу.
Классификация
Симптомы и лечение этого заболевания напрямую зависят от формы. Сегодня врачи выделяются такие виды этого недуга:
- ревматический артрит. Появляется как последствие ревматизма. Развивается после перенесения стрептококковой инфекции;
- ревматоидный ювенильный тип. Ревматоидный артрит у детей развивается после появления хронического очага воспаления сустава. Зачастую диагностируется в возрасте пяти лет. Кроме 5 лет, он часто встречается и в 12–14 лет. Причем девочки болеют;
- ювенильный анкилозирующий спондилит. Второе название болезнь Бехтерева;
- реактивный. Развиваются вследствие наличия предрасположенности на генном уровне или наличии инфекции внесуставного плана;
- тип, ассоциированный с различными инфекциями;
Также иногда у малышей разного возраста встречается полиартрит. Необходимо помнить, ревматоидный артрит у ребенка и другие формы течения болезни имеют как схожие, так и отличные симптомы. Эти проявления необходимо знать, чтобы не пропустить начало болезни и своевременно начать лечение. Ведь артриты у детей, имеющие разные причины возникновения, должны лечиться по разным схемам.
Симптомы и проявления
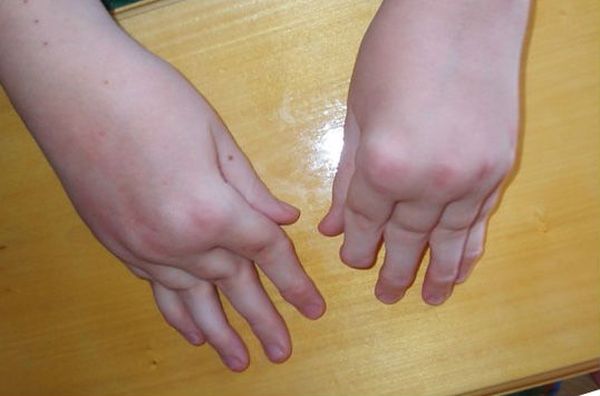
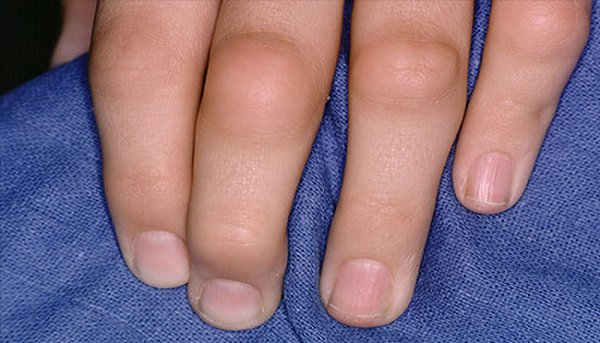
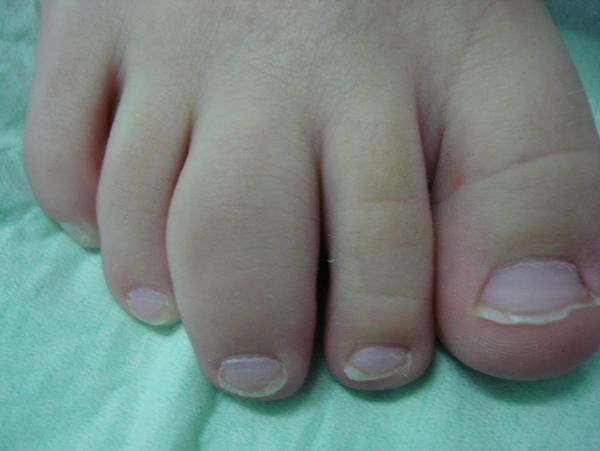
Несмотря на причины появления, все виды артрита, проявляющиеся у детей, провоцируют появление воспалительного очага в суставных элементах. Такое состояние сопровождается гиперемией, отечностью и выраженной болью. Часто поражаются крупные суставы. Утром даже может наблюдаться их скованность, а также изменение походки. Малыши, пораженные недугом в 2 года, могут вообще перестать ходить. Также часто встречаются лимфаденопатии, увеиты и полиморфная кожная сыпь. Такие признаки идентифицируются, как суставной синдром.
При острой стадии течения патологии часто повышаться температура (38–39 °C). Возможно увеличение габаритов селезенки и печени. При некоторых формах развивается аллергическая сыпь, полисерозиты, миокардиты и анемии. Если имеет место прогрессирующий детский артрит, то симптомы такого недуга будут проявляться в стойком искривлении суставов, нарушении подвижности, появлении амилоидоза внутренних органов (почек, сердца, и т. д.). Такое развитие событий часто заканчивается инвалидизацией. Обычно такой исход имеет ревматоидный артрит у детей ювенильного типа.

Во всех случаях болезни малыш становятся капризным и слабым. Столь разнообразные признаки при выявлении артрита у детей требует точного изучения. Чтобы диагностика была достоверной, в данном случае применяются лабораторные исследования (различные анализы), МРТ или КТ суставов, а также рентгены и УЗИ.
Диагностика у детей
Ввиду того, что у ребенка ревматоидный или любой другой артрит характеризуется полисимптомным течением, у его лечащего врача диагностика точной формы может вызвать трудности. Поэтому в постановке диагноза принимают участие различные специалисты: педиатр, дерматолог и ревматолог и т.д. Причем участие в постановке диагноза того или иного врача зависит от того, какие признаки проявились. Ведь ревматоидный артрит у детей может иметь однотипные симптомы с различными другими формами недуга.
Врачи, для определения диагноза, обязательно должны учитывать развитие болезни во времени. Особенно, если обращение было осуществлено в запущенной стадии. Они внимательно осматривают пострадавший сустав. Очень часто, с целью уточнения диагноза, выполняют лабораторные исследования (например, определение антинуклеарных антител и т. д.).
Лечение
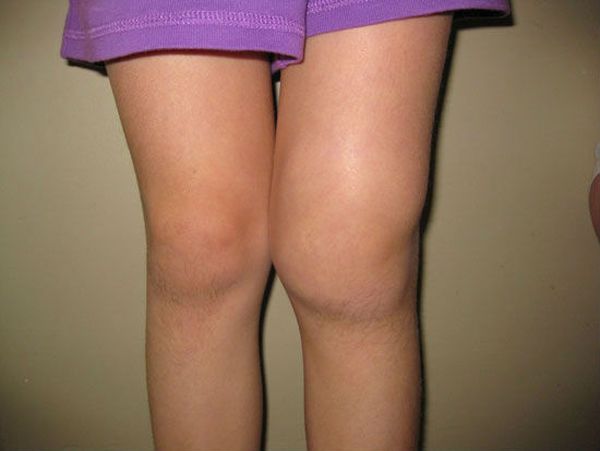
Лечение артрита у детей зависит от формы и стадии течения. Главный метод лечения – медикаментозный. Врач выписывает лечебную мазь и конкретные лекарства. Лечение ревматоидного артрита у детей и иных форм проявления недуга также включает:
- массаж;
- лечебная физкультура;
- физиотерапия;
Также лечить болезнь можно через иммобилизации сустава на определенное время. Как показывает практика, лучшие результаты дает именно комплексная терапия.
Последствия
Если ревматоидный или иной артрит у детей имел правильное лечение, которое было оказано своевременно, то после его окончания не наблюдается развитие никаких последствий.
Однако, если имело место инфекционное заражение, то в качестве рецидива может возникнуть реактивный вариант недуга. При длительном течении недуга возможно нарушение подвижности суставных элементов. Также происходит их деформация или разрушение, что заканчивается инвалидностью.
Чтобы обезопасить ребенка от рисков развития осложнений, родители должны знать первые признаки развития поражения суставов воспалительного типа. Данный недуг, развивающиеся у малышей, в случае необходимо лечении не несет в себе явной опасности. Однако затягивание с лечение может плохо завершиться.
Из этого видео вы узнаете, как определить артрит у детей.

Врач-ревматолог, кандидат медицинских наук.
Сфера научных интересов: кардиоваскулярная патология при системных заболеваниях соединительной ткани, современные методы в диагностике и лечение ревматоидного, псориатического, подагрического и других артритов, реактивные артриты.
Автор методики и компьютерной программы ранней диагностики сердечной недостаточности у больных системной красной волчанкой, организатор и ведущий школ для пациентов.
-
This author does not have any more posts.
Воспалительные болезни суставов являются одной из наиболее серьезных проблем современной педиатрии и детской ревматологии. До недавнего времени особое внимание уделяли ювенильному ревматоидному артриту, но в последние годы наметилась тенденция к увеличению числа прочих воспалительных суставных патологий у детей и подростков, в том числе реактивных артропатий.
Реактивный артрит (РеА) – это асептическое, неинфекционное воспаление суставов в ответ на какую-либо внесуставную инфекцию, то есть из сустава не удается выделить провоцирующий микроорганизм. Этот термин был широко внедрен в клиническую практику в 1969 году для обозначения артрита, после иерсиниозной инфекции. Впоследствии обнаружилось, что также другие микроорганизмы способны вызывать реактивное воспаление в суставах.
Причины
Как и у взрослых людей, у детей РеА возникает через несколько недель после перенесенной урогенитальной или кишечной инфекции. Микроорганизмы, которые наиболее часто являются причиной развития РеА у детей следующие:
- хламидии,
- уреаплазмы,
- иерсинии,
- сальмонеллы,
- шигеллы,
- кампилобактер.
Кроме того, для детей в отдельную группы выделены артриты после носоглоточной и респираторной инфекции, что обуславливает актуальность и широкое распространение этих инфекций в детской популяции. Более того, отмечены семейные случаи возникновения артритов после респираторной инфекции у нескольких детей в семье. Основными возбудителями таких артритов являются стрептококки, хламидия пневмонии (Chlamydia pneumoniae) и микоплазма пневмонии (Mycoplasma pneumoniae). В отдельную редко встречающуюся группу объединены РеА после вакцинации.
Данные о распространении детских реактивных артритов очень вариабельны, однако считается, что у детей до 14 лет в структуре ревматических болезней примерно половину всех случаев составляют реактивные артриты, а у подростков – около 1/3 всех случаев, что подтверждает чрезвычайную актуальность этой проблемы.
На возникновение реактивного артрита влияет как характеристика самих артритогенных инфекций с одной стороны, так и генетическая предрасположенность к ним – с другой.
Симптомы
Основные клинические проявления РеА у детей следующие:
- Поражение суставов: как правило, артрит ассиметричный, одновременно поражаются не более 4 суставов (ОЛИГОАРТРИТ), обычно суставы ног;
- Наличие в анамнезе перенесенной инфекции: мочеполовой, кишечной, носоглоточной, обычно около 4 недель назад;
- Лабораторное подтверждение инфекции: исследование кала, крови, синовиальной (суставной) жидкости, выделяемого из уретры, соскоба из уретры и др. биологического материала.
- Подтверждение другой причины ОЛИГОАРТРИТА (спондилоартрит, подагра, болезнь Лайма, гнойный артрит) опровергает диагноз РеА.
Особняком стоит синдром Рейтера, который включает в себя классическую триаду симптомов после перенесенной инфекции – артрит, уретрит, конъюнктивит. Впервые синдром Рейтера был описан в 1818 году, а свое нынешнее название получил только спустя сто лет, когда Ганс Рейтер описал возникновение у 16-летнего подростка артрита, конъюнктивита и уретрита после перенесенной дизентерии. Наиболее частой причиной развития синдрома Рейтера является хламидийная инфекция. Патогенными для человека являются 2 вида хламидий: хламидия трахоматис (Chlamydia trachomatis) и хламидия пневмонии (Chlamydia pneumoniae). Характерной чертой хламидий является их внутриклеточный паразитизм: под воздействием каких-либо неблагоприятных для микроорганизма условий они способны трансформироваться в особые L-формы, которые длительно время могут находиться внутри клетки. Это и обуславливает способность хламидий длительное время поддерживать воспаление, то есть приводить к хронизации инфекции. Заражение хламидией пневмонии происходит воздушно-капельным путем, а хламидии трахоматис – половым, контактно-бытовым и от матери к ребенку при прохождении ребенка через инфицированные половые пути при родах. И если у взрослых людей приоритетным считается половой путь заражения, то для ребенка, безусловно, это не актуально. У детей в 90% случаев возбудителем является хламидия пневмонии, тогда как в 10% — хламидия трахоматис изолированно или в сочетании с хламидией пневмонии. Перенесенный однажды хламидиоз НЕ обеспечивает пожизненного иммунитета, а, значит, не исключено повторное заражение.
Как проявляется синдром Рейтера у детей?
Реактивный артрит у детей начинается обычно через 2-4 недели после инфекции. У детей поражение мочеполовой системы обычно протекает с довольно стертой, смазанной клинической картиной. И если у взрослых хламидиоз протекает обычно с бурной клинической картиной, то у детей эти признаки могут быть довольно неспецифическими и проявляться в виде цистита, вульвовагинита у девочек, и баланита (воспаление головки полового члена) у мальчиков, или в виде изменений в анализе мочи – появление белка, лейкоцитов в моче.
Поражение органа зрения проявляется в виде конъюнктивита той или иной степени выраженности, и только у 1/3 пациентов наблюдается тяжелое поражение глаз вплоть до слепоты.
Особенности поражения суставов при РеА были описаны выше. Для синдрома Рейтера вдобавок характерно воспаление мягких тканей суставов, связочного аппарата, часто присутствуют боли в пятках, позвоночнике. У детей нередко наблюдается повышение температуры вплоть до лихорадки. Особенностью реактивного артрита у детей является то, что довольно быстро острые симптомы исчезают, что отнюдь не обозначает выздоровление! Артрит приобретает непрерывно-рецидивирующее течение, при этом в патологические реакции вовлекаются все новые и новые суставы. Помимо классической триады признаков могут поражаться кожа, слизистые оболочки, лимфатические узлы, печень, сердце. Следует помнить, что далеко не всегда синдрома Рейтера развивается по классическому пути, нередко могут присутствовать только 2 признака заболевания (неполный синдром Рейтера), что усложняет раннюю диагностику и ухудшает прогноз.
Читайте также:


