Реферат по ревматизму педиатрия
Ревматизм у детей и подростков. Клиника, диагностика, лечение
Ревматизм – это системное воспалительное заболевание соединительной ткани с характерным поражением сердца.
Этиология, патогенез. Основной этиологический фактор при острых формах заболевания – b-гемолитический стрептококк группы А. У пациентов с затяжными и непрерывно рецидивирующими формами ревмокардита установить связь заболевания со стрептококком часто не удается. В развитии ревматизма особое значение придают иммунным нарушениям.
Предполагают, что сенсибилизирующие агенты в организме (стрептококк, вирусы, неспецифические антигены и т. д.) могут приводить на первых этапах к развитию иммунных воспалений в сердце, а затем к нарушению антигенных свойств его компонентов с преобразованием их в аутоантигены и развитием аутоиммунного процесса. Особую роль в развиии ревматизма играет генетическое предрасположение.
Классификация. Необходимо выявлять прежде неактивную или активную фазу заболевания.
Активность может быть минимальной (I степени), средней (II степени) и максимальной (III степени). Для определения степени активности используются выраженность клинических проявлений, а также изменения лабораторных показателей.
Классификация по локализации активности ревматического процесса (кардит, артрит, хорея и т. д.), состоянию кровообращения и течению заболевания.
Выделяют острое течение ревматизма, подострое течение, затяжное течение, непрерывно рецидивирующее течение и латентное течение заболевания. Выделение латентного течения оправдано только для ретроспективных характеристик ревматизма латентное формирование порока сердца и т. д.
Клиника. Наиболее часто заболевание развивается через 1–3 недели после перенесенной ангины, иногда – другой инфекции. При рецидивах этот срок может быть меньшим. Рецидивы болезни часто развиваются после любых интеркуррентных заболеваний, оперативных вмешательств, физических перегрузок. Проявлением ревматизма является сочетание острого мигрирующего и обратимого полностью полиартрита крупных суставов с умеренно выраженным кардитом. Начало заболевания острое, бурное, редко подострое. Полиартрит развивается быстро, сопровождается ремитирующей лихорадкой до 38–40 0 С с суточными колебаниями в 1–2 0 С, сильным потоотделением, но чаще без озноба.
Первым симптомом ревматического полиартрита является острая боль в суставах, нарастающая и усиливающая при малейших пассивных и активных движениях. К боли присоединяется отечность мягких тканей в области суставов и одновременно появляется выпот в суставной полости. Кожные покровы над пораженным суставом горячие, при пальпации сустава резкая болезненность, объем движений ограничен из-за боли.
Ревматический миокардит, если отсутствует сопутствующий порок, протекает нетяжело, с жалобами на легкие боли или неприятные, неясные ощущения в области сердца, незначительную одышку при нагрузках, редко – жалобами на перебои в работе сердца, сердцебиение. При перкуссии сердце нормальных размеров или умеренно увеличено влево, при аускультации и на ФКГ характерна удовлетворительная звучность тонов, небольшое приглушение 1 тона, иногда регистрируется 3 тон, редко – 4 тон, мягкий мышечный систолический шум на верхушке сердца и проекции митрального клапана. Артериальное давление нормального уровня или умеренно снижено. На ЭКГ – уплощение, уширение и зазубренность зубца Р и комплекса QRS, редко может быть удлинение интервала РQ более 0,2 с, у некоторых больных регистрируется небольшое смещение интервала S—Т книзу от изоэлектри-ческой линии и изменение зубца Т, становится низкий, отрицательный, реже двухфазный (прежде всего в отведениях V1 —V3). Редко появляются экстрасистолы, атриовентрикуляр-ная блокада 2—3-й степени, внутрижелудочковая блокада, узловой ритм.
Существенным симптомом служит при аускультации четкий систолический шум при достаточной звучности тонов и отсутствии признаков выраженного поражения миокарда. В отличие от шума, связанного с миокардитом, эндокардитический шум бывает грубым, но иногда может иметь музыкальный оттенок Звучность эндокардитического шума увеличивается при перемене позы больного или после нагрузки.
Сухой перикардит клинически проявляется постоянными болевыми ощущениями в области сердца и шумом трения перикарда, который чаще выслушивается вдоль левого края грудины. Интенсивность шума при аускультации различна, часто он определяется в обеих фазах сердечного цикла. На ЭКГ выявляется смещение интервала S—Т вверх во всех отведениях в самом начале заболевания. При дальнейшем развитии эти интервалы возвращаются к изоэлектрической линии, также одновременно образуются двухфазные или отрицательные зубцы Т. Сухой перикардит сам не способен вызывать увеличения сердца.
Экссудативный перикардит является дальнейшей стадией развития сухого перикардита. Основным первым клиническим признаком появлений выпота становится исчезновение болей в связи с разъединением воспалительных листков перикарда, накапливающимся экссудатом.
Диагностика: на основании анамнеза, клинических и данных лабораторных исследований. В анализе крови нейтрофильный лейкоцитоз со сдвигом влево, тромбоцитоз, нарастание СОЭ до 40–60 мм/ч. Характерно нарастание титров противострептокок-ковых антител: антистрептогиапуронидазы и антистрептокиназы более 1: 300, антистрептолизина более 1: 250. Высота титров про-тивострептококковых антител и их динамика не показывает степень активности ревматизма. В биохимическом исследовании повышение уровня фибриногена плазмы выше 4 г/л, глобулинов выше 10 %, г-глобулинов – выше 20 %, серомукоида – выше 0,16 г/л, появление в анализе крови С-реактивного белка. Во многих случаях биохимические показатели активности параллельны величине СОЭ. Выделяют большие диагностические критерии ревматизма: полиартрит, кардит, кольцевая эритема, хорея, ревматические узелки. Выделяют малые диагностические критерии ревматизма лихорадка, артралгии, перенесенный в прошлом ревматизм, наличие ревматического порока сердца, повышенная СОЭ, положительная реакция на С-реактивный белок, удлинение интервала Р—Q на ЭКГ.
Диагноз можно считать достоверным, если у больного имеются два больших критерия диагностики и один малый критерий диагностики или один большой и два малых критерия диагностики, но только в том случае, если одновременно существуют оба из следующих доказательств, можно судить о предшествующей стрептококковой инфекции: недавно перенесенная скарлатина (которая является бесспорным стрептококковым заболеванием); высевание стрептококка группы А со слизистой оболочки глотки; повышение титра антистрептолизина О или других стрептококковых антител.
Лечение. Соблюдать постельный режим на 3 недели и более. В диете показано ограничение поваренной соли, углеводов, достаточное введение белков и витаминов. Исключение продуктов, вызывающих аллергизацию. Антибактериальная терапия бензилпени-циллина, натриевая соль применяется 2 недели, затем препараты пролонгированного действия – бициллин-5, при непереносимости пенициллинов – замена цефалоспоринами, макролидами. Назначают витаминотерапию, препараты калия. Патогенетическая терапия: глюкокортикоиды, преднизолон. Нестероидные противоспалительные препараты (индометацин, вольтарен). Препараты аминохинолина (резохин, делагил) – при вялом, затяжном и хроническом течении. Иммунодепрессанты применяют редко. Проводится симптоматическая терапия сердечной недостаточности. При показаниях назначают мочегонную терапию. На проявление малой хореи антиревматические препараты практически не влияют. В этих случаях к проводимой терапии рекомендуется присоединить люминал или другие психотропные средства типа аминазина или седуксена. Большое значение для ведения больных с малой хореей имеет спокойная обстановка, позитивное отношение окружающих, внушение пациенту уверенности в полном выздоровлении. В необходимых случаях требуется принять меры, предупреждающие самоповреждение больного вследствие насильственных движений.
Лечение в стационаре – 1,5–2 месяца, затем лечение в местном санатории 2–3 месяца, где проводится лечение хронических очагов инфекции и диспансерное наблюдение у участкового педиатра и кардиоревматолога.
Профилактика: первичное правильное лечение стрептококковой инфекции, санация очагов хронической инфекции, рациональное питание. Вторичная профилактика включает в себя проведение бициллино-медикаментозной профилактики всем больным независимо от возраста и наличия или отсутствия порока сердца, перенесшим достоверный ревматический процесс. Прогноз – благоприятный.
Ревматизм (острая ревматическая лихорад- к а, ОРЛ) - системное воспалительное заболевание соединительной ткани с преимущественным поражением сердечнососудистой системы, проявляющееся кардитом, артритом, хореей и эритемой кожи, имеющее склонность к рецидивиро- ванию, прогрессированию и формированию пороков сердца.
Этиология. Основную роль в развитии заболевания играет р-гемолитический стрептококк группы А. Установлена связь между началом заболевания и перенесенной стрептококковой инфекцией в виде ангины, скарлатины, обострения хронического тонзиллита, фарингита, синусита, отита. Возможна ассоциация стрептокока и вируса.
Однако для развития заболевания одного стрептококкового воздействия недостаточно. Для этого нужна особая, гипериммунная реакция организма на антигены, продуцируемые стрептококком. Гипериммунный ответ свидетельствует о генетически детерминированной предрасположенности к ревматизму. При поиске генетических маркеров ревматической лихорадки выявлена непосредственная причастность к ее развитию антигенов системы гистосовместимости HLA, преобладание All, В 35, DR4, DR5 и DR7 и аллогена В-лимфоцитов D8/17.
Патогенез. В основе развития ревматизма лежат иммунные реакции с последующим развитием иммунного воспаления. Механизм повреждения сердца обусловловливают два основных фактора: антигенная мимикрия - близость антигенного состава возбудителя и тканей сердца и кардиотропность токсинов стрептококка. Многочисленные антигены стрептококка вызывают формирование антистрептококковых антител - антистрептолизина-О, антистрептогиалуронидазы, антистреп- токиназы и др. Благодаря антигенной мимикрии антитела воздействуют не только на стрептококк, но и на сердце. Основной их мишенью является миокард и эндокард. Поврежденная ткань приобретает антигенные свойства, что приводит к образованию аутоантител и дальнейшему повреждению соединительной ткани, т.е. возникает аутоиммунный процесс.
В генезе заболевания имеет значение и прямое повреждающее действие токсинов возбудителя на ткани сердца, суставов, сосудов и других органов.
Клиническая картина. Клинические проявления ОРЛ разнообразны и зависят от локализации ревматического процесса, степени его активности.
Заболевание у детей протекает более остро и тяжело, чем у взрослых. Как правило, ОРЛ развивается остро, спустя 1- 2 недели после перенесенной стрептококковой инфекции. В активной фазе заболевания ведущим клиническим синдромом является поражение сердца - ревмокардит. Его называют первичным при первой атаке и возвратным - при повторных.
Миокардит развивается практически у 100% больных ОРЛ. От степени его выраженности зависит состояние кровообращения. При ярковыраженных клинических проявлениях общее состояние больного значительно нарушается. Кожные покровы бледные. Границы сердца расширены. Верхушечный толчок ослаблен. Сердечные тоны глухие. Может развиться недостаточность кровообращения. Такое течение миокардита встречается довольно редко.
У большинства детей преобладают умеренные изменения со стороны миокарда: общее состояние нарушается незначительно, отмечается тахикардия, которая характеризуется значительным упорством, реже регистрируется брадикардия. I тон приглушен, на верхушке и в 5-й точке выслушивается
На ЭКГ при миокардите выявляется замедление предсердно-желудочковой проводимости, изменение биоэлектрических процессов в миокарде (снижение амплитуды зубца Т, смещение сегмента ST вниз, увеличение длительности электрической систолы).
Эндокардит почти всегда сочетается с миокардитом, он развивается в периоде острых проявлений у 70% детей при первой атаке ревматизма и в 100% - при повторной. Эндокардит может быть пристеночным, клапанным и тотальным. Последний сопровождается выраженной интоксикацией, высокой СОЭ, яркими воспалительными сдвигами в общем и биохимическом анализах крови.
При поражении клапанов типично появление шума дующего характера при аускультации. Наиболее часто поражается митральный клапан, примерно у 10% больных - аортальный. При поражении митрального клапана в зоне его проекции (на верхушке и в 5-й точке) появляется грубый систолический шум, который проводится в подмышечную область. При поражении аортального клапана над точкой проекции клапана аорты (второе межреберье справа у края грудины) выслушивается диастолический шум. Однако не всегда аускультативная картина бывает яркой, вследствие чего поражение клапанов обнаруживается только при УЗИ сердца.
Эндокардит может закончиться выздоровлением больного, при неблагоприятном исходе формируются ревматические пороки сердца: недостаточность митрального клапана, стеноз митрального отверстия, недостаточность аортальных клапанов. При первой атаке пороки развиваются у 15-20% больных, при повторной ОРЛ - у 50%.
Перикардит как изолированный процесс встречается редко. Обычно он присоединяется к эндомиокардиту или миокардиту. При сухом перикардите воспаление перикарда сопровождается отложением фибрина, в результате чего поверхность листков становится шероховатой. Это приводит к возникновению шума трения перикарда. Шум изменчивый, непостоянный, не связанный с тонами сердца, лучше выслушивается в третьем - четвертом межреберье слева или над грудиной, усиливается при наклоне туловища вперед.
Важный симптом поражения перикарда - боль в сердце, усиливающаяся при вдохе и движениях. У грудных детей о боли свидетельствуют приступы внезапного беспокойства, бледность, тахикардия, апноэ.
При экссудативном перикардите состояние ребенка зависит от величины и скорости накопления выпота. В современных условиях обычно развивается серозно-фиброзный перикардит с небольшим количеством выпота. При остром развитии перикардита состояние ребенка резко ухудшается, появляются одышка, тахикардия, тупые боли в сердце. Тоны сердца глухие, верхушечный толчок не определяется, увеличиваются границы сердечной тупости.
На ЭКГ - низкий вольтаж зубцов, смещение сегмента ST вниз от изолинии, отрицательный зубец Т.
Внесердечные проявления при ОРЛ многообразны, это обусловлено генерализованным характером ревматического процесса. К ним относятся артрит или полиартралгии, поражение ЦНС (малая хорея), поражение кожи в виде кольцевидной эритемы и ревматических узелков.
Ревматический артрит обычно возникает в начале заболевания. Поражаются прежде всего крупные и средние суставы: коленные, голеностопные, локтевые и лучезапястные. Суставы опухшие, резко болезненные, горячие на ощупь, кожа над ними гиперемирована. Характерны летучесть болей, симметричность и множественность поражения суставов. При назначении противовоспалительного лечения проявления артрита в течение нескольких дней исчезают, не оставляя деформаций (отличительная особенность ревматического поражения суставов).
Реже при ОРЛ развивается артралгия, при которой отмечается болезненность суставов без видимых изменений в них.
Поражение нервной системы в детском возрасте проявляется виде малой хореи. Она встречается у 12-17% больных. Типичная клиническая картина хореи развивается через 2- 3 недели после начала ОРЛ. Для нее типична триада симптомов: 1) гиперкинезы (непроизвольные порывистые движения различных групп мышц, усиливающиеся при эмоциях, воздействии внешних раздражителей и исчезающие во сне); 2) расстройство координации движений; 3) мышечная гипотония.
Начальными проявлениями малой хореи могут быть быстрота и порывистость движений. Затем появляются подергивания мышц лица и рук. Ребенок гримасничает, становится неловким, роняет предметы, у него нарушается походка, меняется почерк. Гиперкинетический синдром часто выражен больше в правой или левой половине тела (гемихорея). При хорее всегда страдает психоэмоциональная сфера: отмечаются эмоциональная неустойчивость, раздражительность, плаксивость, общая слабость. Малая хорея может сочетаться с поражением сердца.
В настоящее время преимущественно встречаются стертые формы заболевания, при которых имеются только отдельные сла- бовыраженные признаки поражения нервной системы. Малая хорея продолжается около 2-3 месяцев, часто бывают рецидивы.
Кольцевидная эритема наблюдается у 5-10% детей с ОРЛ. Она имеет вид розовых кольцевидных элементов, не возвышающихся над поверхностью кожи и образующих кружевной рисунок. Особенность эритемы - летучесть, она может несколько раз исчезать и вновь появляться. Обычно эритема располагается на спине, груди, над пораженными суставами.
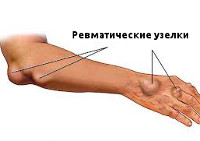
Ревматические узелки - плотные, безболезненные, неподвижные образования, размером с просяное зерно и более, локализуются в подкожной клетчатке, в области крупных суставов, по ходу сухожилий, в фасциях, апоневрозах. Исчезают медленно, не оставляя следов. В последние годы наблюдаются очень редко.
Течение. В течении ревматического процесса выделяют две фазы: активную и неактивную. Активная фаза длится 1 год от начала атаки ОРЛ.
С каждой новой атакой ревматизма признаки поражения сердца (формирование пороков) выходят на первый план, экс- тракардиальные проявления заболевания становятся менее яркими.
Различают три степени активности ОРЛ.
При 1-й (минимальной) степени отмечается изолированный миокардит или в ревматический процесс сердце не вовлекается, но имеются проявления малой хореи. Лабораторные и инструментальные признаки ОРЛ слабо выражены.
2-я (умеренная) степень характеризуется поражением миокарда и эндокарда с развитием сердечной недостаточности I и НА степени. Лабораторные и инструментальные признаки заболевания умеренно выражены.
При 3-й (высокой) степени поражаются две или три оболочки сердца с явлениями сердечной недостаточности ПА и НБ степени, малая хорея имеет выраженную клиническую картину. Резко изменены лабораторные показатели.
Выделяют острое (до 2-3 месяцев), подострое (3-6 месяцев), затяжное (свыше 6 месяцев), рецидивирующее (чередование обострений и неполных ремиссий, при которых сохраняется минимальная активность ревматического процесса) и латентное (клинически бессимптомное) течение ревматизма.
Диагностика. Для диагностики ОРЛ используются критерии, предложенные А.А. Киселем, Т. Джонсом, А.И. Нестеровым (табл. 9).
Табл. 9. Международные критерии для диагностики ОРЛ
Кольцевидная эритема Подкожные ревматические узелки
Клинические: аргралгия лихорадка Лабораторные: повышенная СОЭ увеличение уровня СРБ Инструментальные:
удлинение интервала PR на ЭКГ признаки митральной или аортальной регургитации на ЭхоКГ
Данные, подтверждающие предшествующую инфекцию Р-гемолити- ческим стрептококком группы А
Повышенные или повышающиеся ти гры прогивострептококковых антител (АСЛ-0 > 250)
Позитивная А-стрептококковая культура, выделенная из зева, или положительный тест быстрого определения А-стрептококкового антигена
Примечание. О высокой вероятности наличия у больного ОРЛ можно говорить при обнаружении у него двух больших или одного большого и двух малых критериев в сочетании с признаками предшествующей стрептококковой инфекции Р-гемолитическим стрептококком группы А.
Лабораторная диагностика. Со стороны периферической крови отмечаются лейкоцитоз, повышенная СОЭ. При биохимическом исследовании выявляются диспротеинемия, С-реак- тивный белок, повышенное содержание фибриногена, серо- мукоида. Важное диагностическое значение имеет нарастание титров противострептококковых антител: антистрептолизина О(АСЛ-О), антистрептогиалуронидазы (АСГ), антистрептоки- назы (АСК), выделение из зева стрептококка группы А.
Лечение. Лечебные мероприятия при ревматизме комплексные, длительные и состоят из нескольких этапов: 1-й этап - стационар; 2-й этап - местный санаторий или домашний режим в течение 1,5-2 месяцев; 3-й этап - диспансерное наблюдение в детской поликлинике.
Лечение в стационаре, желательно в кардиологическом отделении, проводится на протяжении 1,5-2 месяцев. Больным показано временное ограничение двигательной активности. Вначале на 2-3 недели назначается постельный режим, затем еще на 2 недели - полупостельный, через 6 недель от начала заболевания - тренирующий.
Перевод с одного режима на другой проводится под контролем клинических и лабораторных данных, результатов нагрузочных функциональных проб. Со 2-3-й недели с момента госпитализации показана ЛФК.
Пища должна быть обогащенной витаминами, калием и магнием. При отсутствии нарушения кровообращения дети получают общий стол с оптимальным содержанием белков, жиров, углеводов. При использовании гормональных препаратов и диуретиков питание корригируется дополнительным введением продуктов, содержащих калий (изюм, курага, бананы, чернослив) и липотропных веществ (творог, овсяная каша и др.). При явлениях сердечной недостаточности ограничиваются поваренная соль и жидкость (стол № 7).
Медикаментозная терапия направлена на подавление воспалительного процесса и ликвидацию стрептококковой инфекции.
Базисная терапия заболевания включает нестероидные противовоспалительные препараты (НПВП), хинолиновые препараты, глюкокортикоиды, цитостатики.
Выбор средств базисной терапии и длительность их назначения зависят от состояния ребенка, степени активности ревматического процесса.
При 1-й степени активности ОРЛ в качестве противовоспалительных препаратов используются НПВП (диклофенак натрия, вольтарен, ортофен, бруфен). Их назначают на 2— 3 месяца, иногда до 6 месяцев. В полной дозе они применяются в течение 2 недель, затем дозу НПВП уменьшают на 50% и продолжают прием.
Для противовоспалительной терапии можно использовать новый класс нестероидных препаратов - нимесулид (найз).
До 7-летнего возраста не рекомендуют применение индо- метацина, стимулирующего склеротические процессы в очаге поражения, и тем самым способствующего быстрому формированию порока сердца.
При 2-й и 3-й степени активности ОРЛ, а также всем больным из группы риска по формированию клапанных пороков сердца (вовлечение в ревматический процесс эндокарда и др.) показаны глюкокортикостероидные гормоны (преднизолон). Курс лечения в среднем составляет 6-8 недель, при тяжелых кардитах - до 10-12 недель.
При рецидивирующем течении с высокой активностью процесса оправдано применение цитостатиков (азатиоприн) в течение 6-7 недель.
Для подавления стрептококковой инфекции (независимо от результатов высева) назначается 10-дневный курс антибактериальной терапии. Чаще всего используются полусинтетиче- ские пенициллины (амоксициллин, ампициллин, ампиокс, амок- сиклав, аугментин). Затем больной переводится на лечение бициллином-5.
При непереносимости пенициллинов, а также при отсутствии чувствительности к ним выделенного из зева стрептококка альтернативой являются макролиды <эритромицин, сумамед, рокситромицин) и цефалоспорины <цефалексин, цефазолини др.).
Важным компонентом комплексного лечения ОРЛ является санация очагов стрептококковой инфекции, прежде всего хронического тонзиллита.
В качестве фоновой терапии при ОРЛ используются витамины (С, А, Е) - курс 1 месяц. Рекомендуются антигистаминные препараты <тавегил, диазолин, фенкарол)в течение 5-7 дней.
Профилактика. Первичная профилактика включает два направления: мероприятия общего плана и борьбу со стрептококковой инфекцией. Меры общего плана предусматривают обеспечение правильного физического развития ребенка, закаливание с первых месяцев жизни, достаточное пребывание на свежем воздухе, рациональную физическую активность, полноценное питание.
Борьба со стрептококковой инфекцией заключается в ранней диагностике и правильном лечении инфекций, вызванных стрептококком группы А.
При ангине, скарлатине, обострении хронического тонзиллита назначаются полусинтетические пенициллины (ампициллин, амоксициллин, ампиокс, карбенициллин) - в течение 10- 14 дней или первые 5 дней с последующим введением бициллина-5 в дозе 750 000—1 500 000 ЕД дважды с интервалом 5 дней.
При аллергии, а также при отсутствии чувствительности стрептококка к препаратам пенициллинового ряда альтернативой являются макролиды (джозамицин, мидекамицин, рокси- тромицин).
Активно элиминируют возбудителя из верхних дыхательных путей цефалоспорины.
Вторичная профилактика направлена на предупреждение рецидивов и прогрессирования болезни у детей, перенесших ОРЛ. Она состоит в круглогодичном (ежемесячном) введении бициллина-5. Детям в возрасте до 10 лет в течете 5 лет после перенесенной атаки бициллин-5 назначается в дозе 750 000 ЕД, детям старше 10 лет - в дозе 1 500 000 ЕД один раз в Ъ-А недели.
Весной и осенью (март-апрель и октябрь-ноябрь) одновременно назначаются НПВП в течение 1 месяца.
Детям из группы риска по формированию пороков сердца (поражение эндокарда при первой атаке, рецидивирующее течение ОРЛ и др.) круглогодичная профилактика бициллином-5 должна проводится до 18-20-летнего возраста.
Для проведения вторичной профилактики могут использоваться пролонгированные антибиотики ретарпен или экстен- циллин. Они назначаются 1 раз в месяц детям до 10 лет по 1 200 000 ЕД, старше 10 лет - по 2 400 000 ЕД.
При обострении хронического тонзиллита, ОРИ, ангинах, другой носоглоточной инфекции на фоне круглогодичной бициллинотерапии проводится 7-10-дневное лечение антибиотиками (пенициллины, цефалоспорины, макролиды) в сочетании с НПВП.
Особенности работы сестры кардиологического отделения. Медсестра: 1) контролирует соблюдение больным постельного и двигательного режимов, правильность питания (стол № 10); 2) обеспечивает соблюдение санитарного режима в палате, уделяет внимание проветриванию, соблюдению температурного режима; 3) знает особенности применения и побочное действие лекарственных препаратов, используемых в кардиологии (сердечных гликозидов, периферических вазо- дилататоров, мочегонных, антиаритмических, сосудосуживающих средств и т. д.); 4) ежедневно измеряет величину АД, оценивает цвет кожных покровов, накопление отеков в подкожной клетчатке, подсчитывает пульс; 5) осуществляет транспортировку тяжелобольных детей на процедуры и обследования; 6) знает клинические признаки острой сердечной и сосудистой недостаточности и умеет оказать доврачебную помощь при них.
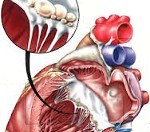
Ревматизм у детей – инфекционно-аллергическое заболевание, протекающее с системным поражением соединительной ткани сердечно-сосудистой системы, синовиальных оболочек суставов, серозных оболочек ЦНС, печени, почек, легких, глаз, кожи. При ревматизме у детей может развиваться ревматический полиартрит, ревмокардит, малая хорея, ревматические узелки, кольцевидная эритема, пневмония, нефрит. Диагностика ревматизма у детей основана на клинических критериях, их связи с перенесенной стрептококковой инфекцией, подтвержденных лабораторными тестами и маркерами. В лечении ревматизма у детей применяются глюкокортикоиды, НПВС, препараты хинолинового и пенициллинового ряда.
- Причины ревматизма у детей
- Классификация ревматизма у детей
- Симптомы ревматизма у детей
- Диагностика ревматизма у детей
- Лечение ревматизма у детей
- Прогноз и профилактика ревматизма у детей
- Цены на лечение
Общие сведения
Ревматизм у детей (ревматическая лихорадка, болезнь Сокольского-Буйо) – системное заболевание воспалительного характера, характеризующееся поражением соединительной ткани различных органов и этиологически связанное со стрептококковой инфекцией. В педиатрии ревматизм диагностируется преимущественно у детей школьного возраста (7-15 лет). Средняя популяционная частота составляет 0,3 случая ревматизма на 1000 детей. Ревматизм у детей характеризуется острым началом, нередко длительным, на протяжении многих лет, течением с чередованием периодов обострений и ремиссий. Ревматизм у детей служит распространенной причиной формирования приобретенных пороков сердца и инвалидизации.

Причины ревматизма у детей
Накопленный в ревматологии опыт позволяет отнести ревматизм у детей к инфекционно-аллергическому заболеванию, в основе которого лежит инфекция, вызванная β-гемолитическим стрептококком группы А (М-серотип), и измененная реактивность организма. Таким образом, заболеваемости ребенка ревматизмом всегда предшествует стрептококковая инфекция: тонзиллит, ангина, фарингит, скарлатина. Этиологическое значение β-гемолитического стрептококка в развитии ревматизма у детей подтверждено обнаружением в крови большинства больных противострептококковых антител – АСЛ-О, антистрептокиназы, антистрептогиалуронидазы, антидезоксирибонуклеазы В, обладающих тропностью к соединительной ткани.
Ведущими факторами вирулентности β-гемолитического стрептококка выступают его экзотоксины (стрептолизин-О, эритрогенный токсин, гиалуронидаза, протеиназа), обусловливающие пирогенные, цитотоксические и иммунные реакции, вызывающие повреждение сердечной мышцы с развитием эндомиокардита, нарушений сократимости и проводимости миокарда.
Кроме этого, протеины клеточной стенки стрептококка (липотейхоевая кислота пептидогликан, полисахарид) инициируют и поддерживают воспалительный процесс в миокарде, печени, синовиальных оболочках. М-протеин клеточной стенки подавляет фагоцитоз, оказывает нефротоксическое действие, стимулирует образование антикардиальных антител и т. п. В основе поражения кожи и подкожной клетчатки при ревматизме у детей лежит васкулит; ревматическая хорея обусловлена поражением подкорковых ядер.
Классификация ревматизма у детей
В развитии ревматизма у детей выделяют активную и неактивную фазы. Критериями активности ревматического процесса выступают выраженность клинических проявлений и изменения лабораторных маркеров, в связи с чем выделяют три степени:
- I (минимальная активность) - отсутствие экссудативного компонента воспаления; слабая выраженность клинических и лабораторных признаков ревматизма у детей;
- II (умеренная активность) – все признаки ревматизма у детей (клинические, электрокардиографические, рентгенологические, лабораторные) выражены нерезко;
- III (максимальная активность) – преобладание экссудативного компонента воспаления, наличие высокой лихорадки, признаков ревмокардита, суставного синдрома, полисерозита. Присутствие отчетливых рентгенологических, электро- и фонокардиографических признаков кардита. Резкие изменения лабораторных показателей – высокий нейтрофильный лейкоцитоз. Резко положительный СРБ, высокий уровень сывороточных глобулинов, значительное повышение титров антистрептококковых антител и пр.
Неактивная фаза ревматизма у детей отмечается в межприступный период и характеризуется нормализацией самочувствия ребенка, инструментальных и лабораторных показателей. Иногда между приступами ревматической лихорадки сохраняется субфебрилитет и недомогание, отмечается прогрессирование кардита с формированием клапанных пороков сердца или кардиосклероза. Неактивная фаза ревматизма у детей может продолжаться от нескольких месяцев до нескольких лет.
Течение ревматизма у детей может быть острым (до 3-х месс.), подострым (от 3 до 6 мес.), затяжным (более 6 мес.), непрерывно-рецидивирующим (без четких периодов ремиссии длительностью до 1 года и более), латентным (скрыто приводящим к формированию клапанного порока сердца).
Симптомы ревматизма у детей
Клинические проявления ревматизма у детей многообразны и вариабельны. К основным клиническим синдромам относят ревмокардит, полиартрит, малую хорею, анулярную эритему и ревматические узелки. Для всех форм ревматизма у детей характерна клиническая манифестация спустя 1,5-4 недели после предшествующей стрептококковой инфекции.
Поражение сердца при ревматизме у детей (ревмокардит) происходит всегда; в 70-85% случаев – первично. При ревматизме у детей может возникать эндокардит, миокардит, перикардит или панкардит. Ревмокардит сопровождается вялостью, утомляемостью ребенка, субфебрилитетом, тахикардией (реже брадикардией), одышкой, болями в сердце.
Повторная атака ревмокардита, как правило, случается через 10-12 месяцев и протекает тяжелее с симптомами интоксикации, артритами, увеитами и т. д. В результате повторных атак ревматизма у всех детей выявляются приобретенные пороки сердца: митральная недостаточность, митральный стеноз, аортальная недостаточность, стеноз устья аорты, пролапс митрального клапана, митрально-аортальный порок.
У 40-60% детей с ревматизмом развивается полиартрит, как изолированно, так и в сочетании с ревмокардитом. Характерными признаками полиартрита при ревматизме у детей являются преимущественное поражение средних и крупных суставов (коленных, голеностопных, локтевых, плечевых, реже - лучезапястных); симметричность артралгии, мигрирующий характер болей, быстрое и полное обратное развитие суставного синдрома.
На долю церебральной формы ревматизма у детей (малой хореи) приходится 7-10% случаев. Данный синдром, главным образом, развивается у девочек и проявляется эмоциональными расстройствами (плаксивостью, раздражительностью, сменой настроения) и постепенно нарастающими двигательными нарушениями. Вначале изменяется почерк и походка, затем появляются гиперкинезы, сопровождающиеся нарушением внятности речи, а иногда – невозможностью самостоятельного приема пищи и самообслуживания. Признаки хореи полностью регрессируют через 2-3 месяца, однако имеют склонность к рецидивированию.
Проявления ревматизма в виде анулярной (кольцевидной) эритемы и ревматических узелков типично для детского возраста. Кольцевидная эритема представляет собой разновидность сыпи в виде колец бледно-розового цвета, локализующихся на коже живота и груди. Зуд, пигментация и шелушение кожи отсутствуют. Ревматические узелки можно обнаружить в активную фазу ревматизма у детей в затылочной области и в области суставов, в местах прикрепления сухожилий. Они имеют вид подкожных образований диаметром 1-2 мм.
Висцеральные поражения при ревматизме у детей (ревматическая пневмония, нефрит, перитонит и др.) в настоящее время практически не встречаются.
Диагностика ревматизма у детей
Достоверность диагноза ревматизма у детей обязательно должна быть подтверждена лабораторно. Изменения гемограммы в острую фазу характеризуются нейтрофильным лейкоцитозом, ускорением СОЭ, анемией. Биохимический анализ крови демонстрирует гиперфибриногенемию, появление СРБ, повышение фракций α2 и γ-глобулинов и сывороточных мукопротеинов. Иммунологическое исследование крови выявляет повышение титров АСГ, АСЛ-О, АСК; увеличение ЦИК, иммуноглобулинов А, М, G, антикардиальных антител.
При ревмокардите у детей проведение рентгенографии грудной клетки выявляет кардиомегалию, митральную или аортальную конфигурацию сердца. Электрокардиография при ревматизме у детей может регистрировать различные аритмии и нарушения проводимости (брадикардию, синусовую тахикардию, атриовентрикулярные блокады, фибрилляцию и трепетание предсердий). Фонокардиография позволяет зафиксировать изменения тонов сердца и шумы, свидетельствующие о поражении клапанного аппарата. В выявлении приобретенных пороков сердца при ревматизме у детей решающая роль принадлежит ЭхоКГ.
Дифференциальную диагностику ревмокардита проводят с неревматическими кардитами у детей, врожденными пороками сердца, инфекционным эндокардитом. Ревматический полиартрит необходимо отличать от артритов другой этиологии, геморрагического васкулита, СКВ. Наличие у ребенка церебрального синдрома требует привлечения к диагностике детского невролога и исключения невроза, синдрома Туретта, опухолей мозга и др.
Лечение ревматизма у детей
Терапия ревматизма у детей должна быть комплексной, непрерывной, длительной и поэтапной.
В острой фазе показано стационарное лечение с ограничением физической активности: постельный режим (при ревмокардите) или щадящий режим при других формах ревматизма у детей. Для борьбы со стрептококковой инфекцией проводится антибактериальная терапия препаратами пенициллинового ряда курсом 10-14 дней. С целью подавления активного воспалительного процесса назначаются нестероидные (ибупрофен, диклофенак) и стероидные противовоспалительные препараты (преднизолон). При затяжном течении ревматизма у детей в комплексную терапию включаются базисные препараты хинолинового ряда (гидроксихлорохин, хлорохин).
На втором этапе лечение ревматизма у детей продолжается в ревматологическом санатории, где проводится общеукрепляющая терапия, ЛФК, грязелечение, санирование очагов инфекции. На третьем этапе наблюдение ребенка специалистами (детским кардиологом-ревматологом, детским стоматологом, детским отоларингологом) организуется в условиях поликлиники. Важнейшим направлением диспансерного наблюдения служит антибиотикопрофилактика рецидивов ревматизма у детей.
Прогноз и профилактика ревматизма у детей
Первичный эпизод ревмокардита сопровождается формированием пороков сердца в 20-25% случаях; однако возвратный ревмокардит не оставляет шансов избежать повреждения клапанов сердца, что требует последующего кардиохирургического вмешательства. Летальность от сердечной недостаточности, обусловленной пороками сердца, доходит до 0,4-0,1%. Исход ревматизма у детей во многом определяется сроками начала и адекватностью терапии.
Первичная профилактика ревматизма у детей предполагает закаливание, полноценное питание, рациональную физическую культуру, санацию хронических очагов инфекции (в частности, своевременную тонзиллэктомию). Меры вторичной профилактики направлены на предупреждение прогрессирования ревматизма у детей, перенесших ревматическую лихорадку, и включают введение пенициллина пролонгированного действия.
Читайте также:


