Рентгенологические признаки плечелопаточного периартрита
ГУ Институт ревматологии РАМН, Москва
Б оль в плечевом суставе является одной из наиболее частых причин, по которой пациенты обращаются к врачам различного профиля. Врачи должны отдифференцировать поражение самого плечевого сустава или периартикулярных мягких тканей и другие внесуставные поражения, вызывающие иррадиирующие боли в плечевом суставе. К таким заболеваниям можно отнести изменения органов грудной клетки, неврологические и сосудистые заболевания, метастатические поражения костей и мягких тканей. Плечевые суставы могут быть местами начальных проявлений многих системных воспалительных ревматических заболеваний.
Рентгенологическая диагностика плечелопаточного периартрита
Рентгенологическая диагностика плечелопаточного периартрита (ПЛП) складывается из признаков поражения проксимального отдела плечевой кости и периартикулярных мягких тканей, окружающих плечевой сустав.
К рентгенологическим симптомам поражения плечевой кости относятся остеосклероз, неровность и/или нечеткость контура кости, деформация, остеофиты в местах прикрепления связок к большому бугорку (рис. 1). Локальный, в области большого бугорка, или околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани в области большого бугорка и плечевой головки могут дополнять общую картину поражения костей. Остеопороз участка кости, прилегающего к большому бугорку, относится к местным патологическим процессам, характеризующим локальные изменения в области большого бугорка. Околосуставной остеопороз плечевой головки или распространенный остеопороз плечевой кости и лопатки можно расценить как проявление системных изменений в скелете, связанных с ПЛП или с другими заболеваниями. К этим заболеваниям можно отнести остеохондроз шейного отдела позвоночника с признаками шейного радикулита и поражением вегетативной нервной системы и стойкое ограничение подвижности плечевого сустава – “замороженное плечо”.
Вторым видом патологических изменений при ПЛП является отложение солей кальция в мягкие ткани плечевого сустава. Наиболее часто кальцификаты определяются в толще сухожилия надостной мышцы. На рентгенограмме при этом обызвествления будут видны рядом с большим бугорком или несколько выше его (рис. 2). При поражении сухожилия подостной мышцы тень кальцификата располагается несколько ниже большого бугорка, а если кнаружи от него, тогда можно говорить о поражении слизистой оболочки сумки плечевого сустава. Кроме этих основных мест, где определяются кальцификаты, соли кальция также откладываются в мышцах, в торакоакромиальной и торакоключичной связках.
Характерным признаком является отсутствие параллелизма между клиническими симптомами и рентгенологической картиной ПЛП. Крупные кальцификаты в мягких тканях, выявляемые на рентгенограммах, могут протекать бессимптомно, в то время как небольшие и слабовыраженные кальцификаты протекают с выраженным болевым синдромом и резким ограничением подвижности в суставе. Кальцификация может быть двусторонней, притом что боли и ограничение движений определяются только в одном суставе. Кальцификаты в мягких тканях имеют разнообразную форму и размеры. Они могут быть в виде нечетких линейных теней или мелких округлых образований в области большого бугорка или достигать крупных размеров (до 3–4 см в длину и 1–2 см в ширину), с четкими, ровными или неровными контурами, гомогенной структуры и высокой плотности, сопоставимой с плотностью кортикальной кости. Часто отложения кальция не представляют собой гомогенную массу, где сочетаются как участки повышенной, так и пониженной плотности.
При описании рентгенограмм плечевых суставов у больных с ПЛП обращают в основном внимание на костные изменения в области большого бугорка и часто не замечают патологических изменений в области вершины акромиального отростка лопатки, по нижней поверхности которого можно увидеть аналогичные бугорковым поражения кости: остеосклероз, неровность поверхности кости, остеофиты. Предлагается рассматривать эти изменения как единое целое при ПЛП и пользоваться терминами “акромиобугорковый артроз” или “артроз субакромиального сустава”.
Рентгенологические проявления ПЛП часто сочетаются с признаками деформирующего артроза акромиально-ключичного сочленения, основными симптомами которого являются сужение суставной щели, остеофиты на краях суставных поверхностей, неровность суставных поверхностей и субхондральный остеосклероз. В области верхнего или нижнего края суставной щели могут быть обнаружены небольшие кальцинаты в мягких тканях.
В комплекс рентгенологического обследования при ПЛП необходимо включать рентгенографию шейного отдела позвоночника в двух стандартных проекциях. Остеохондроз шейного отдела позвоночника часто сочетается с ПЛП, но не менее часто обнаруживаются и иррадиирующие боли в плечевом суставе при развитии шейного плексита. Отсутствие рентгенологических изменений при болях в плечевых суставах является прямым показанием к обследованию шейного отдела позвоночника.
В наиболее сложных случаях ПЛП необходимо расширять методы диагностики, включая компьютерную томографию и магнитно-резонансную томографию области плечевого сустава.
Рентгенологическая диагностика артрита плечевого сустава
Артрит плечевого сустава достаточно часто обнаруживается у больных с ревматическими заболеваниями.
Наиболее часто артрит плечевого сустава развивается у больных с ревматоидным артритом (РА). На обзорной рентгенограмме плечевого сустава в начале заболевания определяется околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани, расположенные в субхондральном отделе плечевой головки и плечевого отростка лопатки или в центральных отделах плечевой головки (рис. 3). Кистовидные просветления могут чередоваться с участками остеосклероза. На более поздних стадиях артрита плечевого сустава прогрессирующая деструкция суставного хряща плечевой головки и суставного отростка лопатки приводит к распространенному и выраженному сужению суставной щели (рис. 4). Эта стадия артрита сочетается с формированием крупных кистовидных просветлений костной ткани и появлением небольшого субхондрального остеосклероза на сочленяющихся суставных поверхностях костей. Эрозии суставных поверхностей могут быть единичными или множественными, распространяющимися на всем протяжении суставных поверхностей плечевой головки и суставной поверхности плечевого отростка лопатки. Типичным для РА является крупная эрозия в области верхнего края суставной поверхности плечевой головки на границе с большим бугорком, которая может быть причиной перелома с передним смещением плечевой кости. Дальнейшая деструкция костей и суставных поверхностей плечевого сустава приводит к расширению и углублению существующих эрозий и появлению новых эрозий на значительном протяжении поверхности костей. На этом фоне появляются выраженные деформации костей с подвывихами и вывихами плечевых головок.
Артрит плечевого сустава протекает без формирования выраженных остеосклеротических изменений в области сочленяющихся суставных поверхностей и без образования крупных остеофитов на краях суставных поверхностей. Небольшие остеофиты на краях суставов выявляются у больных с длительно протекающим артритом плечевых суставов и указывают на развитие в этом суставе вторичного остеоартроза.
РА плечевого сустава часто сочетается с поражением периартикулярных мягких тканей. К ним можно отнести подакромиальный бурсит, тендиниты и разрывы манжеты ротаторов плечевой кости. Атрофия манжеты ротаторов плеча или их разрывы – часто выявляемые изменения при длительно протекающем РА вследствие поражения паннусом связочного аппарата плечевых суставов. Эти изменения на рентгенограммах проявляются значительным смещением плечевой головки относительно суставного отростка лопатки, сужением пространства между верхней частью плечевой головки и нижней частью акромиального отростка лопатки, остеосклерозом и формированием кист. Данные рентгенологические изменения также могут быть обнаружены и у больных с другими воспалительными и невоспалительными заболеваниями, но комбинация переднего подвывиха плечевой головки по отношению к суставному отростку лопатки и диффузного сужения суставной щели плечевого сустава является типичной для РА. В отдельных случаях РА плечевого сустава может формироваться одна синовиальная киста или более в окружающих мягких тканях, которые лучше диагностируются при ультразвуковом исследовании сустава или магнитно-резонансной томографии (МРТ).
Наряду с поражением плечевого сустава можно выявить артрит в акромиально-ключичном сочленении, рентгенологические изменения в котором будут сходными с изменениями в плечевом суставе, при этом изменения в этих суставах взаимосвязаны. При РА в акромиально-ключичных сочленениях могут быть обнаружены как односторонние, так и двусторонние изменения. Утолщение мягких тканей в переднем отделе сустава, околосуставной остеопороз и эрозии суставных поверхностей, которые вначале появляются в области суставной поверхности ключицы, являются ранними симптомами артрита. В дальнейшем могут появляться крупные эрозии суставной поверхности ключицы и менее часто в акромиальном отростке лопатки. Эрозированная поверхность ключицы имеет неровные контуры и может быть равномерно суженной в области суставного конца. Суставная поверхность акромиального отростка чаще подвержена остеолитическим изменениям костей. По нижнему краю акромиального отростка лопатки могут выявляться периоститы и неровность костного контура, что является влиянием воспаленной синовиальной оболочки в субакромиальной (субдельтовидной) слизистой оболочке сумки. Изменения синовиальной оболочки в суставах и их заворотах могут быть выявлены при МРТ и артрографии плечевого сустава. Артрит в акромиально-ключичном сочленении может сопровождаться разрывом связок, капсулы и подвывихом в суставе, суставная щель при этом расширяется.
При РА эрозии могут быть обнаружены вдоль нижней поверхности дистальной части ключицы. Обычно эти изменения выявляются на 2–4 см от суставной поверхности ключицы и связаны с изменениями в области клювовидного отростка лопатки.
Плечевой сустав является вторым по значимости периферическим суставом, наиболее часто вовлекающимся в патологический процесс при анкилозирующем спондилоартрите (АС). Двустороннее поражение плечевых суставов также относится к частым проявлениям АС. Основными рентгенологическими симптомами артрита плечевого сустава при АС являются пороз костей, сужение суставной щели, эрозии суставных поверхностей сочленяющихся костей, разрывы манжеты ротаторов плеча. Множественные деструктивные изменения суставной поверхности плечевой головки, особенно в верхненаружном отделе в сочетании с периартикулярными изменениями и небольшим подвывихом плечевой кости кверху приводят к появлению симптома “топорика” проксимального отдела плечевой кости. Атрофия или разрыв манжеты ротаторов плеча приводят к подвывихам плечевых костей кверху.
Поражения акромиально-ключичных сочленений при болезни Бехтерева (ББ) чаще двусторонние и сходны по своим патологическим проявлениям с изменениями при РА. При ББ может быть обнаружена резорбция дистального конца ключицы. Поражение клювовидно-ключичного сустава связано с энтезопатией в месте прикрепления связки, воспалением в синовиальной сумке или поражением самого сустава. Отличительным свойством рентгенологических изменений при ББ является сочетание эрозивных и пролиферативных изменений в суставах и местах прикрепления связок, что дает возможность проведения дифференциального диагноза с другими воспалительными и невоспалительными заболеваниями и постановки правильного диагноза.
Рентгенологическая диагностика артроза плечевого сустава
Плечевой сустав не относится к типичным для развития первичного остеоартроза (ОА) суставам. Наличие рентгенологических симптомов артроза в суставе указывает на вторичный характер изменений, которые являются следствием в первую очередь травматических повреждений как в костно-хрящевой части сустава, так и при поражениях периартикулярных мягких тканей (микротравматизация тканей при длительной тяжелой физической нагрузке на сустав, некоторых профессиональных заболеваниях, спортивной травме, при задних подвывихах плечевой кости), после хирургических вмешательств, а также воспалительных и невоспалительных изменений в плечевом суставе. К последним можно отнести РА, ББ, группу микрокристаллических артритов, охроноз, дисплазию костей плечевого сустава, изменения при отдельных неврологических и гематологических заболеваниях. К основным рентгенологическим симптомам ОА относятся остеофиты на краях суставных поверхностей, незначительное сужение суставной щели, единичные кистовидные просветления костной ткани со склеротическим ободком, в разной степени выраженности остеосклерозом субхондрального отдела костей. Истончение суставного хряща в первую очередь происходит в центральном отделе плечевой головки, в месте наибольшего соприкосновения с суставной поверхностью лопатки. Кистовидные просветления костной ткани обнаруживаются в субхондральном отделе сочленяющихся поверхностей костей. Краевые остеофиты чаще выявляются на нижнем крае суставной поверхности плечевой головки. Внутрисуставные включения для ОА плечевых суставов не характерны. Дегенеративные изменения в плечевом суставе могут быть связаны с подакромиальной “шпорой” или остеофитом.
ОА плечевых суставов развивается при разрыве манжеты ротаторов плеча. Основными рентгенологическими симптомами являются смещение плечевой головки кверху относительно суставной поверхности суставного отростка лопатки, при этом уменьшается расстояние между плечевой головкой и акромиальным отростком лопатки, развиваются остеосклероз и кистовидные просветления костной ткани сочленяющихся поверхностей костей.
ОА акромиально-ключичного сустава наиболее часто обнаруживаются у людей пожилого возраста и могут быть причиной неясных болей в плече. Рентгенологические изменения характеризуются сужением суставной щели, уплотнением костной ткани в субхондральном отделе костей, формированием остеофитов на краях суставных поверхностей ключицы и акромиального отростка лопатки. Также могут выявляться гипертрофия костей, смещение книзу акромиального конца лопатки, костные пролиферации на верхнем крае акромиона, вовлечение в патологический процесс связок, окружающих акромиально-ключичный сустав.
Патологические изменения в плечевых суставах

Рентгенограмма правого плечевого сустава в норме (вид спереди).

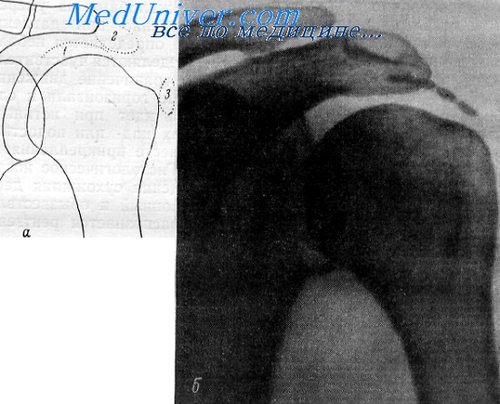
Рис. 1. Диагноз: плечелопаточный периатрит.
Больная Я., 68 лет. Множественные остеофиты в месте прикрепления связок к большому бугорку плечевой кости. Кальцификат в мягких тканях линейной формы под акромиальным отростком лопатки. Линейный кальцификат ниже суставного отростка лопатки. Крупное кистовидное просветление в области большого бугорка. Остеофиты на краях суставных поверхностей в акромиально-ключичном сочленении.

Рис. 2. Диагноз: плечелопаточный периартрит.
Больная П., 45 лет. “Каменный” бурсит. В мягких тканях над большим бугорком плечевой головки определяется овальной формы кальцификат гомогенной костной плотности.

Рис. 3,4. Диагноз:ревматоидный артрит.

Компьютерная магнитно-резонансная томография

Стандартная компьютерная томография (КТ) или в комбинации с артрографией является одним из основных диагностических методов исследования для оценки мышечно-скелетной системы плечевого сустава. КТ является методом выбора при различных травматических повреждениях плечевого сустава, позволяет оценивать костные, хрящевые и мягкотканные посттравматические изменения, определяет свободные тела в полости сустава. M.Rafii и соавт. сообщают о высокой точности (до 95%) в определении повреждений проксимального отдела плечевой кости, суставных поверхностей плечевой головки и суставного отростка лопатки. КТ также является уникальным методом диагностики при исследовании подвывихов, вывихов и для определения толщины манжеты ротаторов плечевой кости, что необходимо для решения относительно хирургического вмешательства на плечевом суставе.
МРТ является уникальным, позволяющим полностью визуализировать все структуры сустава методом исследования и включает оценку костных тканей и костного мозга, суставного хряща, менисков, синовиальной оболочки сустава и внутрисуставной жидкости, внутрисуставных связок, жировой ткани, капсулы сустава, периартикулярных мышц и связок.
МРТ используется для исследования структуры периартикулярных мягких тканей, чтобы диагностировать частичный или полный разрыв манжеты ротаторов плечевого сустава, синовит, повреждения суставного хряща и хрящевой суставной губы лопатки, а также при подвывихах или вывихах плечевой головки. При РА МРТ является более чувствительным диагностическим методом, чем прямая рентгенография плечевого сустава, в определении изменений в мягких тканях и костных изменений в плечевой головке и суставном отростке лопатки.
Рис. 5, 6. Диагноз: системная красная волчанка.
Второй снимок, полученный косым лучом или при ротации плеча кнутри, позволяет отделить головку от мягко-тканных петрификатов и устранить ошибку. Тень обызвествления обычно очень интенсивна, состоит из одного или нескольких разделенных очагов, имеет форму бобовидную или в виде ряда сегментов, с резкими не всегда гладкими контурами. Иногда подобные изменения наблюдаются симметрично, с обеих сторон, в то время как жалуется больной лишь на один сустав. Подробный анамнез, однако, устанавливает перенесенное в прошлом заболевание и на противоположной стороне.
Обызвествления в мягких тканях могут наблюдаться и при отсутствии клинических явлений. Поэтому фактор времени, учет характера выполняемой работы и прочее имеют важное значение для признания заболевания профессиональным.
Схематический рисунок (а) и рентгенограмма (б) левого плечевого сустава.
1 - сухожилие полостной мышцы, 2 —подакромиальная и 3 — поддельтовндная слизистая сумка.
Обызвествление слизистой сумки на типичном месте с начальным краевым склерозом головки правого плеча у 49-летней машинистки с 25-летним стажем.
В относительно большом числе случаев рентгеновское исследование позволяет обнаружить изменения и со стороны периартикулярных мягких тканей на основании косвенных признаков и при отсутствии кальцинации. Интересно, что клинически эти случаи нередко более выражены — больные жалуются на ноющие боли при движении в плечевом суставе и особенно при давлении па головку плеча. При рентгенологическом исследовании по соседству с головкой патологических теней в мягких тканях нет, однако определяется краевая резорбция и склероз бугорков головки плеча.
Краевая резорбция имеет бухтообразную форму, с четким, но неровным контуром, и переходит в гомогенную тень окружающего склероза. Последний в виде полукольца достигает иногда толщины до 1 см и постепенно переходит в нормальную костную структуру. В этих случаях краевая резорбция и склероз головки плеча вызываются, по всей видимости, давлением травматически измененных и утолщенных мягких тканей (слизистой сумки, сухожилий, связок и др.). Когда затенение определяется значительно ниже бугорка, отложение извести трудно отнести только к сухожилиям. В этих случаях нужно считать, что вторично поражены и слизистые сумки. Обызвествления, расположенные на уровне большого бугорка, встречаются и при поражении сухожилий.
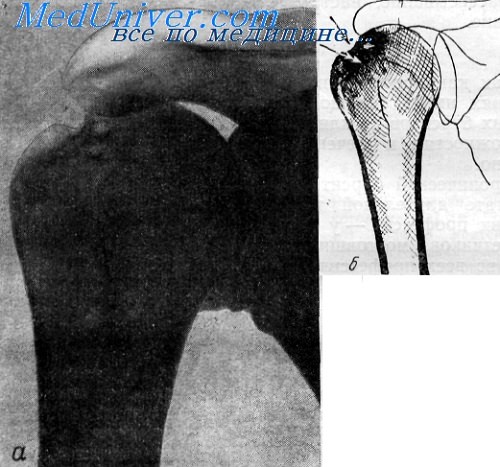
Рентгенограмма (а) и схематический рисунок (б) правого плечевого сустава. Краевая резорбция и склероз в области бугорков плечевой кости 59-летнего рабочего тяжелого физического труда.
На снимках плечевых суставов в строго задней проекции затенения могут быть не видны и требуют прицеленного снимка. В случаях давнего заболевания тень извести выступает более интенсивно и четко. Отсутствие костной структуры в известковых тенях без труда позволяет отличить их от отрыва большого бугорка. В последнем случае отломок расположится между отростком и головкой плеча и может симулировать отложение извести. В сомнительных случаях необходимо доказать отрыв большого бугорка путем дальнейшего наблюдения, когда спустя несколько недель появляются реактивные изменения в виде периостальной реакции, которой не бывает при периартрите.
В дифференциально-диагностическом отношении нужно иметь в виду, что заболевание часто идет совместно с артритическими изменениями в соседних суставах. С другой стороны, известно, что заболевание может явиться и результатом острой травмы.
От интерстициального кальциноза периартрит отличается главным образом анатомической локализацией обызвествлений и расположением извести в различных по строению тканях, устанавливаемых гистологически.
Известковые тени могут в острых случаях сами по себе, а чаще после примененного физиотерапевтического лечения исчезнуть, что нередко наблюдается после проведенной рентгенотерапии. Обратное развитие известковых отложений, т. е. их рассасывание, наступает тем быстрее, чем скорее начато лечение.
- после пиявки выходят сгустки
- может ли лопнуть жировик
- больно наступать на стопу
Патоморфология периартрита
В начальной стадии заболевания у человека происходит микроразрыв коллагеновых фибрилл в толще сухожилия, и появляется несколько небольших очагов фибриноидного некроза. Через некоторое время развивается деструкция тканей и прободение влагалища сухожилия, при этом некротическое содержимое попадает непосредственно в субдельтовидную и субакромиальную сумки. В самых тяжелых случаях болезни происходит тотальный разрыв сухожилия.
Все эти патологические процессы сопровождаются реактивным воспалением в околосуставных тканях: тендобурсит, теносиновит, тендинит. Если у пациента поражается сухожилие двухглавой мышцы плеча, то оно становится утолщенным и неровным. Наблюдаются отек и гиперемия синовиальной оболочки влагалища. Происходит сдавление сухожилия с последующим некрозом и прирастанием в области межбугорковой борозды (острый и хронический теносиновит). В некоторых случаях имеет место разрыв сухожилия и его последующий вывих из межбугорковой борозды.
Следствием этих патологических процессов является очаговая (а в некоторых случаях множественная) кальцификация сухожилия. Небольшие кальцификаты могут самостоятельно рассасываться, а часть попадает в поддельтовидную и пдакромиальную сумки, что приводит к развитию острого или хронического бурсита. Если бурсит приобретает хронический характер течения, то происходит постепенное слипание стенок сумки сустава, что значительно затрудняет любые движения в плече.
В тяжелых случаях плечевого периартрита у больного происходит сморщивание и утолщение капсулы истинного плечевого сустава (фиброзный и ректрактильный капсулит), что в свою очередь приводит к значительно ограничивает активные движения в суставе.По мере прогрессирования заболевания у больного возникают вторичные изменения в костной ткани плеча и лопатки: обызвествление подакромиальной сумки и уплотнение костной поверхности большого бугорка головки плечевой кости.
Общие сведения
Положительные данные рентгенологического исследования при плече-лопаточных периартритах устанавливаются непостоянно не только в самом начале заболевания, но и по прошествии значительного времени (И. Л. Крупко, А. В. Гринберг, Hofman и др.).[5][4] В основном эти данные заключаются в установлении склеротических изменений площадки большого бугорка плечевой кости, реже в наличии теней известковых отложений разной величины и формы, единичных или множественных.
А. В. Гринберг на основании многолетних исследований приходит к выводу, что из-за сложной анатомической взаимосвязи и множества слизистых сумок, а также из-за возможного обызвествления не только слизистых сумок, но и периартикулярных тканей, находящихся далеко за их пределами, рентгенологически очень трудно с достаточной точностью локализовать обнаруженные параоссальные обызвествления. Ограниченные затенения правильной округлой формы оказываются чаще расположенными соответственно местоположению слизистых сумок и они обычно обозначаются как калькулезные бурситы.
Что касается мелкопятнистых, беспорядочно разбросанных затенений линейной формы, то их следует рассматривать как обызвествления периартикулярных тканей. А. В. Гринберг считает, что в практической работе не следует стремиться к строгому анатомическому уточнению локализации обызвествления и довольствоваться лишь заключением о наличии в одной из сумок или периартикулярных тканях отложений известковых солей.[4]
В связи с этим совершенно справедливым замечанием А. В. Гринберга становится ясным, насколько иллюзорны заключения авторов, склонных не только к весьма категорическим высказываниям о локализации патологического процесса на основании обнаруженной на рентгенограмме тени, но и пытающихся только на основании этой картины выделить отдельные формы плече-лопаточного периартрита — субдельтовидный бурсит, субакромиальный бурсит и т. д.
Тени известковых отложений с наиболее вероятной локализацией их в слизистых сумках области плечевого сустава встречаются при обследовании больных плече-лопаточным периартритом довольно часто. Так, например, И. Л. Крупко отмечает наличие таких теней у 24% обследованных; по нашим наблюдениям, они отмечаются еще чаще — у 29% больных. Беда только в том, что очень часто такие тени обнаруживаются у больных, никогда не болевших периартритом, или у больного правосторонним периартритом ничего не обнаруживается на больной стороне, тогда как на здоровой имеется большая интенсивная тень.
Исследования А. Г. Бржозовского, И. Л. Крупко, Anger и др. показали, что периартикулярные отложения у больных плече-лопаточным периартритом состоят из известковых, углекислых и фосфорнокислых солей, но причина отложения этих солей остается не совсем ясной. Известно также, что иногда обширные конкременты рассасываются без всякого лечения, тогда как в других случаях самое энергичное лечение не приводит ни к полному, ни к частичному рассасыванию этих отложений.
Совершенно очевидно и то, что изменения величины, формы и интенсивности тени конкремента не могут служить достоверными признаками эффективности проводимого лечения. По данным С. А. Рейнберга, периартикулярные отложения в области плечевого сустава выявляются при рентгенологическом исследовании у 3% всех людей старше 40 лет. Очевидно, калькулезные отложения в периартикулярных тканях встречаются значительно чаще, чем клинически определяемый плече-лопаточный периартрит.
Плечелопаточный периартрит (периартроз) – заболевание мягких тканей, окружающих плечевой сустав (мышц, связок, сухожилий, синовиальных сумок), характеризующееся их дистрофическими изменениями с последующим реактивным воспалением. На долю воспалительно-дегенеративных заболеваний мягких тканей различной локализации в ревматологии и травматологии приходится четверть всех внесуставных поражений опорно-двигательного аппарата.

Что провоцирует заболевание?
Плечевой сустав – это самое подвижное сочленение в организме человека, которое обеспечивает нас возможностью выполнять разнообразные движения верхней конечностью. Это основной сустав, который соединяет руку с туловищем.
Рассмотрим особенности строения этого сочленения и самые частые его заболевания.
В образовании плечевого сустава принимают участие две кости: плечевая кость и лопатка. Суставные поверхности представлены головкой плеча и суставной впадиной лопатки и покрыты гиалиновой хрящевой тканью. Формы суставных поверхностей обеих костей не соответствуют друг другу, то есть нет полной конгруэнтности.
По своему строению плечевой сустав относится к простым, комплексным и шаровидным сочленениям. Движения в нем возможны по всем трем осям.
Простой сустав – это сочленение, в построении которого принимают участие не более 2 суставных поверхностей.
Комплексный сустав – тот, который содержит в себе дополнительные хрящевые образования для обеспечения конгруэнтности (в данном случае – суставная губа).
Шаровидный сустав – это характеристика его формы. В данном случае одна из суставных поверхностей представлена в виде выпуклой шаровидной головки, а вторая формирует соответствующую вогнутую суставную впадину. Такая форма сочленения позволяет ему выполнять движения в 3-х взаимно перпендикулярных осях.
Плечевой сустав заключен в суставную капсулу, укреплен внутрисуставными и внесуставными связками, снаружи имеется мощный мышечный каркас, который защищает сочленение и обеспечивает ему дополнительную стабилизацию. Также около сустава находится несколько синовиальный сумок (бурс), обеспечивающих скольжение сухожилий мышц, которые прикрепляются в области плечевого сочленения.
В развитии плечевого периартрита большое значение имеют предрасполагающие факторы:
- Переохлаждение;
- Возраст старше 40-45 лет;
- Дегенеративные и воспалительные заболевания суставов (артроз, артрит);
- Спондилез;
- Ишиаз;
- Профессиональные вредности;
- Занятия спортом;
- Врожденные пороки развития верхнего плечевого пояса;
- Длительное пребывание в сыром помещении;
- Нервно-психические нарушения.
Основные этиологические факторы:
- Макро- и микротравмы;
- Коронарная болезнь (заболевание развивается после приступа стенокардии);
- Инфаркт миокарда;
- Гемиплегия;
- Паркинсонизм;
- Опухоли мозга;
- Шейный спондилез с корешковым синдромом.
Причины плечелопаточного периартрита
При рассмотрении этиологии и патогенеза заболеваний околосуставных мягких тканей верхней конечности (периартрита, эпикондилита , стилоидита) доминируют две основные точки зрения. Первая из них объясняет плечелопаточный периартрит нейродистрофическими изменениями сухожильных волокон, которые развиваются в результате остеохондроза шейного отдела позвоночника, шейного спондилеза или смещения межпозвонковых суставов. Это приводит к ущемлению нервов плечевого сплетения, рефлекторному спазму сосудов, нарушению кровообращения в плечевом суставе, дистрофии и реактивному воспалению сухожильных волокон плеча.
Вторая теория связывает происхождение плечелопаточного периартрита с механическими травмами мягких тканей, возникающими при циклических или одномоментных чрезвычайных физических нагрузках (стереотипных движениях в плечевом суставе, ударе по плечу, падении на вытянутую руку, вывихе и пр.). Макро- и микротравмы, сопровождающиеся надрывами сухожильных волокон, кровоизлияниями или разрывом вращательной манжеты плеча, вызывают отек периартикулярных тканей и нарушение кровообращения в конечности.
Кроме этого, к развитию плечелопаточного периартрита могут приводить заболевания ( инфаркт миокарда , стенокардия , туберкулез легких , сахарный диабет , ЧМТ , болезнь Паркинсона ), а также некоторые операции ( мастэктомия ), нарушающие микроциркуляцию в области плечевого сустава. В качестве способствующих факторов выступают длительное охлаждение, врожденные соединительнотканные дисплазии , артропатии .
В тканях с недостаточной васкуляризацией формируются очаги некроза, которые в дальнейшем подвергаются рубцеванию и кальцификации, а также асептическому воспалению. Данные изменения подтверждаются при патоморфологическом исследовании материала, полученного у пациентов с плечелопаточным периартритом.
Классификация плечелопаточного периартрита
Ввиду многообразия причин, обусловливающих дисфункцию плечевого сустава, в самостоятельную нозологию плечелопаточный периартрит не выделяется. К периартикулярным поражениям области плечевого сустава, согласно МКБ-10, принято относить: тендинит двуглавой мышцы плеча, кальцифицирующий тендинит, адгезивный капсулит, субакромиальный синдром (импинджмент-синдром), синдром сдaвления ротaторa плеча, бурсит плечевого сустава и др.
В большинстве случаев патология носит односторонний характер; реже развивается двусторонний плечелопаточный периартрит.
Различают несколько клинических форм плечелопаточного периартрита:
Простой плечелопаточный периартрит
Простой периартрит плечевого сустава — это начальная стадия заболевания, является наиболее распространенной формой.Клинические признаки:
Исходом простого периартрита плечевого сустава может быть выздоровление в течение нескольких суток, либо переход в хроническую форму заболевания с периодами обострения патологического процесса. При воздействии неблагоприятных факторов может развиться острая форма болезни или хронический периартрит с формированием анкилоза сустава.
Диагностика
С жалобами на боли в плечевом поясе и связанными с ними ограничения движений пациенты могут обратиться к участковому терапевту , хирургу , неврологу , ревматологу , травматологу , ортопеду . На первичном приеме производится сбор анамнеза, внешний осмотр, оценка двигательной активности плечевого сустава (возможности выполнения активных и пассивных движений), пальпация периартикулярных тканей.
Для уточнения причин нарушения функционирования верхней конечности выполняется рентгенография плечевого сустава и шейного отдела позвоночника , УЗИ , МРТ плечевого сустава . Обычно рентгенологические изменения определяются уже при далеко зашедшей хронической форме плечелопаточного периартрита. Как правило, они характеризуются периартикулярными отложениями микрокристаллов кальция (калькулезным бурситом); при анкилозирующем периартрите – признаками остеопороза головки плечевой кости. Для острого плечелопаточного периартрита характерны изменения со стороны крови – повышение СОЭ и СРБ .
Инвазивные методы диагностики ( артрография , артроскопия ) оправданы при решении вопроса о хирургическом лечении. При проведении дифференциальной диагностики следует исключить артрит плечевого сустава , артроз , тромбоз подключичной артерии, синдром Панкоста при раке легкого .
- Данных анамнеза;
- Жалоб больного;
- Объективного осмотра;
- Дополнительных методов обследования.
При плечелопаточном периартрите используются следующие методы диагностики:
- Рентгеновские снимки больного сустава (снимки делаются в нескольких проекциях);
- Артроскопия;
- Ультразвуковое исследование (УЗИ);
- Артрограмма;
- Функциональные тесты;
- Магнитно-резонансная томография;
- Компьютерная томография;
- Контрастная рентгенография;
- Артропневмография.
- В некоторых случаях больному показана пункция для изучения состава внутрисуставной жидкости.
- Артрит;
- Артроз;
- Остеохондроз;
- Ревматизм;
- Неврит;
- Аутоиммунные заболевания с поражением костно-суставного аппарата;
- Деформирующий остеоартроз сустава;
- Узелковый периартериит;
- Невралгия;
- Костно-хрящевые экзостозы;
- Хондроматозы синовиальных сумок;
- Вывих;
- Ушиб;
- Миофасциальный болевой синдром;
- Внутрисуставной перелом;
- Ишемическая болезнь сердца.
Острый плечелопаточный периартрит

Эта форма заболевания может быть как самостоятельной, так и осложнением простого периартрита.
- Боль в плече возникает после физической нагрузки;
- Диффузная и нарастающая боль в области плеча может иррадиировать в заднюю поверхность руки и шею;
- Болевой синдром усиливается в ночные часы;
- Активные движения руки ограничены;
- Для уменьшения болевого синдрома пациент сгибает руку в локте и прижимает ее к туловищу;
- Пальпация плечевого сустава болезненна;
- Отмечается гиперемия и припухлость плечевого сустава;
- Движения в суставе резко ограничены (например, при попытке ротации и отведения);
- Движения рукой вперед выполняются свободно;
- Общее состояние пациента страдает из-за болевого синдрома и бессонницы;
- Возможно повышение температуры тела до субфебрильных цифр;
- В общем анализе крови умеренный лейкоцитоз и повышение СОЭ;
- На рентгеновских снимках определяются участки кальцификации в области сухожилии подлопаточной и надостной мышцы, а также в подакромиальной области.
Острый приступ лопаточного периартрита может длиться от нескольких дней до нескольких недель. Боль постепенно стихает и восстанавливается объем активных движений в суставе. У больного может наблюдаться медленное рассасывание участков кальцификации околосуставных тканей. Очень редко исходом острой формы является образование контрактуры сустава.
Хронический плечелопаточный периартрит
Хронический лопаточный периартрит является наиболее неблагоприятной формой заболевания, при которой развивается капсулит и фиброзный бурсит.
- Пациент жалуется на тупые боли в плече, которые усиливаются при движении;
- Боль, как правило, локализуется в местах прикрепления сухожилий и может иррадиировать в лопатку и предплечье;
- Развивается прогрессирующая тугоподвижность плечевого сустава;
- У больного нарушается боковое отведение плеча и его внутренняя ротация;
- При пальпации плечевого сустава определяется болезненность в районе акромиона;
- Общее состояние пациента не страдает;
- Температура тела нормальная;
- Лабораторные показатели в норме;
- На рентгеновских снимках определяются кальцификаты, которые располагаются по ходу сухожилий, а также остеопороз головки плечевой кости, внутренние структуры плечевого сустава интактны.
Читайте также:


