Рентгенологические признаки заболеваний суставов
Основным и наиболее часто встречаемым симптомом в таких случаях является сужение суставной щели или полное ее отсутствие, что свидетельствует о гибели суставных хрящей. Сужение суставной щели может быть равномерным (на всем своем протяжении) и неравномерным — тогда говорят о деформации суставной щели, в основе которой находятся ограниченные нарушения целостности хрящей.
Полное отсутствие суставной щели с переходом костных балок одной кости на другую называется анкилозом. Анкилоз может быть полный и неполный (частичный)— при сохранении суставной щели на ограниченных участках. Может иметь место врожденное отсутствие сустава (суставной щели)— тогда говорят о конкресценции, которая имеет типичную локализацию — мелкие суставы конечностей, позвонки.
Изменение замыкательных (субхондральных) пластинок. Оно может проявляться в виде усиления интенсивности ее тени, что свидетельствует об уплотнении при артрозах, остеохондрозах позвонков), или наоборот, в виде истончения, прорыва или полного отсутствия, что является результатом рассасывания, нарушения целостности или расплавления за счет деструктивного процесса (туберкулез суставов, гнойные артриты и т. д.).
Деструкции суставных отделов костей. Под этим симптомом подразумевается наличие разрушения костей, находящихся в пределах суставной капсулы и вблизи ее вне сустава или под замыкательной пластинкой.
Очаги деструкции проявляются в виде участков просветления при целостности замыкающих пластинок, тогда форма сустава сохраняется; при их разрушении в области суставной головки и суставной поверхности будут определяться различной формы и величины дефекты, обусловливающие нарушения нормальной формы сустава.
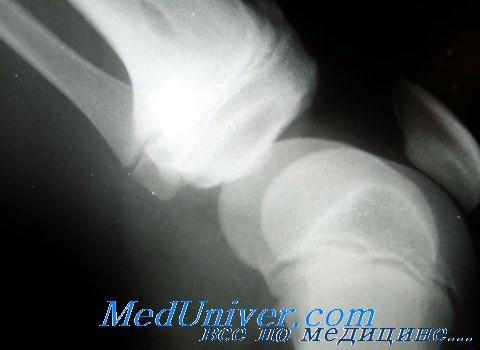
Деформация суставных отделов костей. Обезображивание суставных концов и суставных поверхностей, как правило, основной симптом при артрозах. Деформация бывает следующая: в виде уплощения как головки, так и суставной впадины; углубления суставной впадины; губовидных разрастаний по краям суставной головки и противолежащей поверхности суставной впадины; в виде удлинений замыкающих пластинок в горизонтальном направлении (при остеохондрозах позвонков) и др. Наблюдаются деформации суставных краев костей в виде заострений треугольной, а также клювовидной формы.
Последние являются типичными для деформирующего спондилеза, в основе которого лежит обызвествление продольных связок у места прикрепления к краям позвонков в области замыкательных пластинок.
Высшей степенью деформации суставных отделов костей является нарушение нормальных соотношений в суставе, что лежит в основе целой нозологической единицы — вывихов. Последние принято подразделять на полные и неполные, а также на травматические и патологические. Рентгенологическая диагностика вывихов основывается на типичных признаках: если головка кости располагается полностью вне сустава — это полный вывих, если частично — то неполный.
При патологическом вывихе также выявляются изменения в виде деструкции или деформации головки или суставной впадины, предшествовавшие вывиху.
Значительно реже встречаются симптомы, связанные с уплотнением, обызвествлением мягкотканных компонентов, составляющих сустав: обызвествление капсулы, хрящей, связок и сухожилий, а также внутрисуставные образования (внутрисуставные мыши) и симптом расширения суставной щели.
Первоначальная задача: по рентгенограмме нужно выяснить, какой процесс в кости: остеопоротический, остеосклеротический, деструктивный, неопластический (доброкачественный, злокачественный) или деструктивный иного происхождения. Нужно учитывать область поражения кости: эпифизы, метафизы или диафиз, если процесс в длинных трубчатых костях. Тщательный анализ рентгеносемиотики по скиалогическим свойствам во взаимосвязи с клиническими и данными других методов исследования больных в сопоставлении с динамикой процесса является основой дифференциальной диагностики заболеваний костной системы.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Заболевания суставов широко распространены среди населения во всем мире. Диагностика большинства из них предполагает не только оценку клинических проявлений, данных лабораторных тестов, но и применение визуализирующих методик, прежде всего рентгенографии. Несмотря на бурное развитие в последние годы таких современных методов медицинской визуализации, как магнитно-резонансная томография, рентгеновская компьютерная томография, расширение возможностей ультразвуковой диагностики, рентгенография остается наиболее распространенным методом диагностики и контроля эффективности лечения заболеваний суставов. Это обусловлено доступностью данного метода, простотой исследования, экономичностью и достаточной информативностью.
Рентгенологическое исследование имеет важнейшее значение для установления диагноза заболевания и должно применяться по возможности у каждого больного с поражением суставов. При этом может быть применено несколько рентгенологических приемов (методов): рентгенография, томография, рентгенопневмография. Рентгенография суставов позволяет определить состояние не только костно-хрящевых элементов, составляющих сустав, но и мягких периартикулярных тканей, что иногда имеет значение для диагноза. При выполнении рентгенограмм суставов обязательными являются снимок сустава минимум в 2-х проекциях (в прямой и боковой) и сопоставление пораженного и здорового парных суставов. Лишь при этих условиях на основании рентгенограммы можно с достоверностью судить о состоянии сустава [1].
Нужно иметь в виду, что на начальной стадии заболевания рентгенография не обнаруживает никаких патологических симптомов. Наиболее ранним рентгенологическим признаком при воспалительных заболеваниях суставов является остеопороз эпифизов костей, составляющих сустав. При наличии остеопороза губчатое вещество эпифизов выглядит на рентгенограмме более прозрачным, и на его фоне резко выделяются контуры кости, образованные более плотным кортикальным слоем, который в дальнейшем также может подвергаться истончению. Остеопороз (как диффузный, так и очаговый) развивается наиболее часто при острых и хронических воспалительных заболеваниях суставов. При дегенеративно-дистрофических поражениях суставов на ранних стадиях остеопороз не наблюдается, поэтому данный признак может иметь в таких случаях дифференциально-диагностическое значение. При поздних стадиях артрозов может наблюдаться умеренный остеопороз, сочетающийся с кистовидной перестройкой кости.
Для дегенеративно-дистрофических форм заболеваний суставов характерно уплотнение костного вещества субхондрального слоя эпифизов (замыкающих пластинок суставных поверхностей). Это уплотнение развивается по мере дегенерации суставного хряща и снижения его буферной функции (как компенсаторное явление). При полном исчезновении хряща, но при сохранении подвижности в суставе, что обычно имеет место при артрозах, на рентгенограмме определяется более выраженный и более распространенный склероз кости. Наоборот, при утере функции сустава наблюдается истончение субхондрального слоя эпифизов даже при сохраненных хрящах.
Важным рентгенологическим признаком является изменение рентгеновской суставной щели, отражающее главным образом состояние суставных хрящей. Расширение суставной щели может наблюдаться при больших выпотах в полости сустава или при утолщении суставного хряща, что имеет место, например, при болезни Пертеса. Гораздо чаще наблюдается сужение суставной щели вследствие дегенеративных изменений, разрушения или даже полного исчезновения хряща. Сужение рентгеновской суставной щели всегда указывает на патологию суставного хряща. Оно может иметь место как при длительно текущих воспалительных, так и при дистрофических поражениях суставов, прогрессируя с течением заболевания, и, таким образом, не имеет дифференциально-диагностического значения. Полное исчезновение суставной щели наблюдается при воспалительных заболеваниях в случае развития костного анкилоза. При дегенеративных процессах суставная щель никогда полностью не исчезает.
Костные изменения при подагре редко уменьшаются на фоне специфической терапии, со временем они даже могут несколько увеличиваться. Тофусы, расположенные в мягких тканях, также могут быть обнаружены с помощью рентгенографии, особенно если они кальцифицируются, что отмечается нечасто [1, 3].
Таким образом, в диагностике заболеваний суставов, без сомнения, должен использоваться рентгенологический метод, особенно в повседневной практике врача первичного звена, поскольку каждое из заболеваний имеет свои, характерные только для него рентгенологические признаки. Знание особенностей рентгенологической картины артритов, безусловно, способно помочь практическому врачу в постановке правильного диагноза.
Литература
1. Насонов Е.Л. Клинические рекомендации. Ревматология. М.: ГЭОТАР-Медиа, 2008.
2. Кишковский А.Н., Тютин Л.А., Есиновская Г.Н. Атлас укладок при рентгенологических исследованиях. Л.: Медицина, 1987.
3. Линденбратен Л.Д., Королюк И.П. Медицинская радиология (основы лучевой диагностики и лучевой терапии). 2-е изд., перераб. и доп. М.: Медицина, 2000.
4. Агабабова Э.Р. Дифференциальная диагностика серонегативных артритов // Тер. архив. 1986. Т. 58. № 7. С. 149.
5. Зедгенидзе Г.А. Клиническая рентгенорадиология. М., 1984.
6. Насонова В.А., Астапенко М.Г. Клиническая ревматология. М., 1989.
7. Сидельникова С.М. Вопросы патогенеза, диагностики и дифференциального диагноза серонегативных спондилоартритов // Тер. архив. 1986. Т. 58. № 6. С. 148.
8. Бадокин В.В. Ревматология. М.: Литтерра, 2012.
9. Молочков В.А., Бадокин В.В., Альбанова В.И. и др. Псориаз и псориатический артрит. М.: Товарищество научных изданий КМК; Авторская академия, 2007.
Генез артритов многообразен, клинические проявления каждого из них во многом схожи, но некоторые заболевания имеют особые черты, требующие особого подхода при выборе метода лучевой и инструментальной диагностики.
При артритах в воспалительный процесс чаще вовлекаются все их анатомические структуры, однако одни раньше, другие позже, одни больше, другие меньше. Лучевая и инструментальная диагностика также обладают разными диагностическими возможностями. Вот почему их применение должно соответствовать характеру патологического процесса, локализации выраженности, периоду течения болезни, особенностям клинических проявлений.
В диагностике воспалительных поражений суставов должен применяться весь имеющийся у врача арсенал средств, но в соответствии с клиникой и периодом течения заболевания. Ниже мы представляем основные клинико-рентгенологические симптомы некоторых нозологических форм, которые врач должен выявить в целях своевременной диагностики.
На начальных этапах артрита надо обязательно использовать обзорную рентгенографию. Она малоинформативна в этот период, но может служить эталоном соответствующей фазы течения процесса. Повторные рентгенографии будут отражать динамику патологического процесса. Первичная рентгенография должна выполняться как при моноартрите, так и при полиартрите. Учитывая то, что в дебюте артрита в воспалительный процесс вовлекаются синовиальная оболочка сустава, околосуставные мягкие ткани, необходимо сразу же проводить их УЗИ, МРТ, тепловизионное исследование.
Сцинтиграфия будет полезна для характеристики распространенности процесса, его локализации, особенно в диагностике патологии суставов, труднодоступных для исследования, патологии позвоночника, сакроилеалыюго, грудино-ключичного сочленения и др.
КТ, МРТ будут полезны для оценки вовлечения в процесс капсулы сустава, степени ее инфильтрации или фиброза, выявления избыточной жидкости в суставе, хотя этот признак артрита легче и проще обнаружить методом УЗИ.
Пункция сустава при артритах применяется с диагностической и лечебной целью. Для диагностики она проводится при подозрении на инфекционную природу артрита. Лечебная нужна в целях эвакуации избытка жидкости из полости сустава или введения в нее медикаментов.
Артроскопия применяется при артрите в случае подозрения на деструктивный и опухолевой процесс. Эти же показания относятся и к биопсии.
Синовиальная жидкость, материал пунктата и биопсии подлежат лабораторному и микробиологическому исследованию.
Ревматический полиартрит
Этот синдром наблюдается у 2Д детей, больных ревматизмом. Чаще всего он может быть в виде олигоартрита, реже — моноартрита. В процесс вовлекаются крупные суставы и суставы средней величины, чаще коленные и голеностопные, характерна симметричность поражения, летучесть и быстрое обратное развитие, т. е. имеются признаки аллергического артрита. Помимо суставов в процесс вовлекаются не только синовиальная оболочка суставов, но и слизистые параартикулярные сумки, сухожилия и их влагалища.
Лучевая и инструментальная диагностика при ревматизме направлена на выявление синовита, оценки степени его выраженности и реакции параартикулярных образований. Проводится рентгенография, УЗИ и тепловизионное исследование, Другие лучевые методы (КТ, МРТ, сцинтиграфия) могут лишь подтвердить данные УЗИ и тепловидения. Пункция сустава при ревматическом артрите проводится лишь при резко выраженном артрите с большим выпотом.
Артроскопия и биопсия при ревматическом артрите нецелесообразна, полученная информация будет лишь дублировать рентгенографию, УЗИ. Биопсия параартикулярных тканей также нецелесообразна, она возможна при наличии ревматических узелков, либо с целью дифференциации с коллагенозами.
Ревматоидный артрит
Рентгенологические признаки изменения костных структур при РА возникают спустя 3-4 месяца после начала заболевания, раньше всего появляется субхондральный остеопороз. Деструктивные изменения чаще обнаруживаются в головках ТТ—III пястных и V плюсневых костей. Одновременно с костной поражается хрящевая ткань, что проявляется сужением суставной щели. В эпифизах нередко выявляются костные кисты, крупные субхондраяьпые кисты способствуют возникновению краевой узурации разной величины.
В поздних стадиях заболевания на рентгенограммах появляются краевые разрастания, которые служат началом анкилоза. У отдельных больных развивается остеолиз эпифизов. Из-за гипертрофии костной ткани развивается периостит. Поражение мышц, связок, суставной капсулы способствует возникновению вывихов, образованию подкожных узлов. Ревматоидный артрит может завершиться образованием костного анкилоза.
Считается, что наиболее информативны снимки кистей, лучезапястных суставов и стоп. Поэтому делать много снимков других суставов чаше нет необходимости.
Применение в диагностических целях УЗИ позволяет выявить скопление избыточной жидкости в суставе, слизистых сумках, во влагалищах сухожилий, уплотнение капсулы сустава, разрывы сухожилий, кистозные образования мягких тканей. МРТ дополнительно к перечисленному может выявить разрывы сухожилий, суставной капсулы.
Сцинтиграфия у больных РА уточняет вовлечение в процесс каждого сустава, определяет интактные из них. Особенно она псина в диагностике артрита малодоступных клиническому исследованию суставов, таких как тазобедренный, крестцово-подвздошный, суставы позвоночника. Тепловидение также уточняет количество вовлеченных в процесс суставов, но особенно важно — объективно оценить эффективность проводимого лечения.
Пункция сустава применяется при подозрении па его инфицирование.
Ювенильный ревматоидный артрит (ЮРА) наблюдается у детей и подростков. Чаще поражаются 4 сустава и более, коленные, голеностопные, лучезапястные, суставы кистей, реже — локтевые, тазобедренные, еще реже — височно-нижнечелюстные, крестцово-подвздошпые. Процесс симметричный. В 50% случаях артрит разрешается спонтанно.
На рентгенограмме на раннем этапе заболевания выявляются признаки отека мягких тканей, локальный остеопороз и расширение суставной щели. Поздние рентгеновские признаки — локтевая девиация, генерализованный остеопороз, эрозирование костных структур, сужение суставной щели. Эти симптомы появляются не реже, чем через 2 года от начала заболевания. При олигоартрите с выпотом в суставе признаки эрозирования костных структур появляются очень поздно, через 10-15 лет.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов

Актуальные вопросы рентгенологической диагностики болезней суставов. Взгляд ревматолога
Наиболее часто встречаемые ошибки, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях. Часто встречаемые рентгенологические признаки поражения суставов и их интерпретации. Анализ опыта работы на консультативном ревматологическом приеме в областной клинической больнице.
В подавляющем большинстве случаев после анализа жалоб, анамнеза и данных осмотра больному поставлен тот или иной предварительный диагноз заболевания суставов и позвоночника. Однако, в последующем, он нуждается в подтверждении диагноза с помощью дополнительных методов исследования: инструментальных, лабораторных, реже морфологических. Золотым стандартом диагностики суставной патологии остается рентгенологическое исследование. Рентгенография представляет собой важный инструмент не только для диагностики того или иного артрита или артроза, но и для оценки прогрессирования заболевания и эффективности терапии.
Значительной части из обратившихся в областную больницу больных рентгенографическое исследование уже было проведено в лечебных учреждениях районов области и требовало интерпретации в условиях областной больницы. Необходимо отметить, что врачи терапевтической практики нередко руководствуются описательными составляющими рентгеновских снимков (протоколами), предоставляемыми им рентгенологами, и самостоятельно не оценивают те или иные рентгенологические изменения.
Поэтому в данной статье хотелось бы остановиться на наиболее часто встречаемых ошибках, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях и некоторых наиболее важных и часто встречаемых рентгенологических признаках поражения суставов и их интерпретации.
Анализируя опыт работы на консультативном ревматологическом приеме в областной клинической больнице, среди наиболее часто встречаемых ошибок при использовании рентгеновского метода диагностики хотелось бы выделить следующие:
- Неправильно выбранный объем обследования
- Неправильная укладка пациента при выполнении рентгенологического обследования
- Неправильная трактовка полученных результатов
Первым этапом рентгенологического обследования для врача общей практики должен бытьправильный выбор области исследования для ее проведения, а именно такой, рентгенологические изменения в которой наиболее информативны для диагностики того или иного заболевания.
К примеру, при повторных атаках подагрического артрита клиническая симптоматика в виде боли и отечности может быть наиболее выражена в голеностопных суставах, а плюсне-фаланговые суставы могут оставаться интактными, и частой ошибкой является проведение больному рентгенографии голеностопных суставов, которая в данной ситуации малоинформативна. Аналогичная тактика и в ситуации с подозрением на реактивный спондилоартрит или периферическую форму анкилозирующего спондилоартрита с поражением голеностопных суставов. Патогномоничные рентгенологические изменения необходимо выявлять в крестцово-подвздошных сочленениях и позвоночном столбе, а рентгенологических изменений в периферических суставах, особенно в начальной стадии болезни, может не быть.
Нужно отметить, что в целом проведение рентгенографии голеностопных суставов из-за ее крайне низкой информативности нужно проводить редко и по строгим показаниям в случаях изолированного поражения одного голеностопного сустава и подозрении на специфическую (туберкулезную, гонококковую) природу артрита. Этот дефект влечет за собой необоснованную лучевую нагрузку и дополнительные материальные затраты для больного при проведении повторных необходимых для уточнения диагноза исследований.
Чтобы помочь врачу терапевту правильно определиться с выбором зоны исследования, в качестве примера может помочь следующая таблица (Смирнов А.В., 2005 г.).
Таблица
Необходимый минимум рентгенологических обследований при ревматических болезнях
Зона обследования
Также хотелось обратить внимание на неправильно выбираемую зону обследования. Например, зачастую при наличии односторонних клинических изменений в одном пястно-фаланговом или плюсне-фаланговом суставе врачи ограничиваются рентгенографией исключительно этой области. Однако, именно характер патологических изменений в обеих кистях, их локализация и распространённость, анализ того какие группы суставов изменяются в самом начале заболевания должны обязательно учитываться при оценке рентгенограмм для того, чтобы правильно интерпретировать полученные данные и провести дифференциальный диагноз между различными ревматическими заболеваниями. Поэтому в ревматологической практике для уточнения диагноза необходимо проводить по показаниям либо прямую сравнительную рентгенограмму кистей с захватом лучезапястных суставов либо прямую сравнительную рентгенограмму стоп.
Исходя из нашего опыта, результаты рентгенографии нередко могут зависеть от техники и правильного позиционирования объекта съемки. В настоящее время требованием всех протоколов исследований является соблюдение максимально унифицированных условий проведения рентгенограмм кистей и стоп. Так для общей оценки поражения суставов необходимо снимать обе кисти или стопы на одной пленке, обязателен захват лучезапястного сустава. Требования к расположению пациента при рентгенографии кистей и стоп изложены в соответствующих руководствах по рентгенологии. Врачу общей практики при направлении к рентгенологу обязательно необходимо указывать, что больной направляется на сравнительную рентгенограмму кистей в прямой проекции с захватом лучезапястных суставов или на прямую сравнительную рентгенограмму стоп.
Наконец важным моментом является трактовка полученных результатов. О наиболее часто встречающихся в практике терапевта суставных синдромах и наиболее характерных рентгенологических изменениях, присущих им, в продолжении данной статьи.
Рентген мелких суставных кистей
Наиболее информативным и обязательным практически при всех проявлениях суставного синдрома является проведение рентгенологического обследования мелких суставов кистей и стоп, поэтому хотелось бы остановиться на патогномоничных изменениях, характерных для того иного проявления артрита, происходящих именно в кистях или стопах.
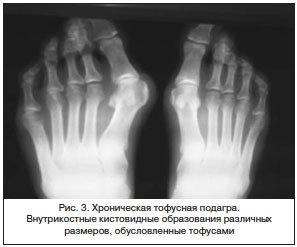
Для подагрического артрита характерно преимущественное поражение дистальных отделов стоп с преобладанием изменений в области I плюсне-фаланговых сочленений, реже изменения выявляются в мелких суставах кистей. При остром подагрическом артрите рентгенологические изменения, как правило, отсутствуют. Поэтому речь идет об изменениях, характеризующих хроническую стадию болезни. Типичным для хронического подагрического артрита является обнаружение узловых образований (тофусов) в костях в виде кистовидных просветлений и участков повышения плотности мягких тканей в области фаланг пальцев кистей и стоп. Деструкция костной ткани в виде эрозий, часто выявляемая при хроническом течении подагры, локализуется в основном на краях эпифизов костей и в дальнейшем распространяется на центральные отделы суставов.
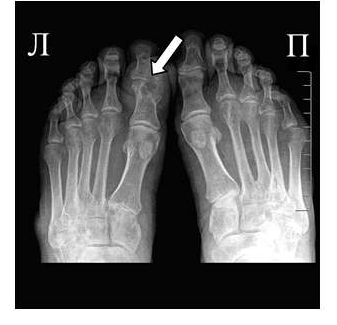
Рис. 1
В отличие от ревматоидного артрита и полиостеоартроза ширина суставной щели при подагре обычно сохраняется в норме даже в поздних стадиях заболевания. Также для хронической стадии, в отличие от ревматоидного артрита, не характерен остеопороз. Таким образом, I плюснефаланговый сустав наиболее характерная локализация при подагрическом артрите.
Эрозии часто обнаруживаются в верхней и медиальной части плюсневой головки и часто в сочетании с вальгусной девиацией суставов. Типичным является асимметричность изменений (рис. 2).
Основные симптомы
Основными рентгенологическими симптомами РА являются следующие: остеопороз, кистовидные просветления костной ткани (кисты), сужение суставной щели, эрозии суставов, костные анкилозы, деформации костей, остеолиз, вывихи, подвывихи и сгибательные контрактуры суставов. Рентгенологическая диагностика развернутых стадий РА, исходя из нашей практики, как правило, затруднений не вызывают.
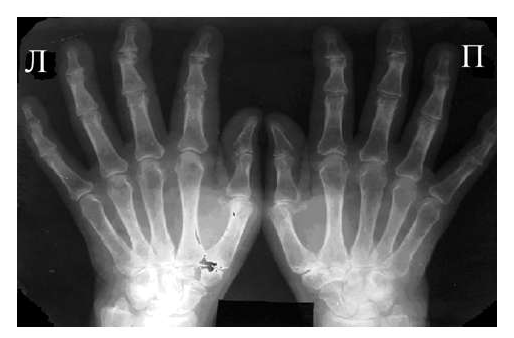
Рис. 3 Сочетание ревматоидного артрита и остеоартроза
Большинство ошибок встречаются при начальных стадиях, особенно при начале РА в пожилом возрасте и сочетании его с остеоартрозом (см. рис. 3). В этом случае для подтверждения диагноза РА и предупреждению случаев его гипердиагностики служит выявление симметричных эрозий в типичных для ревматоидного артрита суставах (запястья, плюснефаланговые, пястно-фаланговые).
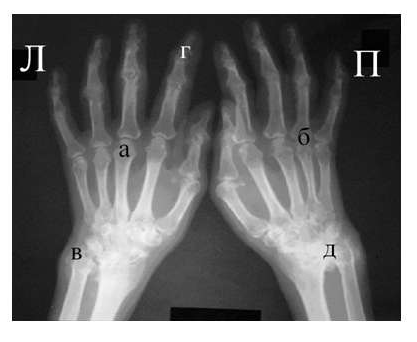
Рис. 4. Изменения кистей при ревматоидном артрите (а остеопороз, бсужение суставных щелей, в кистовидные просветвления, г костные эрозии, д анкилозирование)
Необходимо также помнить, что, как правило, при РА эрозии не предшествуют околосуставному остеопорозу, кистам и сужению суставных щелей. Имеет место последовательность развития стадий РА (см. рис. 4), в отличие от эрозивных артритов другого генеза (псориатического, серонегативного)
Костные анкилозы выявляются только в суставах запястий и во 2-5-м запястно-пястном суставах, редко в лучезапястных и суставах предплюсны. Никогда анкилозы не формируются в межфаланговых суставах кистей и стоп, в первых запястно-пястных и плюснефаланговых суставах. Анализируя сроки появления основных рентгенологических проявлений наиболее типичным по нашим данным и по данным других авторов [LandeweR.] является появление первых симптомов РА (околосуставного остеопороза и кистовидных просветлений) через несколько месяцев (до года) от начала заболевания, эрозии выявляют на 2-3 год от начала заболевания.
Какое значение для врача клинициста имеет скорость рентгенологической прогрессии у конкретного пациента? Выраженность деструкции в мелких суставах кистей и стоп является наиболее объективным маркером прогрессирования РА и/или недостаточной эффективности терапии, а появление эрозий в мелких суставах конечностей в первый год заболевания является предиктором неблагоприятного варианта развития болезни. Связь между скоростью нарастания деструкции и выраженностью и стойкостью воспалительной активности РА показана во многих исследованиях. Необходимо отметить, что у конкретного больного динамика рентгенологических изменений представляет собой не линейный процесс, а включает в себя эпизоды замедления и ускорения, связанные в том числе, и с активностью заболевания.
Для псориатического артрита, также поражающего мелкие суставы кистей, отличительным признаком от РА является отсутствие стадийности, поражение суставов, как правило, несимметрично, частые проявления артрита без околосуставного остеопороза, являющегося патогномоничным для РА. Изолированное поражение дистальных межфаланговых суставов кистей при отсутствии изменений в других мелких суставах кистей, осевое поражение 3-х суставов одного пальца.

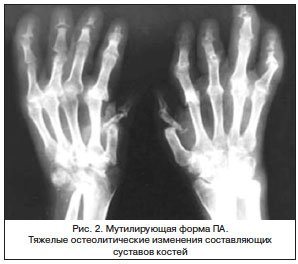
Рис. 5 Множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов при псориатическом артрите.
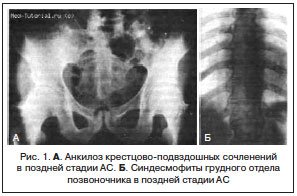
Часто при псориазе рентгенологические проявления в мелких суставах кистей и стоп сочетаются с воспалительными изменениями крестцово-подвздошных сочленений сакроилиитами, обычно двусторонними асимметричными или односторонними.
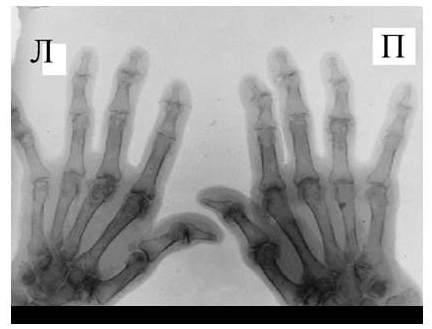
Рис. 6 Сужение суставной щели, остеофиты и субхондральный остеосклероз, кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей при остеоартрозе.
Среди обязательных диагностических критериев для верификации остеоартроза необходимо выделить сужение суставной щели, наличие остеофитов и субхондрального остеосклероза, вспомогательными являются кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей (рис. 6), подвывихи и вывихи суставов, синовиты и обызвествленные хондромы.
Оценка рентгенологических стадий остеоартроза проводится по критериям, предложенным J.Kellgren, J. Lawrence в 1957 году.
Для серонегативных спондилоартритов более типичным является наличие эрозий суставных поверхностей в дистальных отделах стоп.
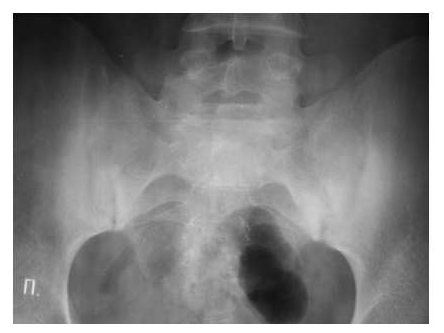
Рис. 7. Двусторонний сакроилиит у больного серонегативным спондилоартритом.
Околосуставной остеопороз в отличие от РА выявляется только в острую стадию артрита. Одна из основных локализаций, где развиваются костные пролиферации – это краевые отделы крестца и подвздошных костей (рис. 7).
Наиболее частыми проявлениями болезни Рейтера являются асимметричные артриты проксимальных межфаланговых суставов кистей (чаще 1 пальца), плюснефаланговых и проксимальных межфаланговых суставов, в отличие от псориатического артрита, поражающего дистальные межфаланговые суставы. Изолированные выраженные изменения в межфаланговом суставе 1-го пальца стопы предполагают в первую очередь диагноз реактивного спондилоартрита (болезни Рейтера) или псориатического артрита. Поражения пяточных костей обнаруживаются у 25-50%. Ахиллобурсит с наличием жидкости в слизистой сумке проявляется на боковой рентгенограмме пяточной кости затемнением, расположенным между верхней частью пяточной кости и ахилловым сухожилием. Таким образом, для диагностики и дифференциальной диагностики артритов принципиальное значение имеет раннее выявление патологических изменений в костях (кисты, эрозии). Выбор зоны для первичного обследования должен быть индивидуален, но рентгенография кистей или стоп является наиболее обоснованной, потому что позволяет наиболее рано и достоверно отличить изменения, характерные для того или иного заболевания суставов.
Читайте также:


