Рентгеновский снимок лонной кости
По локализации поражения — изменения в костях принято разделять на местные, регионарные, распространенные и системные. Так обычно классифицируют остеопорозы, остеосклерозы в костях.
Местные поражения — изменения необходимо детализировать в зависимости от того, в какой части кости располагается процесс: в эпифизе, метафизе или диафизе. Определение местоположения процесса в кости имеет часто решающее диагностическое значение: туберкулезные заболевания костей преимущественно располагаются в эпифизе, опухоли — в ме-тадиафизе, остеомиелиты чаще локализуются в диа-физах ближе к метафизам.
Регионарными процессами считаются такие, когда поражение захватывает целую анатомическую область (сустав); если процесс занимает всю конечность, то это считается распространенным поражением; если весь скелет, то это называют системным процессом. Имеется целая группа системных заболеваний, к которым относят различные виды рахита, детскую цингу, несовершенное окостенение, мраморную болезнь. Последняя в отличие от предыдущих характеризуется системным остеосклерозом.
Характеристика по числу поражений. В костях могут быть процессы монооссальные (с одиночным очагом или фокусом, как например, остеогенные саркомы). Туберкулезные заболевания суставов, как правило, бывают в обеих костях, составляющих сустав. Множественные поражения в костях наблюдаются при метастазах злокачественных заболеваний, миеломной болезни, остеохондрозах и др.
По форме поражения в костях чаще бывают круглые, округлые (очаги туберкулеза, миелома, метастазы) и неправильной формы. Иногда поражения в костях имеют своеобразную форму типа географической карты (ксантоматоз).
По размерам поражения в костях удобнее подразделять на очаговые и фокусы.
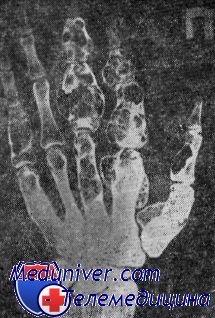
Прямая рентгенограмма правой кисти. Кости пястья и фаланг пальцев неравномерно вздуты с выраженным увеличением объема с наличием множественных, различных размеров и формы, участков просветления, четко отграниченных от неизмененной костной ткани. Множественные остеохондромы.
Мелкоочаговые поражения в костях (в диаметре до 4,3 см) выявляются при лейкозах и ретикулозах. Очаговые тени средние (5 мм) и крупные (до 1 см) являются рентгенологическим отображением таких костных процессов, как метастатические опухоли, миелома, туберкулезные поражения и др. Фокусы поражения — крупнее 1 см, как деструктивные просветления, являются характерными для многих опухолей как доброкачественных (хондромы, остеохондромы), так и злокачественных (остеолитические саркомы, метастазы в костях), а также для фиброзных остеодистрофий, дегенеративно-дистрофических деструкции) костная киста, гиперпаратиреоидная остеодистрофия, гигантоклеточная опухоль, болезнь Педжета — деформирующий остит) и др. заболеваний, в основе которых лежат морфологические изменения в размерах больше 1 см.
Интенсивность теней и просветлений в костях. По интенсивности затенения удобнее подразделить на 3 вида: 1 — тень слабой интенсивности, когда имеется уплотнение кости, но сохраняется ясная костная структура; 2 — затенение средней интенсивности, когда уплотнение проявляется перестройкой костной структуры в сторону превращения в картину компактной кости, но с сохранением костномозгового канала, если процесс локализуется в длинной трубчатой кости; 3 — тень большой интенсивности, если костная структура затенения представляется в виде выраженной картины компактной кости с полным закрытием костномозгового канала — эбурниация — слоновость кости).
Просветления в костях. Под понятием просветления в кости подразумевается участок, где отсутствует костная структура. В этом отличие просветления от разреженной костной структуры при остеопорозе, где нормальные элементы картины костной ткани сохраняются. Просветления следует также дифференцировать от дефекта кости. Дефекты кости хотя также рентгенологически проявляются участками отсутствия костной структуры, но анатомо-морфологически здесь нет замены костной ткани какой-либо другой патологической тканью или же мягкотканным компонентом кости, что является основой формирования симптомокомплекса деструктивного просветления. Просветления подразделяются на неинтенсивные и выраженные.
Неинтенсивные просветления, как правило, небольших размеров и на рентгенограммах они нерезко выделяются на фоне нормальной структуры, окружающей кости. Выраженные просветления характеризуются большими размерами и четкостью контуров, что позволяет сразу их обнаружить на снимке.
Контуры кости и контуры теней в костях. В норме контуры кости бывают гладкими и четкими, за исключением некоторых естественных неровностей, какими являются бугристости, куда прикрепляются мышцы. При заболеваниях контуры становятся смазанными: волнистыми, бугристыми и зазубренными. Контуры теней и просветлений в костях бывают также четкими и расплывчатыми. Часто только по анализу этого скиалогического показателя удается отличить доброкачественный процесс от злокачественного, определить длительность заболевания и т. д.
Динамика рентгенологических изменений во времени. Эта скиалогическая особенность порой имеет в остеологии решающее значение для выявления первых объективных признаков заболевания вообще (линия перелома, в некоторых случаях, становится видимой только при повторных рентгенологических исследованиях). Доброкачественные опухоли костей отличаются от злокачественных стабильностью повторных рентгенологических данных, полученных через различные промежутки времени.
Лучевая диагностика считается относительно безопасной, но существует вероятность возникновения негативных последствий. Назначается рентген только в крайних случаях, когда требуется получить важную информацию, и польза от проведения процедуры превышает вред. Рентген костей — самое распространенное исследование, проводимое в медицине.
Что это такое?
Исследование внутреннего строения объектов, которые благодаря рентгеновским лучам проецируются на бумагу или пленку. Для получения снимков костей используется рентгенография костной ткани. Она помогает определить состояние:
- кисти;
- запястья;
- предплечья;
- локтевого сустава;
- плеча;
- стопы;
- голеностопного сустава;
- костей голени;
- коленного сустава;
- бедра;
- тазобедренного сустава;
- костей таза;
- позвоночника.
Многие люди уже знакомы с процедурой, так как показания для проведения рентгена костей охватывают обширный спектр заболеваний, не учитывая травмы и переломы.
Виды рентгеновских исследований
Лучевая диагностики костей происходит при помощи разных агрегатов и методов исследования. Все зависит от некоторых факторов:
- возраст больного;
- клинической ситуации;
- основной патологии;
- сопутствующих факторов.
Такой метод незаменим в распознавании причин патологии, играет важную роль в постановке правильного диагноза и лечения пациента.
В медицинской практике существуют следующие виды рентгена костей:
- Пленочная рентгенография.
- Цифровая.
- Компьютерная томография.
- Рентгеновская денситометрия.
- Рентген костей с использованием контрастных веществ и другие методы.
Все эти аппараты служат прекрасным подспорьем медикам при оказании необходимой помощи при:
- переломах кости и вывихах;
- уточнении или обнаружении расположения осколков костей при переломах;
- выявлении инородных тел в мягких тканях или в самих костях;
- контроле ортопедических хирургических вмешательств (протезирование суставов, стабилизация позвоночника и прочее);
- конкретизации определенных диагнозов (артрит, патологическое разрастание костной ткани, артроз и другие);
- подозрении на онкологию костной ткани.
Получив результаты этих исследований, специалист уже имеет более объективную картину и делает соответствующие выводы.
Цифровой и пленочный рентген костей
На заре исследований в этой сфере в качестве принимающего элемента использовали фоточувствительный экран или пленку. Сегодня рентгеновская пленка — самый популярный приемник электромагнитного излучения.
Но лучшие результаты показала цифровая рентгенография. Здесь принимающим элементом являются сенсоры, чувствительные к рентгеновскому излучению. Такой вид обладает многими преимуществами:
- высокая чувствительность цифровых датчиков позволяет уменьшить дозу облучения;
- увеличение разрешения снимка и повышение точности;
- не нужно обрабатывать фоточувствительную пленку;
- быстрое и элементарное получение снимка;
- простота обработки, передачи и хранения информации.
Недостатком можно считать только то, что аппаратура стоит дорого, поэтому не во всех медицинских учреждениях она есть.
Рентгенография с контрастным веществом
Такие технологии применяются нечасто, но иногда они крайне необходимы. Процедура выполняется с применением контрастных веществ. Кости человека отличаются от других тканей организма повышенной естественной контрастностью. Существует несколько рентгеноконтрастных методик исследования костной ткани:
- фистулография;
- пневмография;
- артрография;
- ангиография.
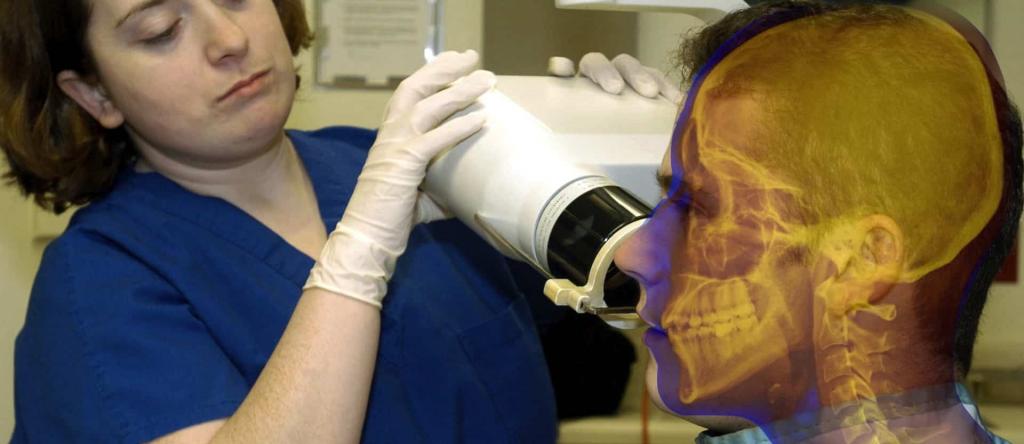
Благодаря использованию контрастного вещества получается более четкая информация, отсюда и качественная помощь. Отрицательным моментом в такой диагностике костей являются противопоказания и некоторые ограничения, помимо этого врач-рентгенолог должен иметь большой опыт работы.
Рентген и компьютерная томография (КТ)
Такой метод еще более точен и информативен. С его помощью получают трехмерное изображение любой кости в организме или срезы через любую кость в разных проекциях. Очень точный способ диагностики, но он несет за собой высокую лучевую нагрузку.
Достоинства КТ перед обычным рентгеном кости:
- точность и высокое разрешение;
- трехмерная реконструкция изучаемой части тела;
- допустимость получения любой проекции, когда обычный рентген проводится только в двух или трех проекциях;
- изображение получается неискаженным;
- параллельно можно рассмотреть мягкие ткани и сосуды;
- исследование проводится в реальном времени.
КТ делают не чаще раза в год из-за высокой лучевой нагрузки. Обычно исследуют сложные патологии (межпозвоночные грыжи, остеохондроз, опухолевые недуги).
Магнитно-резонансная томография (МРТ)
Благодаря такому виду рентгена получается четкое изображение внутренних устройств организма в разнообразных плоскостях. А также выполняется трехмерная реконструкция тканей и органов человека. Лучевая нагрузка при исследовании МРТ сведена к нулю.
Принцип работы аппарата основан на том, чтобы придать атомам, из которых состоит организм, магнитный импульс. После этого энергия, освобожденная атомами при возврате к исходному состоянию, считывается.
Нельзя использовать такой метод, если в организме находятся кардиостимуляторы или имплантаты. Диагностика дорогостоящая, это считается недостатком.
Денситометрия костей
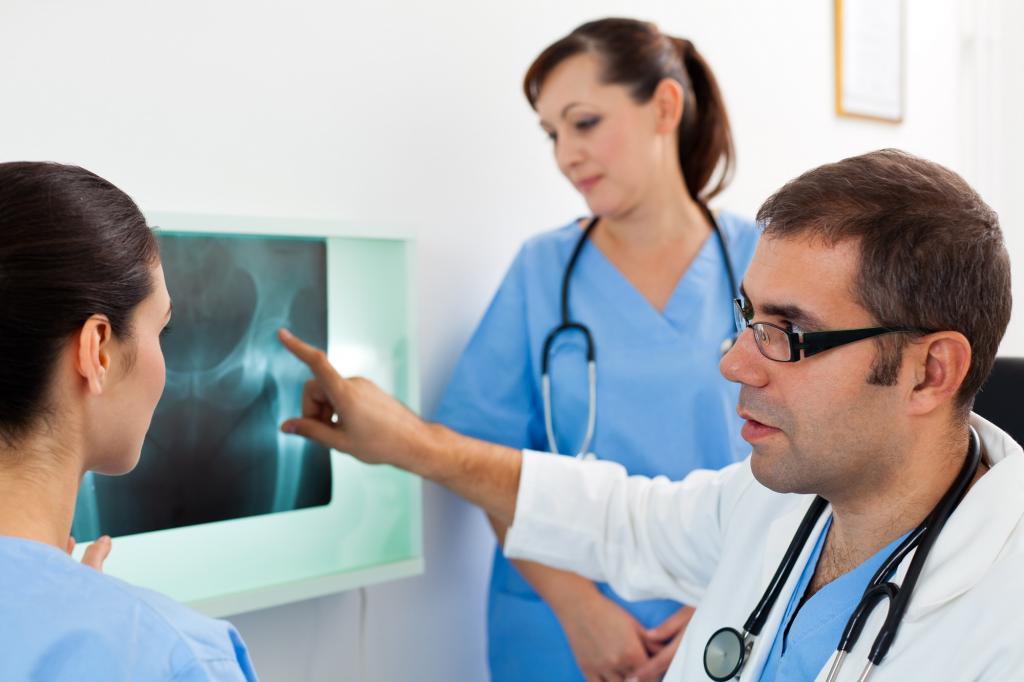
Это современный неинвазивный метод определения плотности костей, выполняемый для диагностики остеопороза. При такой патологии в костях снижается содержание минералов, обычно это кальций, из-за чего костная ткань становится хрупкой. Наиболее опасным остеопороз является для шейки бедра и позвоночника.
Выделяют несколько видов такого исследования:
- Ультразвуковая денситометрия — самый безопасный способ нелучевых современных методов, определяющий плотность костных тканей.
- Рентгеновская денситометрия — высокоточный способ определения минеральной массы костных тканей.
- Фотонная абсорбциометрия — оценивает поглощение костями радиоизотопа.
Метод позволяет обнаружить малейшую потерю плотности (от 3 до 5 %). Чем выше потеря, тем хуже устойчивость костей к повреждениям. Метод базируется на степени отражения ультразвуковых волн от поверхности костей. Преимущества способа:
- процедура длится недолго;
- материально доступен;
- нет болевых ощущений;
- можно неоднократно назначать беременным женщинам.
Насколько вреден рентген плотности костей? Отсутствие лучевого воздействия показывает, что такой метод абсолютно безвреден.
Приготовления к процедуре
Любое успешное исследование и лечение зависит от подготовки. Обычно все предельно просто, но все зависит от локализации участка, который необходимо просмотреть:
- Рентген черепа никаких особенных действий не предусматривает. Женщины должны вытащить из ушей украшения, из волос шпильки, заколки, если есть пирсинг на языке и в носу, его тоже необходимо снять.
- Для информативного фото рентгена костей конечностей необходимо, чтобы на коже больного не было масляных повязок, йода, полос пластыря. При наличии гипса специалист уточняет, будет ли снят гипс. В случае необходимости снятия гипсовой повязки процедура проходит под контролем врача, после снова накладывается гипс.
- Обследование нарушения целостности костей ребер, плечевого пояса, грудины, верхних отделов позвоночного столба не требует никаких предварительных приготовлений.
- А вот подготовка к рентгену костей пояснично-крестцового отдела позвоночного столба и тазобедренного сустава необходима. Для этого требуется за 48 часов до обследования ограничить употребление пищи провоцирующей газообразование, сделать очистительную клизму.
Проведение процедуры
Во время исследования любую часть скелета необходимо оголить и внимательно слушать рекомендации специалиста:
- поворачиваться в нужном направлении;
- задерживать дыхание;
- сохранять состояние покоя.
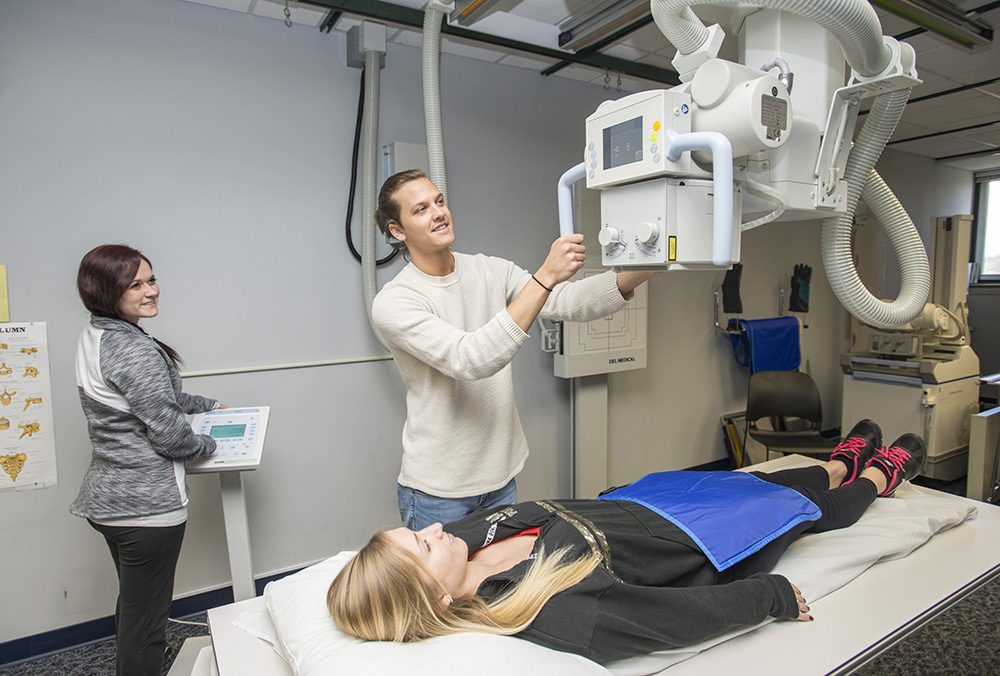
Для визуализации разных участков тела следует четко выполнять просьбы рентгенолога:
- При переломе кости рентген тазобедренного сустава выполняют следующим образом: пациент раздевается, ложится на стол с вытянутыми вдоль тела руками, сохраняет неподвижность и полное спокойствие на период проведения процедуры (примерно минуту).
- Лучевая диагностика черепной коробки проводится в положении лежа или сидя. Голова пациента (при помощи специальных приспособлений) фиксируется в нужном положении. В зависимости от необходимости и назначения специалиста, снимок может выполняться в нескольких проекциях.
- Описание рентгена костей нижних конечностей. Процедура предполагает использование разнообразных дополнительных средств (подкладки, подушки, валики), чтобы зафиксировать ногу в нужном положении. Для этого пациента укладывают на стол, фиксируют ногу, грудь и таз покрывают свинцовым фартуком и делают снимки. Во время процедуры задерживается дыхание, сохраняется неподвижность. При оценке состояния суставов назначают обследование проблемы с нагрузкой на ногу. Иногда требуется сделать несколько снимков.
Для сравнения часто делают снимок и здоровой конечности. Ребенку при рентгене перелома кости делают снимок росткового участка формирования кости с противоположной стороны. Все процедуры проходят абсолютно безболезненно и длятся максимум 10 минут.
Подготовка детей к рентгену
С детьми все может быть немного сложнее. Иногда приходиться найти к ребенку особый подход, все зависит от возраста. Деткам помладше тяжело сохранять спокойствие и неподвижность в нужном положении, к тому же они боятся врачей. При активном сотрудничестве родителей и медицинских работников все может пройти быстро и благополучно.

Назначается ребенку рентген костей или других органов в крайнем случае, когда нет других способов диагностики и мало времени для установления правильного диагноза.
Для ребенка допустимая доза рентгена колеблется, все зависит от самого недуга и регулярности проведения обследований.
Врачи советуют детям до 14 лет процедуру не проводить.

Преимущества и риски
Основным риском для здоровья считают лучевое воздействие на организм человека. Доза облучения напрямую зависит от качества аппарата, чем он современнее, тем безопаснее. Как часто можно делать рентген костей или других органов?
Особых ограничений для обследования нет, но с осторожностью к процедуре стоит подойти:
- женщинам во время беременности и в период лактации;
- пациентам в тяжелом состоянии;
- пациентам с гиперкинезами.
Рентген может нанести вред здоровью, если делать его в больших дозах. Проводить процедуру нужно только по назначению доктора.
20 Ноя Подготовка к рентгену костей таза в Москве
Рентген таза относится к классу методов комплексной диагностики. Он включает оценку состояния основания позвоночника (кости таза). Ключевые центры внимания специалиста при расшифровке снимка костей:

- большие тазовые кости;
- подвздошно-крестцовое сочленение;
- лобковый симфиз (лонное сочленение).
Цели рентгена зависят от текущего состояния пациента. Обязателен снимок при первичном обращении с жалобами на дискомфорт в области таза. Далее рентген может потребоваться для уточнения диагноза (текущей клиники болезни), контроля результатов терапии, наблюдения после лечения.
Как проходит исследование?
В отличие от рентгена суставов, исследование всех костей таза требует предварительной подготовки и выполняется в нескольких положениях. Суть процедуры сводится к пяти пунктам.
- Накануне процедуры необходимо исключить жирную пищу и все, что может повысить газообразование.
- За 15-20 минут до рентгена костей больному делается клизма (присутствие в системе пищеварения продуктов обмена может привести к образованию теней на изображении, что затруднит оценку состояния).
- Пациент принимает горизонтальное положение. В этой позиции выполняется 3-8 снимков для получения рентгена сочленений и симметричных кадров больших отделов таза.
- Затем рентген делается в вертикальном положении. Здесь важно замереть на те 5-10 секунд, пока делается снимок таза. Иначе результат может оказаться трудночитаемым.
- Пор итогам сессий необходимо получают рентген крестца и межпозвоночных лун, седалищной и лонной (лобковой) кости, двух половин таза.
По результатам рентгена специалист может диагностировать механические повреждения костных тканей (кариес, смещения, переломы, трещины, истончения). Обзорный рентген таза покажет остеохондропатию (болезнь Пертеса), остеопороз, артрит таза (с уточнением реаматоидного, подагрического, остеоартрита). На рентгене можно обнаружить злокачественное новообразование на раннем этапе или метастазы.
При контроле лечения рентген позволяет оценить скорость восстановления хрящей, костей. Если это комплексный анализ, то рентгенолог выполнит несколько снимков с детализацией состояния сустава. После срастания костей таза (при переломах) Rg-обследование проводится для уточнения состояния системы и профилактики инфицирования костей.
Рекомендации по категориям больных

В отличие от Rg-методов исследования суставов, рентген костей таза применяют редко. Его назначают при невозможности диагностики другими способами. Основные показания к рентгену:
- травматические (ушибы, удары, падения, аварии);
- затруднения при ходьбе, которые могут указывать на новообразования (онкологические и доброкачественные);
- воспаления в области таза (риск повреждения костей выше, чем угроза облучения);
- угроза разрывов сочленения из-за патологического дефекта.
Рентген таза рекомендован женщинам, планирующим беременность (за полгода до зачатия), которые относятся к группе риска повреждений/заболеваний тазового кольца. Кости таза исследуют и в ходе восстановительной/реабилитационной терапии после переломов, вывихов и ушибов.
Противопоказания к Rg-исследованию костей:
- металлические протезы / спицы в верхней части конечности или тазу;
- шизофрения;
- беременность / лактация;
- ожирение;
- другие заболевания психики, которые ограничивают контроль движения.
В ситуациях, когда угроза инфицирования, воспалений слишком высока (сильные боли без понятной причины) даже при наличии противопоказаний рентген может быть проведен с соблюдением специальных требований.

Самая большая кость в человеческом организме — это таз. Состоит он из нескольких более мелких костей, плотно сросшихся между собой: подвздошной, седалищной и лобковой. В месте схождения лобковых костей образуется лонное сочленение — самое слабое место тазового кольца.
Анатомия таза, или что такое лоно
Плотные тазовые кости в сочетании с крестцом образуют завершенную структуру — тазовое кольцо. Задача его состоит в объединении скелета нижних конечностей с позвоночником. Природой на таз возложена еще одна немаловажная функция: он служит вместилищем и опорой для внутренних органов.

Особое значение данный аспект приобретает у женщин в период беременности — таз становится естественным вместилищем для беременной матки, которая в этот период практически полностью вытесняет другие органы (кишечник, сальник). К костям таза крепятся все крупные мышцы нижних конечностей, мышцы передней и боковых стенок брюшной полости. Через отверстия в тазовых костях проходят крупные нервы (седалищный, запирательный) и сосуды (бедренные вена и артерии).
- Опорная — на таз через позвоночник передается вся тяжесть верхней половины туловища.
- Двигательная — к тазу крепятся мышцы ног и спины, отвечающие за движение.
- Балансировка — взаимодействие через таз между ногами и позвоночником позволяет человеку удерживать равновесие.
- Защитная — оберегает от повреждений крупные сосуды и нервные стволы.
- Кроветворная — в плоских костях таза находится значимая масса красного костного мозга, продуцирующего клетки крови.
Где находится лонное сочленение
Тазовое кольцо у человека смыкается спереди — именно там оно и находится. Каждый человек может достаточно свободно прощупать его, затруднения могут возникнуть лишь у очень полных людей. Если приложить руку на 15-20 сантиметров ниже пупка и нажать на кожу, то под ней можно ощупать кости лонного сочленения.

Непосредственно за лобком и у мужчин, и у женщин находится мочевой пузырь, поэтому определить местонахождение лонного сочленения, можно еще по одному признаку: когда человек очень сильно хочет помочиться, то именно за лоном (за лобком) ощущаются позывы к мочеиспусканию.
Лонное сочленение: норма и патология
В норме лонные кости соединяются друг с другом особым типом межкостных соединений — симфизом. Особенность этой структуры состоит в том, что она представляет собой хрящевую пластинку между двух костей. В этой пластинке имеется небольшая продольная полость, которая делает возможным незначительное смещение костей относительно друг друга.
Способность лонных костей к смещению играет важную роль в биомеханизме родов: при прохождении ребенка через родовые пути кости лона немного раздвигаются. Это позволяет в большинстве случаев избежать серьезных травм как у матери, так и у новорожденного ребенка. В норме перед родами даже отмечается некоторое размягчение хрящей лонного симфиза, что еще больше облегчает процесс родов.
Причины проблем с лонными костями
Область лонного сочленения у женщин весьма подвержена различным патологическим процессам, что приводит иногда к проблемам во время родов и после них. Все причины можно сгруппировать в несколько категорий:
![]()
Наследственность — четко доказано, что риск симфизита и разрыва лонного сочленения у первородящих женщин в несколько раз выше, если их матери тоже страдали от этой проблемы.- Гипокальциемия — у беременных женщин относительно большой процент кальция, поступающего с пищей, уходит на построение скелета плода. Этот факт, а также гормональные изменения, в результате которых ухудшается усвоение кальция суставами женщины, приводят к слабости лонного симфиза.
- Дефицит витамина D — особо заметна эта причина у женщин, вынашивающих беременность в осенне-зимний период, когда из-за недостатка солнечного света собственный витамин не вырабатывается.
- Эндокринные расстройства — болезни эндокринной системы могут стать причиной чрезмерного выделения кальция с мочой, что приводит к размягчению лонного симфиза.
Особенно тяжело приходится тем женщинам, у которых отмечается сочетание одновременно нескольких причин.
Расхождение и разрыв лонного сочленения
Самая частая патология со стороны опорно-двигательного аппарата у рожающих женщин представлена расхождением лонных костей. Это весьма неприятное явление, симптомами которого являются:
Степени расхождения лонных костей
Связки лонного сочленения весьма пластичны и имеют хороший запас прочности. Оценить тяжесть состояния при расхождении можно лишь измерив расстояние, на которое отошли друг от друга лобковые кости. На основании этого критерия выделяют следующие степени расхождения лонного сочленения:
- Первая — ширина диастаза (промежутка между костями) находится в интервале от 0,5 до 1 см. Симптомы при этом слабо выражены, чаще всего не требуется никакого лечения — кости в дальнейшем восстановят свою исходную конфигурацию.
- Вторая — лобковые кости расходятся на 1-2 см, что сопровождается выраженной болезненностью и может осложнить роды и послеродовый период.
- Третья, или непосредственно разрыв лона, — расхождение превышает 2 см и может быть определено при ощупывании.
При второй и третьей степени расхождения лонного сочленения беременная женщина должна находится в условиях больницы, чтобы иметь возможность для получения квалифицированной медицинской помощи в любой момент.
Воспаление лонного сочленения
Еще одно неприятное явление, значительно осложняющее жизнь беременной женщины — симфизит. Это воспаление симфиза, которое может сопровождаться расхождением, а может протекать и без него. Симптомы при симфизите те же самые: боль в лобке, изменение походки.
Методы диагностики
Диагноз симфизит можно поставить лишь на основании типичных жалоб женщины. Для подтверждения его и для выявления расхождения с определением степени необходимо провести некоторые инструментальные исследования.

Самым доступным методом диагностики является УЗИ лонного сочленения. У небеременных женщин самым информативным способом диагностики будет рентгенография лонного сочленения после родов.
УЗИ лонного сочленения нужно делать для того, чтобы определить, нуждается женщина в госпитализации или же она может лечиться дома.
Возможные осложнения
При расхождении 1-2 степени лонного сочленения в большинстве случаев никаких последствий для женщины нет. При 3 степени существует риск тяжелых осложнений:
- разрыв мочевого пузыря;
- повреждение мочеиспускательного канала;
- травма клитора;
- перелом лобковых костей;
- кровоизлияние в область перелома.
У некоторых женщин может сформироваться артроз лонного сочленения. Обычно он возникает у многодетных женщин, у которых каждая беременность протекала с явлениями симфизита.
Все эти явления возникают в результате патологического смещения лобковых костей. Чтобы не допустить возникновения осложнений, необходимо своевременно выявить патологию и начать профилактические и лечебные мероприятия.
Методы лечения
Лечится эта патология консервативно, то есть не проводят никаких операций. Исключение — осложненный разрыв лонного сочленения при повреждении соседних органов.
Задача лечения состоит в стабилизации лобных костей, что позволяет симфизу срастись. Лечение всегда длительное — не менее 1-2 месяцев даже в простых случаях, а в тяжелых оно может длиться и полгода.
Лечебные мероприятия заключаются в следующем:
![]()
Ограничение двигательной активности — на протяжении 1-2 недель больной вообще не рекомендуется двигаться при разрыве симфиза.- Лечение положением — пациентку можно разместить в ортопедическом гамаке, который способствует сдвижению лобных костей.
- Тугое бинтование таза или ношение специального симфизного бандажа.
- Физиотерапия: электрофорез с местными анестетиками уменьшает выраженность боли.
- Прием витаминных комплексов с повышенным содержанием кальция ускоряет процесс заживления.
У беременных лечение расхождения лекарствами весьма затруднительно — они могут оказать неблагоприятное воздействие на ребенка, поэтому терапия ограничивается вышеуказанными методами. Родившим женщинам для облегчения болевого синдрома можно принимать обезболивающие препараты, но только после консультации с акушером и ортопедом.
Уменьшить боль при симфизите можно с помощью некоторых упражнений из арсенала лечебной физкультуры. Полностью убрать болевой синдром они не смогут, но значительно облегчат общее состояние.
Упражнение Кегеля — задача состоит в напряжении мышц тазового дна. Необходимо имитировать прерывание струи мочи во время мочеиспускания. Упражнение отличается относительной простотой, его можно выполнять в любое время.
Профилактика симфизита
Профилактикой должны быть озабочены все женщины, но в большей степени это касается группы риска, когда имеются все причины для возникновения симфизита и разрыва лонного сочленения.
Ни один врач не сможет гарантировать забеременевшей женщине, что у нее не будет симфизита. Уменьшить вероятность этой патологии можно, следуя простым рекомендациям:
- Полноценное питание на протяжении всего периода вынашивания ребенка. Диета должна быть обогащена белками и кальцием.
- Прием витаминных комплексов и микроэлементов по показаниям.
- Регулярное прохождение УЗИ для оценки предполагаемого веса ребенка.
- Своевременное лечение любых сопутствующих заболеваний.
- Недопущение набора избыточного веса.
Если на фоне всех профилактических мероприятий все же появилась боль в области лобка, то не стоит затягивать — нужно сразу обратиться к врачу за консультацией. Раннее начало лечения значительно улучшает прогноз и снижает вероятность возникновения осложнений.
Читайте также:




