Ревматические узелки кольцевидная эритема
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические болезни (РБ) занимают одно из видных мест в структуре заболеваемости детского возраста. По сводным отчетным данным МЗ РФ, распространенность болезней ревматического круга составляет 5,7 на 100 000 детского населения.
Ревматические заболевания детского возраста представлены в отечественной рабочей классификации РБ (1988—1998 гг.). Это ревматическая лихорадка (ревматизм), диффузные болезни соединительной ткани, ювенильные артриты, системные васкулиты, другие болезни суставов, костей и мягких тканей.
Среди клинических проявлений при целом ряде РБ важное место занимают кожные изменения, правильная оценка и интерпретация которых играет большую роль в дифференциально-диагностическом поиске, способствует достоверному и своевременному распознаванию болезни.
В данной статье освещены особенности кожного синдрома при некоторых ревматических заболеваниях детского возраста, наблюдаемых авторами.
Ревматическая лихорадка (ревматизм) рассматривается как системное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой инфекцией β-гемолитическим стрептококком группы А у предрасположенных лиц, главным образом у детей и подростков 7—15 лет.
К диагностическим критериям относятся полиартрит, поражение сердца, хорея, аннулярная эритема и ревматические узелки.
Среди кожных проявлений кольцевидная эритема (аннулярная сыпь) наблюдается у 7—10% детей, обычно не сопровождается субъективными жалобами, не возвышается над уровнем кожи, исчезает при надавливании, преимущественно локализуется на коже туловища, реже — на руках и ногах. Кольцевидная эритема, как правило, отмечается в дебюте заболевания, при стихании активности она исчезает, но может и персистировать в течение ряда месяцев.
Ревматические узелки в последние годы встречаются очень редко, в основном у детей с возвратным ревматизмом. Это округлые, плотные, варьирующие по размерам от нескольких миллиметров до 1–2 см, безболезненные образования. Преимущественная локализация — у мест прикрепления сухожилий, над костными поверхностями и выступами, в области коленных, локтевых, пястно-фаланговых суставов, в затылочной области и области ахилловых сухожилий. Количество узелков варьирует от одного до нескольких. Они персистируют от 7—10 дней до двух недель и реже — до одного месяца.
Специального местного лечения ни аннулярная эритема, ни ревматоидные узелки не требуют.
С современных позиций ЮРА рассматривается как самостоятельная нозологическая форма неизвестной этиологии, характеризующаяся сложными аутоиммунными процессами патогенеза, наличием большого каскада воспалительных и иммунологических процессов, развивающихся на генетически измененном фоне и сопровождающихся системной дезорганизацией соединительной ткани с преимущественным вовлечением в патологический процесс суставов и прогрессирующим течением заболевания.
Самый серьезный вариант по характеру клинических проявлений, течению и прогнозу — это системный вариант ЮРА, который подразделяется на две формы: болезнь Стилла и субсепсис Висслера-Фанкони.
Встречается, как правило, у детей раннего возраста, обычно начинается остро, сопровождается гектической лихорадкой, выраженной реакцией со стороны ретикулоэндотелиальной системы (лимфаденопатия, гепатолиенальный синдром), вовлечением в патологический процесс внутренних органов (полисерозиты), поражением суставов, значительными сдвигами лабораторных показателей.
Классическим признаком системного варианта является наличие кожных изменений в виде нефиксированной эритематозной сыпи, которая представляет собой розового цвета, пятнисто-папулезные, реже мелкоточечные кожные элементы, располагающиеся на груди, животе, руках, ногах. Они исчезают при легком надавливании, не сопровождаются субъективными проявлениями и значительно усиливаются при лихорадке и на высоте активности патологического процесса. Сыпь нередко сохраняется длительное время, может появляться при обострении заболевания.
У 5—10% детей с полиартикулярной формой ЮРА отмечается появление ревматоидных узелков. Узелки плотновато-эластичной консистенции обычно подвижны, не спаяны с подлежащими тканями, кожа над ними иногда эритематозно изменена. Узелки могут спонтанно исчезать или сохраняются в течение длительного времени. Их появление считается неблагоприятным прогностическим признаком.
Представляет собой острое воспалительное состояние, характерными особенностями которого следует считать гектическую лихорадку, персистирующие сыпи, артралгии или нестойкий артрит, гепато- и/или спленомегалию, лимфаденопатию, а также высокий лейкоцитоз со сдвигом влево, увеличение СОЭ и анемию в крови. Картина болезни напоминает сепсис и болезнь Стилла.
Отличительной чертой сыпи следует считать ее стабильность. Сыпь значительно усиливается при повышении температуры.
В целом заболевание отличает клинический полиморфизм. Наиболее характерным является формирование склеродермических очагов бляшечной или полосовидной формы, локализующихся в различных областях, чаще на конечностях и туловище. Очаги могут встречаться гипо/гиперпигментированные, с желтоватым либо красноватым оттенком. У многих детей определяется достаточно выраженное уплотнение кожи, сочетающееся у некоторых из них с уплотнением подкожных мягких тканей. Субъективные ощущения у большинства заболевших отсутствуют, однако могут наблюдаться зуд и боль. С течением времени очаги претерпевают отчетливую трансформацию с формированием остаточных изменений в виде атрофии и/или дисхромии кожи.
У детей с системной склеродермией отмечается более выраженный спектр признаков со стороны кожи и подкожных мягких тканей, их относительно большая неспецифичность.
Это тяжелое прогрессирующее системное заболевание мышц, кожных покровов и сосудов микроциркуляторного русла с менее отчетливым поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией. В клинической картине имеют место лихорадка, прогрессирующая мышечная слабость, вплоть до полной обездвиженности, интенсивные мышечные боли, нарастающая мышечная и общая дистрофия.
Системные васкулиты (СВ) — это группа болезней, характеризующихся первичным деструктивно-пролиферативным поражением стенки сосудов различного калибра, приводящим ко вторичным изменениям органов и тканей. Существующие классификации СВ учитывают калибр пораженных сосудов, характер воспаления, гистологические данные, иммунологические особенности процесса. Кожные феномены включены в разные схемы оценки активности. К ним относятся: петехии/экхимозы, сетчатое ливедо, кожные некрозы, язвы, узловатая эритема, узелки по ходу сосудов.
Наиболее значимыми с точки зрения частоты вовлечения кожи заболеваниями из группы системных васкулитов являются геморрагический васкулит и узелковый полиартериит.
Наиболее распространенный системный васкулит у детей, характеризующийся поражением мелких сосудов с изменениями прежде всего кожи, кишечника, почек. Основные проявления: нетромбоцитопеническая пурпура, артрит и артралгии, абдоминальные боли, желудочно-кишечные кровотечения и гломерулонефрит. Почти в половине случаев отмечается рецидивирующий характер процесса. Прогноз чаще благоприятный.
Почти у всех больных наблюдаются изменения кожи. Характерна симметричная петехиальная сыпь и/или пальпируемая пурпура, локализующаяся преимущественно дистально на нижних конечностях, усиливающаяся после пребывания ребенка в вертикальном положении и наблюдающаяся в течение нескольких дней. Данные изменения настолько характерны, что занимают одну из ведущих позиций среди других диагностических критериев. Наряду с этим встречаются эритематозные, папулезные и везикулезные элементы.
Представляет собой некротизирующий васкулит периферических и центральных артерий среднего и мелкого калибра. Ювенильный узелковый полиартериит характеризуется некротизацией кожи с подлежащими мягкими тканями и слизистых с развитием полиморфной клинической симптоматики. Изменения могут касаться любого органа и развиваться на фоне довольно выраженных общих симптомов болезни (лихорадки и кахексии). Кроме этого, отмечаются потеря веса, кожные изменения, абдоминальные и мышечно-скелетные боли, вовлечение центральной нервной системы.
Кожные изменения отмечаются более чем у половины больных и нередко являются одним из первых симптомов болезни. Наиболее типичны болезненные подкожные узелки по ходу сосудов, ливедо (сетчатое или древовидное). Ливедо, встречающееся у большинства больных, может сохраняться и в периоды ремиссий, становясь более ярким при обострении. У каждого третьего пациента развивается тромбангиитический синдром с быстрым формированием некрозов кожи и слизистых оболочек, гангрены дистальных отделов конечностей. Также могут наблюдаться папуло-петехиальные высыпания, везикулы, буллы. Значимость кожных изменений в диагностике состояния подчеркивается наличием кожных симптомов в диагностических критериях заболевания.
Это полисистемное заболевание, вызываемое спирохетой Borrelia burgdorferi, которая переносится иксодовыми клещами. Кожные изменения представлены, прежде всего, клещевой мигрирующей эритемой на месте укуса клеща. Эритема представляет собой красное, растущее по периферии пятно диаметром не менее 5 см, гомогенно окрашенное или кольцевидной формы с просветлением в центре. В трети случаев эритема может сопровождаться зудом и болезненностью. Эритема может самопроизвольно исчезать, однако возможны прогрессирование и хронизация процесса, появление вторичных эритем кожи. Достаточно редко отмечаются также появление уртикарных элементов, узловатая эритема, единичная доброкачественная лимфоцитома кожи и — у взрослых — хронический атрофический акродерматит. Из других клинических признаков встречаются гриппоподобный синдром, увеличение регионарных лимфоузлов, проявления со стороны нервной системы (поражение лицевого и других черепно-мозговых нервов и радикулопатия), сердца (атриовентрикулярная блокада), артралгии, артрит, иногда поражение глаз.
Кожные изменения встречаются при болезни Кавасаки, смешанном заболевании соединительной ткани, периодической болезни и других редких заболеваниях, относящихся к ревматологической рубрике.
Лечение кожных изменений, при большинстве ревматических заболеваний сводится к купированию основных симптомов болезни. Одно из ведущих мест в спектре антиревматических средств занимают глюкокортикостероиды. Наиболее интенсивным методом введения стероидов является пульс-терапия, при которой доза вводимого препарата достигает 20–30 мг/кг в сутки. Курс составляет три дня, при необходимости показано повторное введение. Дозы, назначаемые внутрь, варьируют в зависимости от нозологической формы и степени активности процесса от 1-2 мг/кг (в расчете на преднизолон) до 0,5–0,7 мг/кг в сутки. Поддерживающей может считаться доза 0,1–0,3 мг/кг в сутки. Нередко ГКС назначаются в сочетании с НПВП в стандартных дозах. Среди базисных средств, дополняющих ГКС, препаратом выбора на сегодняшний день (особенно при ЮРА) является метотрексат (расчетная доза 10 мг/мІ в неделю). Используются также азатиоприн (1,5 мг/кг в сутки), циклоспорин А (сандиммун) (3,5—5 мг/кг в сутки), циклофосфан, сульфасалазин, препараты золота, хинолиновые средства, а также их сочетания. Определенная роль в лечении ревматических заболеваний отводится иммуноглобулинотерапии, которая осуществляется курсами по несколько циклов внутривенного введения из расчета 0,4-0,5 г/кг на одно введение. В последнее время ведется поиск новых эффективных и безопасных лекарственных средств, таких, как ингибиторы фактора некроза (ремикейд, этанерцепт и др.), мофетила микофенолат, лефлуномид и др.
Применяется также и местная терапия. Назначаются аппликации ДМСО, солкосерила, индовазина, крема долгит, мадекассола, гепарина и других местных средств. Немаловажную роль также играют физиотерапевтические процедуры, в том числе курортотерапия. Во многих случаях в лечебный комплекс включаются антифиброзные препараты (пеницилламин, а также мадекассол, колхицин, ферменты и др.), глюкокортикостероиды, средства, влияющие на систему микроциркуляции (пентоксифиллин, никошпан и др.). Обсуждается необходимость использования иммунодепрессантов (метотрексата, азатиоприна и др.), хинолиновых производных (плаквенил), системной энзимотерапии.
При дерматомиозите в ходе лечения кожных изменений определенную роль играют солнцезащитные препараты, противовоспалительные и противозудные средства, стероидные мази. Эффективны в отношении дерматологических проявлений заболевания хинолиновые производные. При резистентности кожных изменений наряду с использованием ГКС и плаквенила в лечебный комплекс могут быть добавлены дапсон, мофетила микофенолат (позволяет постепенно уменьшить дозу ГКС), такролимус (топическое применение при эритематозных, отечных изменениях).
Таким образом, кожные изменения, нередко являющиеся неотъемлемой частью сложной картины нарушений во всем организме, занимают значимое место в практике педиатра и детского ревматолога. Именно кожный синдром, впервые выявляемый на приеме у дерматолога или врача первого контакта, должен настораживать в плане возможного развития одного из заболеваний ревматологического круга.
Д. Л. Алексеев, кандидат медицинских наук
Н. Н. Кузьмина, доктор медицинских наук, профессор
С. О. Салугина, кандидат медицинских наук
Институт ревматологии РАМН, Москва
Содержание
- Специфические поражения кожи при ревматизме
- Что из себя представляют и как выглядят ревматические узелки?
- Кольцевидная эритема как характерное поражение кожи при ревматизме
Ревматизм представляет собой системное воспалительное заболевание. Страдают этим недугом чаще всего дети и подростки в возрасте от 5 до 15 лет. Эта болезнь является вторичной патологией и возникает вследствие перенесенной специфической стрептококковой инфекции группы А. Это заболевание поражает практически все органы и системы организма человека. Больше всего страдает сердце, так как стрептококк имеет общие антигены с сердечной тканью, то есть антитела поражают не только возбудитель инфекции, но и собственные ткани. Так возникает ревмокардит. Поражение кожи при ревматизме — один из признаков заболевания.
В группу риска попадают дети, переболевшие различными заболеваниями носоглотки (ангина, тонзиллит, фарингит, скарлатина и т.д.), причиной которых стала стрептококковая инфекция. Первые симптомы проявляются примерно через 10-15 дней после того, как пациент переболел стрептококковой инфекцией. Невозможно поставить диагноз на основании наличия одного из характерных признаков болезни. Требуется комплексное обследование пациента. О наличии у пациента этого заболевания можно говорить уже после первичного осмотра врачом-ревматологом. Какие бывают кожные проявления ревматизма?
Специфические поражения кожи при ревматизме

Среди кожных проявлений наиболее значимыми принято считать ревматические узелки, кольцевидную эритему и крапивницу. Эти проявления болезни относят к наиболее значимым диагностическим признакам. Как распознать поражение кожи характерное при ревматизме?
Одним из наиболее распространенных заболеваний, которое сопровождает ревматизм, является ревматический полиартрит. Эта патология поражает околосуставные ткани по типу неспецифического аллергического артрита. В процесс вовлекаются крупные суставы скелета (коленные, лучезапястные, плечевые и голеностопные) поочередно или одновременно. В районе пораженных суставов на затылочной области, на голенях и предплечьях и возникают ревматические узелки. Они представляют из себя плотные округлые подкожные образования, которые безболезненны и не причиняют пациенту какого-либо дискомфорта. Располагаются узелки неглубоко под кожей группами по нескольку штук. Как выглядят ревматические узелки, вы можете увидеть на фото 1.
Такое поражение кожи не требует специфического лечения и исчезает самостоятельно или в ходе общей терапии. Следует учитывать, что ревматические узелки имеют свойство рецидивировать, то есть неожиданно исчезать и появляться снова.

При ревматизме у пациентов часто возникает достаточно характерная кожная сыпь (особенно в детском и юношеском возрасте, реже у пациентов старшего возраста). Такая сыпь не является специфическим проявлением ревматизма, но может рассматриваться как один из диагностических признаков. Похожие кожные высыпания наблюдаются при сепсисе, различных аллергических реакциях, кожном васкулите и многих других болезнях.
Эритема представляет собой розовые (иногда с синеватым оттенком) кольцевидные высыпания, которые имеют четко очерченный внешний и достаточно расплывчатый внутренний край. Такая сыпь бывает разных размеров, возникает сначала как розовые пятна, которые со временем увеличиваются, а в центре образуется бледнеющее пятно. Эритема не причиняет пациенту никакого дискомфорта: не чешется и не шелушится, не вызывает пигментаций или атрофических изменений кожного покрова и не возвышается над кожей. Чаще всего локализуется на плечах и туловище пациента, реже — на коже голени и предплечий. Появление подобной сыпи на лице встречается очень редко, и никогда эритема не поражает ладони и стопы больного.
Невозможно предсказать, на какой стадии ревматизма возникнет кольцевидная эритема или другая сыпь. У одних пациентов подобные высыпания характерны для начала ревматической атаки, у других — появляются через 2-3 недели после острого приступа. Рассмотрев картинки, можно увидеть, что эритема сливается и образует на коже причудливые узоры (см. фото 2).
Другие кожные проявления ревматизма встречаются очень редко и не являются диагностическими признаками заболевания. Среди таких проявлений: крапивница (сыпь, сопровождающаяся сильным зудом кожи), папулы (кожная сыпь, которая возвышается над кожей) и даже геморрагии (сыпь на фото 3).

Любые кожные проявления заболевания (сыпь, покраснения кожи и т.д.) являются поводом для обращения к врачу. Только специалист может на основании данных осмотра и лабораторных исследований поставить правильный дифференциальный диагноз. Самолечение может привести к тяжелым осложнениям ревматизма.
Эритема , это гиперемия тканей, что вызывается посредством расширения капилляров, может являться симптомом воспаления. Кольцевидная эритема получила свое название в связи со своим внешним видом. Проявляется она в виде красных колец, чуть приподнятых над уровнем дермы, ограничивающих участки здоровой дермы. В зависимости от причин протекать болезнь может в двух формах: хронической и острой.
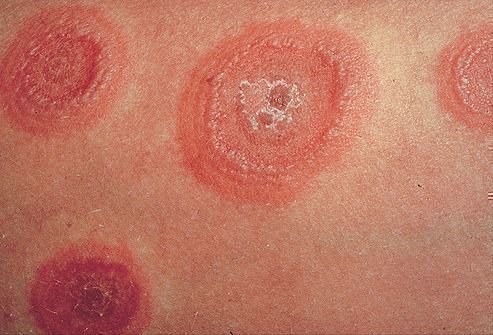
Кольцевая эритема имеет две формы: хроническую и острую
Эритема у детей
Данное явление совсем не редкость и наблюдается следующая симптоматика:
- сыпь в виде колец, выступающих над кожным покровом,
- головная боль,
- повышение температуры, отечность,
- длина пятен возможна до восьми сантиметров в длину, вызывают зуд, шелушение.
Кольцевидная эритема у детей характеризуется появлением красных или ярко-розовых пятен. Часто на начальной фазе путают с лишаем. Оптически эти две болезни похожи, но причины происхождения разные, соответственно и лечение различное. Эритема – это аллергическая реакция, а лишай , болезнь, вызванная грибком или вирусом.
Причины появления эритемы у детей
В основном эритема у детей , это проявлении реакций организма на раздражители. К инфекционной эритеме относят инфекционные болезни детского возраста по типу кори, краснухи, скарлатины, мононуклеоза инфекционного. Так, можно выделить следующее:
- отравление организма приемом некоторых медикаментов,
- реакция на длительное пребывание под ультрафиолетовыми лучами,
- проявление реакции на аллерген пищевого происхождения,
- образование злокачественных опухолей,
- изменение белково-лейкоцитарной формулы крови,
- очаговые инфекции, под воздействием которых в организм попадает много токсинов.
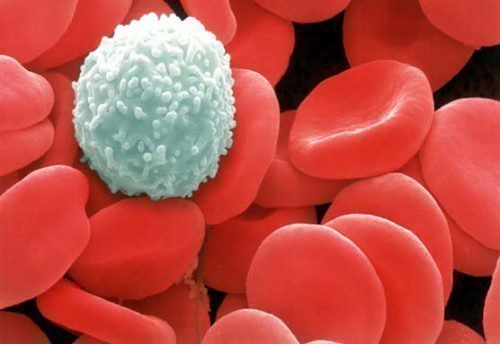
Причиной эритемы может быть дисбаланс белков и лейкоцитов в крови
Центробежная кольцевидная эритема Дарье
Наиболее распространенным видом является центробежная эритема Дарье. Проявляется в виде красных пятен, трансформирующихся в папулы. Из-за быстрого распространения, пятна соединяются между собой и образуют различные узоры.
Центральная часть папул немного впалая, отличается по цвету. Сама же сыпь может локализироваться на любом участке кожи.
Лечение эритем
Лечение подбирается врачом-дерматологом, в соответствии с причинами появления. Помимо дерматолога лечение обсуждается с неврологом, инфекционистом, иммунологом, ревматологом и эндокринологом. Появление эритем может свидетельствовать о наличии в организме инфекционных процессов, таких как:
- цистит,
- скарлатина,
- ангина,
- кандидоз,
- туберкулез,
- отит,
- ревматизм,
- воспаление паховых лимфоузлов.
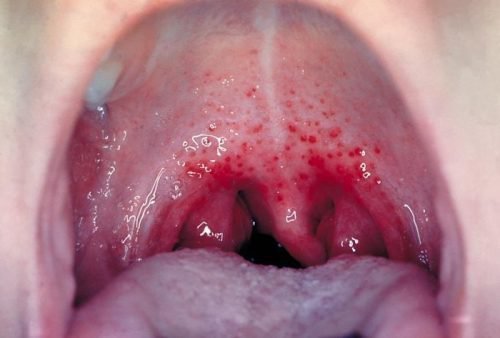
Скарлатина , заболевание, иногда сопутствующее эритеме
Каковы же причины возникновения кольцевидной эритемы
Под этим термином соединяются физиологические и патологические видоизменения покровов дермы. Причины.
- Физиологическая. Покраснение участков кожи при психоэмоциональной реакции организма (стыд, раздражение, климактерические приливы, волнение). Под воздействием температурного режима или физического контакта. При воздействии препаратов внешнего использования с согревающим эффектом или приема вовнутрь препаратов с сосудорасширяющим действием.
- Патологическая включает инфекционные заболевания, дерматиты, дерматозы, аутоиммунные заболевания, аллергические реакции, в том числе на препараты. Могут быть на антибиотики, группы пенициллина. Также соматические патологии и беременность, электропроцедуры терапевтического действия, солнечные ожоги.
Как уже оговаривалось ранее, эритемы могут протекать в острой и хронической форме. Хроническая форма течения заболевания подразумевает под собой длительный период протекания болезни, в котором имеют место ремиссии и обострения. К таким относится много кожных заболеваний, эритема Гаммела, ревматическая эритема, центробежная эритема Биетта и многие другие кожные заболевания. Рассмотрим, чем же характерны эти заболевания.
Этирема може возникать как побочное действие пенициллина
Эритема Гаммела
Кожное высыпание, мигрирующего характера, гирляндообразное, полосовидное, вызывающее зуд. Так же наблюдается отмирание мелких пластинок кожного покрова. Возникает чаще всего на конечностях и туловище. Подвержены в основном люди в возрасте от сорока пяти до семидесяти пяти лет. Особенностью является быстрая смена очертаний эритемы. Проявляется эритема Гаммела за несколько месяцев до появления признаков наличия рака.
Эритема Биетта
Красная волчанка (центробежная эритема Биетта) представляет собой заболевание аутоиммунного типа с преобладающим поражением кожных покровов. В организме происходит генное нарушение иммунитета, что приводит к разрушению иммунной системой клеток собственного организма. Таким образом, в тканях происходит воспалительный процесс, с разрушением ядер клеток собственных и возникновением клеток красной волчанки. Поражаются не только кожные покровы, но и клетки всех органов.
Оптическим характерным признаком волчанки являются высыпания, преимущественно на лице, в области щек и крыльев носа, розово-красного, а иногда синюшного вида, немного отечные. Однако, атрофия тканей отсутствует.
Может являться предвестником комплексного эриматоза, или же проходить в совокупности с поражением внутренних органов, при диссеминированной красной волчанке.

Эритема Биетта проявляется сыпью на лице
Ревматоидная эритема
По локализации и внешнему виду схожа с кольцевидной эритемой Дарье. Различают два ее вида. В первом случае появляется сыпь на конечностях и туловище, которая со временем проходит. Иногда такую сыпь даже трудно рассмотреть. А во втором случае образуются ревматические узелки, разрушение кожных покровов при ревматизме. Чаще всего такие проявления отмечают у детей и подростков. Формируются эритемы в областях крупных суставов.
Какое лечение прописывают при эритемах
Подбирается комплекс препаратов такого действия:
- антигистамины: мази, кремы, гели, таблетки, которые помогут устранить отечность тканей,
- противовирусные: препараты, направленные на уничтожение вирусов, если таковые присутствуют в организме, или на профилактику их появления, так как организм находится в ослабленном состоянии и очень высок риск подхватить вирус,
- противоинфекционные,
- антисептики, глюкокортикостероиды: препараты и мази, блокирующие дальнейшее размножение Т-лимфоцитов, что и поможет справиться с внешними проявлениями,
- препараты, которые будут выводить токсины из организма,
- противогельминтные препараты, при наличии в организме глистов: часто требуется несколько курсов лечения, а затем еще и профилактика,
- антибиотики выписывают при наличии в организме инфекции, и при длительном повышении температуры тела,
- цитостатики: препараты, которые будут подавлять размножение генно модифицированных иммунных клеток, благодаря чему угнетается проявление признаков аутоиммунных заболеваний.

Мазь назначается для снятия отеков
Нетипичные формы центробежной эритемы Дарье
Для анулярной эритемы характерными являются высыпания без шелушения, и не вызывающие очень сильного зуда. Иногда пациенты жалуются на болезненные ощущения в области сыпи. Однако, есть нетипичные проявления кольцевидной эритемы Дарье.
- Шелушащаяся. Часто развивается при гельминтозе и паранеопластическом синдроме. Длительность существования может составлять несколько месяцев. Во время ремиссии кожа все равно остается пигментированной.
- Везикулярная. Чаще всего, возникает при эндокринных расстройствах и на фоне сниженного иммунитета. Характеризуется появлением на краях высыпаний везикул – мешочков с серозной жидкостью. Причины ее возникновения до конца так и не известны.
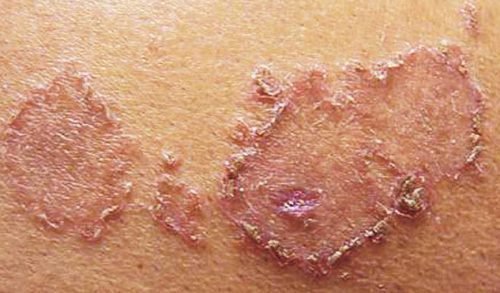
Везикулярная эритема Дарье
Дермовейт против кольцевидной эритемы
Одним из проверенных средств, против различных кожных заболеваний, типа экземы, красной волчанки, красного плоского лишая и других патологиях дермы, является мазь дермовейт. Естественно, вылечить полностью кольцевую эритему при помощи дермовейта невозможно. Однако, можно устранить, с его помощью, неприглядные высыпания. В составе препарата содержатся кортикостероиды, которые обычно используют в противоаллергическом лечении, а также в лечении аутоиммунных заболеваний.
Этот препарат часто оказывается действеннее других. Однако, не стоит забывать о том, что его длительное применение не рекомендовано, так как ведет к привыканию. Также его применение противопоказано детям до одного года.
Лечение эритем подразумевает комплексную терапию, поэтому маскировка внешних признаков не ведет к полному исчезновению болезни. Бесследно все пройдет только если устранить главную причину болезни. А чаще всего ею является ослабленный иммунитет. Эритема Биетта напрямую связана с изменениями в иммунной системе. Описывается врачами эта болезнь, как иммунное воспаление, которое приводит к уничтожению своих клеток ДНК и соединению аномальных клеток, что приводит, иногда, к полному прекращению функционирования органов. Виды кольцевых эритем у детей.
- Транзиторная. Наблюдается у новорожденных. Такое проявление является нормальным и исчезает примерно через неделю.
- Инфекционная. Происходит заражение воздушно-капельным путем парвовирусом 19. Характерна боль в мышцах, головная боль, незначительное повышение температуры тела. Лечения практически не существует. Сыпь сходит сама через 2-3 недели.
- Эритема Лейнера. Характерна для детей, больных ревматизмом с повреждением сердца. Обострения проходят после улучшения в течение главного заболевания. При прогрессировании ревматизма прогрессирует и эритема.
- Эритема кольцевидная центробежная Дарье. Ее провоцирует аллергенно-токсическое состояние организма. Может продолжаться от нескольких месяцев до нескольких лет.
Дермовейт снимет симптомы заболевания
Проявления эритемы при ревматизме
Ревматизм , общесистемное заболевание соединительных тканей, с локализацией аномального процесса в сердечных оболочках, как следствие возникает ревматический кардит. Прогрессирует у детей в возрасте от пяти до пятнадцати лет. Одним из признаков ревматизма является появление кольцевидной эритемы. Характерным является покраснение с выпуклыми краями, округлой формы. Наиболее значимым признаком остается появление узелковой эритемы. Кольцевидная эритема кожи рук.
- Врожденная эритема подразумевает аномалию капилляров, как следствие появление на коже подошв и ладоней эритем в виде пятен. Называется такая патология болезнью Лане. Появляется с момента рождения или же начинает проявлять себя во время беременности. Причины таких аномалий в организме неизвестны. Лечат при помощи гормонов коры надпочечников. Дополнительно назначают комплексы витаминов А и Е.
- Приобретенная эритема подразумевает реакции на внешние раздражители, авитаминозы, аллергические реакции. Например, многоформная эритема характеризуется появлением сыпи на лице, ладонях и подошве ступней в виде красных пятен и пузырей, которые впоследствии лопаются. Кожа рук наиболее подвержена воздействию внешних факторов и при малейших повреждениях заживает дольше, так как на ней находится множество сгибов. При авитаминозах, обветриваниях, контактах с агрессивными моющими средствами часто кожа рук может потрескаться и облезть. При авитаминозах к шелушению также может добавиться ломкость ногтей, онемение кистей, вялость.
Не шелушащиеся, не вызывающие зуда маленькие, округлой формы пятна—признак кольцевой эритемы. На подошвах ног, ладонях и слизистых. Также причиной сыпи на руках могут являться грибковые инфекции. Если лечением эритем на ладонях не заниматься, высока вероятность, что через пару лет все это перерастет в экзему. Появление эритем можно спутать с появлением некоторых инфекционных болезней, поэтому лечиться самостоятельно не стоит.
Эритема , это всего лишь симптом, которым человеческое тело показывает, что в организме происходит какой-то более серьезный процесс, который вскоре может нанести урон.
Читайте также:


