Ревматоидный артрит тест на сжатия
Диагностические критерии ревматоидного артрита, используемые в настоящее время, были предложены Американской коллегией ревматологов (АКР) в 1997 г. Данные критерии получили широкое распространение ввиду их высокой чувствительности (91-94 %) и специфичности (89 %). Диагноз ревматоидного артрита ставится при наличии 4 из 7 представленных критериев, при этом критерии с 1-го по 4-й должны присутствовать у больного не менее 6 нед.
Диагностические критерии ревматоидного артрита (АКР, 1997)
| Критерии | Определение | |
| 1 | Утренняя скованность | Утренняя скованность суставов не менее одного часа, существующая в течение 6 нед. |
| 2 | Артрит трех или большего количества суставов | Припухлость периартикулярных мягких тканей или наличие жидкости в полости сустава, определяемые врачом по крайней мере в трех суставах |
| 3 | Артрит суставов кисти | Припухлость хотя бы одной группы следующих суставов: проксимальных межфаланговых, плюснефаланговых или лучезапястных |
| 4 | Симметричный артрит | Билатеральное поражение проксимальных межфаланговых, пястно-фаланговых или плюснефаланговых суставов |
| 5 | Ревматоидные узелки | Подкожные узлы, определяемые врачом, на разгибательной поверхности предплечья вблизи локтевого сустава или в области других суставов |
| 6 | Положительный ревматоидный фактор в сыворотке крови | Наличие в сыворотке крови ревматоидного фактора, определяемого любым методом, позволяющим выявить его менее чем у 5 % здоровых лиц в популяции |
| 7 | Рентгенологические изменения | Изменения в лучезапястных суставах и суставах кисти, типичные для ревматоидного артрита и включающие эрозии или декальцификацию кости (кисты), расположенные вблизи пораженных суставов |
Приведенные критерии ревматоидного артрита могут быть применимы к уже сформировавшейся клинической картине заболевания, однако проблема состоит в том, чтобы поставить диагноз как можно раньше, так как более чем у 60 % пациентов суставные эрозии обнаруживаются уже в течение первых двух лет с момента появления первых, зачастую неспецифических симптомов болезни. При этом данные многочисленных исследований свидетельствуют о том, что промежуток времени, в течение которого активная противовоспалительная и иммуносупрессивная терапия может эффективно затормозить структурные повреждения суставов, весьма короткий и иногда составляет всего несколько месяцев от начала болезни. Таким образом, РА является одним из тех заболеваний, при которых отдаленный прогноз во многом зависит от того, насколько рано удается поставить диагноз и начать активную фармакотерапию.
Лабораторная и инструментальная диагностика ревматоидного артрита.
Как показывает клинический опыт, большинство лабораторных показателей (за исключением ревматоидного фактора и антицитруллиновых антител) не являются патогномоничными для ревматоидного артрита, но они имеют важное значение для оценки степени активности заболевания и эффективности проводимой комплексной терапии.
Гемограмма.
Иммуновоспалительный процесс, лежащий в основе патогенеза ревматоидного артрита, является основной причиной гематологических нарушений у этой категории больных. Вместе с тем изменения количественного и качественного состава периферической крови и костного мозга могут развиваться под влиянием проводимой иммуносупрессивной терапии, что требует их правильной интерпретации с последующей коррекцией лечебных мероприятий.
Количество эритроцитов в периферической крови у больных ревматоидным артритом обычно находится в пределах нормы или несколько снижено, однако содержание гемоглобина чаще оказывается сниженным. Этиология анемии при ревматоидном артрите обычно имеет мультифакторный характер, в связи с чем необходимо проводить дифференциальную диагностику между железодефицитной, гемолитической анемией, анемией хронического воспаления, а также миелосупрессией на фоне активной цитостатической терапии. При выявлении у больных ревматоидным артритом дефицита железа обязательным является клинико-инструментальное исследование органов желудочно-кишечного тракта для уточнения причины анемии.
Количество ретикулоцитов в периферической крови у больных ревматоидным артритом, даже при наличии анемического синдрома, как правило, не превышает нормальных показателей (1,0-1,5 %). Вместе с тем повышение этого показателя отмечается при развитии гемолиза и возникновении скрытого внутреннего кровотечения.
Количество лейкоцитов у больных ревматоидным артритом чаще находится в пределах нормальных значений, реже наблюдается умеренный лейкоцитоз (как правило, на фоне терапии высокими дозами глюкокортикоидов). Лейкоцитарная формула не изменена, исключение составляет болезнь Стилла у взрослых, для которой характерен нейтрофильный лейкоцитоз (выявляется у 92 % больных).
При длительном течении ревматоидного артрита нередко развивается лейкопения, особенно при наличии у больных спленомегалии. Снижение количества лейкоцитов в периферической крови может быть связано с проводимой терапией цитостатиками, НПВП и другими лекарственными препаратами. Стойкая лейкопения с низким содержанием нейтрофилов и сопутствующей спленомегалией характерна для синдрома Фелти.
Для определения активности ревматоидного воспаления важным критерием является СОЭ. Благодаря простоте выполнения, а также наличию прочной положительной корреляционной связи между уровнем СОЭ и степенью воспалительной активности ревматоидного артрита этот показатель остается важным лабораторным тестом в практической работе терапевта.
С-реактивный белок (СРБ) - это глобулин, который выявляется в крови при различных воспалительных заболеваниях. СРБ принимает участие во многих иммунных реакциях, ингибируя антигенспецифическую активность Т-лимфоцитов, активирует Q-компонент комплемента и т. д. У здоровых людей СРБ определяется в следовых количествах, тогда как при ревматоидном артрите его концентрация в сыворотке может увеличиваться в десятки раз. В период обострения заболевания содержание СРБ постоянно увеличено, в ряде случаев даже при нормальных показателях СОЭ. Значения СРБ, наряду с другими лабораторными и клиническими данными, являются важным показателем для определения степени активности ревматоидного артрита.
Протеинограмма у больных ревматоидным артритом характеризуется повышением содержания α2- и γ-глобулинов, концентрация которых коррелирует с активностью ревматоидного воспаления. В крови больных увеличиваются также концентрации церулоплазмина, трансферрина, ферритина и лактоферрина. При значительном повышении концентрации одной из белковых фракций необходимо провести иммуноэлектрофоретическое исследование для исключения парапротеинемии.
Ревматоидные факторы (РФ) являются своеобразными маркерами аутоиммунных нарушений у больных ревматоидным артритом. Ревматоидные факторы представляют собой аутоантитела класса IgM, а также IgG, IgA, IgE и IgD изотипов, реагирующих с Fc-фрагментом IgG. Большое количество клеток, продуцирующих РФ, находится в синовиальной оболочке, синовиальной жидкости и костном мозге. Проведенными клиническими исследованиями установлено, что наличие РФ в сыворотке крови больных РА не только подтверждает диагноз этого заболевания, но часто характеризует его течение и прогноз. Так, наличие РФ в высоких титрах с самого начала суставного процесса ассоциируется с неблагоприятной эволюцией заболевания, тогда как у больных ревматоидным артритом с низким содержанием ревматоидных факторов в сыворотке крови прогрессирование болезни идет значительно медленнее.
Для определения ревматоидных факторов используются реакции латексагглютинации (проба положительная при титре 1 : 20 и выше), Валера - Розе (титр 1 : 32 и выше), а также нефелометрическая техника, которая лучше стандартизирована и позволяет выявлять все изотипы РФ. С помощью гистохимических методов можно выявить РФ в синовиальной ткани, лимфатических и ревматоидных узлах.
Наличие ревматоидных факторов является одним из диагностических критериев ревматоидного артрита, вместе с тем примерно у 25-30 % больных с типичными проявлениями заболевания они не выявляются. Серонегативные варианты ревматоидного артрита чаще встречаются у женщин и у больных с дебютом РА в пожилом возрасте. В то же время ревматоидные факторы редко обнаруживаются и при заболеваниях суставов, с которыми приходится проводить дифференциальную диагностику ревматоидного артрита (серонегативные спондилоартропатии, остеоартроз, подагра, микрокристаллические артриты и др.). Ревматоидные факторы встречаются примерно у 5 % здоровых людей, а также у двух третей носителей вируса гепатита С, частота которого во многих регионах мира выше (до 2 %), чем собственно РА (0,6-1,3 %). Таким образом, наличие у пациента положительных титров РФ не всегда свидетельствует о наличии у него ревматоидного артрита, что существенно осложняет диагностику ранних форм заболевания.
Кроме ревматоидных факторов, в крови больных ревматоидным артритом выявляются и другие антитела, в том числе антинуклеарный фактор, антитела к гладкомышечным клеткам, антифиллагриновые антитела (АФА) и др. Было установлено, что АФА связываются с антигенными мишенями, содержащими аминокислоту цитруллин, что послужило предпосылкой к разработке лабораторных методов для выявления анти-ЦЦП. Для диагностики антител к ЦЦП в настоящее время используется метод иммуноферментного анализа, результат расценивается как положительный при концентрации антител в сыворотке крови больных 5 Ua/мл и выше.
В ряде исследований зарубежных и отечественных авторов было показано, что чувствительность данного метода при ревматоидном артрите практически не уступает по чувствительности методу обнаружения ревматоидных факторов (50-80 %), но значительно превосходит его по специфичности, которая оценивается как 96-99 %. Кроме того, антитела к ЦЦП выявляются почти у 30 % больных ревматоидным артритом, серонегативных по ревматоидному фактору.
Исследование Т-системы иммунитета у больных ревматоидным артритом включает в себя оценку как количественных, так и функциональных показателей. К ним относятся определение количества Т-лимфоцитов и их субпопуляций, исследование пролиферативного ответа лимфоцитов на аллергены или неспецифические митогены - фитогемагглютинин (ФГА) и конканавалин-А (Кон-А), определение чувствительности лимфоцитов к иммуномодуляторам и др.
Определение количества Т-лимфоцитов и их субпопуляций проводится с помощью иммунофлюоресцентного метода с моноклональными антителами (МКАТ), полученными к дифференцировочным антигенам клеток. У больных ревматоидным артритом внутри пула Т-клеток наблюдается увеличение количества Т-лимфоцитов с преимущественно хелперной активностью (Thl-типа), а также соотношения CD4+/CD8+ (в норме этот показатель равен 1,8-2,2).
Для определения функционального состояния Т-системы иммунитета используются реакция бласттрансформации лимфоцитов (РБТЛ) и реакция торможения миграции лейкоцитов (РТМЛ) в присутствии митогенов, однако их применение в ревматологии ограничивается, как правило, научными исследованиями.
Для оценки функционального состояния системы гуморального иммунитета используется количественное определение иммуноглобулинов в плазме крови. Основное биологическое свойство Ig состоит во взаимодействии с антигенами, мембранами клеток различных типов, системой комплемента. В сыворотке крови больных с серопозитивным РА определяется повышение содержания всех классов иммуноглобулинов - IgG, IgM и IgA. У 30-50 % больных РА могут определяться криоглобулины, особенно при системных проявлениях ревматоидного артрита, таких как васкулит, пульмонит, синдром Рейно и др.
Большое значение для диагностики степени активности иммуновоспалительного процесса при ревматоидном артрите имеет определение концентрации С3-компонента комплемента в сыворотке крови. Комплемент - это ферментативная система, состоящая из более чем 20 белков-проэнзимов плазмы крови. Они могут быть активированы в определенной последовательности по принципу биологического усиления при специфической реакции антиген-антитело (классический путь активации комплемента), а также неспецифическими факторами (альтернативный путь активации). С3-компонент комплемента, рецепторы для которого экспрес-сированы на многих клетках, усиливает хемотаксис лейкоцитов, активирует фагоцитоз, а взаимодействие С3 и его субкомпонентов (C3b, С3с, C3d) с В-лимфоци-тами играет важную роль в индукции специфического иммунного ответа.
Уровень С3-компонента комплемента у больных ревматоидным артритом, как правило, в норме или незначительно повышен. Уменьшение его содержания наблюдается при тяжелых суставно-висцеральных формах заболевания, что свидетельствует об активации системы комплемента вследствие формирования иммунных комплексов. В синовиальной жидкости больных ревматоидным артритом содержание комплемента обычно снижено. Эффект некоторых базисных противоревматических средств при РА (препаратов золота, D-пеницилламина) связывают именно с торможением активности системы комплемента.
Как уже отмечалось, формирование иммунопатологических реакций при ревматоидном артрите связано с образованием растворимых комплексов антиген-антитело - циркулирующих иммунных комплексов (ЦИК). Клиническое значение ЦИК состоит в том, что их высокая концентрация в крови больных ревматоидным артритом является показателем активности заболевания, а изучение в динамике позволяет оценить эффективность проводимой терапии. Количество ЦИК резко повышено у больных с серопозитивными вариантами РА (часто выше 100 ЕД при норме 22-66 ЕД).
Исследование синовиальной жидкости также имеет диагностическое значение при ревматоидном артрите. Накапливающийся в суставах экссудат характеризуется увеличением общего числа клеток, синовиальная жидкость становится мутной, ее вязкость снижается, выпадают хлопья фибрина. Содержание белка в синовиальной жидкости, как и в других биологических жидкостях организма, служит показателем изменения проницаемости клеток и, следовательно, отражает активность синовита. При ревматоидном артрите концентрация белка обычно достигает 40-70 г/л, тогда как при остеоартрозе она составляет 20-30 г/л.
Цитологическое исследование синовиальной жидкости позволяет судить об активности воспалительного процесса: при высокой активности ревматоидного артрита наблюдается нарастание цитоза (до 20 х 109/л клеток и более) с преобладанием сегменто-ядерных лейкоцитов (более 80 %), а также рагоцитов (выше 50 %). Рагоциты - это гранулоциты, содержащие единичные или множественные включения в виде серых телец в голубой цитоплазме клеток размером 0,5-2,0 мкм. Особенно хорошо они видны при фазово-контрастной микроскопии. Включения представляют собой иммунные комплексы, содержащие РФ, в состав их входят также альбумин, липиды, гликопротеиды, фибрин, ядра клеток и др. Рагоциты обнаруживают в СЖ у 30-97 % больных ревматоидным артритом, а при других заболеваниях суставов - у 5-10 % пациентов. Методом преципитации в синовиальной жидкости больных РА удается также определить IgM, который в норме отсутствует.
Миелограмма.
У больных ревматоидным артритом наблюдаются изменения и костномозгового кроветворения, чаще всего реактивного характера. В частности, при цитологическом исследовании костного мозга нередко отмечается увеличение процентного содержания моноцитов, лимфоцитов и плазматических клеток, коррелирующее с активностью иммуновоспалительного процесса. Общее количество миелокариоцитов, а также содержание лимфоцитов и эозинофилов, как правило, не отличается от нормальных показателей. У части пациентов наблюдается раздражение миелоидного ростка гемопоэза, а также умеренное торможение процессов созревания клеток эритроидного ряда.
Сужение суставных щелей является ценным диагностическим признаком, свидетельствующим о деструкции суставного хряща. Суставные поверхности становятся нечеткими и неровными, иногда наблюдается прямое соприкасание костей, составляющих сустав. При образовании значительного дефекта кортикального слоя на рентгенограммах выявляются вначале единичные (II стадия) костные эрозии (узуры), а затем множественные (III стадия), которые со временем существенно увеличиваются в размерах. Количество и скорость появления новых узур позволяют судить о характере течения РА.

Ревматоидный артрит. Сужение суставных щелей проксимальных межфаланговых суставов кистей

Ревматоидный артрит. Околосуставной остеопороз, кистевидная перестройка костной ткани, сужение суставных щелей большинства суставов кистей, множественные эрозии костей
На поздних стадиях ревматоидного артрита рентгенологически определяются выраженные деструктивные изменения эпифизов костей с подвывихами. Финальной стадией ревматоидного процесса в суставах является развитие множественных анкилозов (IV стадия).

Ревматоидный артрит. Околосуставной остеопороз, множественные эрозии суставов, подвывихи и анкилозы суставов кистей

Ревматоидный артрит. Околосуставной остеопороз, кистевидная перестройка костной ткани, эрозии костей, множественные анкилозы суставов стоп
Из новых диагностических методов следует отметить компьютерную томографию (КТ) и ядерно-магнитно-резонансную томографию (ЯМРТ). С их помощью можно выявлять изменения костей и околосуставных тканей, визуализация которых при выполнении обычной рентгенографии в ранние сроки заболевания не представляется возможной.
Широко внедряется в клиническую практику ультразвуковое сканирование суставов. Оно дает возможность определять в динамике состояние синовиальной оболочки, хряща и суставной капсулы, прилегающих мышц, а также диагностировать минимальный суставной выпот и асептический некроз головок бедренных костей.
Ревматоидный артрит — патология, которой поражаются преимущественно мелкие периферические суставы. Возникающие эрозивно-деструктивные изменения тканей провоцируют тяжелые клинические проявления заболевания. При проведении начальной диагностики ревматоидного артрита принимаются во внимание суставные и внутрисуставные признаки, указывающие на вовлечение в патологию периферических нервов и мышечных тканей.
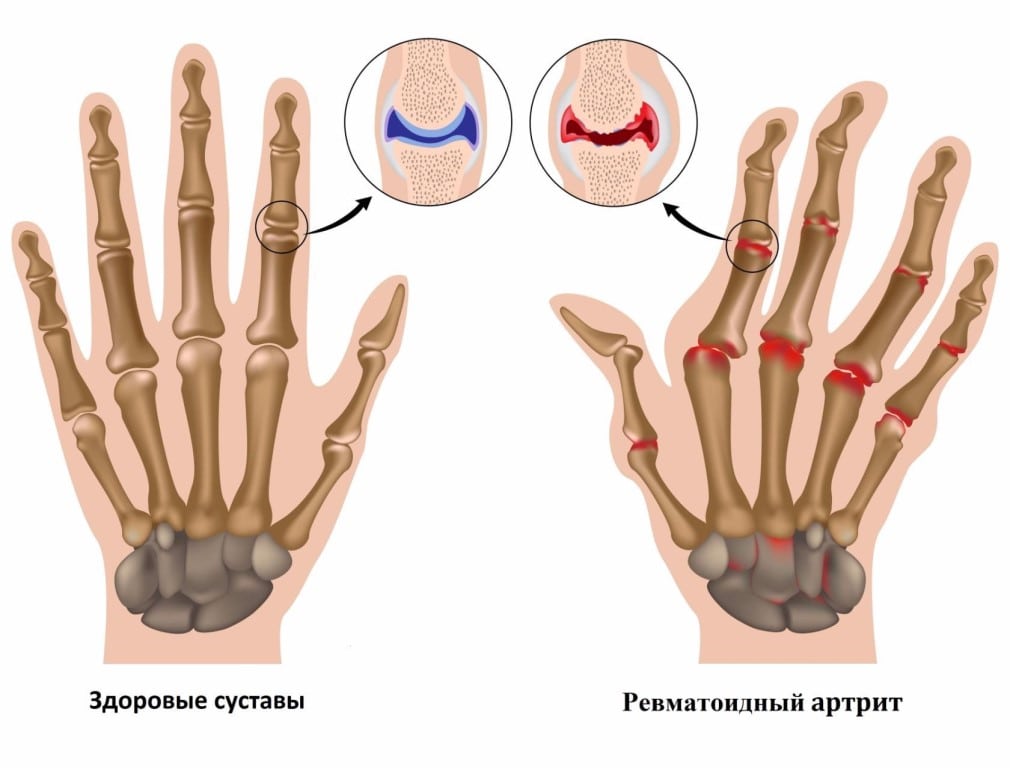
Обнаружить заболевание помогает ряд инструментальных исследований, наиболее информативна рентгенография. На полученных изображениях визуализируются поврежденные костные и хрящевые ткани, сужение суставных щелей, краевые эрозии. С помощью МРТ оценивается состояние связочно-сухожильного аппарата и расположенных рядом с суставом мышц. В лаборатории проводится исследование суставной жидкости для установления неспецифических воспалительных признаков. Окончательно выставить диагноз помогает выявление типичных иммунологических маркеров заболевания: ревматоидного фактора, концентрации Т-лимфацитов, содержание криоглобулинов.
Основные диагностические критерии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Американская коллегия ревматологов еще несколько лет назад внесла предложения, существенно упростившие диагностику ревматоидного артрита. Были определены семь основных признаков, выявление которых должно быть проведено в ходе внешнего осмотра, лабораторных или инструментальных мероприятий. Для этих критериев характерна высокая чувствительность и специфичность.
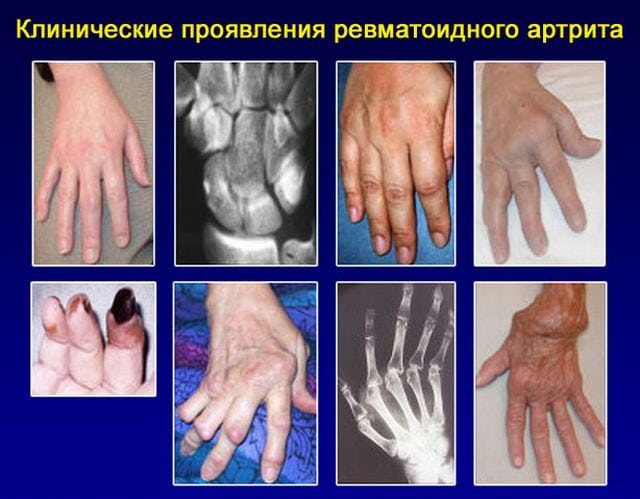
Если в результате обследования обнаружены четыре и более признака, сохраняющиеся в течение полутора месяцев, то пациенту выставляется окончательный диагноз — ревматоидный артрит. Хроническая рецидивирующая патология выявляется по следующим критериям:
- в утренние часы человек страдает от скованности суставов, не исчезающей в течение часа;
- три или более суставов поражены артритом, что клинически проявляется припухлостью расположенных рядом мягких тканей, скоплением патологического экссудата в полости сочленения;
- острый или хронический воспалительный процесс затронул проксимальные, межфаланговые, плюснефаланговые, лучезапястные суставы пальцев рук или их большую часть;
- диагностирован симметричный артрит, то есть патологией поражены межфаланговые, пястно-фаланговые или плюснефаланговые суставы на обеих кистях;
- выявлены типичные признаки артрита — подкожно расположенные узелки из соединительной ткани. Они округлой формы, плотной консистенции, подвижны, при их пальпации не возникает безболезненных ощущений;
- при проведении лабораторного исследования по любой методике установлено наличие в сыворотке ревматоидного фактора;
- результаты рентгенографии свидетельствуют о наличии эрозий и декальцификации костных тканей в сочленениях кистей с формированием кист.
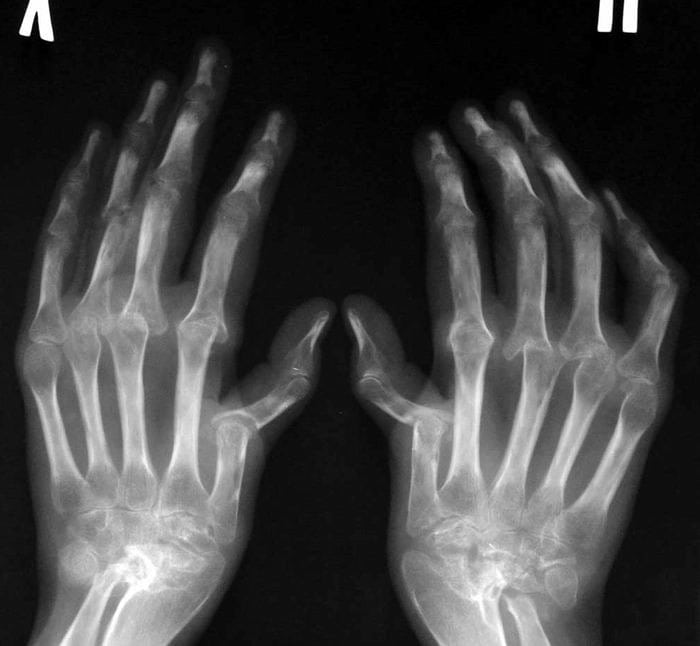
Все эти признаки соответствуют клинической картине патологии средней и высокой степеней тяжести.
Основной задачей и одновременно проблемой диагностики артрита становится его выявление на ранних стадиях, когда с помощью длительного курсового приема фармакологических препаратов можно добиться стойкой ремиссии, избежать развития тяжелых осложнений.
Возможность ранней диагностики
Согласно результатам клинических исследований, на раннем этапе заболевания есть определенный временной интервал, длящийся всего несколько месяцев. Проведение в этот период активной противовоспалительной и иммуносупрессивной (корректирующей функционирование иммунной системы) терапии позволило бы купировать воспаление и предупредить разрушение суставов. Ранняя диагностика артрита затруднена по нескольким причинам:
- Ревматоидный артрит дебютирует неспецифической симптоматикой, характерной и для дегенеративно-дистрофических патологий. А общепринятые признаки диагностирования заболевания могут проявляться только через несколько месяцев, а иногда и лет.
- Отсутствие специфических лабораторных тестов для обнаружения системной патологии на ранней стадии, когда на рентгенологических снимках еще нет деструкции тканей. Активно внедряется новейший метод диагностики — выявление антител к циклическому цитруллиновому пептиду. Но исследование пока малодоступно, а у некоторых ученых возникают сомнения в его достоверности.
- Обращение пациентов с болями в суставах к врачам общей практики, не обладающим должными навыками диагностики. В таких случаях ревматоидный артрит выявляется по уже сформировавшейся специфической картине, когда терапия базисными препаратами не столь эффективна.
В течение первых нескольких месяцев развития патологии у трети пациентов устанавливаются деструктивные изменения в суставах пальцев рук и ног, но они считаются серонегативными, так как при лабораторных исследованиях не было выявлено ревматоидного фактора. А такая клиническая картина характерна для подагрического, псориатического артритов, остеоартрозов. Ревматологами составлен перечень специфических критериев, позволяющих с высокой степени точности выставить правильный диагноз:
- наличие воспалительного процесса в 3 суставах;
- отечные проксимальные межфаланговые или пястно-фаланговые сочленения;
- скованность движений в утренние часы на протяжении получаса;
- скорость оседания эритроцитов > 25 мм/ч.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Дифференциальная диагностика
Наиболее часто дифференциальная диагностика ревматоидного артрита проводится при его дебюте, когда симптоматика сходна с другими заболеваниями суставов:
- реактивный артрит, спровоцированный проникновением в полость сочленения патогенных микроорганизмов;
- болезнь Уиппла, для которой характерна выраженная артропатия, проявляющаяся в недеструктивном поли- и олигоартрите крупных суставов;
- подагра, хондрокальциноз — группа микрокристаллических артритов с острым началом, резким болевым синдромом, скоплением в суставной сумке пирофосфата кальция или тофусов, образующихся в процессе кристаллизации солей мочевой кислоты.
Клиническую картину ревматоидного артрита напоминают симптомы гемохроматоза, пигментного синовита, нейтрофильного дерматоза. Дифференциация остеоартрозов показана при осложнении ревматоидного артрита вторичным артрозом.
Лабораторная диагностика
Проведение лабораторной диагностики ревматоидного артрита необходимо для выявления развившихся осложнений, определения стадии течения и степени поражения суставных структур, исключения патологий со схожей симптоматикой. Биохимические анализы крови и синовиальной жидкости в дальнейшем показаны пациентам для оценки эффективности проводимой терапии и установления возможного прогрессирования заболевания. Какие лабораторные показатели помогают диагностировать заболевание:
- анемия — снижение концентрации гемоглобина в крови (130 г/л у мужчин и 120 г/л у женщин). Этот критерий помогает оценить активность ревматоидного артрита, выявляется только у половины обследуемых. Причиной анемии обычно становится воспалительный процесс, ослабляющий защитные функции организма. Железодефицитная анемия обнаруживается значительно реже и требует исключения опасных желудочно-кишечных кровотечений;
- увеличение скорости оседания эритроцитов (СОЭ), уровня С-реактивного белка. С помощью этих типичных маркеров ревматоидного артрита проводится его дифференциация от суставных патологий невоспалительного характера. Установление СОЭ и уровня С-реактивного белка необходимо для оценки активности воспаления, результативности терапии и риска прогрессирования деструктивных изменений;
- гипоальбуминемия — снижение уровня альбумина в сыворотке крови ниже 35 г/л и увеличение уровня креатинина. Патологические состояния нередко возникают из-за приема препаратов, используемых в терапии и обладающих нефротоксичным действием;
- лейкоцитоз — изменение состава крови, характеризующееся повышением числа лейкоцитов. Этот критерий указывает на тяжелое течение ревматоидного артрита, в клинической картине которого присутствуют внесуставные симптомы. Лейкоцитоз в большинстве случаев сочетается с высоким уровнем в сыворотке ревматоидного фактора. Такая комбинация служит показанием для проведения терапии глюкокортикостероидами и исключения проникновения инфекционных агентов в полости суставов;
- повышение количественного содержания печеночных ферментов. Это один из критериев, указывающих на прогрессирование патологии, но иногда служит признаком гепатотоксичности системных средств, используемых в терапии, или инфицирования больного гепатитом В или С;
- дислипидемия — нарушение жирового обмена, которое проявляется в виде изменения количества и соотношения липидов и липопротеидов в крови. Чаще патологическое состояние обусловлено приемом глюкокортикостероидов, но иногда указывает на активность воспалительного процесса;
- повышенный уровень ревматоидного фактора. Устанавливается у 80% пациентов и более. Чем выше полученные значения в начале заболевания, тем быстрее оно прогрессирует и тяжелее протекает. По результатам исследования не всегда получается оценить эффективность проводимой терапии из-за недостаточной чувствительности маркера на ранней стадии артрита;
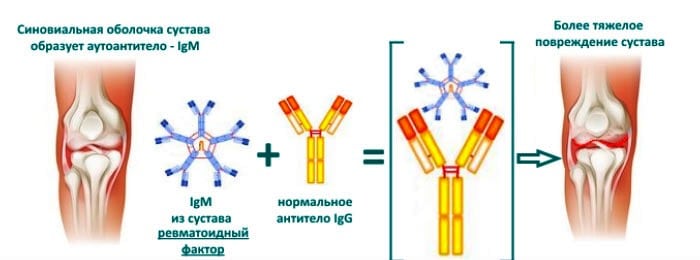
- повышенное количество анти-ЦЦП антител. Маркер с высокой специфичностью. В сочетании с большим значением ревматоидного фактора вероятность диагностирования артрита составляет более 90%;
- установление НиА CD4. Выявление количественного показателя мономерных трансмембранных гликопротеинов, или Т-лимфоцитов, необходимо для оценки вероятности достижения больным стойкой ремиссии.
Пациентам показано исследование синовиальной жидкости. При артрите снижается ее вязкость, формируются муциновые сгустки, повышается уровень лейкоцитов и нейтрофилов. Это лабораторное исследование играет только вспомогательную роль и используется для ДИФ диагностики ревматоидного артрита от микрокристаллических и септических воспалительных процессов.
Инструментальная диагностика
Доминирующее значение в постановке диагноза имеют результаты рентгенологического исследования. На полученных изображениях хорошо заметны признаки отечности мягких тканей, околосуставного пятнистого или диффузного остеопороза, кистовидной перестройки костных тканей. При потере костной массы эпифиз пораженного сочленения становится более прозрачным. На рентгенограммах четко просматриваются суженые суставные щели, нечеткие и неровные поверхности гиалиновых хрящей. Если кортикальный слой подвергся значительной деструкции, костные поверхности соприкасаются друг с другом. Если некоторые участки рентгенограмм неинформативны, то назначаются дополнительные инструментальные исследования:
- компьютерная томография (КТ) или ядерно-магнитно-резонансная томография (ЯМРТ). Позволяют выявить дегенеративно-дистрофические изменения костных, хрящевых тканей, связочно-сухожильного аппарата даже на ранней стадии развития патологии;
- УЗИ. Исследование проводится для оценки в динамике состояния внутренней оболочки синовиальной капсулы, хрящей, расположенных около сустава мышц. Исследование помогает установить наличие суставного выпота и асептического некроза бедренных костных головок.
В диагностике практикуется использование малоинвазивной хирургической манипуляции — артроскопии. В полость сустава вводится миниатюрная видеокамера, передающая на монитор изображение его внутренней поверхности. С помощью артроскопии выявляется наличие и характер течения воспалительных и (или) дегенеративных изменений в хрящах, оценивается состояние синовиальной оболочки.
Читайте также:


