Ревматолог может лечить артрит
Воспаление суставов относится к патологиям опорно-двигательного аппарата с ярко выраженным инфекционным патогенезом. За последние годы медицинской наукой выявлен широкий диапазон артритов и артрозов всех видов для более эффективного купирования очага локализации болезни. На вопрос, какой врач лечит артрит, однозначно ответить нельзя. Для терапии болезней суставов требуется многопрофильная помощь нескольких докторов: ортопедов, терапевтов, ревматологов, диетологов и даже пластических хирургов. Опираясь на данные диагностики и анамнеза пациента, специалисты обязаны принимать согласованные решения, чтобы поставить правильный диагноз и назначить комплексное лечение.
Специалисты, которые лечат болезни суставов
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРИТА существует. " Читать далее.
При первичном проявлении симптоматики суставных заболеваний рекомендуется обратиться в поликлинику, где под контролем рентгена и УЗИ лечением займутся:
- терапевт, консультирующий большинство пациентов в самом начале их пути лечения и перенаправляющий к другим врачам;
- артролог. Занимается исключительно суставами, поэтому идеально было бы записаться к нему;
- ревматолог. Имеет узкопрофильную специализацию, так как принимает больных с подозрением на системную красную волчанку или ревматоидный артрит;
- иммунолог, потребность в дополнительном посещении которого возникает при расстройстве аутоиммунных реакций, например, в случае ювенильного, ревматоидного артритов. При сопутствующем поражении сердца потребуется консультация кардиолога;
- вертербролог специализируется на устранении болезней позвоночного столба, в том числе артрита позвоночника;
- дерматовенеролог окажет содействие в лечении артритов и их рецидива, возникшего на почве системной красной волчанки или псориаза. При кожных высыпаниях нужно консультироваться у этого специалиста;
- педиатр внесет ясность в состояние здоровья ребенка и объяснит, как полностью купировать патологию, к какому врачу обратиться родителям;
- хирург проводит оперативное вмешательство в крайних случаях, замещая пораженные суставы протезами.
Если болезнь сопровождается патологическими изменениями, то комплексный мониторинг здоровья пациента осуществляют травматологи, ортопеды.
Причины возникновения и патогенез
Степень риска клинического инфицирования суставов зависит от вида проникшей патогенной микрофлоры, способа заражения и состояния иммунной системы человека. В большинстве случаев приживаются высоковирулентные бактерии с большим объемом инокулята. Происходит это следующими путями:
- Непосредственным проникновением через открытую рану (любые виды травм, укусы животных).
- Гематогенным распространением со стороны соседних или далеко локализованных участков инфекции.
- Во время интраоперационного пребывания пациента из-за нестерильных инструментов. Тогда в кровоток проникают болезнетворные микроорганизмы, провоцирующие впоследствии еще и бактериальный эндокардит.

Причина заражения элементов опорно-двигательного аппарата — проникновение бактерий стрептококка группы A, стафилококка, гонококка. Реже возникновение септического артрита встречается на фоне грамотрицательных организмов, включая кишечную палочку, вирусы Сальмонеллы и другие. Подвержены люди с ослабленным иммунитетом, что характерно для пациентов в послеоперационном периоде, при наличии авитаминоза или хронических патологий.
Артрит, возникший вследствие миграции бактерий через расщелины эндотелия внутри организма, опасен для здоровья пациента и может поставить под угрозу его жизнь. Недостаток кислорода в пораженных тканях снижает фагоцитарную активность белых кровяных клеток. Острая воспалительная реакция объясняется легкостью инфицирования из-за отсутствия базальной мембраны оболочки суставной капсулы. В результате гипертермированная поверхность производит повышенное количество синовиальной жидкости и гипертрофируется.

Процесс фагоцитоза высвобождает протеолитические ферменты, способные разрушить хрящевую ткань. Цитокины и другие индуктивные молекулы, совместно вырабатываемые лейкоцитами и синовиальной тканью, усиливают последующий воспалительный ответ. В 50% клинических случаев он является причиной поражения всех суставных поверхностей. На месте соприкосновения синовиальной оболочки с хрящом возникает одновременная эрозия костных тканей, что может привести к сепсису и полному разрушению сустава.
Классификация артритов
Для назначения курса лечения необходимо определить правильный диагноз. Анамнез, физический осмотр и лабораторные исследования способствуют более точным данным, отображающим прогрессирование болезни с момента ее зарождения. Поэтому для понимания сути первичных патологических изменений организма причины воспаления суставов условно делятся на виды, которые предшествуют или усугубляют заболевания. Встречаются следующие типы болезни:
- травматические (остеонекроз);
- воспалительные – инфекционный, ревматоидный, ювенильный артрит, псевдоподагра;
- остеохондропатические (генетико-мутационные) – дисплазия тазобедренного сустава, гемофильная инфекция и последующая форма патогенеза в виде гнойного артрита, болезнь Пертеса;
- идиопатические (остеоартроз);
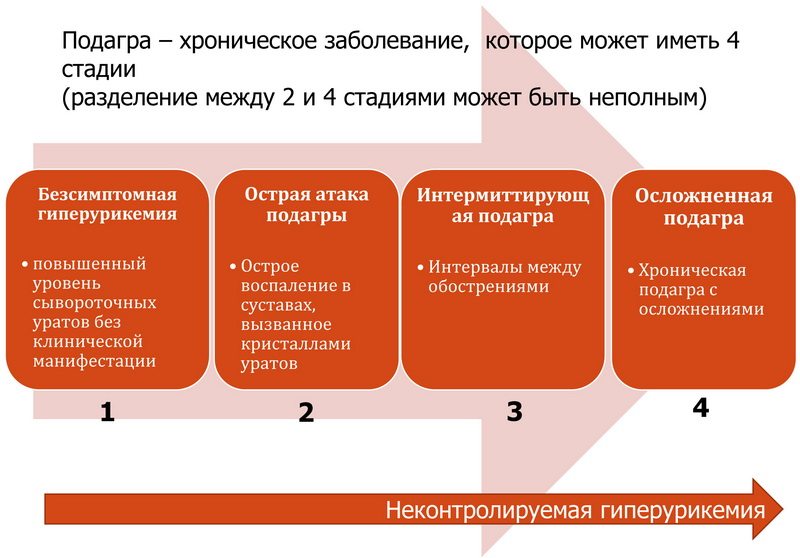
- метаболические – чрезмерные отложения пирофосфата кальция, подагра, болезнь Гоше.
Характерная выраженность симптомов и их продолжительность играют важную роль в постановке диагноза. Например, постепенное усугубление проявлений артрита говорит о его нетравматической причине. Сопровождающаяся отечность свидетельствует о множественных воспалительных процессах в смежных тканевых структурах. Болезненные ощущения, ограничивающие повседневную деятельность, показывают всю серьезность заболевания.
Диагностика, применяемая для выявления артрита
Даже "запущенный" АРТРИТ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Многие люди не знают, какой врач лечит артриты и артрозы, поэтому берут направление на обследование у терапевта и проходят основные его виды. В ортопедии применяют следующие методы диагностики:
- Лабораторная диагностика. Сдать кровь на анализ рекомендовано в случае затяжного септического процесса или неестественных болевых ощущений после замены сустава. На основании данных лабораторной диагностики становится понятно, есть ли воспаление. Полезны такие показатели, как скорость оседания эритроцитов и количество лейкоцитов.
- Рентгенограмма выявляет патологические изменения сустава на длительно протекающей стадии воспаления, но не всегда показывает поражение хрящевой ткани или околосуставную эрозию кости. Метод позволяет понять, какова локализация воспалительного процесса, если есть сомнение, что конкретно вызвало поражение, и действительно ли причина симптоматики – артрит коленного сустава. Какой врач лечит патологию, понятно – ортопед. На снимке визуализируется деформирование губчатой кости и кортикальная костная деструкция, выраженная остеопения при хроническом септическом артрите, остеомиелите. Общая периостальная реакция опасна потенциальным развитием склеротического некроза костной ткани. Недостатком признано затрудненное проведение исследования мягких тканей в области колена и бедра. Исключение — случаи с припухлостью, которая включает воздух, различима на снимке в виде дискретных зон аналогично загазованности кишечника при рентгенограмме брюшины.
- УЗИ отлично выявляет патологии тазобедренного сустава, воспаления мягких тканей, абсцесс. Перечисленные нарушения видит не только врач, но и другие специалисты общего профиля, которые по результату исследования направят пациента к ортопеду.
- Радионуклидная томография имеет высокую чувствительность к хроническим инфекциям опорно-двигательного аппарата благодаря вводимым радиоизотопам. Но выдает ложные положительные сигналы на острый септический артрит. Сложно отличимы сигналы артрита от асептического ослабления у пациентов с болезненными протезами, новообразованиями, травмами, переломами, послеоперационными или нейротрофическими изменениями организма. Часто используется для устранения сомнений относительно инфекционного процесса перед выполнением инвазивной процедуры.
- Компьютерная томография с реконструкцией проекции в сагиттальной или корональной плоскости применяется для выявления дискретных секвестров, изолированных от жизнеспособного сустава. КТ помогает оценить реальное состояние механического функционирования и целостности суставной оболочки, определить степень срастания переломов даже при наличии металлической фиксации оборудования, выявить расширение капсулы сустава и любые подтверждения хрящевой эрозии.
- Магнитно-резонансная томография — самый популярный исследовательский метод с беспрецедентной визуализацией костного мозга, абсцессов, синовиальных кист и инфицированных мягких тканей. МРТ облегчает обнаружение септических процессов и периартикулярного воспаления костной ткани на синовиально-хрящевом соединении.
- Часто проводится пункция сустава, аспирация синовиальной жидкости. Метод позволяет идентифицировать патогенную флору и нейтрализовать инфекцию. Визуально можно оценить состояние биоматериала. При инфекционной природе он имеет гнойное содержимое, серо-восковый или кровянистый оттенок; характеризуется чрезмерной мутностью, густотой; создает выраженный аморфный осадок. Подчитывая количество лейкоцитов, удается оценить уровень цитоза – в нем преобладают нейтрофилы (>85%). Это явление указывает на наличие воспалительного процесса. Если взятый биоматериал имеет геморрагическую составляющую или плавающий слой жира, то речь уже идет о серьезных патологиях или внутрисуставном переломе.
Квалифицированное видео-мнение о диагностике артрита:
Многих интересует: когда узкопрофильный врач лечит артрит, какой вид диагностики самый лучший? Перечисленные процедуры используются для определения наиболее точного диагноза – как по отдельности, так и совокупно.
Лучше использовать несколько видов диагностики, подтверждающих данные друг друга и снижающих количество ложных предположений. Гипертрофированная синовиальная оболочка обычно свидетельствует о прогрессировании инфицирования сустава, воспалении костного мозга или сухожилий.
Особенности лечения, проводимого в ортопедии
В ортопедии встречается несколько состояний, усложняющих практику врача. При таких клинических случаях подобрать оптимальную терапию специалисту сложно .
Речь идет об артрите, который возник на фоне:
- вирусного гепатита. Вирусный артрит – распространенная патология, с которой ведут активную борьбу в ортопедии при участии врачей-инфекционистов. Чаще всего воспаление суставов развивается на фоне вирусного гепатита. Поражение суставов не характеризуется агрессивной формой, но сложность в лечении создает потенциальная токсичность многих препаратов противоревматического свойства. Подбирая вид лечения для больных вирусным артритом, соблюдают осторожность, ограничиваясь минимально допустимым комплексом лекарственных средств. Целесообразно начинать терапию с парацетамола, при необходимости заменив его НПВП;
- эндопротезирования. Несмотря на применение высококачественных материалов, в ряде случаев существует риск развития воспаления даже эндопротезированных суставов. К факторам, вызывающим поражение, относятся иммунодефицитные состояния, аутоиммунные состояния, повторно перенесенные хирургические вмешательства, длительное проведение операции, протезирование суставов, которые по физиологическим особенностям расположены поверхностно. Если актуальны одновременно несколько факторов, риск инфицирования сустава возрастает до 50%;
- возрастных изменений. Ювенильный артрит занимает 30% всех выявленных воспалений суставов. Учитывая юный возраст пациентов, родителям бывает сложно понять, какой врач лечит артрит коленного сустава, голеностопного, локтевого или других сочленений. Достаточно обратиться к терапевту: врач назначит лечение с учетом стадии болезни и возраста пациента.
В данном видео пациент рассказывает, как перенес замену коленного сустава на фоне артрита:
Эти случаи объединяет необходимость полного прохождения назначенного лечения, не прерывая курс. Первое улучшение самочувствия не означает наступление выздоровления. Приоритетные препараты — цефалоспорины 3 поколения.
Все антибиотики вводятся внутривенно в течение 60 минут или внутримышечно.
Перед назначением антибиотика предупредите врача, нет ли у вас на него аллергии. То же самое касается и остальных назначаемых препаратов: если ранее наблюдалась непереносимость, важно сообщить об этом ортопеду при консультации.
Лечение, которое применяют для лечения артритов
Специалисты применяют несколько групп лекарственных препаратов:
| Группа препаратов | Терапевтическая цель | Особенности применения |
| Антибиотики | Купировать воспалительный процесс, ограничив спектр его развития | Строго по схеме, предварительно выполнив пробу на индивидуальную чувствительность организма к главному действующему веществу |
| Хондропротекторы | Восстановить структуру хряща, остановить процесс его деструкции | Поскольку препараты этой группы обладают накопительным действием, курс их применения — не менее 2 недель |
| Анальгетики | Снизить интенсивность неприятных ощущений | С контролем общего самочувствия, с интервалом введения не менее 2 часов |
| Нестероидные противовоспалительные препараты (НПВП) | Устранить воспалительные явления в суставах и обезболить | Применять под строгим контролем общего самочувствия (из соображения профилактики развития нестероидной гастропатии) |
| Гормонотерапия | Устранить воспалительный процесс, предупредить переход патологии в хроническую форму | Применять под контролем ЭКГ и уровня артериального давления |
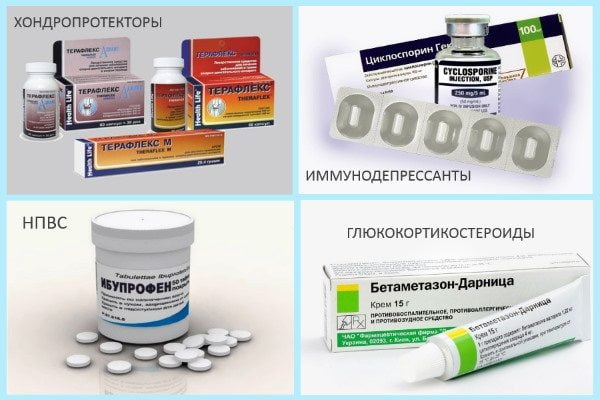
Дозировка медикаментов, кратность их приема и длительность курса определяются возрастом пациента, первопричиной воспаления суставов, стадией болезни на момент ее выявления. В зависимости от динамики состояния пациента комплекс назначений может дополняться. Решение о хирургическом вмешательстве принимают при неэффективности консервативного лечения.
Заключение
Не зная, кто лечит артрит, достаточно обратиться к терапевту по месту жительства или к специалисту любой частной клиники. Вас направят к ортопеду для получения консультации, прохождения анализов и получения лечения (если подтвердится факт наличия воспаления суставов). Важно не откладывать обращение к врачу, тогда повышается вероятность быстрого выздоровления, и, возможно, в проведении операции необходимости не возникнет.

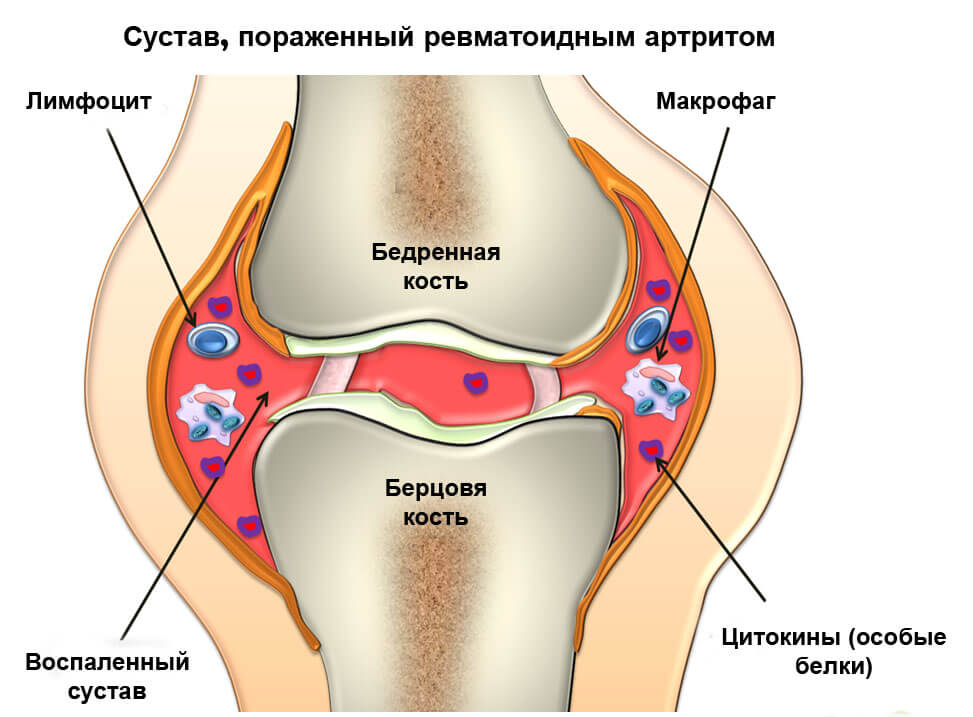
В современной медицине, несмотря на все прогрессивные достижения, остается большое количество заболеваний, имеющих недостаточно изученные причины и сложные многоступенчатые механизмы развития, формирующие разнообразную клиническую картину с поражением тканей и органов, что обуславливает сложности в лечении. Например, системные заболевания соединительной ткани. К этой группе заболеваний относится ревматоидный артрит, отличительной чертой которого является эрозионно-деструктивное поражение суставов, преимущественно мелких. Причина его до сих пор не установлена, в механизме развития основная роль принадлежит атаке иммунитета на собственные ткани организма.
Продолжаются исследования причин и механизмов развития указанной патологии, поиск новых, более эффективных и безопасных методик лечения, особенно комплексного.
Содержание статьи
Ревматоидный артрит суставов: симптомы и лечение
Ревматоидный артрит характеризуется прогрессирующим разрушением суставов, которые на поздних стадиях заболевания приобретают необратимый характер. Типичные признаки патологии:
- наличие эрозивно-деструктивных элементов в области суставных поверхностей;
- разрушение мелких суставов;
- симметричное поражение;
- развитие воспаления в области стоп и кистей;
- деформации, препятствующие нормальному функционированию суставов.
Помимо типичных суставных поражений характерны также и нарушения со стороны других тканей и систем, включающие наличие серозитов (воспалительный процесс в области оболочек сердца, брюшины, плевральной оболочки), формирование воспалительных узелков под кожей, поражение сосудов в виде васкулитов, увеличение лимфоузлов (лимфаденопатии) и периферические поражения нервных окончаний (нейропатии).
Методы лечения ревматоидного артрита определяет врач-ревматолог, специализирующийся на аутоиммунных, воспалительных заболеваний. Он проводит полноценную диагностику: внешний осмотр с анализом всех жалоб и их подробной фиксацией в карте, проведение целого ряда лабораторных анализов и инструментальных исследований (включая данные УЗИ, рентгенографии и иных дополнительных процедур).
Медицинская коррекция базируется на длительных курсах лекарственных препаратов в сочетании с физиотерапией и немедикаментозными методиками, диетической коррекцией и, в некоторых случаях, с оперативным вмешательством. Проводятся курсы противорецидивной терапии и реабилитации, при этом чем раньше будут назначены препараты и рекомендованы методы лекарственного воздействия, тем более благоприятным будет прогноз. В запущенных случаях заболевание грозит стойкой инвалидностью.
Чаще подобная проблема возникает у взрослых, для детей типична своеобразная форма отклонения в виде ЮРА (ювенильной), с особенностями клинической симптоматики, диагностики и терапевтических подходов.

Причины и диагностика патологии
Точные причины заболевания на сегодняшний день не установлены, хотя имеются теории о природе его развития. По мнению большинства исследователей, имеют место наследственная предрасположенность, перенесенные инфекции и действие провоцирующих факторов. Отмечено, что некоторые микроорганизмы (ретровирусы, вирусы герпеса, цитомегаловирус, Эпштейн-Барр, краснухи, а также микоплазмы) способствуют развитию воспалительных процессов в суставах. В результате перенесённой инфекции и неправильной работы иммунитета происходит запуск аутоиммунных реакций — агрессии собственного иммунитета против соединительной ткани суставов и других частей тела, что приводит к разрастанию соединительной ткани и разрушению хрящевых структур и их необратимой деформацией. Процесс приводит к контрактурам — ограничениям в движениях и необратимым деформациям суставов, подвывихам и нарушению их функциональной активности.
В результатах лабораторных исследований обнаруживается увеличение СОЭ, щелочной фосфатазы и специфических показателей системных заболеваний – ревматоидного фактора, сиаловых кислот и серомукоида. При рентгенологическом исследовании появляются специфические симптомы поражения суставов.
Ревматоидный артрит: лечение в домашних условиях или стационарно?
Помещение пациента в стационар, когда возникают подозрения на развитие болезни или при уже установленном диагнозе, показано в следующих случаях:
- при необходимости подтверждения или опровержения диагноза, для уточнения особенностей течения, оценки прогноза в отношении дальнейшей жизни и трудоспособности, решения вопроса с инвалидностью;
- подбор базисной противовоспалительной терапии (БПВТ) препаратами на начальном этапе и затем на протяжении болезни;
- при резком обострении и развитии осложнений;
- когда имеют место тяжелые и системные проявления с вовлечением нервной системы и серозных оболочек;
- при формировании сопутствующих осложнений, признаков септического артрита или других, в том числе связанных с приемом лекарств.
Во всех остальных случаях допускается лечение в домашних условиях при строгом условии постоянного контроля врача с регулярным прохождением обследований.

Как избавиться от ревматоидного артрита: принципы терапии
Основу составляет комплексный подход и сочетание приема лекарств с немедикаментозными методиками, диетой, физионагрузками и реабилитационными мероприятиями. При необходимости к консультированию и разработке схемы терапии привлекается врач-ортопед, невролог, кардиолог, психотерапевт. При незначительной деформации суставов пациентам можно продолжать привычную деятельность с ограничением физических нагрузок и стрессов, при условии профилактики инфекционных заболеваний и отказа от вредных привычек.
Не менее важное условие для уменьшении симптомов, особенно в области нижних конечностей – это контроль за массой тела, что уменьшает нагрузки на пораженные суставные поверхности и кости, снижает риск остеопороза, переломов и деформаций. Правильно подобранная диета с высоким содержанием полиненасыщенных жирных кислот, качественных животных и растительных белков помогает в уменьшении интенсивности воспаления и стимулирует восстановление хрящевых тканей.
Врач подробно рассказывает пациенту как уменьшить проявление болезни за счет изменений физической активности, посредством занятий лечебной физкультурой и применения физиотерапевтических методик. В стадии минимальных проявлений или в период ремиссии показано санаторно-курортное оздоровление.
Стандарт лечения ревматоидного артрита
В последние время наблюдается ощутимый прогресс в понимании основных механизмов формирования, патологию рассматривают как хроническое воспалительное заболевание иммунной природы, при котором наиболее эффективна терапия в начальный период. Сегодня разработан новый стандарт, включающий применение целого ряда препаратов различного действия:
- нестероидные противовоспалительные средства (НПВС);
- гормональные (глюкокортикостероиды, или ГКС);
- биологические;
- синтетические средства для купирования иммунных и воспалительных реакций.
Основа улучшения самочувствия – это базисная противовоспалительная терапия (БПВТ), которую важно начать в первые месяцы развития, причем прием лекарственных средств должен быть регулярным (перорально, инъекционно), с постоянным изменением схемы при малой эффективности. Исчезновение или уменьшение клинических симптомов и признаков воспаления по лабораторным данным свидетельствует о результативности проводимых мер. Применение БПВТ должно осуществляться с учетом возможных побочных эффектов.
Как вылечить ревматоидный артрит
В острой стадии или при обострении хронической патологии необходима медикаментозная коррекция, но как проходит лечение, определяет исключительно лечащий врач. Применяются стероидные средства, препараты фактора некроза опухоли (ФНО), нестероидные противовоспалительные средства (НПВС).
На первом этапе проводят подавление острых процессов, с последующим переходом на поддерживающую терапию в период затухания симптомов и ремиссии. Нестероидные лекарства применяются наиболее активно, обычно это группа неселективных ингибиторов ЦОГ (циклооксигеназа — фермент, ответственный за синтез веществ, способствующих развитию воспаления). Эффект при их приеме развивается быстро, после 3-5 суток приема, но сами лекарства обладают целым рядом побочных эффектов, ограничивающих их длительное применение и выбор для некоторых категорий пациентов. Активно применяют селективные ингибиторы ЦОГ, обладающие меньшим списком побочных эффектов, они относятся к средствам нового поколения, лучше переносятся и более эффективны.
Лечение ревматоидного артрита подразумевает также лекарства группы глюкокортикоидов. Они быстро и сильно подавляют иммунные и воспалительные реакции, влияют на обменные процессы и применимы при неэффективности нестероидных противовоспалительных лекарств. ГКС уменьшают воспаление в области суставов и снижают вероятность поражения внутренних органов, но также имеют внушительный список побочных эффектов и противопоказаний, в связи с чем их употребление строго контролируется и подбирается очень тщательно и индивидуально. При пульс-терапии, в комбинации с цитостатическими средствами применяются только на базе стационара. Домашний неконтролируемый прием этих препаратов запрещен, они могут быть опасными в плане серьезных осложнений.

Препараты нового поколения для лечения ревматоидного артрита
На сегодняшний день для борьбы с данной патологией широко применяются препараты нового ряда – биологическая терапия. Специфические соединения, относящиеся к группе ингибиторов ФНО (факторы некроза опухоли), не позволяют разворачиваться клинической картине иммунного воспаления. Средства относительно недавно применяются, показали хорошие результаты, но значительно влияют на иммунитет, подавляя его на фоне длительного приема. Их назначают в сложных случаях, когда заболевание устойчиво к привычным средствам. Биопрепараты обладают одним существенным недостатком — высокой стоимостью, что ограничивает их широкое применение.
Местная терапия
Практикуется и наружный способ применения медикаментов, с этими целями назначаются лекарства для местного нанесения – гели, мази, кремы, пластыри с противовоспалительными компонентами. Основной эффект заключается в локальном воздействии на ткани сустава и околосуставные поверхности, лекарства используются с целью уменьшения боли и отека. Однако они обладают низкой эффективностью по сравнению с лекарствами, которые принимаются внутрь (таблетки), и рекомендуются только в комплексной терапии.
Часто наружные средства имеют многокомпонентный состав, могут содержать НПВС, гепарин (для улучшения микроциркуляции и проницаемости сосудов), местные анестетики (для уменьшения болезненности сустава).
Как лечиться от ревматоидного артрита при помощи физиотерапии
По мере стихания острого процесса всегда встает вопрос о том, что делать далее, в стадию затухания воспаления и при выходе в ремиссии. На этапе дополнительной коррекции, в том числе и в домашних условиях, показаны физионагрузки. Процедуры способствуют снижению болевых ощущений, устранению скованности по утрам, расширяют физическую активность пациента.
Применяются методики воздействия гальваническими токами и магнитными полями на область пораженных поверхностей, аппликации парафина или озокерита. Не менее эффективны и методики дозированного облучения инфракрасными лучами или ультразвуком определенной частоты.
Магнитотерапия при заболеваниях суставов оказывает наиболее выраженное положительное действие:
- уменьшает боли и отеки в области суставов;
- повышает объем движений;
- устраняет утреннюю скованность;
- позволяет уменьшить лекарственную нагрузку на организм, так как снижает необходимость приема препаратов с обезболивающим эффектом.
Хотя данные методики обладают достаточной активностью, они не могут применяться как единственное средство при решении вопроса как вылечить ревматоидный артрит и без назначения врача. Физиотерапия показана как дополнительная методика на фоне базисного лечения.
Задать вопрос врачу
Врачи

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Человек, обнаруживший у себя симптомы ревматоидного артрита, задается вопросом, какой врач лечит такое заболевание. И тут, существует несколько решений, в зависимости от конкретной ситуации, причин появления симптомов, стадия болезни и многого другого. Чаще всего данным вопросом занимаются такие специалисты, как:
- артролог
- ревматолог
- терапевт
- педиатр
- иммунолог
- вертебролог
- хирург
- травматолог
Первым делом пациенту необходимо показаться артрологу — специалисту, который специализируется на болезнях суставов, проводит диагностику и назначает лечебную и профилактическую терапию. Также при ревматоидном артрите может помочь и ревматолог — врач, который лечит воспалительные и дегенеративно-дистрофические заболевания суставов.
Стоит отметить, что ревматоидный артрит является аутоиммунным заболеванием. Поэтому в комплексном лечении обязательно требуется консультация с иммунологом. Специалист оценит состояние пациента, и поможет подобрать правильную дозу базисных препаратов, чтобы не навредить иммунитету.
Одним из самых опасных артритов, является ревматоидный артрит позвоночника, который сопровождается болями в спине. В этом случае консультацию может оказать такой врач, как вертебролог. В его обязанности входит лечение патологий, связанных с позвоночным столбом.
В некоторых, запущенных случаях, проблему можно решить только путём хирургического вмешательства. Тогда пациента ставят на учёт к хирургу или ортопеду.
Иногда артрит возникает из-за перенесённой травмы. Даже если ушиб или растяжение были получены несколько лет назад, они могут напомнить о себе спустя некоторое время, особенно, это характерно для людей пожилого возраста и метеочувствительных пациентов. В таком случае показаться необходимо травматологу. Именно он, лечит данный тип недуга, проводит необходимые обследования и делает рентгеновские снимки.
Специалисты, которые лечат болезни суставов
При первичном проявлении симптоматики суставных заболеваний рекомендуется обратиться в поликлинику, где под контролем рентгена и УЗИ лечением займутся:
- терапевт, консультирующий большинство пациентов в самом начале их пути лечения и перенаправляющий к другим врачам;
- артролог. Занимается исключительно суставами, поэтому идеально было бы записаться к нему;
- ревматолог. Имеет узкопрофильную специализацию, так как принимает больных с подозрением на системную красную волчанку или ревматоидный артрит;
- иммунолог, потребность в дополнительном посещении которого возникает при расстройстве аутоиммунных реакций, например, в случае ювенильного, ревматоидного артритов. При сопутствующем поражении сердца потребуется консультация кардиолога;
- вертербролог специализируется на устранении болезней позвоночного столба, в том числе артрита позвоночника;
- дерматовенеролог окажет содействие в лечении артритов и их рецидива, возникшего на почве системной красной волчанки или псориаза. При кожных высыпаниях нужно консультироваться у этого специалиста;
- педиатр внесет ясность в состояние здоровья ребенка и объяснит, как полностью купировать патологию, к какому врачу обратиться родителям;
- хирург проводит оперативное вмешательство в крайних случаях, замещая пораженные суставы протезами.
Если болезнь сопровождается патологическими изменениями, то комплексный мониторинг здоровья пациента осуществляют травматологи, ортопеды.
Кто такой Иммунолог?
Врач иммунолог – это специалист по диагностике и лечению заболеваний иммунной системы человека. Данная система контролирует физиологические реакции, защищает весь организм от агрессивных внешних воздействий и обеспечивает безопасность функционирования кровеносной системы. Нарушения работы системы имеет последствия разной степени сложности: от частых простуд до ВИЧ-инфицирования.
Консультация иммунолога не помешает и здоровому человеку. А при симптомах хронической усталости на фоне общего ослабления иммунитета она становится необходимой. Помимо общих патологий иммунолог помогает пациентам подверженным приступам аллергии и лечит иммунодефицит. Иммунодефицитные состояния разделяют на первичные (вызванные генетическими нарушениями), вторичные и системные.
Специалисты данного профиля проводят первичный осмотр, тщательно изучают анамнез, назначают точечную или комплексную диагностику, курс лечения, выбирают лекарственные препараты и дают последующие рекомендации. Область компетенции иммунолога находится на очень высоком уровне.
- Группа сезонных аллергических заболеваний: поллинозы, сезонный ринит, крапивница, конъюнктивит, вызванный пыльцой растений;
- Группа постоянных аллергических заболеваний: хронический ринит, конъюнктивит, вызванный домашней пылью, хронический кожный зуд, контактный дерматит, аллергия на холод, пищевая непереносимость;
- Реакции на токсины, медикаментозные препараты и оборудование, укусы насекомых, сывороточная болезнь;
- Заболевания дыхательных путей и их осложнения: бронхиальная астма, отек Квинке, астматическая триада (реакция на анальгетики при прогрессирующей астме и полипозного риносинусита), удушье и беспричинный хронический кашель, хронический бронхит, рецидивирующие ОРВИ;
- Заболевания кожного покрова: себорейный дерматит, экзема, рецидивирующие гнойничковые болезни;
- Заболевания слизистой оболочки рта, кишечника, половых органов: стоматит, кольпит;
- Хронические ЛОР-заболевания: отит, фарингит, гайморит, тонзиллит и их осложнения;
- Болезни, вызванные герпесовирусными инфекциями: вирусов простого и сложного герпеса, опоясывающий лишай, инфекция Эпштейна-Барра;
- Состояние вторичного иммунодефицита при частых инфекционно-воспалительных процессах или вирусном гепатите;
- Аутоиммунные заболевания: склеродермия, волчанка, ревматоидный артрит и другие;
- Осложнения иммунитета после сильного техногенного воздействия или лучевой и химической терапии при лечении онкозаболеваний;
- Патологии лимфатической системы, воспаления лимфатических узлов;
- Лечение болезней, на первый взгляд не связанных с патологиями иммунной системы.
Помощь иммунолога требуется при любых хронических заболеваниях неясного генезиса. Любая часто повторяющая болезнь, прогрессирующая, несмотря на ее лечение, требует диагностики иммунолога. Консультация врача требуется в ряде случаев при переливании крови и трансплантации органов, хроническом бесплодии. В группе риска — пожилые люди, беременные и новорожденные.
К органам иммунной системы относятся:
- костный мозг;
- вилочковая железа;
- селезенка;
- миндалины и лимфоузлы;
- периферическая лимфатическая система (сосуды и капилляры).
Все они имеют сложное взаимодействие, структура не намного проще нервной системы человека.
Поводом для обращения могут быть косвенные и явные признаки снижения иммунитета:
- нарушения сна и пищеварения;
- быстрый упадок сил;
- хроническая усталость;
- мигрени;
- ломота в суставах и мышечные судороги;
- субфебрильная температура на уровне 37-38 градусов;
- частые герпесные и гнойные высыпания.
Обязательная консультация нужна при:
- Непроходящем аллергическом рините, без явных связей с простудными заболеваниями;
- Патологической реакции кожного покрова после приема пищи вроде зуда, сыпи или дерматита;
- Реакции слизистой оболочки при пищевой аллергии вроде отеков, удушья, рвоты, поноса и просто негативных ощущений;
- Симптомов, ассоциирующихся с ОРВИ, но без повышенной температуры и связи с вирусными инфекциями;
- Любых рецидивных заболеваниях всего организма, не проходящих после комплексного лечения.
И не стоит забывать про важность проверки организма в обычном здоровом состоянии. Последующая проверка нужна даже после успешного лечения патологий иммунной системы.
Развернутый общий и ВИЧ-анализ крови и иммунологическое исследование необходимо выполнить еще до приема у врача. На первичном осмотре иммунолог собирает анамнез и данные об аллергенах. Только собрав и обработав эти данные, врач назначает дополнительные анализы. Чаще все это комплексное обследований на выявление аутоиммунных заболеваний, цитокинов, паразитов, вирусов и инфекций, общее исследование на аллергические реакции. Назначать лечение и выписывать лекарственные препараты врач может только после получения и анализа иммунограммы. Иммунограмма формируется после анализа крови и характеризует степень сопротивляемости организма.
Дополнительно могут быть назначены рентген и консультации у специалистов другого направления.
Какой врач лечит артриты и артрозы суставов
Вне зависимости от типа патологии в первую очередь необходимо обратиться к терапевту. При подозрении на артрит врач направляет его к ревматологу. Последний обследует поврежденный сустав, ставит диагноз и назначает лечение. Рассмотрим, какие специалисты занимаются терапией суставов.
Это главный специалист по суставам. Обычно к нему обращаются с артритами, артрозами, бурситами, артропатиями, болезнью Бехтерева, подагрой и прочими заболеваниями суставов и околосуставных тканей.
На заметку! При посещении ревматолога нужно иметь с собой направление от терапевта и результаты анализов, назначенных им, амбулаторную карту.
Сначала доктор выясняет, какие участки сустава повреждены. Исходя из результатов осмотра, он проводит диагностику и назначает последующие исследования: рентген, УЗИ, МРТ, общеклинический и биохимический анализ крови и мочи, при необходимости ПЦР и другие обследования.
Это также специалист, занимающийся лечением суставов. Однако это уже узкоспециализированный медик хирургического профиля. Он редко встречается в обыкновенных клиниках и занимается сложными случаями поражения суставов, связок, сухожилий.
Это доктор, специализирующийся на патологиях опорно-двигательного аппарата в целом – в его компетенции лечение и исправление всевозможных деформаций, искривлений и других проблем с костями и суставами механического характера.
Например, при артрите или деформирующем артрозе при помощи специальных бандажей и держателей нагрузка на поврежденные участки становится меньше, и передвижение перестает быть таким болезненным. А наложение шин при ревматоидном воспалении позволяет не допустить ранней деформации суставов. Без ортопеда не обойтись и в спортивной медицине.
На заметку! Ортопедия – раздел хирургии, изучающий диагностику, терапию и профилактику изменений в костно-мышечной системе из-за травм, врожденных пороков, болезней.
Многие пациенты относятся к болям в суставах несерьезно и обращаются к врачу слишком поздно. Поражение может быть настолько обширным, что его можно будет вылечить только при помощи оперативного вмешательства. В таких случаях за дело берется хирург, который обычно работает в двух направлениях – операции по сохранению сустава и протезирование.
Читайте также:


