Резекция экзостоза головки первой плюсневой кости
Экзостоз или косточка на большом пальце ноги, возникающая в области первого плюсне-фалангового сустава, является довольно распространенной проблемой в современном мире. Данная патология представляет собой не только эстетический дефект, но в некоторых случаях снижает качество жизни человека, нарушая функцию сустава и инициируя возникновение болевых ощущений.

В подавляющем большинстве случаев патология не поддается консервативным методам коррекции и нуждается в хирургическом вмешательстве.
Косточка на ноге большого пальца
Сустав от чрезмерных нагрузок искривляется и отклоняется в сторону, что приводит, в свою очередь, к деформации костей и потере стопой возможности полноценно выполнять свои функции.

Лечение косточки без операции
Консервативное лечение имеет место при деформации первого плюсне – фалангового сустава первой степени (угол отклонения большого пальца менее 25).
Пациентам рекомендуют:
- снизить вес для уменьшения статической нагрузки на нижние конечности;
- лечебную физкультуру (специальные упражнения на заднюю группу мышц голеней и мышцы и связки стопы);
- ношение ортопедической обуви для исключения статической нагрузки на суставы;
- использование вкладышей между первым и вторым пальцами для исключения дальнейшего отклонения первого пальца.
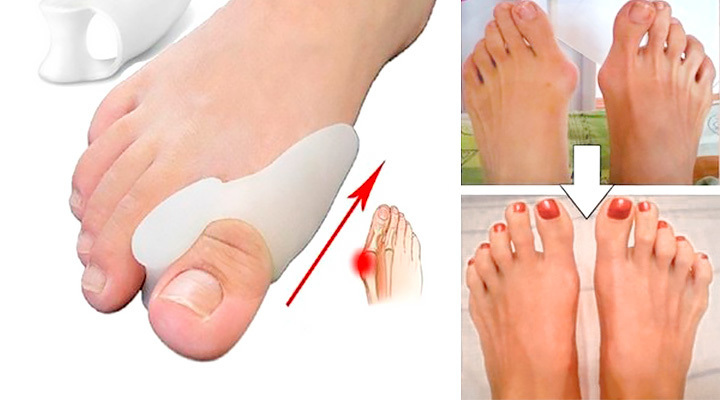
Далеко не всегда удается вылечить выльгусную деформацию послностью. В случае неэффективности консервативных методов лечения следует склониться в сторону оперативного вмешательства. Исправление и выпрямление стопы полностью возможно только с помощью хирургического вмешательства.
Показания к проведению операции
Операция показана, если присутствуют данные признаки:
- выраженный болевой синдром (возникает не только при движении,но даже в состоянии покоя);
- угол отклонения большого пальца 35 0 и более;
- нарушение функции сустава (трудности при ходьбе);
- развитие воспалительного процесса (определяется зона гиперемии и отека кожи в области проекции сустава);
- имеется стадия деформации соседних пальцев стопы (молоткообразная второго пальца стопы).

Противопоказания
Существует и ряд противопоказаний к оперативному лечению, как правило связанных с наследственными или тяжелыми приобретенными заболеваниями:
- наличие сахарного диабета;
- нарушения жирового обмена 3 степени;
- коагулопатии, тромбофилии (наследственные и приобретенные);
- тяжелая соматическая патология;
- тромбофлебит;
- трофические изменения в области проекции сустава, нарушение иннервации и кровоснабжения стопы.
Как подготовиться к операции?
Перед оперативным вмешательством пациенту предстоит следующий спектр обследования:
- общеклинический минимум (наличие общего анализа крови, мочи, биохимия крови, кровь на RW,ВИЧ, вирусные гепатиты, определение группы крови и резус-фактора);
- флюорография;
- ЭКГ;
- рентгенография стоп в двух проекциях (для уточнения степени тяжести заболевания и определения дополнительных деформаций);
- МРТ, КТ (в качестве дополнительных методов обследования в случае неинформативности вышеописанных).

Оперативные вмешательства при данной патологии разделяются на малоинвазивные (не требующие иссечения большого объема тканей) и реконструктивные (достаточные по объему и более травматичные методики).
Данные методики имеют ряд преимуществ по сравнению с традиционными. Период заживления сокращается, риск осложнений после операции также уменьшается.
Специальный лазер позволяет удалить экзостоз тонкими слоями, сохраняя подвижность сустава без предварительного рассечения кожи и мягких тканей. В отличие от традиционных методик лазерный способ удаления куда менее травматичен и не требует длительной реабилитации.
Данная методика используется при небольших деформациях первого пальца стопы и отсутствии других осложнений.
Перкутанная остеотомия – одна из новых методик, недавно применяемая в хирургии стопы (около 10 последних лет).
К достоинствам данного метода можно отнести малую травматичность, отличный косметический эффект (послеоперационные рубцы маловыраженны), практически отсутствует болевой синдром и значительно короче период восстановления.
Методом обезболивания является эпидуральная анестезия, куда реже проводят обезболивание раствором лидокаина.
Операция проводится таким образом:
- Предварительно совершается прокол кожи и иссекаются послойно мягкие ткани.
- Используя специальный бур, хирург создаёт отверстие в кости плюсны стопы диаметром 3 мм, далее в отверстие вводится спица.
- С противоположной стороны устанавливается спица с винтом размером 2 мм.
- В результате их сочетанного воздействия меняется положение кости вдоль оси.
В восстановительном периоде рекомендуется ношение повязки в течение двух дней. Рентген-контроль необходим после удаления спиц.
Данные методики также применяются в случаях, когда имеются показания для их применения.
Резекция экостоза производится так:
- Операция производится под инфильтрационной анестезией раствором новокаина после предварительной обработки кожи в месте инъекции йодопироном.
- Производится размер длиной 4-5 см с рассечением кожи и мягких тканей до костной.
- Костная деформация разбивается специальным инструментом — долотом, поверхности полируются.
- Ткани затем послойно восстанавливаются.
- Между первым и вторым пальцами стопы в конце фиксируется жёсткий валик.
- Стопа фиксируется шиной в определённом положении.
Остеотомия первой кости плюсны (по Хохману)
Операция по Хохману проходит так:
- Под инфильтрационной анестезией новокаином хирург делает разрез в области проекции сустава, затем убирает суставную сумку в области костного выроста.
- Далее надсекает сухожилие, закрепляющееся к первой фаланге.
- В плюсневой кости с помощью долота резецируется клиновидный участок, что позволяет выравнивать ось сустава.
- После этого участки кости плотно закрепляются между собой пластинкой для лучшей фиксации кости вдоль оси.
- Ткани послойно восстанавливаются, стопа фиксируется гипсовой повязкой (приблизительно на 3 недели).
- Под обезболиванием раствором лидокаина осуществляется разрез кожи с подошвенной стороны стопы.
- Затем отделяется приводящая мышца первого пальца, которая прикрепляется своим сухожилием к фаланге первого пальца.
- Её надсекают, укорачивают и подшивают к первой кости плюсны (под действием натяжения деформированный сустав впоследствии выпрямляется).
- Ткани послойно восстанавливаются, стопа фиксируется гипсовой лонгетой в течение 3 недель.

Данная методика является модификацией остеотомии. Также производится иссечение клиновидного участка первой кости плюсны, затем полость замещается аутотрансплантатом (субстратом служит сухожилие).
Производится фиксация кости двумя спицами, которые впоследствии удаляются, также производится укорочение одного из сухожилий, которое зафиксирует кость вдоль оси. Стопа в таком положении находится в течение месяца.

Смысл методики заключается в замене пораженного сустава имплантатом, что способствует в дальнейшем полному восстановлению функции сустава, устранению болевого синдрома.
При симптоматической коррекции хирург удаляет часть костного выступа, возвращая палец в физиологическое положение. После данной операции человек быстро реабилитируется, однако не исключены рецидивы.
При радикальных операциях производится коррекция всей проблемной зоны стопы, а не конкретно кости или сустава. По ходу операции к первой плюсневой кости подшивается сухожилие приводящей мышцы большого пальца. Таким образом, мышца не удерживает палец в отклоненном положении, угол между костями меняется в меньшую сторону, а свод принимает постепенно свою прежнюю форму.

Рецидивы при таком вмешательстве сводятся к минимуму, но период реабилитации длительный и болезненный.
Восстановление и реабилитация
Объем и длительность реабилитационных мероприятий напрямую зависит от разновидности хирургических вмешательств. При вмешательствах исключительно на костях плюсны необходима фиксация сустава сроком до 4 недель (миниинвазивные методы являются исключением), если операция захватывает смежные пространства – иммобилизация до 12 недель.
Заживать кости и суставы будут в среднем 1-2 месяца. Ношение специальных фиксирующих средств и соблюдение рекомендаций врача поможет ускорить этот процесс.
Общие рекомендации для послеоперационного периода, чтобы избавиться от риска осложнений:

Осложнения после вмешательства
К сожалению, в процессе оперативного вмешательства не всегда удается избежать технических погрешностей, что приводит к некоторым типичным осложнениям в раннем послеоперационном периоде.
К ним относятся такие последствия:
- вторичное инфицирование — возникает при нарушениях правил асептики и антисептики, наличии у больного сопутствующей патологии, очагов хронической инфекции (сцельюпрофилактикиназначаетсякурсантибиотиков, противовоспалительная терапия);
- рецидив (при неправильно выбранном методе лечения в конкретной клинической ситуации, при несвоевременной реабилитации);
- болевой синдром при двигательной активности (сустав может болеть из-за некорректного положения винта);
- контрактура плюсне-фалангового сустава (значительное ограничение подвижности) – при несвоевременной реабилитации, некорректном выполнении физических упражнений в восстановительном периоде или же их отсутствия (необходимо делать легкие физические упражнения с 4-5 дня во избежание подобного осложнения);
- нарушение кожной и тактильной чувствительности (может быть вариантом нормы, так как во время операции пересекаются некоторые поверхностные веточки чувствительных нервов, полное восстановление происходит около девяти месяцев) – необходим своевременный курс ЛФК, физиолечение, прием нейропротекторов.
Боль, онемение и отеки после оперативного лечения
Болевой синдром, отечность и легкое онемение в пальцах нижних конечностей могут проявиться в течение нескольких дней после операции, как ответ на травматизацию тканей. Данное состояние является вариантом нормы, по прошествии времени нога постепенно станет меньше неметь и опухать.
Снять боль и отеки помогут следующие процедуры:
- В первую неделю необходима симптоматическая терапия данных состояний: Кеторолак 3% 2,0 в/м или Трамадол 2% 2,0 в/м при болях первые 2 суток.
- В качестве противовоспалительной терапии – Найз 100 мг 2 р/д внутрь, местно – гель Диклофенак 5% 2 р/д.
- Физиолечение (амплипульстерапия, лазеротерапия, УВЧ-терапия, лечебный массаж).
- Необходимо разрабатывать ногу, делать легкие физические упражнения сразу после операции (шевеление пальцами, сгибание и разгибание в суставах, поочередное поднимание ног).
Иногда чувство онемения после оперативного лечения можно расценивать как нарушение кожной чувствительности, связанной с техническими погрешностями во время операции, тогда необходимо более тщательное наблюдение за пациентом, так как его восстановительный период потребует большее количество времени и лечебных мероприятий.
Как сделать операцию бесплатно?
Оперативное лечение по показаниям реализуется бесплатно по квоте. Направление в лечебное учреждение, имеющее лицензию на данный вид деятельности, дает врач-травматолог поликлиники по месту жительства больного.
Чтобы сделать операцию, пациенту необходимо будет пройти ряд медицинских исследований, по результатам которых доктор принимает решение о направлении документов больного на рассмотрение комиссией органа управления здравоохранения субъекта РФ.

Перечень документов в больницу должен включать:
- результаты проведённого лечения;
- согласие пациента;
- копию паспортных данных;
- СНИЛС;
- копию полиса ОМС и ИНН.
После принятия решения в пользу больного комиссия направит всю необходимую документацию в профильное лечебное учреждение и соответствующие специалисты по данному профилю уже назначат окончательную дату операции.
Где делают операции по коррекции косточки лазером в Москве и Санкт-Петербурге?
Платное медицинское обслуживание предлагают следующие клиники:
Средняя стоимость операции в Москве и регионах России
В стоимость лечения входит обезболивание, перевязки, консультации врачей и непосредственно само вмешательство.
| Вид хирургической коррекции стопы | Средняя стоимость в г. Москва (руб.) | Средняя стоимость в регионах России (руб.) |
| Вальгусная деформация 1 пальца стопы 1 степени сложности | 28 000 | 20 000 |
| Вальгусная деформация 1 пальца стопы 2 степени сложности | 48 000 | 25 000 |
| Вальгусная деформация 1 пальца стопы 3 степени сложности | 56 000 | 30 000 |
| Устранение молоткообразной деформации 2 пальца стопы | 25 000 | 20 000 |
Отзывы пациентов об операции на косточке



Плюсы и минусы операции
В целом, исходя из отзывов пациентов, можно смело заверить, что операция по коррекции Hallus Valgus является отличным способом нивелирования косметического дефекта стопы и позволяет пациентам значительно улучшить качество жизни (устранить болевой синдром, получить возможность свободно передвигаться).
Отрицательными моментами после оперативного вмешательства являются:
- длительный восстановительный период;
- болевые ощущения и отек после операции;
- потеря трудоспособности на 1-2 месяца.
Принимать решение об операции необходимо исходя из рекомендаций лечащего врача, для уверенности можно проконсультироваться с несколькими специалистами.
Костно-хрящевой экзостоз или остеохондрома – это доброкачественная опухоль, которая образуется на костях скелета. Как видно из названия, эта опухоль образована костной и покрывающей ее хрящевой тканями.
У кого образуется экзостоз?
Наиболее часто заболевание встречается у детей и подростков обоих полов в возрасте от 8–10 до 25–27 лет. Но могут болеть и взрослые.
Чаще всего опухоль солитарная (единичная), реже встречаются множественные экзостозы. Последние часто имеют врожденное происхождение.
Остеохондрома по МКБ 10 имеет код D16 – доброкачественное новообразование костей и суставных хрящей.
Как образуется экзостоз?
Экзостоз встречается примерно у каждого десятого больного с опухолью кости. А среди доброкачественных новообразований костей 35–45% случаев приходится именно на экзостоз. Следовательно, это самая распространенная доброкачественная опухоль кости.
Как известно, кость в период своего развития во внутриутробном периоде может происходить из двух источников: соединительной ткани и хряща. При первом варианте образуются большинство костей черепа, нижняя челюсть и ключица. Остальные кости скелета имеют в своей основе хрящевую ткань, которая затем заменяется костной почти на всем ее протяжении.
Остеохондрома развивается в костях хрящевого происхождения. Наиболее часто она встречается на эпифизе (окончании) трубчатой кости, например, большеберцовой или бедренной. Гораздо реже она появляется на плоских костях – тазовых, лопатке, ребрах и т. д.
Отдельной темой обсуждения является развитие экзостозов в полости рта: небные, на месте удаленногозуба, суставных отростках нижней челюсти и т. д.
Причины развития экзостоза

Достоверные причины образования опухоли на сегодняшний день неизвестны. Многие исследователи сходятся во мнении, что множественные экзостозы являются следствием нарушений хондрогенеза, то есть образования хрящевой ткани во внутриутробном периоде. А единичные остеохондромы являются истинными опухолями скелета.
Тем не менее есть данные о возможных факторах риска, которые в той или иной степени могут провоцировать образование и рост опухоли. К ним относятся:
- Различные травмы надкостницы и хряща, например, ушиб.
- Инфекционные поражения (сифилис и другие инфекции).
- Заболевания эндокринной системы.
- Воздействие ионизирующего излучения.
- Наследственность.
Также выделяют еще другие, менее значимые, факторы, роль которых в образовании опухоли полностью еще не изучена.
Проявления остеохондромы
В большинстве случаев заболевание протекает бессимптомно. Чаще всего небольших размеров опухоль является случайной находкой при проведении рентгенологического исследования. В случае значительного роста, остеохондрома может вызывать болевые ощущения в пораженной области. В связи с этим больной вынужден обратиться к врачу.
Вторым важным симптомом является появление видимой опухоли при значительных ее размерах. Обнаружение образования также является поводом для обращения за медицинской помощью.
Ниже мы рассмотрим отдельные, наиболее распространенные, виды экзостозов и их характерные проявления.
Длинные трубчатые кости являются самой частой локализацией остеохондромы. Обычно встречается у детей.
Наиболее часто поражаются бедренная, большеберцовая или плечевая кости. Как правило, длительное время опухоль ничем себя не проявляет. По мере роста остеохондромы появляются боли в ее проекции. Появление болевого синдрома связано со сдавлением растущей опухолью рядом расположенных мышц, связок, нервных пучков и других структур.
В запущенных случаях рост опухоли приводит к деформации конечности.
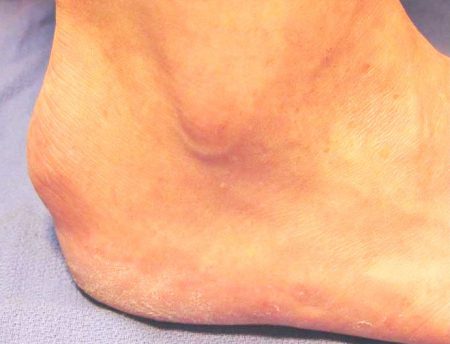
Поражение костей стопы происходит примерно в 10–12% случаев всех остеохондром. Чаще всего опухоль располагается на переднем или среднем отделе стопы. Гораздо реже экзостоз появляется на пяточной кости. Независимо от расположения костной опухоли, основными проявлениями заболевания будет боль в пораженной области и дискомфорт при ходьбе.
При поражении переднего отдела стопы в патологический процесс вовлекаются концевые фаланги пальцев ног. Также часто встречаются подногтевые экзостозы.
При образовании экзостоза на плюсневой кости она может укорачиваться. При этом стопа приобретает необычную форму, деформируется. В результате укорочения плюсневой кости соответствующий палец стопы визуально кажется короче остальных.
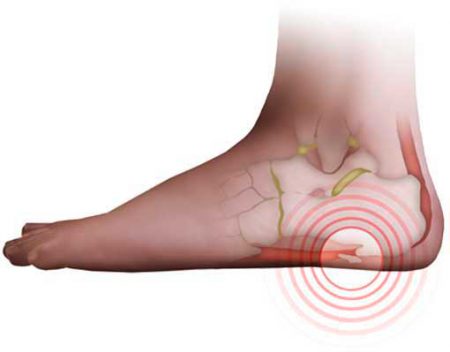
Выраженность проявлений заболевания зависит от формы и расположения экзостоза. Костные разрастания на пяточной кости могут иметь различную форму – линейную, грибовидную, шарообразную и др.
Первичный же экзостоз обычно носит наследственный характер. При этом экзостозы часто выявляются и в других костных структурах, в том числе и на соседней пяточной кости.
Проявлениями такой локализации экзостоза могут боли различной интенсивности, дискомфорт при ходьбе, отеки. Иногда может возникать нарушение чувствительности стопы при сдавлении костным разрастанием сосудисто-нервных пучков.
Такие разрастания на теле позвонка чаще всего появляются при остеохондрозе. Возникают они при трении костных структур тел позвонков друг о друга. Поэтому такой экзостоз образован только костным веществом без хрящевого компонента.
Костный экзостоз тела позвонка иначе называют остеофитом. Они обычно множественные и асполагаются по краям тел позвонков.
Краевые остеофиты тел позвонков чаще всего приводят к нарушению нормальной их подвижности. Экзостозы тел позвонков проявляются болями, хрустом при движениях и тугоподвижностью в пораженном отделе позвоночника. Также эти костные разрастания тел позвонков могут сдавливать важные сосуды и нервы, проходящие рядом с ними. При этом появляются характерные неврологические симптомы.
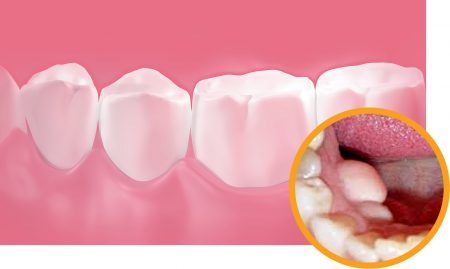
Костные разрастания в полости рта могут иметь различное местоположение. Соответственно, и возможные причины их происхождения также разные. Наиболее частыми локализациями экзостозов ротовой полости являются:
- Небные.
- На наружных и внутренних поверхностях нижней челюсти.
- На стенках альвеолярных отростков – анатомических образованиях нижней и верхней челюстей, несущих на себе зубы.
- На суставных поверхностях нижней челюсти.
Все экзостозы полости рта обычно растут медленно и в течение длительного времени не причиняют неудобств больному. Однако, по мере роста возникает давление образования на кости и зубы, а также травмирование слизистой оболочки полости рта. Это сопровождается болевыми ощущениями, иногда достаточно интенсивными.
Практически во всех случаях экзостоз полости рта представляет собой гладкий и твердый выступ под десной. Слизистая оболочка десны обычно не изменена. При больших размерах образования она может растягиваться и иметь сравнительно более бледную окраску.
Причиной появления экзостозов на стенках альвеолярных отростков чаще всего служит сложное удаление зуба. При этом происходит повреждение и смещение костной ткани и неправильное ее срастание.
При расположении разрастания в области суставного отростка нижней челюсти помимо болевого синдрома может наблюдаться асимметрия подбородочного отдела челюсти – смещение его в здоровую сторону. Это сопровождается ограничением открывания рта и нарушением прикуса зубов.
Особенности течения остеохондром у детей
Как уже указывалось выше, наиболее часто это заболевание встречается у детей и подростков. Это связано с периодами активного роста костей скелета в детском и подростковом возрасте. Первый пик роста возникает в возрасте 4–6 лет, а второй – в подростковом периоде. Следует отметить, что остеохондромы в возрасте до одного года, как правило, не встречаются.
Обычно остеохондромы прекращают свой рост в период окончания роста скелета. Если опухоль продолжает расти уже во взрослом возрасте, следует заподозрить ее малигнизацию (злокачественное перерождение).
Диагностика
Для уточнения диагноза, а также в случаях расположения остеохондром в труднодоступных местах применяется рентгенологическое исследование. В наиболее сложных случаях используется компьютерная диагностика (КТ) и магнитно-ядерная томография (МРТ).
Лечение остеохондром
По статистике, часть остеохондром (от 2 до 10%) может перерождаться в злокачественную опухоль. Поэтому все они подлежат лечению.
Однако, по мнению некоторых ученых, небольшие бессимптомные остеохондромы в детском возрасте могут самостоятельно исчезать и без лечения. В этом случае необходимо регулярное наблюдение врача.
Учитывая вышесказанное, единственно правильным методом лечения остеохондром является хирургический – удаление костной опухоли.
Объем операции обычно заключается в удалении образования и части кости, из которой исходит опухоль (краевая резекция). В подавляющем большинстве случаев этого достаточно для полного выздоровления.
Достаточно часто, особенно в интернете, можно встретить рекомендации по лечению остеохондром народными средствами, физиопроцедурами и прочими методами. Перед началом любого такого лечения следует обсудить его с врачом.
Из народных средств широко применяются компрессы на область поражения. Наиболее распространенным составом является смесь барсучьего или медвежьего жира, мумие и настойки золотого уса или сабельника:
- Для этого необходимо взять по одной ложке настойки и жира, а также таблетку мумие, которую предварительно надо растолочь. Все перемешать, нанести на экзостоз, сверху прикрыть салфеткой. Компресс накрыть фольгой, закрепить лейкопластырем или бинтом.
- Внутрь принимают настой цветков бузины и плодов боярышника. Следует взять по три столовые ложки сырья (или заранее приготовленной смеси), залить тремя стаканами кипящей воды и настоять до полного остывания. Рекомендуется принимать по 1/3 стакана два-три раза в день.
Необходимо учитывать, что средства народной медицины не помогают полностью излечиться от экзостоза. Все же радикальным методом лечения остается только операция.
Экзостозы полости рта часто причиняют неудобства больному, а также являются значительной помехой для протезирования зубов. Мелкие образования иногда не удаляют, если они не производят дискомфорта.
Показания для удаления экзостозов полости рта:
- Значительные размеры и быстрый рост образований.
- Болевые ощущения из-за давления костного выступа на соседние зубы.
- Различные косметические дефекты.
- При подготовке к протезированию зубов.
Удаление экзостозов в полости рта обычно проводится под местной анестезией. Осложнений, как правило, не возникает.

Косточки на ногах – это народное название вальгусной деформации первого пальца стопы. Сам вырост называется экзостоз. Заболевание вызывает несколько факторов, в числе которых плоскостопие, ношение узкой обуви, врожденная деформация. Неправильное расположение пальца приводит к разрушению хрящевой ткани, она замещается костной, образуются характерные выросты.
В тяжелых случаях восстановить сустав консервативными методами невозможно. Тогда единственным выходом становится операция. В ходе нее хирург должен изменить угол между пальцем и стопой, вернуть суставу утраченные функции.
Показания к хирургическому вмешательству
В развитии заболевания различают несколько стадий в зависимости от угла смещения пальца. Операция необходима только на самом последнем этапе. На этой стадии у пациента могут проявляться следующие симптомы:
![]()
Угол отклонения пальца превышает 50°.- Боль в ноге возникает и при хождении, и в состоянии покоя.
- Суставы уплотнены.
- На ноге имеются мозоли в зоне поражения.
- Возможно развитие воспаления сустава.
На предыдущих стадиях операция может быть рекомендована при неэффективности консервативной терапии. Также она проводится по желанию пациента с косметическими целями. Чем меньше угол деформации, тем меньший объем ткани предстоит удалить. Так, на второй стадии заболевания возможно иссечение только самого выступа – экзостоза, или укорочение мышцы.
Противопоказания
Заболевание не подлежит хирургической коррекции в следующих случаях:
- Сахарный диабет.
- Нарушение свертываемости крови.
- Ожирение.
- Нарушения в работе сердечно-сосудистой системы.
- Тромбофлебит.
- Нарушение кровоснабжения или иннервации стопы.
Цели хирургического вмешательства
Во время операции по удалению косточек на ногах хирург должен стремиться достичь следующих результатов:
- Купирование болевого симптома. Обычно оценить свое состояние и эффективность операции можно уже через сутки после операции.
- Косметический эффект – устранения дефекта, который выглядит непривлекательно и ухудшает психоэмоциональное состояние пациента.
- Восстановление подвижности большого пальца ноги. Оценить это можно после окончания реабилитационного периода.
Подготовка к операции

Главным исследованием перед остеотомией является рентген. Он должен выполняться в нескольких проекциях для получения полной картины деформации. Больного могут просить удерживать пальцем какой-либо предмет, что позволяет узнать истинный угол отклонения. Многие врачи сходятся на том, что рентгена не всегда достаточно. В современных клиниках применяется также МРТ (магнитно-резонанская томография) для более точной диагностики.
Пациенты проходят все стандартные исследования перед операцией:
- Общий анализ крови.
- Общий анализ мочи.
- Исследование на определенные инфекции.
- Флюорографию.
- Электрокардиограмму.
Перед операцией в течение недели пациенты должны принимать гигиенические ножные ванны. О дополнительных мерах, приеме лекарственных средств сообщит лечащий врач.
Разновидности операции
Доступ к костям может осуществлять открыто или чрезкожно (перкутанно). Первый способ представляет собой стандартный разрез скальпелем с оголением всех тканей и костей. Таким образом хирургу легче визуально оценить клиническую картину, не приходится действовать вслепую. При перкутанном доступе все манипуляции производятся через небольшие отверстия.
На данный момент разработано более 200 технологий проведения хирургического вмешательства. Наиболее универсальными и часто применяющимися являются следующие:
![]()
Резекция (удаление) экзостоза на боковой поверхности головки I плюсневой кости и фаланга пальца.- Остеотомия I плюсневой кости (операция Хохмана). Операция предполагает удаление части кости.
- Усечение мышцы (операция по Мак-Брайду). Этот метод используется при отсутствии осложнений в виде артроза и незначительной деформации. Наибольшего эффекта можно достигнуть при проведении операции у молодых пациентов.
- Остеотомия I плюсневой кости или первой фаланги пальца (операция по Вредену-Мейо). Практикуется при лечении пожилых людей с сильной деформацией сустава. В ходе вмешательства удаляется часть одной из костей.
- Реконструктивная операция по методике ЦИТО. Этот вид вмешательства предполагает применения аутоимпанта (протеза, изготовленного из тканей пациента). Он позволяет фиксировать кость в правильном положении.
Операции, связанные с манипуляциями на кости, могут быть проведены не только при помощи традиционных хирургических инструментов – специального лома, пилы, но и за счет действия лазерного излучения.
Данный вид вмешательства может быть проведен амбулаторно (без госпитализации) или в условиях стационара. Перед операцией больному обрабатывают стопу йодом. Анестезия применяется местная в виде внутрикостной инъекции новокаина.
Хирург производит разрез длиной приблизительно 5 см, последовательно отгибает все мягкие ткани до кости. Выступ – экзостоз, сбивается долотом, поверхность полируют. Ткани укладываются на место и зашиваются шелковыми нитями. Между первым и вторым пальцем помещают и фиксируют при помощи специального клея плотный ватный валик. На стопу накладывается шина.

Анестезия производится аналогично. Хирург осуществляет разрез вдоль первый фаланги пальца и первой плюсневой кости. Он удаляет слизистую сумку (полость в месте трения сустава о кожу) в области экзостоза. Далее он отсекает сухожилие, крепящееся к первой фаланге. В плюсневой кости при помощи долота он выбивает клиновидный кусок и удаляет его. Это помогает выровнять ось сустава.
Участки кости, оставшиеся после удаления, скрепляются между собой проволокой или пластиной. После этого спиливается экзостоз. Усеченное сухожилие укорачивается и пришивается на свое место. Таким образом, создается натяжение, что также способствуют фиксации кости и выравниванию оси сочленения. Ткани зашиваются, на стопу накладывают гипс. Его необходимо носить не менее трех недель. Подобная операция имеет благоприятный прогноз, процент рецидивов меньше, чем при использовании предыдущей техники.
Анестезия местная. Хирург осуществляет разрез со стороны подошвы. Отделяется мышца, которая крепится своим концом к первой фаланге пальца. Ее отсекают и укорачивают. Пришивают мышцу уже не к фаланге, а к первой плюсневой кости.

Возможны усечения и других мышц сустава. В результате под действием натяжения сустав выпрямляется. Ткани зашивают, накладывают гипсовую повязку на срок от 3 недель.
Анестезия обычно также местная. Хирург совершает дугообразный разрез. Иссекает ткани и при помощи специального инструмента (так называемой костной ложки) вывихивает кость, которую решено укоротить. Резекция (отсечение проблемного участка) производится при помощи пилы. Края кости полируются. Ткани зашиваются, накладывается шина.
В отличие от операции по Хохману этот вид хирургического вмешательства предполагает удаление большего объема кости. Именно поэтому она вывихивается и выводится в рану. Операция Вредена-Мейо дает хорошие результаты, после нее редки рецидивы. Но из-за большой степени резекции возможны нарушения опорных функций стопы.
Операция проводится совместно с остеотомией. Врачи считают наиболее благоприятным проведение ее под местным наркозом. Имплант для предотвращения отторжения изготавливается из сухожилия пациента. Хирург совершает разрез, иссекает мягкие ткани.
Он производит остеотомию первой плюсневой кости, после удаления клиновидного участка в полость помещается аутотрансплантат. Дополнительная фиксация производится при помощи спиц, которые впоследствии необходимо удалять. Также укорачивается одно из сухожилий, которое будет таким образом удерживать кость в правильном положении. После наложения швов стопа загипсовывается на 1-1.5 месяца.
В России этот способ применяется только последнее десятилетие, но врачи уже высоко оценили его достоинства по сравнению с классической остеотомией. Он имеет следующие преимущества:
- Меньшие размеры рубцов, что особенно важно для женщин.
- Сокращенный восстановительный период.
- Менее выражен болевой синдром, и его легче купировать.
- Сниженный риск развития тромбоза вен в ходе операции и в послеоперационный период.

Операция проводится под местной или эпидуральной анестезией (обезболивающее вводится в позвоночник). Скальпелем с узким лезвием врач совершает прокол. Пересекаются мягкие ткани, создается пространство для проведения операции.
Хирург, используя бур, создает отверстие в плюсневой кости ступни. Наиболее эффективной является медленная работа инструмента (на низких оборотах). Формируемое отверстие периодически орошается физраствором. Его диаметр составляет около 2 мм. В него вводится спица. С другой стороны вставляется спица с винтом диаметром 1 мм. За счет их совместного действия изменяется положение кости. Спицы впоследствии извлекаются, винт остается для фиксации.
При необходимости производят укорочение костей: как плюсневой, так и первой фаланги пальца. Эти манипуляции также выполняются буром.
Иногда деформация настолько сильна, что приходится расширять отверстие до 10 мм. Но в большинстве случаев из-за незначительных размеров не приходится даже накладывать швы. Единственное что требуется – использование асептической повязки в течение 1-2 дней. Обычно сразу после извлечения спиц совершается рентгеновский снимок.
Кость в данном случае иссекается при помощи излучения. Это позволяет снизить травматичность операции и ускорить период восстановления. После операции не требуется наложение шины или гипса.
Уже через несколько часов после процедуры пациент может покинуть клинику, причем ему разрешается опираться на прооперированную ногу. Начинать разрабатывать палец разрешается через 21 день после операции.
Применение лазера вместо скальпеля, бура, лома помогает избавиться от “косточек” на стопе без лишних мучений во время реабилитации. Такой метод только начинает использоваться российскими медиками, но, вероятно, вскоре он найдет себе широкое применение.
Восстановительный период
Время реабилитации зависит от процента удаленных тканей. Если операция затрагивает только кости плюсны, необходима иммобилизация (фиксация сустава) в течение 4 недель (исключением является методика с применением лазера), если операция захватывает более обширные области – до 10 недель. В этот период важна минимальная нагрузка на ногу. Придется использовать костыли, желательно большую часть времени проводить лежа.
По истечении этого срока больные должны в течение нескольких месяцев (срок определяется врачом) выполнять следующие рекомендации:
![]()
Ношение специальной обуви с широким основанием носка для снижения нагрузки на первый палец стопы (обувь Барука).- Противовоспалительная, антибактериальная и обезболивающая терапия. Хорошо зарекомендовал себя препарат Найз. Он выпускается в виде таблеток (применяется до заживления ран) и геля (используется на завершающей стадии восстановительного периода).
- Гимнастика пальцев стопы. Ее разрабатывает лечащий врач индивидуально. Важно! Начинать упражнения можно только после того, как спадет послеоперационный отек (обычно 20-ый день после операции). Упражнения необходимы, поскольку являются профилактикой такого частого осложнения, как контрактура первого плюсне-фалангового сустава (ограничение способности к его сгибанию-разгибанию из-за образования рубцов).
Осложнения
Пациенты могут столкнуться с такими неприятными последствиями остеотомии:
- Нарушение кожной чувствительности прооперированной части стопы. Обычно это оказывается временным явлением, функции нервных окончаний кожи полностью восстанавливаются через 8-10 месяцев. Это связано с частичным повреждением некоторых ответвлений кожного нерва. При их полном пересечении чувствительность не восстанавливается или оставается сильно сниженной.
- Длительное заживление раны. Это происходит из-за создания вокруг разреза или отверстия зоны повреждения, что приводит к развитию микронекроза и воспалению. Из раны может отделяться прозрачное содержимое. Осложнение успешно лечится приемом противовоспалительных препаратов.
- Резкие колющие боли при определенных типах движения. Такие ощущения возникают в результате смещения или неправильного расположения винта в кости. В этом случае производят его удаление.
- Некроз кости. Это осложнение может возникнуть при любом типе хирургического вмешательства, особенно при слишком сильном повреждении сосудов, питающих кость.
- Рецидив заболевания. Чаще всего он возникает при малоинвазивных операциях.
- Контрактура первого плюснефалангового сустава – сокращение его подвижности. Избавиться от этого осложнения можно путем индивидуально составленной гимнастики, при помощи занятий на специальных тренажерах.
Стоимость операции, получение услуги по ОМС

Операция может быть проведена бесплатно по квоте. Направление на хирургическое вмешательство дает ортопед-травматолог. В этом случае, возможно, придется ждать своей очереди в течение нескольких месяцев. Вид оперативного вмешательства зависит от оснащения больницы, наличия необходимых специалистов.
Средняя стоимость оперативного вмешательства начинается от 10 000 – 15 000 рублей в регионах и 20 000 рублей в Москве. В цену включается стоимость наркоза, необходимые перевязки и консультации ортопеда. Использование лазера делает операцию дороже на 5 000 – 10 000 рублей.
При необходимости госпитализации цена также сильно увеличивается. Проведение операции в столице с пребыванием в стационаре в течение 4 суток будет стоить порядка 100 000 рублей.
Важно! При получении платных услуг работающие граждане могут претендовать на возврат 13% потраченной суммы.
Отзывы пациентов

Многие больные остаются довольны проведенной операцией. Возможность безболезненно передвигаться, а также красота ног радуют пациентов. Из негативных последствий отмечаются долгий восстановительный период, потеря трудоспособности на месяц или более, отек, неприятные ощущения.
В редких случаях операция может привести к ухудшению состояния – рост “шишки” на ноге в ускоренном темпе, боль при ходьбе и даже инвалидность. Пациенты тяжело переносят неблагоприятный исход, особенно если основная цель была добиться косметического эффекта.
Удаление косточки на ноге – непростая операция. Решаться на ее проведение стоит только после установления причины заболевания и принятия мер по ее устранению. Залогом успеха операции является профессионализм врача, его умение сделать правильный выбор относительно методики, грамотно разработать программу реабилитации.
Видео: ход операции по удалению косточки большого пальца ноги
Видео: как избавиться от косточки на ноге в программе “Жить здорово!”
Читайте также:





