Резорбтивная лихорадка после лучевой
ГРЛ - состояние, вызванное всасыванием бактериальных токсинов и продуктов распада тканей из местного очага гнойной, анаэробной или гнилостной инфекции. Степень тяжести определяется размерами очага инфекции, выраженностью его отграничения от здоровых тканей, возможностью оттока токсических продуктов наружу и реактивностью организма. Основной признак - повышение температуры тела. Температура тела поднимается до 39°С и выше с суточными колебаниями до 1°.
Гнойно-резорбтивная лихорадка проявляется ухудшением самочувствия больного, появлением и прогрессированием болей в области раны, стойкой лихорадкой, изменениями со стороны крови (лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличением СОЭ). В моче появляется белок, увеличивается число лейкоцитов, появляются гиалиновые цилиндры. Наблюдается гипопротеинемия и снижение альбумино-глобулинового индекса. Важной особенностью токсико-резорбтивной лихорадки является ее зависимость от первичного гнойного очага: при ликвидации его гнойно-резорбтивная лихорадка проходит.
Лечение направлено на прекращение всасывания токсинов и продуктов распада тканей из местного очага, что достигается вскрытием гнойника, радикальной хирургической обработкой гнойной раны, артротомией или резекцией пораженного сустава, в крайнем случае - ампутацией конечности. Дальнейшее лечение – а\б и детоксикация (гемодилюция, гемосорбция, гипербарическая оксигенация, УФ-облучение крови).
19. Патогенез синдрома длительного сдавления.
1) нарушение венозного оттока;
Нарушение оттока из поражённых конечностей при сохранении притока>увеличение венозного давления>растяжение вен>плазма через поры выходит в интерстициальное пространство>отёк.
Боль>симпатоадреналовая система>надпочечники>выброс катехоламинов>спазм периферических сосудов>нарушение периферического кровотока>гипоксия>метаболический ацидоз>асептическое воспаление.
3) Нарушение артериального притока.
Уменьшение ОЦЖ в организме>сгущение крови>замедление тока крови>тромбообразование в мелких, затем и в магистральных сосудах>расстройство артериального притока>ишемия.
Компоненты регуляторных расстройств.Перворефлекторный фактор реализуется в связи с развивающимся в первые минуты у людей, находящихся под завалом, иммобилизационным психоэмоциональным стрессом, психогенным током, а также интенсивным болевым раздражением, вызывающим изменение функционального состояния центральной нервной системы и всех физиологических систем жизнеобеспечения. Раздавливание мягких тканей, сдавление сосудов и нервов сопровождается поступлением в центральную нервную систему мощного потока болевой афферентной импульсации, что вызывает в организме сложные гуморальные сдвиги. Под влиянием болевого фактора наступает рефлекторный спазм сосудов периферических органов и тканей. В связи с чем развивается угнетение окислительно-восстановительных процессов, нарушение газообмена и развитие гипоксии.
Нейрорефлекторный фактор, шок и гипоксия играют существенную роль в механизме развития острой почечной недостаточности. Под влиянием болевого раздражения возникает рефлекторный спазм сосудов коркового вещества почек и ограничение клубочковой фильтрации. Кровоток в почках в этих условиях осуществляется преимущественно через сосуды мозгового вещества. Токсические вещества, поступающие в кровеносное русло после устранения сдавления, усиливают спазм сосудов и ишемию коркового вещества почки, что приводит к дистрофическим изменениям эпителия извитых канальцев, крайне чувствительных к длительной гипоксии процесс может закончиться табулярным некрозом и острой почечной недостаточностью.
Длительное болевое раздражение, нарушение функции регуляторных систем, наряду с указанными расстройствами, приводит к резкому повышению чувствительности организма к плазмопотере, кровопотере и всасыванию токсических веществ, т.е. значительно снижаются адаптивно-приспособительные и защитные механизмы. После устранения компрессии интенсивности внешнего воздействия значительно превышает адаптационные возможности организма вследствие присоединения к болевому воздействию плазмопотери и интоксикации.
Фактор плазмопотери.Значительная плазмопотеря, развивающаяся сразу и прогрессивно нарастающая в первые часы после освобождения из-под развалин пострадавших приводит к уменьшению объема циркулирующей крови, снижению артериального давления, увеличению гематокрита и вязкости крови, олигоурии, нарушению транспорта кислорода. Плазмопотеря при СДР достигает значительных размеров. По экспериментальным данным плазмопотеря достигает 3-4,7% массы тела, или более 30% объема циркулирующей крови.
Помимо плазмопотери массивный отек поврежденных тканей связан с генерализованным увеличением капиллярной проницаемости и потерей жидкости, выходом жидкой части крови во все ткани, накоплением миоглобина в межтканевых пространствах, кровоизлиянием в ткани и нарушением оттока крови из сдавленной конечности. Отрицательное влияние плазмопотери на жизненные функции организма при СДР становится понятным, если учесть, что происходит она на фоне уже измененной реактивности организма под действием массивной механической травмы.
Фактор токсемии.Вопрос о наличии токсемии и значение ее в патогенезе СДР до настоящего времени является спорным. Ни один из патогенетических факторов не вызывал столько разноречивых мнений и высказываний, сколько факторов токсемии.
Тканевая токсемия при СДР весьма многообразная и обусловлена следующими причинами.
Длительное сдавливание конечностей, вызывает ишемию всей конечности или ее сегмента в сочетании с венозным застоем.
Происходит механическое разрушение ткани с образованием большого количества токсемических продуктов метаболизма клеток. Сочетание артериальной недостаточности и венозного застоя усугубляют тяжесть ишемии конечностей. Развивающийся метаболический ацидоз в сочетании с поступившим в русло циркуляции миоглобином приводит к блокаде канальцев почек, нарушая их реабсорбционную способность. Внутрисосудистое свертывание крови блокирует фильтрацию в почках.
Существенно влияет на состояние больного гиперкалиемия, достигающая нередко 7-12 ммоль/л. Токсемию усугубляют также поступающие из поврежденных мышц гистамин, продукты распада белков, адениловая кислота, креатинин, фосфор и др.
Следовательно, миоглобинемия и миоглобинурия – основные факторы, определяющие тяжесть эндотоксикоза у пострадавших. Токсические вещества белковой природы обладают антигенными свойствами, что способствует развитию процессов аутоиммунизации, аутосенсибилизации, аутогентоксикации.
В связи с нарушением регулирующей функции центральной нервной системы, расстройством гемодинамики процессы детоксикации и выведения резко угнетаются, поэтому многокомпонентная токсемия прогрессивно нарастает.
Радиотерапия основной способ борьбы с онкологическими заболеваниями. После облучения человеческий организм нуждается в восстановлении. Для усиления защиты и предотвращения рецидива заболевания, следует правильно выбирать реабилитационный процесс от состояния человека.

Последствия радиотерапии
Облучение воздействует не только на клетки рака, но и на здоровые ткани, причиняя им вред. После проведенных процедур организм человека может реагировать протеканием различных внутренних и внешних явлений. В этот период необходимо наблюдение за состоянием пациента.
На степень развития влияет лучевая нагрузка. Свободные радикалы, которые образуются при облучении, поражают не только онкологические клетки, но и здоровые ткани.
Лучевая болезнь развивается у всех онкологических пациентов в результате лучевой атаки, которую обычно проводят уже после операции. Радиотерапия может назначаться после химиотерапии. Накладывание двух этих процессов приводит к сильному угнетающему воздействию на все функциональные и жизненные свойства организма.

К ранним и мучительным проявлениям лучевой болезни можно отнести: тошноту, отеки, боль, рвоту, температуру, интоксикацию, цистит и т.д. Может происходить поражение клеток желудочного и кишечного трактов, иммунной системы, костного мозга, половых органов и нервной ткани. Лучевая болезнь может иметь много стадий. У каждого последующего этапа имеются свои осложнения, что ухудшает состояние больного.
Лучевая болезнь характеризуется общей интоксикацией организма. Понадобится его восстановление с помощью методов комплексного воздействия. Прибегают к фитооздоровлению и фитодетоксикации.
В профилактическую схему лечения лучевой болезни включают специальные фитосборы. Это значительно облегчает страдание пациента и улучшает результативность.
Фитосборы содержат составы, насыщенные биологическими активными компонентами. Они способны поддержать организм в течение всех стадий болезни. Специалистом обязательно персонально подбирается фито лечебное питание, которое зависит от стадии самого процесса. Проведение фитотерапии позволит значительно улучшить состояние пациента.
Сопутствующая фитотерапия снижает интенсивность развития симптомов данной болезни. Температуру (лихорадку), лучевые ожоги, слабость, отеки, боль, общую интоксикацию можно устранить, применяя фитотерапию. Подобная реабилитация значительно увеличивает шансы к выздоровлению и общему успеху.
Радиоактивное облучение провоцирует ожоги
Обычные термические ожоги, и ожоги после лучевой терапии существенно отличаются друг от друга. Последние не проявляются сразу. Сначала ожог характеризуется покраснением кожи в месте проникновения в ткань ионизирующих излучений. Влияют на степень ожогового поражения.

Острые кожные ожоговые поражения, как побочные эффекты лучевой терапии, можно разделить на три типа:
- Сухой эпидермис – покраснение, шелушение кожи, припухлость в месте поражения;
- Эритема – наблюдаются такие осложнения, как покраснение, припухлость кожи и зуд;
- Влажный эпидермис – место ожога покрывается множеством папул, содержащих экссудат и, возможно, примеси гноя.
Спустя длительное время на обработанном излучением месте может развиваться лучевой дерматит. Для него характерны отеки или фиброз кожи, могут появляться лучевые язвы. Когда облучаются молочные железы или органы грудной клетки, поражаются легкие. Может происходить развитие лучевого пневмосклероза или пневмофиброза.
Для предупреждения ожогов после облучения нужно использовать примочки с содержанием 10%-ного раствора димексида. Могут также помочь масла облепихи или шиповника. Для обработки пораженных мест часто используют специальные мази: ируксол, левосин, дибунол, дермозолин, синалар, преднизолон. При такой терапии последствия ожогов будут минимальны.
Какой препарат поможет в период восстановления

К отличительным особенностям этого препарата можно отнести наличие:
- Комплексного воздействия на осложнения облучения;
- Легкого усваивания организмом;
- Простоты и безопасности потребления;
- Совместимости со многими лекарственными средствами.
Обращение к народной медицине
Постлучевая реабилитация может включать в себя не только применение лекарственных препаратов. Достаточный эффект возможен благодаря использованию народных лечебных препаратов на основе многих продуктов.
Последствия лучевого облучения поможет устранить использование специально приготовленных лекарственных растительных препаратов:
- Хвоя. Подойдут иголки любых хвойных деревьев (пихты, сосны или ели). Их нужно просто залить водой, прокипятить минут 5 и настоять в тепле ночь. Данный настой больной должен принимать вместо воды целый день. Затем на день делается перерыв, после чего прием хвойной жидкости повторяется. Процесс лечения должен занимать не меньше месяца.
Хвоя обладает обволакивающим воздействием, способна выводить радионуклиды из организма, избавляя его от интоксикации. Прием хвойной жидкости должно сопровождать правильное питание.
- Яблоки. Согласно восточной медицине эти фрукты относятся к ценным продуктам. Исцеляющий эффект связан с пектинами, органическими кислотами, входящими в состав яблок. Пектин способствует выводу из организма ртути, свинца, стронция, цезия и других вредных веществ. Яблочная диета принесет огромную пользу в борьбе с радионуклидами.
- Облепиховое масло. Достаточно в течение месяца принимать по чайной ложке этого продукта. Такое лечение также способно помочь организму избавиться от радионуклидов. Облепиховое масло можно заменить отварами и настоями из молодых листьев и веток облепихи. Осложнения пост операционного периода станут менее выраженными.
- Грецкие орехи. Плоды или настои, отвары из перегородок орехов способствуют выведению из организма радионуклидов, ртутных соединений, свинца, стронция. Поэтому, их применение также способно помочь после облучения.
Обращение к народной медицине оправдано практически во всех случаях. Не исключением является и реабилитационный период, связанный с лучевой практикой. В комплексе с другими восстановительными методами этот метод может творить чудеса.
Правильный рацион питания ускорит выздоровление
Предотвращение нежелательных эффектов от лучевого облучения будет зависеть от ведения здорового жизненного образа. Не маловажную роль играет правильное питание. Первым делом, к нему следует серьезно отнестись пациентам, которые перенесли облучение живота или таза.

Скорей всего лечащим врачом уже во время лечения будет прописана определенная диета, которой строго следует придерживаться. Рацион будет наполнен нежирными продуктами, ограниченных содержанием лактозы или клетчатки. Во время восстанавливающей терапии такой рацион должен длиться не менее двух недель. Новые более питательные продукты далее вводятся в него последовательно и постепенно.
Дальнейшее питание допускает небольшое потребление риса, картофельного пюре, нежирных сортов сыра. Временно лучше не употреблять любые молочные продукты, острые и пряные блюда, газообразующие продукты (капусту, горох, сою, фасоль), жареную пищу, кофеиносодержащие блюда и напитки – такая диета будет оправдана. Чтобы поддержать организм в реабилитационный период, рекомендуется потребление черной смородины и тыквы.
Само питание должно быть дробным, порции маленькими, но количество приемов пищи в день доходить до шести раз. Стоит уделить внимание питьевому режиму, в особенности приему целебных отваров. Крапива, элеутерококка, радиола розовая, медуница, бадан, сельдерей – все эти растения помогут процессу восстановления.
Лечебное питание в период реабилитации преследует главную цель – предотвращение осложнений, связанных с желудком и кишечником. Диарея, мукозиты являются достаточно частым следствием лучевого облучения. Поэтому, весьма важно, какая пища поступает в организм больного.
Как себя вести во время реабилитационного периода
Реабилитационный период должен сопровождаться пристальным наблюдением у лечащего врача. Он должен быть в курсе всех изменений, которые появляются у пациента в период восстановительной терапии. Будут назначены специальные препараты, прием которых происходит в соответствии с определенной схемой.

Не помешает легкая физическая активность в этот период – это спровоцирует восстановление защитных сил организма. Разумеется, интенсивный бег не подойдет. А вот пешие прогулки на свежем воздухе возымеют должный эффект. В течение первого месяца будет ощущаться общая слабость и желание прилечь, однако, не нужно организму давать возможность застаиваться.
Рекомендуется обильное потребление жидкости (минимум три литра в сутки), чтобы уменьшить негативные последствия. Можно пить, как обычную, так и минеральную воду. Употребление натуральных соков, морсов и компотов также не исключается. Стоит лишь исключить потребление сладких газированных напитков.
Нужно исключить вредные привычки – организм не должен насыщаться токсинами. Правда, чтобы улучшить аппетит, пациентам разрешают потребление пива (200 мл) или красного вина (100 мл.). Но такое отступление возможно лишь после одобрения лечащим врачом.
Придется начать питаться сбалансировано. Следует придерживаться рекомендуемого соотношения углеводов, жиров и белков (4:1:1). Питательный рацион должен исключать потребление колбасы, копченых продуктов и прочих вредных вкусностей. Диета должна состоять лишь из натуральной пищи, не содержащей вкусовые добавки.
Заключение
Лучевое воздействие на организм, даже в целях уничтожения раковых клеток – стресс для человеческого организма.
Полностью безопасные способы лечения рака пока не найдены. Важно правильно подготовить пациента к самой процедуре и свести к минимуму последствия.
Правильное питание, применение медикаментозных препаратов и процедур, использование фитотерапии и народных средств, ведение здорового жизненного образа – в комплексе поможет человеку спастись от онкологического заболевания и успешно восстановиться после лечения.
Наверное, нет страшнее болезни на сегодняшний день, чем рак. Этот недуг не смотрит ни на возраст, ни на статус. Он безжалостно косит всех подряд. Современные методы лечения опухолей достаточно эффективны, если заболевание было обнаружено на ранних стадиях. Однако лечение рака имеет и негативную сторону. К примеру, лучевая терапия, побочные явления которой иногда располагают высокими рисками для здоровья.
Доброкачественные и злокачественные опухоли
Опухоль – это патологическое образование в тканях и органах, которое быстро разрастается, нанося смертельный вред органам и тканям. Все новообразования можно условно разделить на доброкачественные и злокачественные.
Клетки доброкачественных опухолей мало чем отличаются от здоровых клеток. Они растут медленно и не распространяются далее своего очага. Лечить их гораздо проще и легче. Для организма они не смертельны.
Клетки злокачественных новообразований по своей структуре непохожи на нормальные здоровые клетки. Разрастается рак быстро, поражая другие органы и ткани (метастазирует).

Рак развивается поэтапно. Первая и вторая стадии имеют самый благоприятный прогноз. Третья и четвёртая стадии – это прорастание опухоли в другие органы и ткани, то есть образование метастазов. Лечение на этом этапе направлено на обезболивание и продление жизни пациенту.
От такого заболевания, как рак, не застрахован никто. В группе особого риска находятся люди:
С генетической предрасположенностью.
С ослабленным иммунитетом.
Ведущие неправильный образ жизни.
Работающие на вредных условиях труда.
Получившие какие-либо механические травмы.
В целях профилактики нужно раз в год обследоваться у терапевта и сдавать анализы. Тем, кто состоит в группе риска, целесообразно сдавать кровь на онкомаркеры. Данный анализ помогает распознать рак на ранних стадиях.
Как лечат рак?
Существует несколько способов лечения злокачественных опухолей:
Хирургия. Основной метод. Применяется в тех случаях, когда онкообразование имеет ещё недостаточно большие размеры, а также когда нет метастазов (ранние стадии болезни). Предварительно может быть проведена лучевая или химиотерапия.
Лучевая терапия опухолей. Облучение раковых клеток с помощью специального устройства. Данный метод используют как самостоятельный, а также в комплексе с другими методами.
Химиотерапия. Лечение рака с помощью химических препаратов. Используется в сочетании с лучевой терапией или с операцией для уменьшения образования в размерах. Применяется и для предотвращения метастазирования.
Гормонотерапия. Используют для лечения рака яичников, предстательной железы, молочной железы и щитовидки.
Лучевая терапия
Ещё её называют радиотерапией. Метод основан на использовании ионизирующего излучения, которое поглощает в себя опухоль и саморазрушается. К сожалению, не все онкообразования чувствительны к облучению. Поэтому выбрать метод терапии следует после тщательного обследования и оценки всех рисков для пациента.
Лечение лучевой терапией хоть и эффективно, однако имеет ряд побочных явлений. Основное из них – разрушение здоровых тканей и клеток. Радиация поражает не только опухоль, но и соседние органы. Назначается метод лучевой терапии в тех случаях, когда польза для пациента высока.
Как проводится лучевая терапия?
Радиотерапия может проводиться несколькими способами:
Облучение на расстоянии.
Облучение внутриполостное (радиоактивный источник вводят в орган с новообразованием).
Облучение внутритканевое (радиоактивный источник вводят в саму опухоль).
Используется лучевая терапия:
после операции (для удаления остатков онкообразования);
до операции (для уменьшения опухоли в размерах);
во время развития метастазов;
при рецидивах болезни.
Таким образом, метод имеет три цели:
Радикальная – полное удаление опухоли.
Паллиативная – уменьшение новообразования в размерах.
Симптоматическая – устранение болевых симптомов.
Кому противопоказано облучение?
Как метод борьбы с раком, лучевая терапия подходит не всем. Её назначают только в тех случаях, когда польза для пациента выше, чем риск возникновения осложнений. Отдельной группе людей радиотерапия вообще противопоказана. К таким относят пациентов, у которых:
Выраженная анемия, кахексия (резкий упадок сил и истощение).
Есть заболевания сердца, сосудов.
Противопоказана лучевая терапия лёгких при раковом плеврите.
Наблюдается почечная недостаточность, сахарный диабет.
Бывают кровотечения, связанные с опухолью.
Имеются множественные метастазы с глубоким прорастанием в органы и ткани.
В составе крови низкое количество лейкоцитов и тромбоцитов.
Непереносимость радиации (лучевая болезнь).
Для таких больных курс лучевой терапии заменяют другими методами – химиотерапией, хирургией (если это возможно).
Побочные явления лучевой терапии
Лучевая терапия – сильнейшее облучение организма радиоактивными веществами. Помимо того, что этот метод очень эффективен в борьбе с раком, он имеет целую кучу побочных явлений.
Лучевая терапия отзывы пациентов имеет самые разные. У одних побочные эффекты появляются уже после нескольких процедур, а у других их практически нет. Так или иначе, любые неприятные явления исчезнут после окончания курса радиотерапии.
Самые распространённые последствия метода:
Слабость, головная боль, головокружение, озноб, повышенная температура тела.
Нарушенная работа пищеварительной системы – тошнота, диарея, запор, рвота.
Изменение состава крови, снижение тромбоцитов и лейкоцитов.
Увеличенное число сердечных сокращений.
Отёки, сухость кожи, высыпания в местах применения радиации.
Потеря волос, снижение слуха, зрения.
Мелкие кровопотери, спровоцированы ломкостью сосудов.
Это, что касается основных негативных моментов. После лучевой терапии (полное окончание курса), работа всех органов и систем восстанавливается.
Питание и возобновление организма после облучения
Во время лечения опухолей, неважно каким способом, необходимо правильно и сбалансировано питаться. Так можно избежать многих неприятных симптомов болезни (тошноты и рвоты), особенно если назначен курс лучевой терапии или химии.
Пищу нужно принимать часто и небольшими порциями.
Еда должна быть разнообразной, насыщенной и витаминизированной.
На время следует отказаться от пищи, которая содержит консерванты, а также от солёностей, копченных и жирных продуктов.
Нужно ограничить употребление молочных продуктов из-за возможной непереносимости лактозы.
Запрещены газированные и алкогольные напитки.
Предпочтение нужно отдать свежим овощам и фруктам.
Помимо правильного питания, больному следует придерживаться таких правил:
Больше отдыхать, особенно после самих процедур облучения.
Не принимать горячую ванную, не использовать жёстких губок, щёток для зубов, декоративной косметики.
Больше времени проводить на свежем воздухе.
Вести здоровый образ жизни.
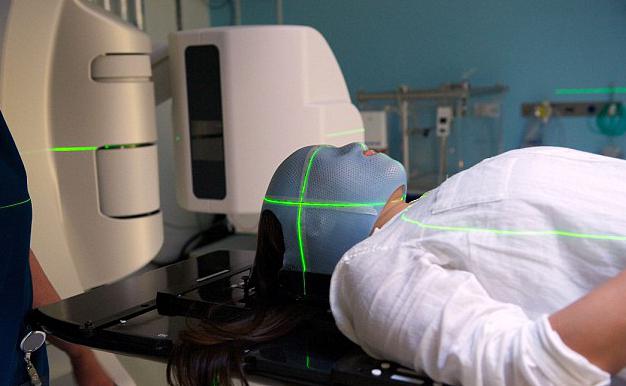
При каких заболеваниях назначают ЛТ?
Радиотерапия широко применяется в медицине для лечения рака и некоторых других болезней. Доза облучения зависит от тяжести недуга и может быть разбита на неделю или более. Один сеанс длится от 1 до 5 минут. Используют облучение радиацией в борьбе с опухолями, которые не содержат жидкость или кисты (рак кожи, рак шейки матки, предстательной и молочной железы, рак мозга, лёгких, а также при лейкемии и лимфомах).
Чаще всего назначается лучевая терапия после операции или до неё с целью уменьшить опухоль в размерах, а также убить остатки раковых клеток. Помимо злокачественных образований с помощью радиоизлучений лечат также болезни нервной системы, костей и некоторые другие. Дозы облучения в таких случаях отличаются от онкологических доз.
Повторная лучевая терапия
Облучение раковых клеток сопровождается одновременным облучением и здоровых клеток. Побочные эффекты после ЛТ – явления не из приятных. Конечно, после отмены курса спустя некоторое время организм восстанавливается. Однако, получив один раз дозу радиации, здоровые ткани не в состоянии перенести повторное облучение. В случае рецидивов опухоли использование радиотерапии во второй раз возможно в экстренных случаях и более низкими дозами. Процедуру назначают, когда польза для пациента превышает риски и осложнения для его здоровья.
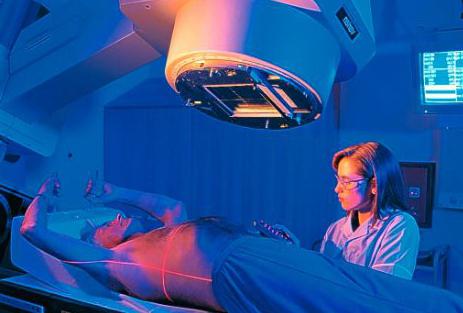
Лучевая терапия на последних стадиях рака
Метод радиотерапии используют не только для лечения онкообразований, но и для продления жизни пациента на последних стадиях рака, а также для облегчения симптомов болезни.
Уменьшает, а иногда и полностью снимает болевые приступы.
Снижает давление на нервную систему, на кости, поддерживает дееспособность.
Уменьшает кровопотери, если такие имеются.
Облучение при метастазах назначается только на места их распространения. Следует помнить, что лучевая терапия побочные явления имеет самые разные. Поэтому если у пациента резкое истощение организма и он не сможет выдержать дозы радиации, этот метод не практикуют.
Заключение
Самая страшная из болезней – это рак. Вся коварность болезни в том, что она может никак себя не проявлять на протяжении долгих лет и всего за пару месяцев довести человека до летального исхода. Поэтому с целью профилактики важно периодически обследоваться у специалиста. Обнаружение недуга на ранних стадиях всегда заканчивается полным исцелением. Один из эффективных методов борьбы с раком – это лучевая терапия. Побочные явления хоть и неприятны, однако, полностью исчезают после отмены курса.

Гнойно-резорбтивная лихорадка – это патологический процесс, происходящий при вторичном заживлении ран. Главными симптомами являются местные осложнения (гнойные затеки, абсцессы, флегмоны), лихорадка и общие интоксикационные проявления. При длительном течении развивается травматическое истощение, наступает летальный исход. Диагностика заболевания строится на данных анамнеза, клинических симптомах, выявлении гноеродной флоры. Лечение направлено на прекращение поступления раневых токсинов в кровь, что обычно достигается хирургическим иссечением, патогенетическим и симптоматическим лечением, назначением антибиотиков.
МКБ-10

Общие сведения
Гнойно-резорбтивная лихорадка представляет собой местные осложнения, сопровождающиеся общей реакцией организма, адекватной изменениям в зоне повреждения. О раневой инфекции известно с древних времен, однако полное описание симптомов, патогенеза и принципов лечения было сделано советским патоморфологом И.В. Давыдовским только в 1944 году. По сути, данный процесс служит предпосылкой для развития сепсиса. Важность патологии для клинической инфектологии и медицины заключается в уменьшении летальности. До 5% случаев лихорадки приходится на ранения брюшной полости и нагноения различной локализации на фоне постраневой дисфункции центральной нервной и эндокринной систем.

Причины
Специфические возбудители отсутствуют. К причинам гнойно-резорбтивной лихорадки относят сорбционное действие микроорганизмов, выделяемых ими продуктов жизнедеятельности, токсинов, всасывания экссудата из тканевого детрита, провоспалительных и защитных факторов организма. Раневая инфекция чаще всего привнесена из окружающей среды (почва, одежда, осколки снарядов, пуль), кожи, однако бактерии могут попадать в рану и эндогенным (гемато- или лимфогенным) путем из хронических воспалительных очагов – полости рта, пищеварительной, мочевыделительной, репродуктивной и других систем.
Основными факторами риска являются обширные, множественные и глубокие раны, ожоговая болезнь, синдром длительного сдавления (краш-синдром). Прогностически неблагоприятными признаками считаются вялотекущее заживление, выраженный отек, обильный экссудат и одновременное отсутствие или недостаточное дренирование раны, большая площадь некротизированных тканей, наличие системного иммунного дефицита любой этиологии, сахарного диабета, патологий ЖКТ.
Патогенез
По современным представлениям, гнойно-резорбтивная лихорадка может быть приравнена к синдрому системного воспалительного ответа (ССВО, SIRS), в основе патогенеза которого лежит активация всех компонентов цитокиновой сети. Параллельно происходит подавление каскадного протеолиза плазмы крови и ингибирование синтеза противовоспалительных интерлейкинов-10, 13. Продукты тканевого распада накапливаются и всасываются в кровеносное русло, распространяясь гематогенным и лимфогенным путями.
Основное отличие данной инфекционной патологии от сепсиса – это морфологическое ограничение местных некротических процессов путем образования демаркационного вала. Ввиду локального отека ухудшается трофика поврежденных тканей, гистологически выявляются дистрофические и некротические изменения. Особенно опасна гипоксия для фосфолипидных мембран и внутриклеточных структур: митохондрий, лизосом, цитоскелета из-за их набухания, распада, выделения ферментов и активации апоптоза.
Симптомы
Для течения нозологии типично соответствие местных симптомов и общеинтоксикационных жалоб. Патологию следует заподозрить при длительной лихорадке более 37,5°C, пульсирующих болях, отеке, покраснении в области раны. Возможно появление сероватого налета, корки, кровоточивости при перевязке или активном движении. Характерна выраженная слабость, сонливость, снижение работоспособности, ухудшение аппетита и сна. Пациентов с гнойно-резорбтивной лихорадкой беспокоят ознобы, головные боли, тошнота, срывы стула, похудание.
Важным для идентификации и прогнозирования состояния является триада клинических симптомов: уровень температуры тела, частота дыхательных движений и сердечных сокращений. Необходимо срочно обратиться за медицинской помощью, если у больного с раной наблюдается выраженная одышка, тахикардия более 90 ударов в минуту, температура свыше 38° C либо ниже 36° C при наличии локальных раневых воспалительных симптомов, а также нарушении сознания, снижении количества выделяемой мочи, появлении точечных кровоизлияний на коже и слизистых.
Осложнения
Самым частым осложнением гнойно-резорбтивной лихорадки при отсутствии лечения является сепсис с вероятным развитием такого жизнеугрожающего состояния как септический шок. К отдаленным последствиям относят травматическое истощение с формированием кахексии, хронических дистрофических процессов во внутренних органах: инфарктов, абсцессов легкого, нефрита, язвенно-некротического колита, гепатита, амилоидоза селезенки. Вероятно развитие надпочечниковой и панкреатической недостаточности, гипотиреоза.
Диагностика
Выявление гнойно-резорбтивной лихорадки осуществляется с участием врача-инфекциониста и хирурга. Специалисты иных медицинских профилей привлекаются к осмотру по показаниям. Необходим тщательный сбор информации о причине, давности и характере травмы, объеме оказанного оперативного пособия. Опорными лабораторно-инструментальными диагностическими признаками патологического процесса являются:
- Физикальные данные. Края раны отечны, грануляции легко кровоточат, сероватые, без краевой эпителизации, присутствует плотный фибринозный налет. При пальпации раневая поверхность резко болезненна, часто с флюктуацией, иногда выявляется крепитация. Экссудат различного цвета, нередко зловонный. Внутренние органы обычно без патологии; при затяжном течении формируется кахексия, атрофия скелетной мускулатуры, гепато- и спленомегалия.
- Лабораторные исследования. Общеклинический анализ крови характеризуется лейкоцитозом с выраженным сдвигом формулы влево, умеренной анемией, ускорением СОЭ. При биохимическом и иммунологическом исследовании регистрируется гипопротеинемия, гипоальбуминемия, существенный ацидоз, повышение уровня интерлейкина-6, ТНФ-альфа. В общем анализе мочи – протеинурия, увеличение плотности осадка, лейкоцитурия.
- Выявление инфекционных агентов. Обязательна микроскопия раневого или свищевого отделяемого, посев на питательные среды. При подозрении на актиномикоз проводят биопсию краев раны, соскоб грануляций, аллергическую пробу с актинолизатом, серологическое исследование – реакцию Борде-Жангу. Для исключения септического процесса выполняют трехкратный посев крови на гемокультуру и стерильность, исследование уровня прокальцитонина, пресепсина, проадреномедуллина, тропонина.
- Инструментальные методики. Рентгенография ОГК рекомендуется с целью исключения туберкулезного поражения; исследование костей и суставов лучевыми методами производится в зависимости от локализации повреждения и глубины воспалительно-некротических изменений. Назначается УЗИ опорно-двигательного аппарата, мягких тканей, при наличии – области послеоперационного шва.
Дифференциальная диагностика проводится с актиномикозом (подтверждается лабораторно), резорбтивно-токсической лихорадкой, которая возникает при закрытых повреждениях, не вызывает долговременного повышения температуры тела и выраженных местных воспалительных изменений. Для сепсиса любого генеза нехарактерно улучшение состояния больного при санации очага инфекции, первичный очаг часто не определяется либо не вызывает существенных субъективных жалоб.
Лечение гнойно-резорбтивной лихорадки
Пациенты экстренно госпитализируются в хирургический стационар. До 5-7 дня нормальной температуры тела назначается строгий постельный режим, проводится профилактика пролежней, гипостатической пневмонии. Рекомендуется высокобелковая витаминизированная диета, увеличение водной нагрузки (при отсутствии противопоказаний), желательно с применением средств для коррекции дисбаланса электролитов и ацидоза (оралит и пр.). При необходимости больные переводятся в отделение интенсивной терапии.
Ведение пациентов с симптомами гнойно-резорбтивной лихорадки имеет много общего с лечением септических больных. Главными целями консервативной терапии после санации первичного очага являются борьба с возбудителем локального воспалительного процесса, соразмерная оксигенация, снижение системного инфламаторного эффекта организма и предотвращение развития септического ответа. Наиболее часто применяется следующая тактика терапевтической поддержки:
- Этиотропное лечение. Назначаются антибиотики широкого спектра действия, поскольку причиной инфекции чаще всего являются бактериальные агенты. В первой линии – пенициллины, фторхинолоны, метронидазол, линезолид, ванкомицин и их сочетания. Оценка эффективности выбранного препарата производится не ранее 48-72 часов с момента начала приема.
- Патогенетические средства. Проводится массивная инфузионная дезинтоксикация гидроксиэтиленкрахмалами, кристаллоидами, введение растворов альбумина, свежезамороженной плазмы. Реже применяется экстракорпоральная детоксикация: плазмаферез, гемофильтрация, диализ. Оправдано использование НПВС, реже – глюкокортикостероидов.
- Симптоматическая терапия. По показаниям назначаются жаропонижающие, обезболивающие, вазоактивные, улучшающие микроциркуляцию средства, антикоагулянты, диуретики. Сообщается об эффективности гипербарической оксигенации при анаэробной этиологии процесса. При наличии гипергликемии доказанное влияние на выживаемость имеет введение адекватных доз инсулина.
Нутритивная поддержка важна с целью предотвращения истощения на фоне гиперкатаболизма и гиперметаболизма, характерных симптомов системного воспаления. Для купирования нарушений системной коагуляции при тяжелом течении лихорадки рекомендовано введение активированного протеина С. Возможно внутривенное применение комбинированных препаратов иммуноглобулинов, имеющих доказанный эффект усиления действия бета-лактамных антибиотиков, ограничения эффекта провоспалительных цитокинов. Пациенты с симптомами раневой лихорадки должны получить противостолбнячную профилактику.
Является основным методом лечения. Объем оперативного вмешательства зависит от обширности поражения, возможно ограниченное иссечение раневых краев, некрэктомия, артротомия, резекция сустава, ампутация конечности. Обязательна ревизия раневого канала на предмет затеков и гнойных карманов, установка дренажей с активной аспирацией, промывание антисептическими растворами, регулярные перевязки с антибактериальными мазями на водной основе. После заживления при распространенном поражении выполняются различные виды дермопластики.
При обширных и глубоких некротических изменениях в ране рекомендуется последовательное иссечение при очередных перевязках, использование сорбционных повязок, протеолитических ферментов, промывание пульсирующей струей насыщенного кислородом антисептика. Вместо дренажных трубок допускается применение рыхлой тампонады инфицированной полости. Вторичные швы накладывают только после полного очищения инфицированной поверхности, при хорошем развитии грануляций.
Прогноз и профилактика
Прогноз при своевременном выявлении и лечении благоприятный, летальность ниже, чем при сепсисе. Профилактика гнойно-резорбтивной лихорадки заключается в правильной тактике первичной хирургической обработки ран, обнаружении, вскрытии и дренировании гнойных раневых осложнений, рациональной антибиотикотерапии, ранней пересадке коже при ожоговой болезни. Немаловажным считается качественное санирование очагов хронической инфекции в организме, медикаментозная компенсация метаболических заболеваний, иммунного дефицита.
Читайте также:


