Руководство по внутренний болезням ревматические болезни

Ревматология - Насонов Е.Л. - Национальное руководство
Описание: Национальное руководство по ревматологии было задумано и создавалось как временное медицинское руководство, объединяющее опыт ведущих отечественных ревматологов и предназначенное для практикующих врачей. Издание готовилось под эгидой Ассоциации ревматологов России и Ассоциации медицинских обществ по качеству медицинской помощи при активном участии сотрудников крупнейших научно-исследовательских учреждений Москвы, Екатиринбурга, Ярославля и других городов России. Ревматические заболевания - одна из главных причин потери трудоспособности, в том числе и среднего возраста, поэтому ранняя диагностика и своевременное начало лечения в настоящее время наиболее важны в подходе к ревматологическим больным.

Болезни суставов в практике семейного врача - Дзяк Г.В. - Практическое руководство

Мышечная боль - Хабиров Ф.А. - Практическое пособие

Избранные лекции по клинической ревматологии - Насонова В.А. - Учебное пособие
Описание: Значение вышедших в 1989 и 1997 гг. руководств по ревматическим болезням трудно переоценить, поскольку они позволили широкому кругу врачей познакомиться с наиболее значимыми болезнями опорно-двигательного аппарата и соединительной ткани, которые относят к ревматическим. О широком распространении знаний в области ревматологии свидетельствуют статистические данные за 1998 г., согласно которым распознавание болезней костно-мышечной системы практическими врачами поликлиник было почти на таком же уровне, как и сердечно-сосудистых заболеваний.

Противовоспалительная терапия ревматических болезней - Насонов Е.Л. - Практическое пособие
Описание: В настоящее время для лечения ревматических заболеваний используется большое число лекарственных средств с различной химической структурой и фармакологическими механизмами действия, общим свойством которых является способность подавлять развитие воспаления. К ним относятся нестероидные противовоспалительные препараты, глюкокортикоиды, обладающие противовоспалительной активностью и так называемые базисные противоревматические препараты (соли золота, D-Пеницилламин, антималярийные препараты, цитотоксики и др.), которые, как полагают, оказывают более глубокое воздействие на иммунную систему и воспалительные процессы, лежащие в основе ревматических заболеваний. Интенсивно разрабатываются новые подходы к лечения, основанные на использовании иммунотерапевтических методов.

Клиническая ревматология - Мазуров В.И. - Руководство для врачей

Остеопороз - Лесняк О.М. - Клинические рекомендации
Описание: Настоящая редакция клинических рекомендаций по диагностике, профилактике и лечению остеопороза Российской ассоциации по остеопорозу (РАОП) — дополненная и переработанная версия рекомендаций, опубликованных в 2005 г. [1]. Обе редакции разрабатывались группой российских учёных, специалистов из различных областей клинической медицины, работающих в области остеопороза. Методология разработки основной версии рекомендаций приведена в первой редакции [1]. В целом принцип работы основывался на обучении разработчиков поиску и анализу качества информации, проведению метаанализов и написанию систематических обзоров. В последующем группа работала при постоянной методической поддержке специалистов в доказательной медицине.

Рациональная фармакотерапия ревматических заболевании - Насонова В.А. - Практическое руководство
ЛЕКЦИЯ № 7. Ревматизм (болезнь Сокольского—Буйо)
Ревматизм – системное токсико-иммунологическое воспалительное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе. Заболевание развивается в любом возрасте, главным образом среди подростков и детей (7—15 лет). Женщины заболевают чаще мужчин.
Этиология. Заболевание вызывается ?-гемолитическим стрептококком группы А.
Патогенез. Выделяемые стрептококковые антигены (стрептолизин-О, стрептокиназа, стрептогиалуронидаза) приводят к развитию острой фазы воспаления с клеточной экссудацией и фагоцитозом. В соединительной ткани происходит развитие репаративных процессов: клеточной пролиферации, стимуляции образования мукополисахаридов. Активизируется работа иммунной системы через усиление функционирования системы комплемента, лизосомальных ферментов. Постепенно формируется хроническое воспаление с переносом активности на иммунные механизмы, коллагенообразование с формированием процессов фиброза.
Патологическая анатомия. Существуют 4 фазы развития морфологических изменений, длительность каждой составляет 1–2 месяца.
I фаза – мукоидное набухание межуточной ткани и коллагеновых волокон.
II фаза – фибриноидные изменения с дезорганизацией коллагеновых волокон, образованием бесструктурных полей, пропитанных фибрином.
III фаза – образование ашофталлалаевских гранулем с появлением околососудистых скоплений лимфоцитов и других клеток.
IV фаза – склероз (фиброз) с трансформацией клеток в гранулемах в фибробласты и постепенным формированием рубца.
Сердце является основным органом-мишенью при ревматизме. Деформация клапанов сердца приводит к формированию их недостаточности, затем – к сужению и деформации предсердно-желудочковых отверстий.
Развитие пороков сердца чаще происходит в виде сочетанных и комбинированных форм.
Классификация. В клинической классификации по Нестерову А. И. (1990 г.) учитываются:
1) фаза болезни (активная или неактивная с уточнением степени активности процесса – минимальная, средняя, высокая);
2) клинико-анатомическая характеристика поражения сердца и других органов;
3) характер течения заболевания (острое, подострое, затяжное, непрерывно рецидивирующее, латентное);
4) состояние кровообращения (0, I, IIа, IIб, III степень нарушений).
Клиника. Первый период называется предревматизмом. Он длится 2–4 недели с момента окончания стрептококковой инфекции до начала проявлений заболевания. Ревматизм никогда не начинается на высоте инфекции.
Появляются: недомогание, утомляемость, потеря аппетита, сердцебиение, покалывание в суставах, гипергидроз, бледность кожи. Второй период представляет ревматическую атаку. Может появляться лихорадка с синдромами поражения суставов, сердца (ревмокардит первичный) и других органов. Третий период представляет длительный период клинических проявлений. Отмечается возвратный ревмокардит с прогрессирующим поражением сердца, формированием сложных пороков сердца.
Возможно воспаление всех оболочек сердца (панкардит), наиболее часто поражаются эндокард и миокард. Появляется тахикардия, реже брадикардия. Границы сердца нормальные или умеренно увеличенные. При аускультации выслушивается приглушенный I тон, мягкий систолический шум на верхушке (связан с миокардитом). Иногда может появляться III тон. При нарастании интенсивности шума возможно формирование недостаточности митрального клапана (не ранее 6 месяцев от начала атаки).
Происходит формирование новых дефектов клапанного эндокарда в виде сочетанных и комбинированных пороков сердца.
Диагностические критерии ревматизма по Киселю-Джонсу (в модификации Американской ревматологической ассоциации, 1982 г.). Выделяются большие и малые критерии течения заболевания.
К большим критериям относятся: кардит, полиартрит, хорея, кольцевидная эритема, подкожные ревматические узелки. К малым критериям относятся: предшествующий ревматизм, артралгии, лихорадка, повышенная СОЭ, увеличение С-реактивного белка, лейкоцитоз, удлинение интервала PQ на ЭКГ, повышенный титр противострептококковых антител в крови, обнаружение стрептококкового антигена.
При наличии двух больших и одного или двух малых критериев диагноз считается достоверным, при наличии одного большого и двух малых – вероятным.
Дополнительное диагностическое исследование. Из лабораторных показателей диагностическое значение имеют исследование общего анализа крови (гипохромная анемия, лейкоцитоз со сдвигом влево, увеличение СОЭ), биохимическое исследование крови (появление С-реактивного белка, повышение фибриногена, диспротеинемия, ? 2 —гиперглобулинемия, повышение содержания гаптоглобина, церулоплазмина, кислой фосфатазы).
Должно проводиться иммунологическое исследование для определения повышения титра антител АСГ, АСЛ-О, АСК, миокардиальных антител.
Из инструментальных методов исследований проводится снятие ЭКГ (определение различных нарушений ритма, проводимости), допплер-ЭхоКГ.
Рентгенологическое исследование бывает информативным при тяжелом процессе, когда отмечается увеличение левых отделов сердца. При первой атаке изменений сердца не выявляется.
Дифференциальная диагностика. Должна проводиться с инфекционным миокардитом. Заболевание развивается в разгар инфекции, ему не свойственны прогрессирование, признаки вальвулита.
Из заболеваний соединительной ткани необходимо учитывать узелковый периартериит, системную красную волчанку, склеродермию.
При нейроциркулярной дистонии по кардиальному типу имеются многообразные жалобы, объективные признаки заболевания отсутствуют.
При синдроме первичного туберкулеза отсутствуют рентгенологические симптомы первичного комплекса, противострептококковые антитела. Проводятся пробы Манту, Пирке, исследуются туберкулезные микобактерии в мокроте.
Лечение. При активном ревматизме проводится обязательная госпитализация до 40–60 дней и более.
Назначается соответствующий режим: при отсутствии кардита – полупостельный 7—10 дней, затем свободный; при наличии кардита – строгий постельный 2–3 недели, затем полупостельный и свободный.
Из питания назначается стол № 10 с содержанием белка не менее 1 г/кг, ограничением поваренной соли до 6 г/сутки.
Проводится обязательное раннее назначение антибиотиков: бензилпенициллина 1,5–4 млн ЕД в сутки (в зависимости от степени активности) в течение 2 недель. Затем переходят на пролонгированную форму: бициллин-5 по 1,5 млн ЕД каждые 2 недели в течение 2 месяцев. После этого антибиотикотерапия проводится каждые 3 недели ежемесячно в течение не менее 3 лет больным без кардита в анамнезе и не менее 5 лет больным с кардитом в анамнезе. При наличии аллергии к пенициллину используются антибактериальные препараты других групп – макролиды, оральные цефалоспорины.
Глюкокортикоидные препараты назначаются только при выраженном кардите, остром (реже – подостром) течении заболевания: преднизолон по 20–30 мг/сутки 2–3 недели, затем доза снижается до полной отмены препарата, курс лечения – 1,5–2 месяца.
Используются НПВС в виде монотерапии, при рецидивирующем или затяжном течении сочетаются с препаратами хинолинового ряда (делагилом, плаквенилом многомесячно).
Из метаболических препаратов используются фосфален, кокарбоксилаза, поляризующая смесь и антиаритмические препараты (при аритмиях).
При развитии недостаточности кровообращения применяются салуретики: гипотиазид, фуросемид, урегит, антагонисты АПФ коротким курсом.
Течение. При продолжительности заболевания до 6 месяцев рассматривается как острое, свыше 6 месяцев – хроническое.
Прогноз. Определяется состоянием сердца. Отсутствие признаков клинического формирования пороков в течение 6 месяцев является хорошим прогностическим показателем. Формирование порока в течение 6 месяцев относится к прогностически неблагоприятным признакам.
Профилактика. К первичной профилактике относится закаливание детей с первых месяцев жизни, полноценное питание, занятие физкультурой и спортом, улучшение жилищных условий, своевременное лечение и санация очагов стрептококковой инфекции.
Вторичная профилактика у больных, перенесших первую ревматическую атаку без кардита, эффективнее до достижения 18 лет, у больных с кардитом при первой атаке ревматизма – эффективнее до достижения 25 лет.
У больных с клапанным пороком бициллинопрофилактика может проводиться в течение всей жизни.
Данный текст является ознакомительным фрагментом.
При обнаружении у больного РА митрального стеноза всегда необходимо исключать его ревматическую этиологию, так как сочетание РА с предшествующим ревматическим пороком признается многими авторами. Патогмоничным признаком ревматоидного артрита являются рев
Ревматоидный артрит (РА) — хроническое системное воспалительное заболевание соединительной ткани с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу симметричного эрозивно-деструктивного полиартрита с частыми внесуставными проявлениями, среди которых поражение сердца, по данным вскрытия, отмечается в 50-60% случаев [1, 4, 7]. Изменения в сердце при РА в недавнем прошлом выделяли в суставно-сердечную форму заболевания. При поражении суставов, когда заметно снижается физическая активность, сердечная патология часто маскируется, что требует от врача более внимательного и тщательного обследования больного. При этом клинические изменения со стороны сердца, как правило, минимальные и редко выходят на первый план в общей картине основной болезни. Системные проявления РА, в том числе и поражение сердца, определяют прогноз в целом, поэтому важно их раннее распознавание и целенаправленное лечение.
 |
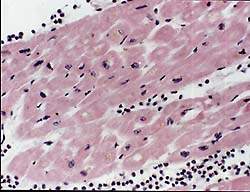
| Рисунок 1. Интерстициальный миокардит, умеренный васкулит. Окр. гематоксилином и эозином. Х 150 |
Частота поражения миокарда при РА в форме миокардита не выяснена. Это обусловлено, с одной стороны, трудностью диагностики миокардита у лиц с ограниченной двигательной активностью, с другой — отставанием клинических проявлений от морфологических изменений сердца [6, 7]. Патология миокарда носит полиморфный характер в связи с наличием различной давности сосудистых поражений [7]. В одних сосудах имеется васкулит, в других — гиалиноз, в третьих — склероз. Характер васкулита может быть пролиферативным и редко пролиферативно-деструктивным. В воспалительном инфильтрате преобладают лимфогистиоцитарные элементы как в периваскулярном пространстве (рис. 1), так и в стенке сосудов. Следует отметить, что при активации основного процесса наблюдается сочетание старых и свежих сосудистых изменений. Наряду с этим встречается очаговый, или диффузный, интерстициальный миокардит, заканчивающийся развитием мелкоочагового кардиосклероза. У больных ревматоидным артритом нередко развивается бурая атрофия миокарда с накоплением липофусцина в кардиомиоцитах (рис. 2). Эти изменения могут являться причиной стенокардии. Патогмоничным признаком ревматоидного артрита являются ревматоидные узелки в миокарде, перикарде и эндокарде в основании митрального и аортального клапанов, в области фиброзного кольца. В исходе узелка развивается склероз, вызывающий формирование недостаточности клапанов. Миокардит проявляется и диагностируется, как правило, на высоте активности основного ревматоидного процесса, то есть при очередном выраженном обострении суставного синдрома.
 |
| Рисунок 2. Интерстициальный миокардит. Отложения липофусцина в перинуклеарных пространствах. Окр. гематоксилином и эозином. Х 400 |
Ведущей жалобой при миокардите в дебюте поражения сердца являются неприятные ощущения в области сердца (кардиалгии), невыраженные, длительные, разлитые и без четкой локализации, как правило, без иррадиации и не купирующиеся нитратами. К основным жалобам относятся сердцебиение, перебои и реже одышка при физической нагрузке. Быструю утомляемость, повышенную потливость и субфебрилитет врачи обычно связывают с очередным обострением РА, а не с кардиальной патологией [3].
При аускультации физикальные данные выявляют тахикардию и ослабление I тона с систолическим шумом, нередко удается выслушать III тон. Как правило, миокардит при РА не склонен к прогрессированию, признаки сердечной недостаточности отсутствуют [4].
При обычном ЭКГ-исследовании могут отмечаться снижение зубцов Т, опущение интервалов ST, небольшие нарушения внутрижелудочковой проводимости. Эти изменения неспецифичны и могут сопровождать различные заболевания. Более характерное для миокардитов замедление атриовентрикулярной проводимости бывает редко.
В литературе описано значительное число наблюдений, когда нарушение ритма сердца служит единственным патологическим симптомом поражения коронарных артерий. Нарушение ритма и проводимости при активном РА существенно чаще определяется при суточном мониторировании ЭКГ и чреспищеводном электрофизиологическом исследовании, чем при обычной ЭКГ. Так,
И. Б. Виноградова [2] при исследовании больных РА с использованием вышеуказанной методики выявила нарушение ритма и проводимости у 60% больных, в том числе предсердную (18%) и желудочковую (10%) экстрасистолию, пароксизмальную тахикардию (4%), мерцательную аритмию (6%), проходящую блокаду правой ножки пучка Гиса (20%) и атриовентрикулярную блокаду II степени (2%). Также было высказано предположение, что депрессия ST, выявляемая при чреспищеводном электрофизиологическом исследовании, является косвенным признаком изменения коронарной микроциркуляции вследствие ревматоидного васкулита. Поэтому у данных больных отмечены высокие уровни циркулирующих иммунных комплексов, ревматоидного фактора, антител к кардиолипину Ig M. Важно отметить, что в этой же группе больных имелись другие признаки васкулита: дигитальный артериит, сетчатое ливедо, синдром Рейно и ревматоидные узелки. Следовательно, если рутинные клинические методы исследования не выявляют достаточно убедительных признаков ревматоидного миокардита, то современные электрофизиологические исследования обнаруживают факты нарушений функции сердца, что указывает на связь этих изменений с активностью ревматоидного процесса. Подтверждением этому может служить положительная динамика изменений под влиянием адекватного лечения основного заболевания, обычно отмечаемая при регрессе суставного синдрома.
Дифференциальная диагностика миокардита и миокардиодистрофии, нередко проводящаяся у больных РА, длительно получающих массивную лекарственную терапию, затруднена, т. к. клинические проявления в том и другом случае близки [5, 6]. Наличие миокардита подтвердит положительная динамика его проявлений под влиянием правильно подобранного и назначаемого в адекватных дозах противоревматического лечения.
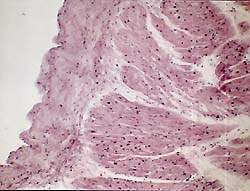 |
| Рисунок 3. Утолщение перикарда. Склероз. Окр. гематоксилином и эозином. Х 150 |
Перикардит является наиболее характерным поражением сердца при РА [1]. Патологоанатомически он выявляется в подавляющем большинстве случаев в виде фиброзного, реже геморрагического перикардита; нередко обнаружение характерных ревматических гранулем. Отличительной особенностью перикардита при ревматоидном артрите является участие в воспалении крупных базофильных гистиоцитов под зоной фибринозных наложений. Глубже формируется грануляционная ткань, содержащая лимфоциты и плазматические клетки, с утолщением перикарда и формированием грубого склероза (рис. 3).
Больной может предъявлять жалобы на боли в области сердца разной интенсивности и длительности. Частота клинической диагностики перикардита различна (20-40%) и зависит в основном от тщательности клинического изучения больного и уровня компетентности клинициста. В большинстве случаев анатомически определяются спайки в полости перикарда и утолщение последнего за счет склеротического процессса, нередко рецидивирующего. Выпот обычно небольшой, без признаков тампонады. Подтверждается, как правило, данными рентгенологического исследования, указывающими на нечеткость и неровность контуров сердца. Шумы трения перикарда непостоянны, выслушиваются далеко не у всех больных, хотя в некоторых случаях остаются длительно в виде перикардиальных щелчков в различные фазы сердечного цикла, что фиксируется качественным ФКГ-исследованием. ЭКГ-изменения у большинства больных неспецифичны для перикардита. Но в случае появления даже умеренного экссудата можно наблюдать снижение вольтажа QRS с положительной динамикой при уменьшении выпота. Перикардиты при РА склонны к рецидивированию. В части случаев перикардиты сопровождаются появлением конкордантных отрицательных зубцов Т на многих ЭКГ-отведениях, что может приводить к постановке ошибочного диагноза инфаркта миокарда. Большое значение в обнаружении РА-перикардитов имеет эхокардиография, позволяющая выявлять изменения перикарда (его уплотнение, утолщение, наличие жидкости) и динамику этих изменений при повторных исследованиях. Во многих случаях ЭХО-изменения перикардита являются неожиданной находкой как для больного, так и для лечащего врача [8].
Эндокардит при РА отмечается значительно реже, чем перикардит. Патологоанатомические данные свидетельствуют о нередком вовлечении в процесс эндокарда, в том числе клапанного, в виде неспецифических воспалительных изменений в створках и клапанном кольце, а также специфических гранулем. У большинства больных вальвулит протекает благоприятно, не приводит к значительной деформации створок и не имеет ярких клинических проявлений. Однако у некоторых больных течение вальвулита может осложняться деформацией створок и сопровождаться выраженной недостаточностью пораженного клапана, чаще митрального, что диктует необходимость хирургической коррекции порока. Обычно эндокардит сочетается с миокардитом и перикардитом. В литературе обсуждается возможность образования стенозов митрального и аортального клапанов, но единого мнения по этому вопросу нет [6]. При обнаружении у больного РА митрального стеноза всегда необходимо исключать ревматическую этиологию его, т. к. сочетание РА с предшествующим ревматическим пороком признается многими авторами [4].
С целью изучения характера клапанной патологии сердца при РА проанализированы результаты лечения 297 больных с достоверным РА по критериям АРА. Анализ показал, что чаще всего — в 61,6% случаев — имеет место митральная регургитация. При этом у 17,2% больных она была умеренной или выраженной. У 152 (51,2%) больных полипроекционное ЭХО-КГ-исследование структурных изменений створок клапанов не выявило. Более детальный анализ позволил выделить в отдельную группу 14 больных, которые имели в анамнезе ревматизм и ревматический порок сердца. РА эти больные заболели за 1–24 года до исследования (в среднем через 8,9 года). 7 человек из них имели характерные признаки ревматического митрального стеноза (у 3 — выраженного) в сочетании с митральной регургитацией разной выраженности и признаки аортального порока, который у 1 больной был диагностирован как сочетанный. У 2 больных митральный порок был в виде умеренной митральной недостаточности и комбинировался с недостаточностью аортального клапана. У 3 больных выявлены признаки ревматической недостаточности митрального клапана. У 2 больных отмечался выраженный сочетанный аортальный порок в комбинации с относительной недостаточностью митрального клапана.
Таким образом, наши данные подтверждают возможность заболевания РА лиц, ранее болевших ревматизмом и имеющих ревматические пороки сердца.
В отдельную группу были выделены 38 больных (средний возраст 58,7 года, давность РА 12,8 года) с наличием структурных изменений клапанного аппарата сердца в виде тотального краевого утолщения створок или отдельных очагов утолщения, нередко достигающих больших величин (13х6 мм), признаков кальциноза и ограничения подвижности створок. Створки митрального кольца оказались измененными у 19, аортального — у 33, трикуспидального — у 1 больной, причем у 16 пациентов были сочетанные изменения митрального и аортального клапанов, у 1 — митрального и трикуспидального. У 17 из 19 больных структурные изменения митральных створок сопровождались митральной регургитацией.
У 17 из 33 больных с изменениями аортальных створок диагностировалась аортальная регургитация, при этом у 12 она была умеренной или выраженной. У 16 больных, в том числе у 2 с признаками кальциноза, имел место склероз аортальных створок без нарушения функции клапана, что нашло свое подтверждение и неизмененным трансаортальным кровотоком. У 1 больной со значительным утолщением створок и умеренной аортальной регургитацией имелось ограничение открытия их (1-2 см) и повышение трансаортального градиента давления, т. е. признаки аортального стеноза. И еще у 1 больной 33-летнего возраста был диагностирован врожденный двухстворчатый аортальный клапан с признаками умеренной аортальной регургитации. Выраженная трикуспидальная регургитация была диагностирована у 3 больных с очаговым утолщением трикуспидальных створок, причем у 1 из них было диагностировано легочное сердце как осложнение ревматоидного поражения легких.
Возникает вопрос: все ли обнаруженные изменения у этой группы, состоящей из 33 больных, являются следствием РА? Анализ наших данных показал, что большинство больных этой группы были в возрасте 51–74 лет. У 19 из них диагностировалась артериальная гипертензия, имелись признаки ишемической болезни сердца, 4 больных перенесли инфаркт миокарда, 1 — острое нарушение мозгового кровообращения. Результаты исследования показали, что у лиц с высокими цифрами артериального давления изменения клапанного аппарата были более выраженными, и только у них диагностировался кальциноз митрального клапана и/или аортального клапана, признаки аортальной регургитации, гипертрофия стенки левого желудочка и межжелудочковой перегородки, а также утолщение стенок аорты с признаками дилятации и диастолическая дисфункция левого желудочка. Выявленные ЭХО-КГ-изменения в этой группе больных не отличаются от таковых при атеросклеротическом кардиосклерозе, атеросклерозе аорты и являются классическими. Поэтому в этой группе больных не представляется возможным исключить атеросклеротический генез пороков сердца. Вместе с тем вполне вероятно, что собственно ревматоидное поражение клапанов может служить тем благоприятным фоном, на котором в дальнейшем развиваются выраженные структурные изменения створок, патология которых доминирует как в клинической, так и в ЭХО-КГ-картине атеросклеротического поражения клапанов сердца. В каждом случае вопрос о генезе порока при РА требует учета всех имеющихся клинических данных.
1. Балабанова Р. М. Ревматоидный артрит. В кн.: Ревматические болезни (руководство по внутренним болезням)/ Под ред. В. А. Насоновой и Н. В. Бунчука. — М.: Медицина, 1997. С. 257-295.
2. Виноградова И. Б. Нарушение сердечного ритма и проводимости у больных ревматоидным артритом// Автореф. дис. . канд. мед. наук. М., 1998. С. 21.
3. Елисеев О. М. Амилоидоз сердца// Тер. арх. 1980. № 12. С. 116-121.
4. Котельникова Г. П. Поражение сердца при ревматоидном артрите// В сб.: Ревматоидный артрит. — М.: Медицина, 1983. С. 89-90.
5. Котельникова Г. П., Лукина Г. В., Муравьев Ю. В. Кардиальная патология при вторичном амилоидозе у больных ревматическими заболеваниями// Клин. ревматол. 1993. № 2. С. 5-8.
6. Немчинов Е. Н., Каневская М. З., Чичасова Н. В. и др. Пороки сердца у больных ревматоидным артритом (результаты многолетнего проспективного клинико-эхокардиографического исследования)// Тер. арх. 1994. № 5. С. 33-37.
7. Раденска-Лоповок С. Г. Морфологические методы исследования и диагностики в ревматологии В кн.: Ревматические болезни (руководство по внутренним болезням) под ред. В. А. Насоновой и Н. В. Бунчука. М.: Медицина, 1997. С. 80-94.
8. Цурко В.В. Асептический некроз головок бедренных костей при ревматоидном артрите и системной красной волчанке. Клинико-инструментальная диагностика и исходы: Автореф. дис. . д-ра мед. наук. М., 1997. С. 50
Учебное время: 2 часа.
Цель занятия: студент должен знать: этиологию и патогенез ревматизма, его основные клинические проявления, принципы диагностики; уметь: самостоятельно оценивать данные лабораторных и инструментальных методов исследования при ревматизме; быть ознакомленным: с принципами первичной и вторичной профилактики, лечением ревматизма.
Вопросы для теоретической подготовки:определение ревматизма, представление об этиологии, патогенезе, морфологии. Классификация ревматизма. Клиника ревматического полиартрита. Понятие о ревмокардите, панкардите. Ревматический эндокардит, классификация, клиника, особенности течения в зависимости от формы эндокардита. Клинические симптомы ревматического миокардита. Понятие о первичном и рецидивирующем ревмокардите. Биохимические тесты активности ревматизма. ЭКГ- признаки острого миокардита. Принципы лечения ревматизма. Понятие о первичной и вторичной профилактике ревматизма.
Содержание:
Ревматизм (болезнь Сокольского-Буйо, согласно современных воззрений ревматическая лихорадка) – это системное заболевание соединительной ткани с преимущественной локализацией процесса в сердечно-сосудистой системе, развивающееся после инфицирования β-гемолитическим стрептококком группы А.
Болеют первичным ревматизмом главным образом дети и подростки в возрасте 7 – 15 лет.
Первые сведения о ревматизме как заболевании суставов встречаются уже в период древнекитайской медицины. Гален был первым, кто ввел термин ревматизм для данного заболевания (revmo с греч. - теку). Буйо (1835, 1840) и Г.И. Сокольский (1835, 1836) независимо друг от друга установили, что основным органом поражения при ревматизме является сердце.
Большой вклад в изучение данного заболевания внесли Г.Ф. Ланг и Н.Д. Стражеско. Они рассматривают ревматизм как часть большой клинико-иммунологической проблемы стрептококковой инфекции.
В Украине заболеваемость ревматизмом сравнима с показателями развитых стран и составляет около 0,3 – 0,8 на 1000 населения.
Этиология и патогенез. Возбудителем ревматизма является β-гемолитический стрептококк группы А. Это подтверждается: 1) частым развитием ревматизма после стрептококковой инфекции; 2) наличием в крови больных ревматизмом повышенных титров антител к различным антигенам и ферментам стрептококка; 3) успешной профилактикой ревматизма антибактериальными препаратами.
Считается, что с развитием стрептококковой инфекции, особенно массивной, большое количество различных клеточных и внеклеточных антигенных токсинов, среди которых основную роль играет М-протеин клеточной стенки, являющийся фактором вирулентности, оказывает прямое или опосредованное повреждающее действие на ткани.
Важное значение придается наличию в молекулах М-протеина эпитопов, перекрестно реагирующих с сердечной и почечной тканями человека.
Большую роль в индукции ревматизма играют иммунные (клеточные и гуморальные) реакции.
Кроме того, выявляется семейное группирование случаев ревматизма, то есть в семьях больных ревматизмом повторные случаи заболевания встречаются в 3 раза чаще, чем в популяции.
Патоморфология. Одним из основных проявлений болезни является ревмокардит, специфический диагностический признак которого ашофф – талалаевская гранулема. Струков описал четыре стадии морфологических изменений соединительной ткани при ревматизме: 1) мукоидное набухание; 2) фибриноидные изменения; 3) гранулематоз; 4) склероз.
Классификация ревматизма(А.И. Нестеров, 1964 г.)
| Фаза и степень активности ревматизма | Клинико-анатомическая характеристика поражения | Характер течения процесса | Недоста-точность кровообращения | |
| сердца | других систем и органов | |||
| Активная Степень активности I, II, III Неактивная | Ревмокардит первичный без пороков клапанов Ревмокардит возвратный с пороком клапанов (каким) Ревматизм без явных изменений сердца 1.Миокадиосклероз ревматический 2. Порок сердца (какой) | Полиартрит, серозиты (плеврит, перитонит, абдоминальный синдром) Хорея, энцефалит, менингоэнцефалит, церебральный васкулит, нервно-психические расстройства Васкулиты, нефриты, гепатит, пневмония, поражение кожи, ирит, иридоциклит, тиреоидит Последствия и остаточные явления перенесенных внесердечных поражений | Острое, подострое Затяжное, непрерыв-но-рециди-вирующее, латентное | СН0 СНI СНIIA СНIIБ СНIII |
Пример диагноза: Ревматизм, активная фаза (активность II степени), рецидивирующий ревмокардит, недостаточность митрального клапана. СНI или
Ревматизм, неактивная фаза, сложный митральный порок (стеноз левого атрио-вентрикулярного отверстия и недостаточность митрального клапана с преобладанием стеноза), мерцательная аритмия. СНIIA.
Ревматический артрит. Чаще это полиартрит, симметричный, поражающий преимущественно крупные суставы. Характерным является летучесть поражения, высокая степень болезненности суставов, причем не только при движении, но и при полном покое, нередко за счет выраженной гиперэстезии кожи над суставом. Ревматический артрит всегда является доброкачественным и не приводит к деструктивным изменениям суставов или суставной инвалидизации и характеризуется относительно высокой чувсвительностью к нестероидным противовоспалительным препаратам.
Ревматический кардит определяет нозологическую специфичность ревматизма и исход болезни в целом, являясь самым частым признаком болезни, одним из основных ее критериев. Для ревматического кардита характерно вовлечение в патологический процесс миокарда – ранний и почти обязательный признак, на фоне которого развивается эндокардит. Ревматический панкардит в настоящее время встречается крайне редко и включает поражение всех оболочек сердца.
При ревматическом миокардите больные предъявляют жалобы на одышку, чувство тяжести и боли в области сердца, сердцебиения и перебои. Изредка боли в сердце носят ангинозный характер и обусловлены коронаритом.
Ревматический эндокардит проявляется очень мало (преобладают симптомы миокардита). Различают:
· пристеночный (бородавчатый) эндокардит, связанный с наложением тромботических масс, которые, отрываясь, могут становиться источником эмболий в различные органы и причиной инфарктов (почек, селезенки);
· диффузный эндокардит (вальвулит), котрый определяет формирование пороков сердца.
При вальвулите наиболее часто поражаются митральный клапан, затем аортальный, реже трикуспидальный клапан.
Объективное исследование: кожные покровы бледные, повышенная потливость.
Верхушечный толчок смещен влево, слабый, площадь его уменьшена или сохранена. Границы относительной сердечной тупости смещены влево и вправо (за счет дилятации полостей сердца).
Аускультативно: тоны сердца, особенно I, ослаблены, экстрасистолическая аритмия, тахикардия, не соответствующая температуре тела, нередко брадикардия, появляется протодиастолический ритм галопа (III тон), акцент II тона над легочным стволом, дующий систолический шум на верхушке, связанный с относительной недостаточностью митрального клапана или поражением папиллярных мышц.
Пульс малый, мягкий, нередко тахикардия, аритмия. Артериальное давление обычно понижено. Все это указывает на диффузное поражение миокарда.
В пользу латентного эндокардита свидетельствует более грубый, чем при миокардите систолический шум, звучность которого возрастает при физической нагрузке, может появиться диастолический шум, связанный с наложением тромботических масс на створках клапанов. При формировании порока сердца через 3-4 недели от начала заболевания наблюдается изменение тонов сердца и шумовая мелодия, характерная для органического порока сердца. Ревматический эндокардит в последующем может рецидивировать и приводить к формированию сочетанных и комбинированных пороков сердца даже при невысоких степенях активности процесса.
Умеренно выраженный ревмокардит развивается при первичном и возвратном ревматизме, остром и подостром его течении.
Аннулярная эритема наблюдается в 5 – 15% случаев ревматизма и чрезвычайно специфична для инфицирования β-гемолитическим стрептококком группы А. Эритема подтверждает наличие васкулита и высокую вероятность кардита. Розовые неправильные по форме и совершенно плоские полукольца высыпаний с бледной центральной частью и без зуда располагаются на туловище, животе и внутренних поверхностях рук и бедер.
При ревматизме поражаются и сосуды. На это указывают наблюдаемые при ревматизме кожные и геморрагические сыпи.
Ревматические узелки характеризуется высыпанием узелков в подкожной клетчатке, чаще в области сухожилий и суставных сумок, разгибательной поверхности суставов. Эти узелки обусловлены специфическими для ревматизма морфологическими изменениями, поэтому обнаружение их у больных делает диагноз ревматизма несомненным.
При ревматизме могут поражаться серозные оболочки (перикардит, перитонит, плеврит), внутренние органы (желудочно-кишечный тракт, печень, почки), железы внутренней секреции (гипертиреоз, орхит), почти всегда страдает нервная система (хорея).
Данные дополнительных методов исследования:
Для определения степени активности ревматизма используют лабораторные данные.
Общий анализ крови: нейтрофильный лейкоцитоз с умеренным сдвигом влево, ускоренная СОЭ.
В крови появляется С-реактивный белок (+ - ++++), повышается уровень мукопротеинов, что выявляется дифениламиновой (ДФА) пробой.
Белковые фракции - диспротеинемия: уменьшение количества альбуминов и нарастание глобулинов, снижение альбуминово-глобулинового коэффициента ниже единицы. Гиперфибриногенемия.
Возрастание титра противострептококковых антител – антистрептолизина О, антистрептокиназы.
На ЭКГ определяется снижение вольтажа зубцов, нарушение процессов реполяризации (изменение зубца Т, смещение вниз сегмента ST), атриовентрикулярная блокада I -II степени, экстрасистолическая аритмия и другие нарушения ритма.
На ФКГ снижение амплитуды I тона, регистрируется III тон, функциональный систолический шум.
Всем больным в активную фазу показан постельный режим, диета №10.
· этиологическая - антибактериальная (пенициллин) длительностью 10- 14 дней;
· патогенетическая – глюкокортикоиды: преднизолон 20-30 мг/сут на срок от 10 до 15 дней с последующим снижением дозы на 20-25% каждую следующую неделю терапии, нестероидные противовоспалительные средства (аспирин, вольтарен, диклофенак, мовалис, нимесулид) сроком не менее трех недель; при затяжном течении ревматизма нестероидные препараты сочетаются с производными хинолинового ряда: делагил, плаквенил;
· симптоматическая - направлена на купирование симптомов сердечной недостаточности, нарушений ритма.
Профилактика.При ревматизме различают первичную и вторичную профилактику. Первичная профилактика включает мероприятия, направленные на укрепление здоровья населения, повышение сопротивляемости к инфекции и мероприятия по борьбе со стрептококковой инфекцией (ранняя диагностика и адекватное лечение инфекций верхних дыхательных путей, вызванных стрептококками группы А). Вторичная профилактика направлена на предупреждение рецидивов у лиц, перенесших ревматизм, состоит из круглогодичной и текущей профилактики. Круглогодичная профилактика проводиться бициллином-5 (пенициллин пролонгированного действия) в дозе 1500000 ЕД один раз в четыре недели лицам, перенесшим ревматизм со сформировавшимся пороком сердца на протяжении 5 лет. Больным, перенесшим первичный ревмокардит без поражения сердца, в течение первых трех лет проводится круглогодичная, а в последующие 2 года весенне-осенняя сезонная профилактика рецидивов бициллином в тех же дозах.
При присоединении острых респираторных инфекций, ангины, фарингита проводится текущая профилактика, предусматривающая 10-дневный курс лечения пенициллином.
План самостоятельной работы:
Студенты собирают жалобы и анамнез у больных с ревматизмом, производят их объективное исследование, выявляют наличие ревматических узелков и аннулярной эритемы. Совместно с преподавателем дают интерпретацию основных клинических синдромов, данных лабораторных и инструментальных (ЭКГ, ФКГ, рентгенологическое исследование, ЭхоКГ) методов исследования, формулируют клинический диагноз.
Контрольные задания:
- Перечислить клинические признаки первичного эндокардита, миокардита.
- Перечислить план вторичной профилактики ревматизма для больного, перенесшего первичный ревматизм без сформировавшегося порока сердца и со сформировавшимся пороком сердца.
- Назвать клинические и биохимические тесты при разных степенях активности ревматизма.
- Клинические задачи по теме занятия.
Оснащение, средства наглядности:
Аудиокассеты с записью аускультативных данных миокардита, ЭКГ, ФКГ, рентгенограммы грудной клетки больных с ревматизмом.
Литература:
Основная:
1. Пропедевтика внутренних болезней (под. ред. Гребенева А.Л.), Москва.: Медицина, 2002 г.
2. Яворский О.Г., Ющик Л.В. Пропедевтика внутренних болезней в вопросах и ответах, К.: Здоровье, 2003.- 300с.
3. Лекции по теме занятия.
Дополнительная:
2. Ревматизм и ревматическая болезнь сердца (доклад исследовательской группы ВОЗ), Женева, 1989.
Читайте также:


