Сакроилеит при синдроме рейтера

Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Ре́йтер Ганс (1881—1969), немецкий врач, специалист по инфекционным болезням и социальной гигиене. Директор Института Р. Коха (с 1935). Установил (1916, совместно с Г. Хюбнером) этиологию лептоспироза. Описал (1916) инфекционно-аллергическое заболевание — сочетание уретрита, конъюнктивита и множественного артрита, названное болезнью (синдромом, триадой) Рейтера.
Синдром Рейтера – инфекционное заболевание, характеризующееся сочетанием поражения мочеполовых органов, суставов и глаз.
Синдром был открыт еще во времена Гиппократа. В 1818 году его описал в своей книге британский хирург еврейского происхождения Бенджамин Броди. В 1916-м году в издании German Medical Weekly появилась статья Ганса Рейтера, где он ошибочно предположил, что развитие артрита связано с дизентерией и причиной заражения являются укусы насекомых. После выхода этой публикации заболевание назвали синдромом Рейтера.
Позже, однако, выяснилось, что это заболевание возникает и у людей, не имевших кишечных расстройств. На самом деле болезненное состояние вызывает попавшая в организм инфекция, чаще всего генитальная, которая провоцируется определенными типами хламидий и некоторыми другими бактериями.
Доктор Ганс Конрад Юлиус Рейтер родился в 1881 году в Ройднице, неподалеку от Гессена, и получил диплом медика в Лейпциге в 1906-м. Интересуясь политикой и будучи сторонником нацистского режима, он сделал важный шаг для своей карьеры, когда в 1932 году подписал соглашение о сотрудничестве с гитлеровским режимом. Годом ранее он вступил в нацистскую партию, где в 1933-м возглавил департамент здоровья, а позже занял должность главы Министерства здравоохранения Германии.
Рейтер, как министр, отвечал за введение разрешения на применение эвтаназии и принудительной стерилизации, жертвами которой стали сотни тысяч евреев и других заключенных нацистских концлагерей. Он также участвовал в разработке одного из 60 преступных исследовательских экспериментов на людях, включающего прививание заключенным Бухенвальда вируса тифа, что привело к сотням смертельных исходов.
После Нюрнбергского процесса Рейтер несколько лет отбывал заключение в американской тюрьме для военных преступников, но после освобождения он снова вернулся к работе в сфере медицины и исследований в ревматологии. Он умер в 1969 году в возрасте 88 лет.
Синдром (болезнь) Рейтера – ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Синдром (болезнь) Рейтера

В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже - женщин и исключительно редко – детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия – микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.
Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая – синдром Рейтера – после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже - ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног – межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов - сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии – участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секретапоказывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций – ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения – рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов - односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция – проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
При реактивном артрите у больных возникают клинические проявления в виде триады симптомов, затрагивающих костно-мышечную, мочеполовую системы и зрение — синдром Рейтера. Впервые заболевание описал Рейтер, наблюдая симптомы у военных, заболевших во время эпидемии кишечной инфекции в 1916 г. Что представляет из себя синдром Рейтера и у кого он может проявиться?

Синдром Рейтера: причины и патогенез
Синдром Рейтера провоцируют урогенитальные и кишечные инфекции, вызываемые внутриклеточными паразитами (хламидиями, микоплазмами, риккетсиями) и грамоотрицательными палочковидными бактериями (сальмонеллами, иерсиниями, шигеллами ).
Он обычно проявляется у генетически предрасположенных лиц (почти у 90% больных был обнаружен антиген HLA В27), а также у тех пациентов, в анамнезе которых имеются ревматизм, анкилозирующий спондилоартрит, псориатический артрит — все эти патологии также имеют наследственный характер.
Вероятность болезни выше, если она диагностировалось у родственников по прямой линии. Заболевают чаще всего молодые мужчины от 20 до 40 лет. Иногда возможен синдром Рейтера и у детей — причинами являются врожденный хламидиоз (микоплазмоз, шигеллез и пр.), переданный больной матерью в период беременности, кишечные инфекции.
В патогенезе присутствуют:
- поражение суставов;
- воспаление слизистых (иногда радужных) оболочек глаз и мочеполовых путей;
- аутоиммунные признаки.
Самое распространённое заболевание, которое может проявиться в синдроме Рейтера — это хламидиоз (БППП — болезнь, передающаяся половым путём). Инструментальная диагностика (в частности соскобы из уретры) показали, в основном, наличие у заболевших хламидий.
Также причиной СР может стать острый энтероколит на почве заражённых бактериями продуктами, например, мяса, молока, яиц. Наиболее часто встречается сальмонеллез — опасное эпидемическое заболевание, способное привести к смертельному исходу. Вспышки кишечных инфекций наблюдаются в основном в летнее жаркое время.
Синдром Рейтера: симптомы, диагностика и лечение
Клинические проявления СР:
- уретрит;
- реактивный артрит;
- глазные патологии (преимущественно конъюнктивит).
Это своего рода классика синдрома Рейтера. Попутно могут наблюдаться:
- кожные изменения — кератодермия (пятна на отдельных участках кожи);
- гиперкератоз (разрастание рогового слоя кожного эпидермиса);
- отеки, багрово-синюшный цвет;
- паренхиматозные воспаления в сердечном миокарде, печени, почках;
- поражения аорты;
- заболевания ЦНС и др.
Начальные признаки синдрома Рейтера — это в основном уретрит и конъюнктивит.
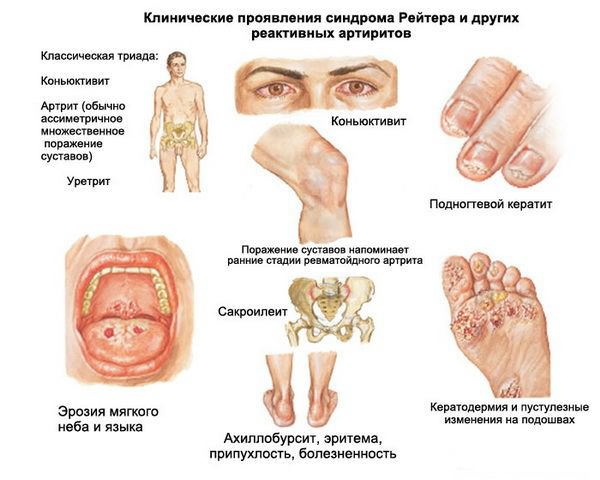
Уретрит при синдроме Рейтера обычно проявляется в скором времени после незащищенного полового контакта в виде:
- обильных гнойных выделений из уретры (такая картина наблюдается при остром уретрите);
- дизурии (болезненного мочеиспускания);
- чувства жжения и других неприятных ощущений при мочеиспускании, в основном в утреннее время.
Острая форма уретрита быстро переходит в затяжную хроническую со стертыми признаками, из-за чего поставить правильный диагноз становиться порой непросто. Анализы сдавать нужно именно при обострениях, в противном случае посев соскоба не всегда оказывается информативным.
У мужчин и женщин уретрит протекает несколько по-разному в плане осложнений:
- у мужчин уретрит осложняется простатитом;
- у женщин симптомы синдрома Рейтера при уретрите проявляются в воспалении цервикального канала и маточных придатков (цервиците и аднексите).
Синдром Рейтера поражает чаще всего слизистые оболочки обоих глаз, вызывая двухсторонний конъюнктивит.
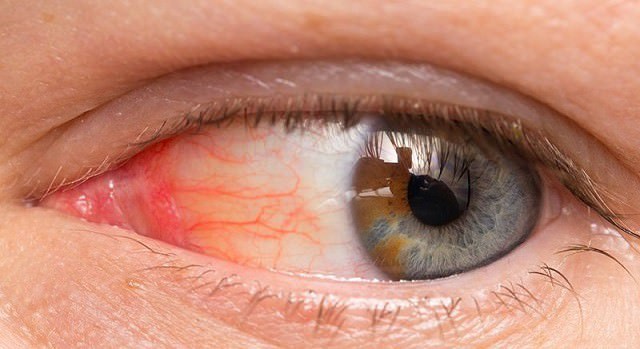
Он довольно быстро проходит. Порой может наблюдаться иридоциклит (поражение радужной оболочки), что проявляется симптомами:
- ухудшения зрения;
- изменения цвета радужной оболочки;
- помутнения стекловидного тела;
- сужения зрачка;
- слезотечения;
- светобоязни.
Суставные признаки обычно запаздывают: после проявления острого уретрита до первых симптомов артрита может пройти от одной до четырёх недель.
Обострение артрита сопровождается:
- высокой температурой (от 38 до 40);
- отеками вокруг суставов;
- утолщением и изменением цвета кожи;
- болевыми симптомами.
В основном поражаются суставы стоп. На фото — типичные признаки артрита стопы при синдроме Рейтера: сосискообразные пальцы, багровый цвет кожи.
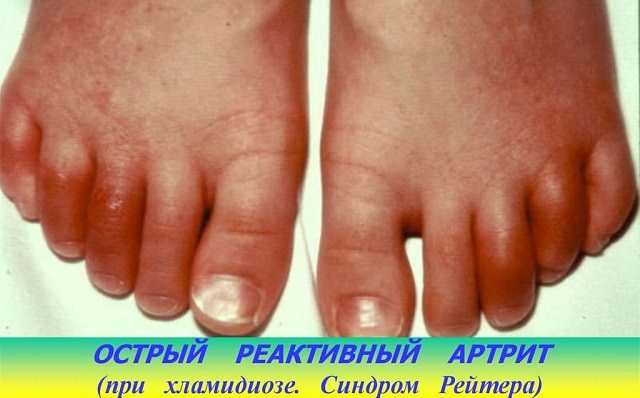
Суставные проявления несимметричны: поражаются одноименные суставы не на обеих конечностях, а на одной. При хроническом течении развивается полиартрит, спондилоартрит (часто в форме болезни Бехтерева).
Типичные суставные патологии при синдроме Рейтера:
- пяточный бурсит;
- сухожильный тендовагинит, в основном, ахиллова сухожилия;
- изредка сакроилеит и боли в пояснично-крестцовой области.
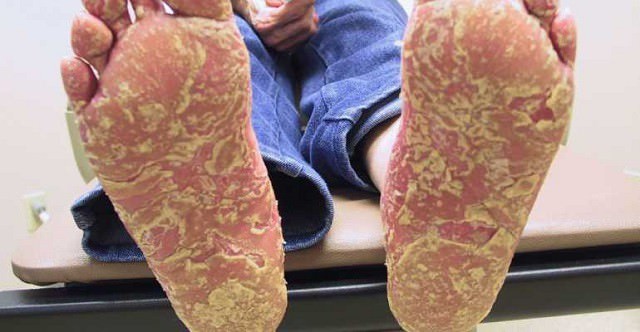
Кожные симптомы наблюдаются в остром периоде патологии. Наиболее характерны при болезни Рейтера кератодермия, гиперкератоз, кожная сыпь и эрозии слизистых оболочек.
- Кератодермия проявляется в красных пятнах, чаще всего на подошвах или ладонях, которые со временем начинают выступать над поверхностью кожи (это говорит о начале гиперкератоза — уплотнении эпидермиса). Кератодермические очаги могут сливаться в одно крупное пятно.
- Сыпь при СР псориатического типа (с шелушением и образованием чешуи на кожи). Также возможны расслоение и ломкость ногтей (ногтевой кератит).
- Эрозии появляются в основном на слизистой оболочке рта, на языке, головке пениса (у женщин — на слизистой оболочке половых губ, влагалища, шейки матки). Они обычно безболезненны и проходят самостоятельно по окончанию обострения.
На фото: кератодермия.
Хроническая форма болезни Рейтера может проявляться:
- в мышечной атрофии;
- паховом лимфадените;
- сердечных патологиях (миокардите, перикардите, нарушениях проводимости, аритмии);
- заболеваниях аорты (воспаление, недостаточность клапанов);
- почечных поражениях (пиелонефрите, гломерулонефрите; амилоидозе);
- болезнях ЦНС (полинейропатиях, энцефаломиелите);
- расстройствах психики (депрессиях, остром психозе).
Длительность течения синдрома Рейтера — три-четыре месяца, после чего наступает либо выздоровление, либо сглаживание клинических признаков и переход болезни в хроническую форму.
Предварительный диагноз можно установить уже по классической триаде признаков (уретрит, воспаление конъюнктивы, боли и отеки суставов).
Степень выраженности симптомов различна:
- например, могут почти отсутствовать или быть скудными выделения из уретры;
- может быть слабо выраженным конъюнктивит.
Никакими сглаженными признаками не стоит пренебрегать:
- даже при слабой пиурии нужно взять соскоб из уретры и исследовать продукты секреции предстательной железы у мужчин;
- у женщин необходимо исследование мазка из цервикального канала.
Производится бактериологический посев взятого с поверхностей слизистых оболочек соскоба и определение вида возбудителя болезни.
Общий и биохимический анализ крови показывают такую картину:
- умеренно выраженный лейкоцитоз (10 — 12 тыс. в мкл) со сдвигом формулы влево;
- значительное повышение СОЭ;
- повышенные показатели фибриногена и альфа-глобулина-2;
- отсутствие (чаще всего) ревматоидного фактора.
Для диагностики суставных признаков проводится рентгенология. На снимках при синдроме Рейтера обычно наблюдаются:
- распространенный остеопороз;
- пяточные шпоры;
- эрозии (чаще в области плюснефаланговых суставов);
- остеофиты тазовых костей (подвздошной, лобковой, седалищного бугра).
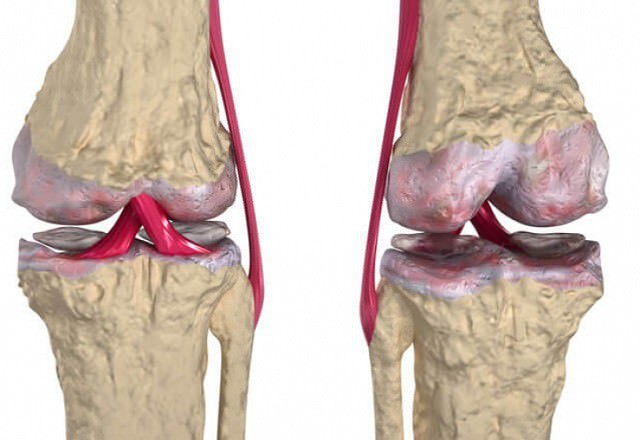
Забор кусочка ткани синовиальный оболочки (биопсия) показывает признаки воспалительного процесса (острого или подострого). При хроническом СР в синовиальная оболочка гипертрофирована и воспалена, как при ревматоидном артрите.
Воспаление периартикулярных тканей подтверждается анализом синовии: в ней преимущественно обнаруживаются нейтрофилы. Другие признаки артрита, в частности ревматоидный фактор, лабораторными методами подтверждаются редко.
Синдром Рейтера нужно отличать в первую очередь от специфических видов артрита, в частности гонококкового, и болезни Бехтерева.
Отличительные признаки гонококкового артрита
- Гонококковый артрит (ГА) не сопровождается таким важным симптомом из классической триады, как конъюнктивит (хотя и уретрит, и суставные проявления при нем имеются).
- Нет при нем также кератодермии и гиперкератоза, отсутствует фактор наследственности — антиген HLA В27.
- Применение антибиотиков пенициллиновой группы оказывается весьма эффективным при ГА, в то время как при синдроме Рейтера такая терапия неэффективна.
Отличительные признаки болезни Бехтерева (анкилозирующего спондилоартрита)
На ранней стадии болезни Бехтерева провести разграничительную диагностику довольно трудно, так как патология начинается с пояснично-крестцового отдела и может сопровождаться поражением мелких суставов.
- Для системного полиартрита при б. Бехтерева характерно симметричное поражение суставов (при СР оно несимметричное).
- При анкилозирующем спондилоартрите происходит тотальное поражение позвоночника с такими проявлениями, как обездвиженность и сильные деформации. Для синдрома Рейтера характерен сакроилеит и умеренные боли в зоне поясницы и крестца.
- При появлении симптомов урогенитальные инфекций назначают приём тетрациклина в дозе 1.5 — 2 мл в день. Некоторые специалисты считают, что его назначение в первые же дни болезни позволяет даже предотвратить артрит, впрочем, такое мнение разделяют далеко не все. Если суставные признаки все-таки проявились, терапию тетрациклином продолжают в той же дозе на протяжении полутора-двух месяцев. Затем постепенно снижают дозировку до полной отмены препарата. Другие антибиотики — ципрофлоксацин, эритромицин, доксициклин, офлоксацин, клатримицин.
- Помимо этиотропного лечения, проводят симптоматическое:
- НПВС (диклофенак, индометацин, нимесил и др,);
- внутрисуставные инъекции ГКС (преднизолон, дексаметазон);
- при системных признаках (паренхиматоз внутренних органов, миокардит, поражения аорты ) назначают приём ГКС внутрь.
- Хронический синдром Рейтера, который принимает стойкое длительное течение, лечат назначением следующих препаратов:
- хинолина и его аналогов (плаквенила или делагила);
- солей золота;
- при наличии аутоиммунных признаков — иммунодепрессантов.
Профилактика синдрома Рейтера
Общие рекомендации по профилактики касаются:
- соблюдения личной и бытовой гигиены;
- исключения беспорядочных незащищенных половых связей;
- своевременного лечения всех мочеполовых и кишечных инфекций;
- употребления свежих продуктов питания, прошедших правильную термическую обработку (не следует доверять сырокопченым мясным изделиям, сырому молоку, сырым яйцам).
Хотя болеют синдромом Рейтера преимущественно мужчины, носителями инфекции являются и мужчины, и женщины, причем у последних она может быть в скрытой форме. Хронический хламидиоз у женщин может практически ничем не проявлять себя, кроме хронических выделений из влагалища. Анализ обычного мазка как правило ничего не показывает: нужно делать именно соскоб с шейки матки, чтобы произвести бактериологическое обследование.
Женщины нередко машут рукой на свои гинекологические проблемы, слушая мнения подруг, дескать, у всех так. Они не осознают, что могут быть разносчиками опасной инфекции, ведь синдром Рейтера может поражать сердце, аорту, печень и почки и даже стать причиной смерти. Конечно, к таким последствиям болезнь приводит не сразу, а лишь в том случае, когда тревожные симптомы игнорируются годами.
Помимо заражения половых партнеров, возникает ещё большая опасность:
Хламидиоз у беременной женщины может привести к появлению на свет уже зараженного хламидиями ребёнка. Не факт, что у него проявится синдром Рейтера, если нет генетической предрасположенности. (Шанс заболеть СР при отсутствии антигена HLA В27 не превышает 8%). Но такой ребёнок будет переносчикам возбудителя и может заболеть хламидиозом.
Поэтому сейчас каждая беременная женщина в обязательном порядке сдаёт анализы на хламидии и другие серьёзные инфекции, которые могут передаваться половым или гематогенным путём (гонорея, сифилис, ВИЧ-инфекция, кандидомикоз, трихомониаз и др.).
Если обнаружилась инфекция у мужчины или женщины, они должны поставить в известность своего партнёра, чтобы он лечился тоже. Это нужно сделать в первую очередь, ведь у человека, возможно, в крови антиген HLA В27, и тогда он почти со 100%-й вероятностью заболеет синдромом Рейтера.
Сакроилеит – это крайне коварное и опасное заболевание, для которого характерно воспаление крестцово-подвздошного сустава. Патология поражает молодых людей трудоспособного возраста. Спустя 10-15 лет у 70% из них происходят тяжелые необратимые изменения в суставе. Это ведет к существенному снижению качества жизни и потере трудоспособности.
Из-за похожих клинических симптомов сакроилеит нередко путают с дегенеративно-дистрофическими заболеваниями пояснично-крестцового отдела позвоночника (остеохондрозом, спондилоартрозом, спондилезом и др.). У большинства больных выявляют рентгенологические признаки этих болезней. Большинство врачей на этом останавливается, выставляет диагноз и отправляет пациента лечиться. Но… сакроилеит очень часто развивается вместе с другими заболеваниями позвоночника. Он может иметь разные причины возникновения и говорить о наличии других, более серьезных системных заболеваний.
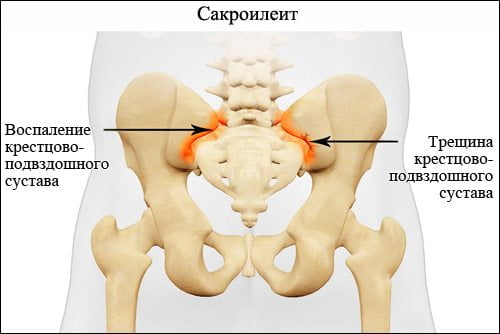
В международной классификации болезней (МКБ-10) сакроилеиту присвоен код М46.1. Патологию относят к воспалительным спондилопатиям – заболеваниям позвоночника, которые сопровождаются прогрессирующим нарушением функций его суставов и выраженным болевым синдромом. Сакроилеит вынесен в другие рубрики, как симптом некоторых заболеваний костно-мышечной системы и соединительной ткани. В качестве примера можно привести поражение крестцово-подвздошного сустава при остеомиелитах (М86.15, М86.25) или анкилозирующем спондилите (М45.8).
В своем развитии сакроилеит проходит несколько последовательных стадий. Изменения на рентгене появляются лишь на последних из них, когда лечить патологию оказывается крайне тяжело. Сакроилеит может развиваться на фоне многих заболеваний, из-за чего его сложно диагностировать и классифицировать.
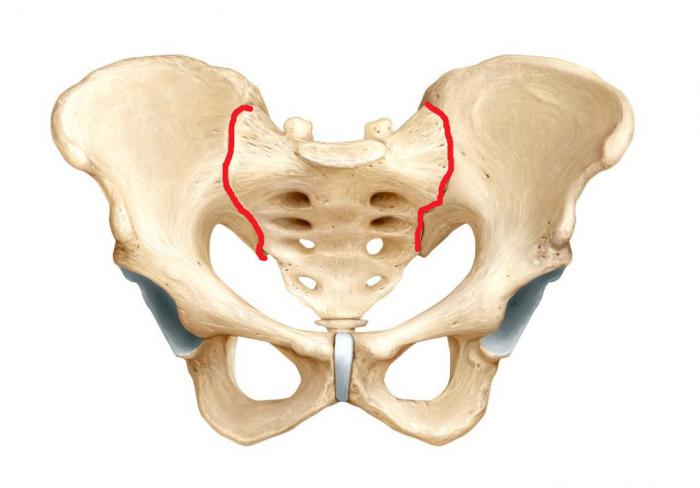
Разберемся с причинами и классификацией болезни.
Классификация и описание видов сакроилеита
Важно знать! Врачи в шоке: "Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует. " Читать далее.
Воспаление крестцово-подвздошного сустава может быть самостоятельной болезнью или возникать вторично на фоне аутоиммунных или инфекционных заболеваний. Сакроилеит может иметь одностороннюю или двустороннюю локализацию, острое, подострое или хроническое течение.
| По локализации | Односторонний – воспалительный процесс затрагивает лишь правое или левое крестцово-подвздошное сочленение |
| Двусторонний – патологические изменения распространяются на оба сустава. Чаще всего болезнь возникает при анкилозирующем спондилоартрите и бруцеллезе | |
| По распространенности и активности воспалительного процесса | Синовит – наиболее легкая форма сакроилеита. Характеризуется изолированным воспалением синовиальной оболочки, выстилающей полость крестцово-подвздошного сустава. Чаще всего имеет реактивную природу. Если в суставной полости скапливается гнойный экссудат, заболевание протекает остро и крайне тяжело |
| Остеоартрит (деформирующий остеоартроз) – хроническое поражение крестцово-подвздошного сочленения, при котором в патологический процесс вовлекаются практически все структуры сустава. Также поражаются расположенные рядом кости, мышцы, связки. Обычно развивается на фоне хронических дегенеративно-дистрофических или ревматических заболеваний костно-мышечной системы | |
| Панартрит (флегмона) – острое гнойное воспаление сустава со всеми его оболочками, связками и сухожилиями. Воспалительный процесс также затрагивает прилежащие мягкие ткани и кости. В форме панартрита обычно протекает сакроилеит, вызванный острым гематогенным остеомиелитом | |
| В зависимости от причины возникновения | Неспецифический инфекционный – развивается вследствие проникновения в сустав золотистого или эпидермального стафилококка, стрептококка, энтеробактерий или синегнойной палочки. Обычно развивается на фоне остеомиелита и имеет острое течение |
| Специфический инфекционный – вызывается специфическими возбудителями — это микобактерии туберкулеза, бледные трепонемы или бруцеллы. К таким сакроилеитам относят туберкулезный, сифилитический, бруцеллезный и т. д. В большинстве случаев имеет хроническое медленно прогрессирующее течение, хотя может возникать и остро | |
| Инфекционно-аллергический (асептический, реактивный) – развивается на фоне кишечных или урогенитальных инфекций. При этом патогенные микроорганизмы в суставной полости не обнаруживаются. Воспаление имеет реактивный характер и сложный механизм развития. Болезнь протекает остро или подостро и проходит спустя 4-6 месяцев | |
| Ревматический – развивается на фоне ревматических заболеваний (болезнь Уиппла, синдром Бехчета, подагра, анкилозирующий спондилоартрит). Имеет хроническое медленно прогрессирующее, но тяжелое течение. Часто приводит к деформации суставов, выраженному болевому синдрому и даже инвалидности. Лечение позволяет лишь замедлить прогрессирование патологии и добиться ремиссии | |
| Неинфекционный – возникает первично и этиологически не связан с другими заболеваниями. Причиной выступают травмы, тяжелые физические нагрузки, активные занятия спортом или сидячий образ жизни. Сакроилеит неинфекционной природы развивается у беременных женщин и рожениц из-за чрезмерной нагрузки на крестцово-подвздошные суставы или вследствие их травматизации во время родов | |
| По течению | Острый гнойный – имеет внезапное начало, стремительное развитие и бурное течение. Возникает на фоне остеомиелита или после тяжелых травм. Очень опасен, поскольку может привести к тяжелым осложнениям и распространению инфекции на спинной мозг. Требует немедленного лечения. Больному требуется хирургическое вмешательство |
| Подострый – может иметь специфическую инфекционную или реактивную природу. Проявляется достаточно сильными болями и трудностями при ходьбе. Не сопровождается скоплением гноя в суставной полости. Обычно хорошо реагирует на лечение и полностью излечивается в течение 6 месяцев | |
| Хронический – имеет длительное течение и поначалу очень скудную симптоматику. Со временем боли в копчике и пояснице появляются все чаще и доставляют больному все больше дискомфорта. Хронический сакроилеит обычно развивается у людей с аутоиммунными нарушениями или длительнотекущими инфекционными заболеваниями |
Одно- и двухсторонний
В большинстве случаев воспаление крестцово-подвздошного сустава имеет односторонний характер. При локализации патологического процесса справа речь идет о правостороннем, слева – левостороннем сакроилеите.
2-х сторонний сакроилеит – что это такое и чем он опасен? Для заболевания характерно одновременное вовлечение в воспалительный процесс сразу обоих крестцово-подвздошных суставов. Данная патология нередко является признаком болезни Бехтерева, которая имеет тяжелое течение и приводит к ранней инвалидизации.
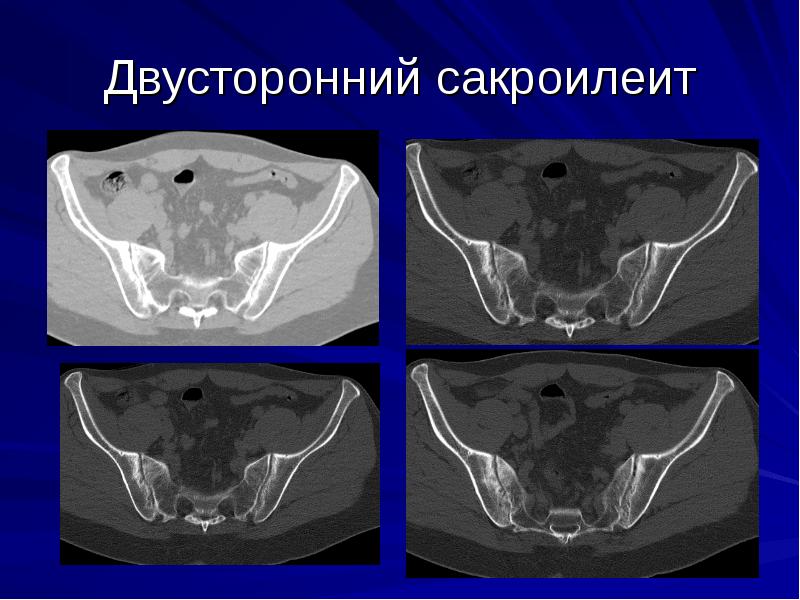
Степени активности двустороннего сакроилеита:
- 1 степень – минимальная. Человека беспокоят умеренные боли в пояснице и легкая скованность по утрам. При сопутствующем поражении межпозвоночных суставов возможны трудности при сгибании и разгибании поясницы.
- 2 степень – умеренная. Больной жалуется на постоянные ноющие боли в пояснично-крестцовой области. Скованность и неприятные ощущения сохраняются в течение дня. Болезнь мешает человеку вести привычный образ жизни.
- 3 степень – выраженная. Больного мучают сильные боли и выраженное ограничение подвижности в спине. В области крестцово-подвздошных суставов у него образуются анкилозы – полные сращения костей между собой. В патологический процесс вовлекается позвоночник и другие суставы.
На ранней стадии болезни рентгенологические признаки либо отсутствуют, либо практически незаметны. Очаги остеосклероза, сужение межсуставных щелей и признаки анкилозов появляются лишь на 2 и 3 степени сакроилеита. Диагностировать болезнь в самом ее начале можно с помощью МРТ. Большинство пациентов с сакроилеитом обращается к врачу лишь на 2 стадии болезни, когда боли начинают вызывать дискомфорт.
Инфекционный неспецифический
Чаще всего развивается вследствие занесения инфекции с током крови при остром гематогенном остеомиелите. Патогенные микроорганизмы также могут проникать в сустав из близрасположенных очагов инфекции. Причиной патологии бывают проникающие ранения и перенесенные хирургические вмешательства.
Характерные симптомы острого гнойного сакроилеита:
В общем анализе крови у больного выявляют повышение СОЭ и лейкоцитоз. Поначалу на рентгенограммах нет видимых изменений, позже становится заметным расширение суставной щели, вызванное скоплением гноя в синовиальной полости сустава. В дальнейшем инфекция распространяется на близрасположенные органы и ткани. Больному с гнойным сакроилеитом требуется немедленное хирургическое вмешательство и курс антибиотикотерапии.
Туберкулезный
- локальная боль, припухлость и покраснение кожи в месте проекции подвздошно-крестцового соединения;
- болезненные ощущения в области ягодицы, крестца, задней поверхности бедра, которые усиливаются при движениях;
- сколиоз с искривлением в здоровую сторону, трудности и чувство скованности в пояснице, вызванные рефлекторным сокращением мышц;
- постоянное повышение температуры тела до 39-40 градусов, признаки воспалительного процесса в общем анализе крови.
Рентгенологические признаки туберкулезного сакроилеита появляются по мере разрушения костей, формирующих подвздошно-крестцовый сустав. Поначалу на подвздошной кости или крестце появляются очаги деструкции с секвестрами. Со временем патологический процесс распространяется на весь сустав. Его контуры становятся размытыми, из-за чего наблюдается частичное или даже полное исчезновение суставной щели.
Сифилитический
В редких случаях сакроилеит может развиваться при вторичном сифилисе. Он протекает в виде артралгий – болей в суставах, быстро исчезающих после адекватной антибиотикотерапии. Чаще воспаление подвздошно-крестцового сустава возникает при третичном сифилисе. Такой сакроилеит обычно протекает в виде синовита или остеоартрита.
В костных или хрящевых структурах сустава могут образовываться сифилитические гуммы — плотные образования округлой формы. Рентгенологическое исследование информативно лишь при значительных деструктивных изменениях в костях подвздошно-крестцового сустава.
Бруцеллезный
У больных с бруцеллезом сакроилеит развивается довольно часто. Подвздошно-крестцовый сустав поражается у 42% пациентов с артралгиями. Для заболевания характерны периодические боли летучего характера. В один день может болеть плечо, во второй – колено, в третий – поясница. Вместе с этим у больного появляются признаки поражения других органов: сердца, легких, печени, органов мочеполовой системы.
Даже "запущенный" ОСТЕОХОНДРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Гораздо реже у пациентов развивается сакроилеит в форме артрита, периартрита, синовита или остеоартрита. В патологический процесс может вовлекаться как один, так и сразу оба сустава. Диагностировать бруцеллезный сакроилеит с помощью рентгенограмм невозможно из-за отсутствия специфических признаков патологии.
Псориатический
Псориатический сакроилеит выявляют у 50-60% больных с псориазом. Патология имеет четкую рентгенологическую картину и не вызывает трудностей при диагностике. Болезнь протекает бессимптомно и не доставляет человеку никакого дискомфорта. Лишь у 5% людей возникает клинико-рентгенологическая картина, напоминающая таковую при болезни Бехтерева.
Более 70% пациентов с псориазом страдают от артритов разной локализации. Они имеют ярко выраженное клиническое течение и приводят к нарушению нормального функционирования суставов. Чаще всего у больных встречается олигоартрит. Страдать могут голеностопные, коленные, тазобедренные или другие крупные суставы.
У 5-10% людей развивается полиартрит мелких межфаланговых суставов кисти. По клиническому течению заболевание напоминает ревматоидный артрит.
Энтеропатический
Воспаление подвздошно-крестцового сустава развивается примерно у 50% пациентов с хроническими аутоиммунными заболеваниями кишечника. Сакроилеит возникает у людей с болезнью Крона и неспецифическим язвенным колитом. В 90% случаев патология имеет бессимптомное течение.
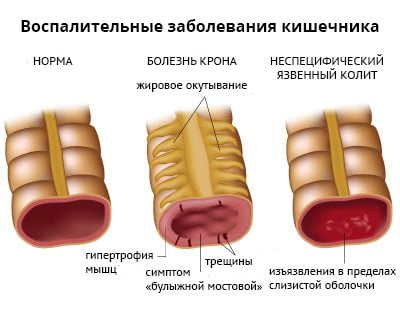
Выраженность воспалительного процесса и дегенеративных изменений в суставе никак не зависит от тяжести кишечной патологии. А специфическое лечение язвенного колита и болезни Крона не влияет на течение сакроилеита.
В 10% случаев энтеропатический сакроилеит является ранним симптомом болезни Бехтерева. Клиническое течение анкилозирующего спондилоартрита при кишечной патологии не отличается от такового при идиопатической (неуточненной) природе заболевания.
Сакроитеит при синдроме Рейтера
Синдромом Рейтера называют сочетанное поражение органов мочеполовой системы, суставов и глаз. Болезнь развивается вследствие хламидийной инфекции. Реже возбудителями выступают микоплазмы и уреаплазмы. Также заболевание может развиваться после перенесенных кишечных инфекций (энтероколит, шигеллез, сальмонеллез).
Классические признаки синдрома Рейтера:
- связь с перенесенной урогенитальной или кишечной инфекцией;
- молодой возраст заболевших;
- признаки воспаления органов мочеполового тракта;
- воспалительное поражение глаз (иридоциклит, конъюнктивит);
- наличие у больного суставного синдрома (моно-, олиго- или полиартрит).
Сакроилеит выявляют у 30-50% больных с синдромом Рейтера. Воспаление обычно имеет реактивную природу и одностороннюю локализацию. Вместе с этим у больных могут поражаться воспалением другие суставы, развиваться подошвенный фасциит, подпяточный бурсит, периоститы позвонков или костей таза.
Сакроилеит при анкилозирующем спондилоартрите
В отличие от гнойного инфекционного, реактивного, туберкулезного и аутоиммунного сакроилеитов всегда имеет двустороннюю локализацию. На начальных стадиях протекает практически бессимптомно. Острые боли и нарушение подвижности позвоночника возникают в более позднем периоде из-за постепенного разрушения суставов.
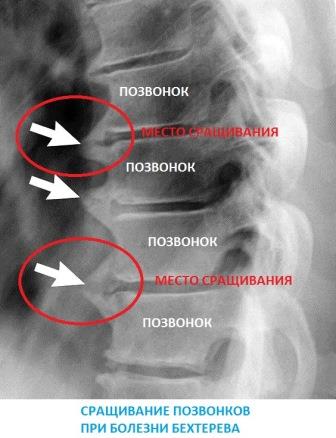
Анкилозирующий сакроилеит — один из симптомов болезни Бехтерева. У многих больных поражаются межпозвоночные и периферические суставы. Типично и развитие иридоциклита или ирита – воспаления радужной оболочки глазного яблока.
Роль КТ и МРТ в диагностике
Рентгенологические признаки появляются на поздних стадиях сакроилеита, причем далеко не при всех его видах. Рентген-диагностика не позволяет вовремя выявить болезнь и своевременно начать лечение. Однако диагностировать заболевание на начальных этапах развития можно с помощью других, более современных методов исследования. Ранние признаки сакроилеита лучше всего видны на МРТ.
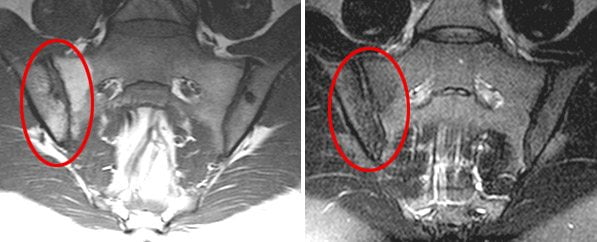
Магнитно-резонансная томография (МРТ) наиболее информативна в диагностике сакроилеита на самых ранних стадиях. Она позволяет выявить первые признаки воспалительного процесса в суставе – жидкость в суставной полости и субхондральный отек костного мозга. Эти изменения не визуализуются на компьютерных томограммах (КТ).
Компьютерная томография более информативна на поздних стадиях сакроилеита. КТ выявляет костные дефекты, трещины, склеротические изменения, сужение или расширение суставной щели. Но компьютерная томография практически бесполезна в ранней диагностике сакроилеита.
Как лечить: этиологический подход
Наиболее важным шагом в борьбе с сакроилеитом является выявление его причины. Для этого человеку необходимо пройти полноценное обследование и сдать ряд анализов. После этого пациенту назначают этиологическое лечение. Больным с туберкулезом показана схема противотуберкулезной терапии, людям с инфекционными заболеваниями проводят антибиотикотерапию. При аутоиммунной патологии используют стероидные гормоны.
Тактика лечения и прогноз при заболевании зависят от его причины, активности воспаления и степени вовлеченности в патологический процесс суставных структур. При наличии симптомов острого гнойного сакроилеита больному показано немедленное хирургическое вмешательство. Во всех остальных случаях болезнь лечат консервативно. Вопрос о целесообразности операции встает на поздних стадиях, когда заболевание уже не поддается консервативной терапии.
Какой врач лечит сакроилеит? Диагностикой и лечением патологии занимаются ортопеды, травматологи и ревматологи. При необходимости больному может потребоваться помощь фтизиатра, инфекциониста, терапевта, иммунолога или другого узкого специалиста.
Для купирования болевого синдрома при сакроилеите используют препараты из группы НПВС в виде мазей, гелей или таблеток. При сильных болях нестероидные противовоспалительные препараты вводят внутримышечно. В случае защемления и воспаления седалищного нерва больному выполняют лекарственные блокады. С этой целью ему вводят кортикостероиды и ненаркотические анальгетики в точку, максимально близкую к месту прохождения нерва.
После затихания острого воспалительного процесса человеку необходимо пройти курс реабилитации. В этом периоде очень полезны массаж, плавание и лечебная гимнастика (ЛФК). Специальные упражнения помогают вернуть нормальную подвижность позвоночника и избавиться от чувства скованности в пояснице. Пользоваться народными средствами при сакроилеите можно с разрешения лечащего врача.
Читайте также:


