Седалищная грыжа у женщин
- Болит седалищная кость
- Возможные причины и что это может быть
- Методы лечения
Боль, появляющаяся в области седалищной кости, может возникать под воздействием многих патологических факторов, к которым можно отнести воспалительное поражение, травмы, а также инфекционные процессы. Проявляется она в момент движения или при сгибании голени.

Возникает боль в основном по причине ушиба, при котором характерными признаками являются дискомфорт при движении ног или наклонах вниз. Также болезненные ощущения появляются после долгого сидячего положения на твердой поверхности.
Боль в седалищной кости могут вызывать разные причины, наиболее распространенными из которых являются:
- Перелом. Случается он в основном в результате падения на ягодицы или сдавливания тазовых костей. Считается сложной травмой, от тяжести которой зависит степень осложнений. Как правило, она дополняется переломом голени или ноги. К тяжелым осложнениям относят плохое срастание костей, возможная хромота, инфекционное поражение и нарушение чувствительности в конечности. Поэтому для предотвращения тяжелых последствий при переломе сразу вызывается скорая помощь. Выделяют перелом седалищной кости со смещением и без смещения.
- Спортивные нагрузки, провоцирующие развитие бурсита. К примеру, езда на велосипеде может привести к воспалению седалищной сумки. Также может возникать в случае переохлаждения, избыточного веса или при наличии сколиоза. При этом сопровождается тянущая жгучая боль, отдающая вниз. Усиливается в лежачем положении, на боку или при подъеме на лестницу.
- Инфекционные заболевания, таких как туберкулез тазовых костей или остеомиелит.
- Онкологические опухоли. Заболевание может развиваться как непосредственно в самой кости, так и в ее тканях.
- Проблемы с кровеносной системой, например, такие болезни как эритремия, острый лейкоз и другие болезни костного мозга.
- Метаболические заболевания в костях, которые становятся причиной нарушения образования костной ткани. Данные проблемы возникают в результате плохого всасывания кишечником минеральных веществ, а также дефицита метаболизма витамина Д.
- Недостаток веса. Седалищный бугор, являясь частью тазовой кости, принимает на себя основную массу тела. Поэтому у людей с маленьким весом могут возникать боли. Появляются по причине недостаточной массы жировой и мышечной ткани, создающей подушку между костью и поверхностью ягодиц.

Лечение при болях в области тазовой кости проводится исходя из причины их образования.
В случае перелома первым делом необходимо иммобилизировать таз и обезболить поврежденный участок. Чаще всего он имеет односторонний характер, при котором достаточно принять среднее физиологическое состояние с разведенными в сторону конечностями или воспользоваться ортопедической кроватью.
Полное восстановление происходит в течение семи недель при соблюдении постельного режима.
В случае смещения используется скелетное вытяжение. Лекарственная терапия направлена на питание сломанной кости коллагеносодержащими белками. Также назначаются специальные мази, массаж и упражнения ЛФК.
Для укрепления костной ткани могут назначаться такие препараты, как Кальцемин, Остеогенон (содержит селен, кальций, фосфор), Альфа Д3 Тева, Оксидевит, Кальций Д3 Никомед и др.
Если медицинское лечение не оказано надлежащим способом, то в дальнейшем может развиваться остеоартроз с нарушением опорной функции больной конечности.
Хирургическое вмешательство проводится достаточно редко. Но в случае применения данного метода происходит полное удаление измененной бурсы.
При других легких травмах проводится медикаментозная терапия с использованием пероральных средств, либо других форм лекарств для наружного применения.
Ортопеды разрабатывают специальные программы профилактики, которые помогают достичь хороших результатов при условии правильного соблюдения инструкции специалистов. Восстановительный период после полученной травмы также имеет важное значение.
Копчиковая грыжа – совокупность патологии, обуславливающей болевой синдром в анально-копчиковой области. Поскольку вес тела человека не давит на данный отдел позвоночника, болевой синдром при патологии (кокцигодиния) не связан с поднятием тяжестей или резким поворотом тела. Он выявляется в 3 раза чаще у женщин, чем у мужчин, что обусловлено анатомическими особенностями женского таза.

Грыжа копчика впервые выявлена в 1859 году. Ученый Дж. Симпсон вначале описал уникальные симптомы кокцигодинии, а затем установил их причину (киста, ложный эпителиальный ход).
Таким образом, при данной патологии не происходит выпадения хрящевого диска со сдавлением спинного мозга, как в области поясничного отдела. Структура копчиковых дисков более грубая и не предназначена для выполнения амортизационной функции.
Разрыв копчиковых хрящей происходит чаще всего механическим способом (травмы, роды). По частоте на втором месте – воспалительные болезни таза и обмена веществ (болезнь Бехтерева, туберкулез).
Первым симптомом болезни Бехтерева является сакральный илеит (воспалительные изменения крестцовых суставов). На этом фоне при ходьбе усиливается нагрузка на копчиковые позвонки. В такой ситуации даже небольшая травма может привести к кокцигодинии.
Среди других причин патологии можно выделить крупные кисты малого таза, хронические болезни мочевого пузыря и даже спазм ягодичных мышц. Данные заболевания являются лишь провоцирующими факторами, ослабляющими функциональность крестцово-копчикового отдела позвоночника. Для формирования грыжи копчика необходимо внешнее воздействие.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Симптомы кокцигодинии не всегда являются признаком повреждения копчикового межпозвонкового диска. Они могут быть обусловлены:
- Заболеваниями половых органов;
- Спазмом мышц ягодичной области;
- Болезнями прямой кишки;
- Почечной патологией.
Качественно разграничить болевой синдром, вызываемый грыжей копчика и другими заболеваниями, поможет только рентгенографическое исследование копчиковых позвонков или магнитно-резонансная томография.
Остро признаки патологии проявляются непосредственно после травматического воздействия на крестцово-копчиковую область. В остальных случаях люди могут в течение всей жизни не знать о наличии у них патологии. Она напоминает о себе лишь при сидении на жесткой поверхности или во время родов, когда при прохождении ребенка через малый таз, возникает сильная боль.
Только вот пациентов с кокцигодинией иногда приходится лечить. Сильная боль – не единственная проблема при копчиковой патологии. У некоторых людей при ней затруднено мочеиспускание и дефекация. Симптомы обусловлены нервно-рефлекторным раздражением мочевого пузыря и прямой кишки при постоянных воспалительных изменениях крестцово-копчиковой области.
Болевой синдром по ночам не дает человеку спокойно заснуть. Он полностью не проходит после приема обезболивающих препаратов. Постоянный дискомфорт ограничивает физическую активность человека.
Другие симптомы патологии:
- Гнойные выделения при остром воспалении;
- Повышение температуры;
- Локальное утолщение в зоне гнойного очага.
Еще одним серьезным осложнением грыжи копчика является формирование свищевых ходов с разрушением костной ткани (остеомиелит). В воспалительный процесс включается жировая ткань, по которой бактериальная инфекция распространяется в другие органы.
Определить наличие данных изменений можно по внешнему изменению кожных покровов. Они приобретают красноватый оттенок, локально утолщаются, а в месте открытия свища наружу наблюдаются гнойные выделения.
Таким образом, несмотря на то, что копчик считается рудиментом, осложнения от повреждения его хрящевых дисков достаточно серьезные. Длительный инфекционный процесс завершается открытием дополнительных свищей в переднюю брюшную стенку, мошонку, промежность, половые органы.
Вторичные симптомы патологии сопровождаются изменениями других органов и систем:
- ИИзменения психической сферы сопровождаются вегетативными расстройствами (головокружение, ощущение лихорадки без повышенной температуры, холодность конечностей). У человека нарушается режим сна, появляется тревожность и беспокойство. Нередко на фоне кокцигодинии усиливает мигрень (сильная локализованная головная боль из-за сужения сосудов);
- ИИзменения опорно-двигательной сферы возникают при заболевании за счет инфицирования поврежденного диска, а также распространения процесса на тазобедренные, крестцово-подвздошные и крестцово-копчиковые суставы. Формируются артрозы, причина которых, как правило, врачами остается невыясненной.
На фоне смещения оси копчика перераспределяется нагрузка на крестцовые и тазовые сочленения, что изменяет стереотип ходьбы человека. Деформация тазового кольца приводит к невозможности родов естественным путем у женщин;
- Патология кишечника, половой и мочевыделительной систем приводит к нарушениям акта дефекации, мочеиспускания и половым расстройствам. Данные нарушения носят рецидивирующий характер (периодически появляются и исчезают).
Перечень осложнений можно было бы существенно расширить, если предположить хронический инфекционный очаг в любом органе.
Копчик анатомически – небольшое финальное образование в нижней части позвоночного столба. Он состоит всего из 4-ех небольших позвонков, которые полностью срастаются между собой после 40 лет посредством синхондроза (хрящевой ткани).
У большей части людей срастание 1 копчикового и последнего крестцового позвонков не наблюдаются и после 50 лет. Только у пожилых людей копчик имеет костную структуру. У них симптомы копчиковой грыжи не могут возникнуть из-за отсутствия анатомического субстрата для возникновения болезни.
Учитывая статистические данные о том, что патология встречается в большинстве случаев у женщин после 40 лет можно предположить, что грыжа копчика возникает вначале в области между последним крестцовым и первым копчиковым позвонком, которые травмируются при родах. Закономерным результатом становится кокцигодиния на протяжении долгих лет.
Не забывайте, что сидячая работа также приводит к постоянному травмированию копчиковых позвонков. При этом значительно повышается вероятность повреждения хрящевой ткани органа с формированием вышеописанных последствий.
Опасен ли рудимент для здоровья человека и следует ли его лечить, — думайте сами на основе нашей статьи.
- Симптомы заболевания
- Методы лечения
- Медикаментозная терапия
- Способы введения лекарственных средств
- Местное лечение (мази, гели)
- Немедикаментозная терапия
- Что делать в домашних условиях?
- Заключение
Остеохондроз в грудном отделе позвоночника, в отличие от шейного и поясничного остеохондроза, является большой редкостью. Все дело в строении грудного отдела: в нем больше дисков, чем в шейном и поясничном вместе взятых, диски меньше и тоньше. Подвижность данного отдела в целом ниже, а часть нагрузки принимают на себя ребра и грудина.
Свою роль играет физиологический кифоз грудного отдела (искривление, обращенное выпуклостью назад – к спине). При этом на переднюю часть позвонка и диска ложится большая нагрузка, чем на заднюю, поэтому чаще всего выпадения дисков и рост остеофитов происходят вне позвоночного столба, не влияя на спинной мозг.
Симптомы грудного остеохондроза можно разделить на две группы:
1. Боль. Она может локализоваться в спине, в основном в межлопаточной области (дорсалгия), а также существовать в виде межреберной невралгии – это опоясывающая боль по ходу межреберных промежутков, усиливающаяся при поворотах туловища, глубоком дыхании, кашле.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В грудном отделе расположена масса вегетативных* нервных волокон, поэтому признаки грудного остеохондроза могут симулировать симптомы сердечного приступа (боль в левой половине груди), воспаление желчного пузыря (боль в правом подреберье), гастрит или язву желудка.
* Вегетативная нервная система – часть нервной системы, регулирующая деятельность внутренних органов и систем (кровообращения, дыхания, пищеварения), обмен веществ и функциональное состояние тканей.
2. Неврологические симптомы:
Также осложнением грудного остеохондроза может стать опоясывающий лишай.
Симптомы остеохондроза грудного отдела настолько разнообразны и неспецифичны, что данное заболевание очень легко спутать с какой-либо другой патологией.
Перед тем как говорить о лечении заболевания, в двух словах раскроем суть проблемы. Полностью вылечить остеохондроз позвоночника нельзя, так как это дегенеративный процесс в позвоночных дисках (они разрушаются). Происходит нарушение биомеханики позвоночника и всего скелета в целом, возникает масса неврологических нарушений. Поэтому комплексная терапия должна:
Основная задача лекарственного лечения – борьба с болью. В механизме развития болезни боль играет одну из ключевых ролей. При смещении позвоночного диска и сдавлении нервного корешка возникает болевой синдром, который вызывает спазм мышц спины в пораженной области. Этот спазм нарушает биомеханику позвоночника, усугубляя сдавление. Возникает порочный круг: боль усиливает мышечный спазм, спазм усиливает боль.
Какие препараты применяются в терапии?
1. Нестероидные противовоспалительные средства (НПВС): мелоксикам, диклофенак, ибупрофен, кеторолак, нимесулид и др. Это основная группа медикаментов для лечения остеохондроза позвоночника, они подавляют болевые симптомы и снимают воспаление пострадавших нервных корешков.
Группа препаратов весьма разнородная, лекарственные средства отличаются как по силе эффекта, так и по частоте нежелательных побочных явлений. Так, кеторолак по обезболивающему эффекту вполне сравним с морфином, но может вызывать токсический гепатит с вероятностью летального исхода до 90%.
Среди побочных эффектов наиболее частые и значимые – повышенный риск язвообразования в желудке, аллергия, воспаление почек (лекарственный нефрит), снижение свертываемости крови.
Стероиды назначаются, когда лечение остеохондроза грудного отдела при помощи НПВС неэффективно.
4. Средства для улучшения метаболизма нервной ткани. Многие методики лечения остеохондроза включают в себя витамины группы В, тиоктовую кислоту, пентоксифиллин, актовегин и другие средства, но эффективность такого лечения убедительно не доказана.
5. Хондропротекторы (глюкозамин, хондроитинсульфат). Производители утверждают, что данная группа препаратов восстанавливает поврежденный хрящ позвоночного диска. Однако убедительных данных эффективности хондропротекторов в лечении остеохондроза пока не получено.


Различного рода мази, кремы, гели в терапии грудного остеохондроза малоэффективны. Пораженный диск скрыт толщей мышц и реберным каркасом, поэтому добраться туда лекарство через кожу вряд ли сможет. Некоторые местные препараты могут иметь отвлекающий эффект, сравнимый с плацебо.
Отдельно стоит сказать о межреберной невралгии. Вот тут мази, гели и кремы на основе НПВС (ибупрофен, диклофенак, кетопрофен) могут быть весьма полезны.
- Наиболее эффективным методом из данной категории является массаж. Он позволяет уменьшить неприятные симптомы, расслабить напряженные мышцы спины и груди, частично восстанавливая биомеханику позвоночника. Любой уважающий себя частный центр, занимающийся проблемами позвоночника, имеет в штате квалифицированных массажистов.
- Лечебная физкультура снижает нагрузку на позвоночные диски, укрепляет и расслабляет мышцы. Также используются различные водные процедуры: плавание в бассейне, ванны, подводный массаж и др.
- Акупунктура. Квалифицированное иглоукалывание может снять боль и расслабить мышцы, поэтому используется все шире.
Видео, как расслабить пораженный отдел:
Что может делать пациент самостоятельно для восстановления позвоночника? Прежде всего, постараться снизить нагрузку на позвоночные диски:
Соблюдение данных рекомендаций поможет замедлить прогрессирование заболевания, и положительные отзывы пациентов это доказывают.
Важно прочитать: симптомы остеохондроза.

- Лечебная зарядка при остеохондрозе: шейном, грудном и поясничном
- Характерные симптомы и признаки остеохондроза
- Симптомы остеохондроза грудного отдела, боли, как лечить недуг
- Как правильно лечить остеохондроз в домашних условиях?
- Шейно грудной остеохондроз: симптомы и лечение
- Разновидности кишечной грыжи у женщин
- Причины и признаки
- Пупочная грыжа
- Паховая грыжа внизу живота
- Бедренная грыжа
- Грыжи белой линии живота
- Вентральная грыжа на животе
- Другие виды
- Методы диагностики
- Лечение кишечной грыжи
- Консервативное лечение
- Операция при грыже
- Прогноз и профилактика
Разновидности кишечной грыжи у женщин
Грыжевое выпячивание округлое и эластичное. Оно наблюдается в типичных местах при натуживании живота, в покое, в стоячем и лежачем положении.
Классифицируются выбухнувшие сегменты по топографии:
- пупочные,
- паховые,
- бедренные,
- белой линии живота,
- седалищные,
- поясничные и другие.
Первые три вида наиболее распространены у женщин.
Причины и признаки
Формирование грыжи часто происходит в истонченных, растянутых, дистрофических местах стенки живота, диафрагмы. Причиной становятся:
- беременность, роды,
- возрастные изменения,
- стремительное прибавление или снижение веса,
- надсадный кашель,
- перенос тяжестей,
- затрудненная дефекация и мочеиспускание,
- болезни желудка и кишечного отдела, сопровождающиеся газообразованием, диарей или констипацией (запором),
- операции в зоне таза, промежности, живота,
- наследственная предрасположенность,
- нарушение метаболизма вследствие заболеваний, неправильного питания и связанной с этим дисфункции органов малого таза.
Зарождение грыжевого мешка в животе проходит бессимптомно.
Ощутимым признаком грыжи является сильный болевой приступ во время напряжения живота. Наряду с этим появляются пищеварительные и дефекационные нарушения:
- участившаяся отрыжка,
- тошнота и боль в животе,
- изредка рвота,
- констипация.
Вправимые грыжи на животе массажными движениями по часовой стрелке удается вернуть на место. Невправимые постоянно рельефны, так как их удерживают спайки с окружающими тканями.
У взрослых женщин выпадение происходит из-за растяжения пупочного кольца под интенсивной нагрузкой на живот во время:
- беременности – повторной, дву- и многоплодной,
- тяжелых родов,
- скопления в животе большого объема жидкости (асцита),
- напряженных тренировок,
- работы на грани физических возможностей.
У новорожденных женского пола случается эмбриональная грыжа. Из пупочного канатика (будущей стенки брюшины) образуется мешок, в котором могут оказаться тонкая и толстая кишки, а также часть печени.
Физиологическая грыжа уменьшается на 10 неделе развития плода. При отсутствии таковой ретракции мешок на животе увеличивается, что приводит к неправильному расположению органов и другим пороками развития.
Выпячивания происходят в зоне паховых каналов симметрично с левой и правой стороны. Бывает прямая грыжа (через наружное канальное кольцо), косая (через внутреннее), неполная (в пределах кольца). К упомянутым причинам добавляется врожденная аномалия паховых каналов.
Мешок выходит через бедренный канал и визуализируется в паховой части. В зависимости от степени выдвижения за пределы живота образование бывает полным и неполным. Признаки его формирования не прослеживаются в начальной стадии. Позже появляется паховая болезненность, тошнота, задержка стула, ущемление. Одна из специфических причин – вывих бедра.
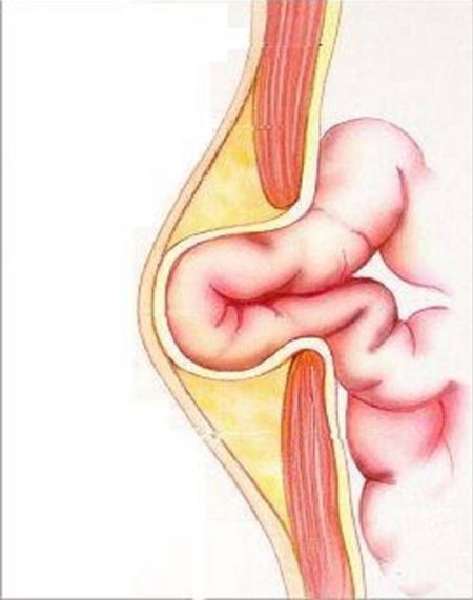
Как появляется грыжа
У женщин обнаруживаются реже, чем у мужчин. Выпячивания на животе могут быть:
- круглыми,
- овальными,
- одиночными,
- множественными.
По вертикали белой линии над, под или около пупка сначала выходит сальник, за ним сегмент тонкой кишки, а иногда части органа.
Живот после удаления грыжи
Послеоперационное выбухание отличается быстрым ростом. Причина – гнойное воспаление хирургической раны, тампонирование. При этом расходятся широкие сухожильные пластины (апоневрозы), мышцы. Просвет между ними становится вратами для грыж значительных размеров. Ушить их можно только, применив трансплантацию в месте повреждения брюшной области.
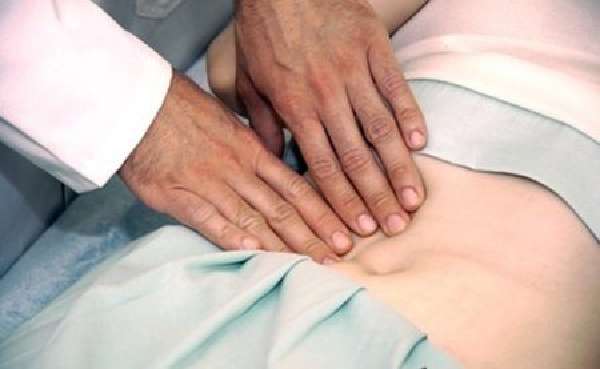
Диагностика путем пальпации живота
Реже встречаются промежностная, запирательная седалищная, боковая грыжи. Иногда петли кишечника выпадают во внутрибрюшные карманы, такие как дуоденально-еюнальный карман Трейтца в зоне сращения 12-персной и тощей кишки.
Описаны случаи, когда мешок образуется стенкой соскользнувшего со своего места органа, не покрытого брюшиной. Скользящие грыжи мочевого пузыря появляются при прямых паховых формах, слепой и толстой кишечных трубок – при косых формах.
Методы диагностики
Идентификация визуально различимой грыжи проводится простым осмотром пациента. При отсутствии наружных признаков выявление патологии выполняется пальпированием грыжевого канала изнутри на животе. Больного просят покашлять, тогда под пальцем слышен толчок стенки кишечника. При перкуторной диагностике (простукивании) над петлей слышен тимпанит – звук полости, заполненной воздухом. Прослушивание живота стетоскопом выявляет кишечный шум.
Для уточняющей диагностики назначаются:
- рентгенография пассажа бария по кишечным просветам,
- ультразвуковое изучение абдоминальных (брюшинных) внутренностей,
- лапароскопия.
Идентифицирование ущемленной грыжи основывается на клинической картине. В зависимости от вида грыжевого образования у больного наблюдаются:
- зафиксированное выпячивание на животе,
- сильная боль в напряжении и покое, отдающаяся в желудочной, паховой или бедренной зоне,
- при нарастании непроходимости болевой синдром усиливается до спастической формы, появляется интоксикация, рвота калового характера,
- бледность кожи,
- тахикардия, гипотония,
- задержка выхода газов,
- частые позывы к мочеиспусканию, болезненность процесса.
Назначается обзорная абдоминальная рентгенография, УЗИ живота.
Лечение кишечной грыжи
Для выздоровления больного в подавляющем большинстве случаев медики настаивают на хирургическом вмешательстве. При ущемленных петлях кишечника операция проводится срочно, так как речь идет о спасении жизни.
Медикаментозная поддерживающая терапия неосложненной грыжи назначается пациентам, для которых неприемлема операция по состоянию здоровья, возрасту.
Они должны постоянно носить утягивающий бандаж на животе и принимать симптоматические лекарства:
- спазмолитики,
- анальгетики,
- слабительные средства.
Дефекацию облегчают клизмы перед каждым актом.

Лекарства для лечения выпячивания на животе
По протоколу оперативное вмешательство проводится под общей анестезией. Хирург делает надрез и вправляет выбухнувшую стенку кишки или петлю. Если присутствуют фрагменты некроза тканей, они иссекаются.
Сейчас большинство операций проводится лапароскопически – с мини-надрезами до 1 см. Введенная крохотная камера выводит изображение на монитор, что позволяет врачу манипулировать инструментами точно и малотравматично. Гораздо легче и быстрее проходит восстановление, а гнойная и воспалительная угроза максимально сокращается.
Затем брюшную стенку в месте разрыва (ворот) подшивают родными тканями, а чаще прочными хирургическими сетками либо животными имплантантами.
- сетки с противоспаечными мембранами из коллагена и жирных спиртов, которые не сморщиваются и травмируют ткани,
- анатомические сетки из синтетических нитей, сплетенных с волокнами полимолочной кислоты, без наложения швов прилипающие к брюшной стенке,
- колагеново-эластиновый волоконный материал (переработка свиной кожи) прорастает тканями пациента, хорошо приживается, не деформируется.
Прогноз и профилактика
Хирургия неосложненных грыж кишечника дает высокий процент излечившихся. Прогноз ущемления во многом зависит от скорости доставки больного в стационар, чистоты удаления некротизированных участков. Стремление сохранить как можно больше ткани кишечника порой оборачивается осложнениями.
Для профилактики грыж рекомендуется:
- сбалансированная диета, облегчающая переваривание пищи и выведение отработанных продуктов,
- поддержание нормального веса,
- дозированная, но регулярная физическая подвижность.
Своевременное обращение к врачу, строгое выполнение его назначений и советов позволит избежать рецидивов в дальнейшей жизни.
Механизм возникновения грыжи и способы ее обнаружения описаны в видеоролике:
О самой распространенной форме – паховой грыже – рассказано подробно в видео:
Грыжевое выпячивание выходит из брюшной полости через большое или малое седалищные отверстия. В связи с этим, выделяют три формы: а) седалищная грыжа, выходящая над грушевидной мышцей (hernia suprapiriformis); б) седалищная грыжа, выходящая под грушевидной мышцей (hernia infrapiriformis); в) седалищная грыжа, выходящая через малое седалищное отверстие (hernia spinotuberosa) (рис. 173).
Границы грыжевых ворот при разных формах седалищных грыж следующие. При надгрушевидной форме: сверху – большая седалищная вырезка, снизу и снаружи – верхний край грушевидной мышцы, изнутри – верхние ягодичные сосуды и верхний ягодичный нерв (грыжевой мешок находится под большой ягодичной мышцей, он лежит на грушевидной, внутренней запирательной и близнецовой мышцах). При подгрушевидной форме: сверху – нижний край грушевидной мышцы, снизу – верхний край lig. sacrospinosum и близнецовых мышц, изнутри – lig. sacrotuberosum и n. ischiadicus. При грыжах малого седалищного отверстия: сверху – нижний край lig. sacrospinosum, снизу и изнутри – lig. sacrotuberosum, снаружи – а. et v. pudenda interna, n. pudendus.
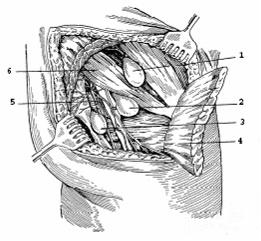
Рис. 173. Седалищные грыжи (по П.И. Тихову). 1 – hernia suprapiriformis; 2 – hernia infrapiriformis; 3 – hernia spinotuberosa; 4 – m. gluteus maximus; 5 – a. glutea; 6 – m. piriformis.
Причины возникновения седалищных грыж мало изучены. По мнению Т. Юсупова (1965), кроме анатомических особенностей строения области седалищного отверстия предрасполагающими к образованию грыжи факторами являются врождённое предсуществование дивертикула брюшины, наличие ненормально расширенных отверстий, атрофия мышц седалищной области вследствие физиологических (беременность, роды) и патологических (опухоли органов малого таза и его стенок) явлений. Седалищные грыжи встречаются в любом возрасте, одинаково часто у мужчин и женщин.
Клиника. Распознать большую седалищную грыжу легко. В тех же случаях, когда грыжевое выпячивание не выходит из-под края ягодичной мышцы, дооперационная диагностика исключительно трудна. Больные предъявляют жалобы на боли в ягодичной области, которые особенно усиливаются при физической работе. Подгрушевидная форма может сопровождаться болями по ходу седалищного нерва, т.е. по задней поверхности бедра. При грыжах, выходящих над грушевидной мышцей, боль обычно локализуется в верхне-наружном квадранте ягодицы, а при грыжах, выходящих над грушевидной мышцей и через for. ischiadicum minor – в наружных отделах нижне-внутреннего квадранта ягодицы.
Иногда помогает в диагностике рентгенография тазового кольца. При грыже можно констатировать наличие газа в области седалищного отверстия по наружной поверхности таза (если содержимое грыжи – кишка). При ректальном исследовании можно прощупать болезненное грыжевое выпячивание.
Лечение. Лучший доступ к шейке грыжевого мешка и грыжевым воротам даёт разрез от spina iliaca posterior superior no направлению к верхушке большого вертела бедра. Большая ягодичная мышца тупо раздвигается по ходу её волокон. Средняя ягодичная мышца отодвигается вверх и в латеральную сторону. Грыжевой дефект обычно ликвидируют простым сшиванием окружающих мышц. Ущемлённые седалищные грыжи оперируют комбинированным способом. Брюшнополостной этап операции производят путём нижне-срединной лапаротомии, а грыжевые ворота закрывают через ягодичный разрез.
Пристеночное ущемление
а — пристеночное ущемление тонкой кишки; б, в — механизм пристеночною ущемления по Уайту (White)\ г, д. е — механизм пристеночного ущемления по Орру (0rr).
По Орру (Оrr) в ущемляющее кольцо вначале входит часть кишечной петли вместе с брыжеечным краем ее; усиливающаяся перистальтика с увеличивающимся внутрики-шечным давлением вызывает ослабление брыжеечного края и переполнение противоположной стенки кишки, ущемляющейся в узком грыжевом кольце (рис. 9, г, д. е).
По данным Т. Г. Качкачашвили (1947), среди 3001 больного с грыжей ущемление наблюдалось у 306, в том числе пристеночное у 15 (4,9 %). Как правило, встречается пристеночное ущемление тонкой кишки. Пристеночное ущемление других органов наблюдается редко. Пристеночное ущемление желудка в грыже белой линии описали В. А. Жмур (1934) и В. С. Маят (1947). Пристеночные ущемления в большинстве случаев наблюдаются в бедренных и паховых грыжах, реже — в пупочных.
Распознать пристеночные ущемления в связи со своеобразной клинической картиной не всегда легко, и нередко правильный диагноз ставится на операционном столе. Особенно часто встречаются эти ошибки при пристеночных ущемлениях бедренных грыж, которые особенно трудно распознаются у тучных женщин. Диагностика пристеночных ущемлений представляет большие трудности еще и потому, что симптомы кишечной непроходимости могут отсутствовать, так как содержимое кишечника свободно перемещается в дистальный его отдел благодаря ущемлению лишь небольшого участка стенки. Общее состояние больного может оставаться удовлетворительным, поскольку брыжейка соответственно ущемленному участку кишки свободна, и болевой синдром не так резко выражен.
Важность правильного распознавания пристеночного ущемления подчеркивают Л. И. Гарвин и Е. К. Реймерс (1957), указывающие, что послеоперационная летальность при ущемлении кишки с брыжейкой составляет 1,95 %, а при пристеночном ущемлении — 8%.
Деструктивные изменения в стенке ущемленной кишки часто развиваются к концу первых суток. В окружности ущемления наблюдается отек, инфильтрация тканей. В запущенных случаях флегмонозный процесс в окружающих грыжевой мешок тканях дополняет картину острого ущемления с некрозом и перфорацией кишечной петли.
При операции определенные трудности представляет вскрытие грыжевого мешка, так как участок пристеночного ущемления непосредственно прилежит ко дну грыжевого мешка, и потому кишка может быть случайно вскрыта. А. А. Козырев на основании опыта резекции кишок у 12 больных с пристеночным ущемлением рекомендует вскрывать грыжевой мешок не у дна его, а ближе к шейке. До рассечения ущемляющего кольца необходимо фиксировать ущемленный участок кишки, а после рассечения кольца — вывести кишечную петлю на достаточном протяжении с обязательным осмотром состояния брыжейки (тромбоз, кровоизлияния). Выведение кишечной петли бывает затруднительным при бедренных грыжах, когда становится необходимым рассечение паховой связки, а при показаниях — и лапаротомия. Резекция неполноценного участка кишки должна быть произведена на протяжении не менее 10—15 см как в дистальном, так и в проксимальном направлении от ущемленного участка кишки. Клиновидная резекция некротизированного участка кишки, а также погружение его кисетным швом должны быть оставлены как методы неполноценные и опасные.
Исходы операции по поводу пристеночных ущемлений зависят от своевременного распознавания, ранней госпитализации и быстроты оперативного вмешательства.
Ущемление дивертикула Меккеля (hernia Littre)
Литтре в 1700 г. впервые описал наличие дивертикула Меккеля в грыжевом мешке. П. И. Тихов (1914) отмечает, что в некоторых руководствах грыжа Литтре описывалась как грыжа пристеночная. Дивертикул Меккеля чаще встречается в грыжевом мешке при паховых грыжах и реже — при бедренных.
По данным М. И. Ростовцева (1907), дивертикул Меккеля чаще входит в грыжевой мешок изолированно, без кишечных петель. М. И. Ростовцев собрал 63 случая нахождения в грыжевом мешке дивертикула Меккеля, причем в 37 случаях наблюдалось ущемление его.
По данным СВ. Лобачева и О. И. Виноградовой (1958), на 2000 наблюдений дивертикул Меккеля в грыжевом мешке был обнаружен 10 раз (0,5 %). Ущемление дивертикула Меккеля В. П. Мануйлов (1931) наблюдал у одного из 500 больных с ущемленными паховыми и бедренными грыжами.
Клиническая картина ущемления имеет много общего с пристеночным ущемлением кишки. Симптомы ущемления могут быть недостаточно выражены при изолированном ущемлении дивертикула. При этом в общей клинической картине могут в ранние сроки отсутствовать такие характерные для кишечной непроходимости признаки, как задержка стула и газов, вздутие кишечника, тошнота, рвота. При вовлечении в грыжевой мешок петли тонкой кишки развиваются все признаки ущемления. При позднем распознавании и запоздалой операции прогрессирует перитонит, возникает флегмона в области грыжевого мешка с последующим образованием калового свища.
Острое воспаление меккелева дивертикула в грыжевом мешке сходно с воспалением червеобразного отростка в нем и может закончиться при позднем распознавании перфорацией дивертикула, флегмоной, каловым свищом.
Острое воспаление дивертикула в грыжевом мешке при паховой грыже описал Г. А. Сорокин (1959). Приводимый им случай интересен с практической точки зрения, так как подчеркивает значение своевременного распознавания острого процесса в грыжевом мешке и ранней операции.
Дооперационный диагноз труден, может помочь рентгенологическое обследование.
Ущемление дивертикула Меккеля в левосторонней паховой грыже наблюдал И. А. Ульман (1955).
Острое воспаление дивертикула в грыжевом мешке паховой грыжи описал Г. А. Сорокин (1959). Приводимый им случай представляет интерес, так как выясняет значение своевременного распознавания острого заболевания в грыжевом мешке и ранней операции.
Диагноз направления: невправимая (ущемленная?) пахово-мошоночная грыжа. В течение недели применялось консервативное лечение (пенициллинотерапия, ванны). Температура снизилась до 37—37,2°, выпячивание стало менее болезненным, но не вправлялось. Было решено оперировать. В грыжевом мешке обнаружен дивертикул Меккеля длиной 12 см, воспаленный и припаянный к стенке мешка в дистальной своей части. Снаружи к воспаленному мешку припаяно яичко и семенной канатик. Дивертикул клиновидно иссечен с последующим двухрядным швом кишки в поперечном направлении. Паховый канал закрыт по Жирару—Спасокукоцкому. Больной выписан через 9 дней после операции в хорошем состоянии.
Тактика хирурга в данном случае должна быть более активной и заключаться в своевременной операции, которая могла бы предупредить дальнейшее развитие спаечного процесса и реактивных изменений со стороны семенного канатика и яичка.
При операции в подобных случаях необходимо извлекать петлю кишки для определения состояния брыжейки и проводить при показаниях резекцию кишки с дивертикулом Меккеля, а не клиновидное иссечение.
Ретроградное ущемление (incarceratio retrograda)
Ретроградное, или обратное, ущемление является одной из разновидностей ущемления. При обычном ущемлении кишечных петель омертвение их развивается в пределах грыжевого мешка, а на кишечные петли, располагающиеся в брюшной полости выше ущемляющего кольца, резкие нарушения кровообращения обычно не распространяются.
При ретроградном ущемлении омертвение кишечных петель начинается выше ущемляющего кольца (рис. 10). Кишечные петли, являющиеся содержимым грыжевого мешка, могут при этом быть жизнеспособными или же некротизироваться позднее, чем кишечные петли, располагающиеся в брюшной полости. Омертвение кишечных петель развивается в течение 2—14 часов. Ретроградно ущемляется чаще тонкий кишечник, но описаны случаи ретроградного ущемления толстой кишки, сальника, червеобразного отростка, маточной трубы.
Рис. 10. Ретроградное ущемление тонкой кишки (Sultan).
Л. И. Покрышкин наблюдал ретроградное ущемление тонкой кишки при ущемленной в грыжевом кольце cecum mbile.
По материалам Б. Е. Гайсинского, ретроградное ущемление наблюдалось в 2,6 % случаев ущемленных грыж: из 192 больных с ущемленными грыжами у 4 было ущемление в правосторонней паховой грыже, у одного — в левосторонней. По данным В. П. Мануйлова, из 500 больных с ущемленными паховыми и бедренными грыжами ретроградное ущемление наблюдалось у 15.
По литературным данным, ретроградное ущемление встречается чаще у пожилых людей в возрасте от 55 до 65 лет. Причины развития его до настоящего времени полностью не выяснены. П. И. Тихов писал о неудачном вправлении грыжевого содержимого как одной из причин ретроградного ущемления, когда часть грыжевого содержимого успевает войти в брюшную полость, другая же часть остается в грыжевом мешке; участок кишечника, оказавшийся в брюшной полости, находится в худших условиях питания, чем часть его, оставшаяся в грыжевом мешке; сдавление брыжейки тонкой кишки при ретроградном ущемлении значительно увеличивается вследствие перегиба ее на 180°.
Диагноз ретроградного ущемления до операции представляет значительные трудности. Нераспознанное и во время операции ретроградное ущемление заканчивается перитонитом, поэтому хирург должен обратить внимание на характер выпота в грыжевом мешке, а после рассечения ущемляющего кольца — на выпот, выделяющийся из брюшной полости. Мутный выпот в брюшной полости и прозрачный в грыжевом мешке будут указывать на омертвение петли кишки, располагавшейся в брюшной полости, и на отсутствие некротических изменений в петлях кишки, находившихся в грыжевом мешке.
Разрез в сомнительных случаях должен быть достаточно широким, чтобы иметь возможность обеспечить осмотр вышележащего участка кишечника.
Прогноз при ретроградном ущемлении более серьезен, чем при обычных ущемленных грыжах, так как некротический процесс в кишечной петле развивается непосредственно в брюшной полости.
Мнимое (ложное) ущемление
В грыжевом мешке, имеющем сообщение со свободной брюшной полостью, происходят вторичные изменения, связанные с поступлением в полость грыжевого мешка воспалительного экссудата.
Ранее вправимая грыжа становится невправимой, напряженной, возникают болевые ощущения. Эти симптомы ложного ущемления могут развиваться при прободении язвы желудка, тонкого кишечника, при холецистите, аппендиците и других острых заболеваниях органов брюшной полости, а также при травме полых органов. Непроходимость кишечника также может вызвать соответствующую перитонеальную реакцию в органах брюшной полости, находящихся в грыжевом мешке. Диагностика этих совместно развивающихся процессов трудна и требует внимательного осмотра больного, тщательного собирания анамнеза. При обследовании обращают внимание на сроки появления в животе болей, которые начинают беспокоить больного еще до развития патологических изменений в грыжевом мешке. При операции, предпринятой по поводу грыжи, определяют состояние кишечных петель, находящихся в грыжевом мешке, характер выпота и при малейшем подозрении на острые патологические процессы в брюшной полости переходят к лапаротомии.
К. И. Савицкий приводит наблюдения над 137 больными с ложными ущемлениями грыж, при которых только в 10 % случаев диагноз острого заболевания органов брюшной полости был поставлен до операции. Н. Г. Сосняков из 294 больных с ущемленными грыжами отметил ложное ущемление у 5, причем диагноз мнимого ущемления был поставлен до операции у 2 больных. При операции были обнаружены заворот кишечника, тромбоз брыжеечных сосудов, перитонит.
Туберкулезный перитонит при наличии грыжи может дать клинические явления, сходные до некоторой степени с ущемлением.
Внезапное ущемление ранее не выявлявшихся грыж
На отдельных участках передней брюшной стенки, типичных для образования грыж, могут после рождения оставаться выпячивания брюшины (предсуществующие грыжевые мешки), не выполняющиеся органами брюшной полости в течение длительного времени. Эти предсуществующие , предуготованные грыжевые мешки с последующим образованием грыжевых выпячиваний чаще наблюдаются в паховых областях как остатки незаращенного полностью брюшинно-пахового отростка (processus vaginalis peritonei).
Причиной внезапного появления грыжевого выпячивания с ущемлением его является резкое повышение внутрибрюшного давления при значительных физических напряжениях, сильном кашле, натуживании. Грыжевое выпячивание имеет чаще небольшие размеры, что соответствует небольшим размерам предсуществовавшего мешка.
При этих внезапно появившихся грыжах в анамнезе нет никаких указаний на какие-либо признаки бывших грыжевых выпячиваний; также может не быть жалоб и на болевые ощущения в участках, типичных для грыж.
Г. Вайншенкер оперировал по поводу внезапно ущемившихся паховых грыж 3 больных, которые категорически утверждали, что раньше у них выпячиваний в паховой области не было. Выпячивание у всех появлялось внезапно при неожиданном чрезвычайном напряжении, после чего сразу ощущалась резкая болезненность в паховой области. На операции были обнаружены узкие и длинные грыжевые мешки, типичные для случаев внезапного ущемления.
В одном из наших наблюдений у больной 48 лет внезапно появились боли и выпячивание под левой паховой складкой, которое раньше не наблюдалось. При пальпации определялись болезненность и припухлость в области наружного бедренного кольца. Несмотря на то что боли несколько стихли, все же нельзя было быть уверенным в отсутствии ущемленной бедренной грыжи, ранее не выявлявшейся. При операции выделен грыжевой мешок бедренной грыжи. Содержимое мешка — левая труба и яичник. Операция по Бассини.
Основной признак внезапно возникших грыж — появление связанных с ущемлением острых болей в типичных местах выхождения грыж. При жалобах больного на внезапно появившиеся боли в паховой области, в области бедренного канала, пупка необходимо после общего обследования и ощупывания определить наиболее болезненные участки, которые будут соответствовать грыжевым воротам (ущемляющему кольцу).
Читайте также:


