Сестринский уход при анаэробной хирургической инфекции
С Е П С И С.
Сепсис - это общее неспецифическое инфекционное заболевание нециклического типа, возникающее в условиях нарушенной резистентности (устойчивости) организма из-за снижения иммунитета, при постоянном или периодическом поступлении из местного очага инфекции в кровеносное русло микроорганизмов или их токсинов с развитием синдрома интоксикации. Из определения понятно, что основными моментами забо-левания являются: состояние первичного очага, иммунитета больного и резистности организма. Сепсис является вторичным заболеванием и должен относиться к осложнениям основного гнойно-септического процесса. Первичный сепсис (крип-тогенный), когда не выявлен первичный очаг, отмечается редко. История вопроса очень длительная и сложная. Заболевание было известно еще до Гиппократа и называлось "гнилокровием". Но причины его развития объяснялись химическими и физическими факторами. Только в 19 веке, с развититем микробиологии, определилась бактериологическая концепция этого заболевания (H. Schottmuller). Но она, в отрыве от состояния макроорганизма, оказалась несостоятельной, поэтому И.В. Давыдовским предложена макробиологическая концепция, т.е. состояние организма больного, его устойчивость (резистентность), активность иммунной системы. Хотя, по результатам изучения этой проблемы последнего времени, имеет место сочетание того и другого факторов (наличие суперинфекции с высоким ее напряжением в первичном очаге, достаточным для ее проникновения в кровеносное русло), разрушение элементов отграничения (например,грануляций при грубых перевязках), выраженный иммунодефицит, авитаминоз, сахарный диабет и др.
Классификация сепсиса:
1. По виду возбудителя:
2. По расположению входных ворот:
3. По наличию или отсутствию видимого очага инфекции:
- первичный (криптогенный - первичный очаг не выявлен),
4. По времени возникновения:
- ранний (до 14 дней с момента появления первичного очага),
- поздний (после 14 дней с момента появления первичного очага).
5. По клиническому течению:
- молниеносный - все симптомы развиваются за несколько часов, очень высокая летальность,
- острый - за несколько дней,
- подострый - за несколько недель, исход чаще благоприятный,
- хронический - течет годами с обострениями и ремиссиями.
6. По наличию или отсутствию гнойных метастазов:
- септицемия - сепсис без метастазов - характерно массивное поступление в кровь токсинов, тяжелая интоксикация, в крови могут обнаруживаться бактерии,
- септикопиемия - характерны бактериемия и гнойные метастазы в различных органах. Чаще из крови высеиваются стафилококки.
Симптомы: Для сепсиса характерна высокая t тела 40-41 гр. При септикопиемии - гектическая кривая, при септицемии, постоянно высокая t кривая. Отмечаются потрясающие ознобы, проливные поты, быстро наступает обезвоживание, истощение. Черты лица заостряются, кожа сухая с землистым оттенком или желтушная. Поведение больных неодинаково: одни вялые, апатичные, другие - возбужденные. Головная боль, бессонница, раздражительность. Язык сухой с белым налетом, печень и селезенка увеличены, тахикардия, снижения АД. Одышка, дыхание поверхностное. Запоры, в тяжелых случаях - поносы. Тошнота, рвота. Кровоизлияния на коже и слизистых, иногда - кровотечения из раны. Нередко развивается пневмония, микроинфаркты в селезенке, почках и других органах. Прогрессируют пролежни. В ОАК лейкоцитоз, лимфопения, СОЭ увеличено, эритропения, Нв снижен, гипопротеинемия. В крови высевается бактерии. В ране - грануляции вялые, серые, легко кровоточат, отделяемое скудное
. раневая поверхность увеличивается. Гибель наступает из-за тяжелой интоксикации и гнойных очагов в организме.
Самое тяжелое осложнение сепсиса - септический шок. Симптомы септического шока яркие и возникают внезапно:
- падение АД ниже 70-80 мм. рт.ст.,
- появление одышки, тахикардии более 90 ударов в мин,
- снижение диуреза до 500 мл в сутки,
- появление нервно-психических расстройств,
- появление диспепсических расстройств,
- аллергическая реакция кожи (петехии, сыпи).
Уход за больным: больному необходимо выделить специальную палату. Исключительное значение имеет уход за полостью рта, кожей, дыхательная и лечебная гимнастика, смена белья, кварцевание и уборка палаты, полноценное питание каждые 3 часа (высококалорийная пища с большим содержанием белков, витаминов).
1. Активное хирургическое лечение первичного и вторичного гнойных очагов.
2. Общая интенсивная терапия, включающая АБ-ую терапию, борьбу с интоксикацией, восполнение энтеропотерь.
3.Специфическая иммунизация, коррекция системы свертывания крови.
4. Поддержание ССС, функции дыхания, печени, почек.
Особенности сестринского ухода за больными с аэробной хирургической инфекцией:
1. Идеальная чистота в палатах.
2. Охранительный режим.
3. Точное соблюдение сан-эпид. режима.
4. Соблюдение правил асептики.
5. Соответствующая требованиям обработка инструментов и перевязочного материала.
6. Проветривание палат, применение дез. средств при их уборке.
8. Точное выполнение назначений врача.
9. Уметь защитить себя от микробного инфицирования (спец. одежда, маски, перчатки, антисептические средства).
10 Комплекс мероприятий по обеспечению ухода за постелью больного, предметами ухода.
Анаэробная инфекция -тяжелая токсическая раневая инфекция с преимущественным поражением мышечной и соединительной ткани, вызванная анаэробными микроорганизмами. Анаэробы размножаются без доступа кислорода и вызывают клиническую картину без признаков типичной воспалительной реакции организма на инфекцию.
Различают следующие виды анаэробной инфекции:
1) клостридиальная, вызываемая клостридиями, особыми бактериями, имеющими споры и очень устойчивыми к термическим и химическим факторам (столбняк, газовая гангрена).
2) неклостридиальная, вызываемая неклостридиальной группой анаэробов, не образующих спор. Это представители обычной аутомикробной флоры человека (гнилостная хирургическая инфекция).
Газовая гангрена.
Летальность 10-90%. Чаще при ранениях нижних конечностей, сильном загрязнении раны землей. Ослабленность организма, кровопотеря, нарушение кровообращения способствуют развитию заболевания. Инкубационный период 4-14 суток.
1. Эмфизематозная (классическая) - выражено газообразование.
2. Отёчно-токсическая - превалирует отек, газообразование недостаточное.
3. Флегмонозная - мене бурное течение, ограничивается каким-нибудь участком.
4. Путридная (гнилостная) - развивается очень бурно, сопровождается быстрым распадом тканей.
Общие симптомы: тяжелая интоксикация организма. Поступление токсинов в кровь (токсемия) приводит к развитию инфекционно-токсического шока. Первоначальное возбуждение сменяется глубокой заторможенностью, возможна потеря сознания. t 39-40 гр., тахикардия, падение АД, дыхание учащенное, поверхностное. Язык сухой, жажда, рвота. В ОАК - лейкоцитоз со сдвигом влево, СОЭ увеличено, Нв падает, эритропения. Развивается олигурия, затем анурия. В ОАМ - белок, эритроциты. При несвоевременном лечении - смерть в течение 2-3 суток.
Профилактика:
а) специфическая - введение 30000 ЕД противогангренозной сыворотки и противогангренозного бактериофага (при обширных грязных ранах).
б) неспецифическая - ранняя радикальная ПХО с иссечением нежизнеспособных тканей. При подозрительном состоянии вести наблюдение за раной, не накладывая первичных швов. АБ - терапия, хорошая иммобилизация.
Лечение:
1.Оперативное: как можно раньше! Производят глубокие (до кости) разрезы по всей длине пораженных участков (лампасные разрезы) от 2 до 5. Суставы не пересекают, не нарушают целостность круглых сосудов. Удаляют гематомы, некротизированные мышцы, вскрывают полости. Рану оставляют открытой, повязки с перекисью водорода - рыхло, поверхностно. По жизненным показаниям - ампутация конечности.
2. Специфическое: в/в капельно медленно (1мл/мин) вводят поливалентную противогангренозную сыворотку ( при установленном возбудители - моновалентную) 150 000 - 200 000 ЕД в теплом изотоническом растворе NaCl.
3. Общее лечение:инфузионная терапия до 4 литров в сутки (гемодез, полидез, реополиглюкин, белковые кровезаменители), барокамера, переливание крови, АБ, витамины, посиндромная терапия, диетическое питание.
Сестринский процесс при уходе за больными с газовой гангреной:
1. Отдельная палата.
2. Индивидуальный пост м/с и врача.
3. Бельё, инструменты, халаты проходят специальную обработку отдельно.
4. Все перевязки - в перчатках и фартуке.
5. Уборка палат 2 раза в день с использованием 6% раствора перекиси водорода и 1% моющего средства. Весь уборочный инвентарь автоклавируется 20 мин при 2 атм.
6. Используемый перевязочный материал собирают в закрытую ёмкость и затем сжигают.
7. Стерилизация инструментов дробная (повторная) с целью уничтожения микробов.
Столбняк.
Острое общее инфекционное заболевание, вызываемое анаэробной спороносной палочкой (Clostridium tetani) и осложняющее течение раневого процесса. Столбнячная палочка широко распространена в природе, её споры встречаются на поверхности тела, в кишечнике человека и животных. Входные ворота - любая рана. Необходимым условием для развития столбняка являются:
- наличие мертвых тканей,
- отсутствие аэрации раны,
- снижение сопротивляемости организма.
Инкубационный период от 2 суток до 3 недель и более.
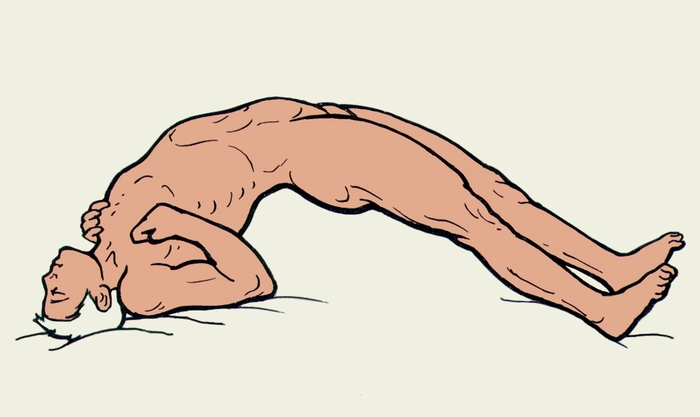
Возбудители столбняка выделяют токсины нейротропного действия, чем и обусловлена клиника заболевания. В продромальном периоде - общее недомогание, головная боль, подергивание и судорожные сокращения мышц вокруг раны, иногда повышение t , светобоязнь, ригидность, мышечная гипертония.
При восходящей форме ригидность возникает в поврежденной конечности, при нисходящей - начинается с жевательной мускулатуры (тризм), что затрудняет открытие рта. Затем присоединяются судорожные сокращения мимических мышц (сардоническая улыбка). Потом в процесс вовлекаются затылочные мышцы и мышцы спины, брюшной стенки. Развиваются клонические судороги всей скелетной мускулатуры. Голова больного запрокидывается назад, позвоночник изгибается к кпереди, больной как бы опирается на затылок и пятки (опистотонус). Сознание сохранено. Самые незначительные раздражения приводят к приступу судорог (световые, звуковые, механические), продолжающемуся 1-2 мин и повторяющемуся через 30мин - 1 час. Возникает спазм мышц гортани, глотки, диафрагмы, межреберных мышц, всё это затрудняет дыхание, возможна его остановка. При сильных судорогах могут происходить переломы костей (чаще позвоночника, ребер), разрывы мышц и полых органов. Отмечается подъём t до 40-42 гр., тахикардия, одышка, обильный пот.
Профилактика:
Плановая профилактика:
- введение АКДС с детского возраста по прививочному календарю,
- ревакцинация людей определенных профессий, где высок риск заболевания столбняком.
Экстренная профилактика:
- специфическая: введение 3000 МЕ ПСС или 400 МЕ противостолбнячного иммуноглобулина по Безредке.
- неспецифическая: раннее и радикальное проведение ПХО
Местное лечение:
- оперативное - это ПХО, при этом удаляют некротизированные ткани и обеспечивают доступ воздуха в глубину раны,
- протеолитические ферменты, которые очищают рану и ускоряют её заживление.
- введение ПСС в дозе 150 - 200 000 МЕ, 1 мл СА,
- насыщение организма кислородом с помощью барокамеры,
- применение АБ широкого спектра действия,
Роль медицинской сестры в уходе за больными столбняком.
1. Создать полный покой, оградив от любых раздражителей (на окнах - шторы, тишина и т.д.).
2. Изолированная палата, индивидуальный пост среднего и младшего медицинского персонала в палате (приступ - в любую минуту).
3. При спазме уретры - мочу выпускают 2 раза в сутки резиновым катетером, судно - резиновое, предварительно анестезия.
4. Проветривание палаты, предупреждение переохлаждения больного.
5. Борьба с запорами - очистительная клизма.
6. Обработка полости рта, гигиенический уход за кожей, подмывание больного - производить аккуратно, во избежание судорожного припадка.
7. Питание через назо-гастральный зонд. Пища должна быть механически обработанной, жидкой, высококалорийной, легкоусвояемой, с большим содержанием витаминов.
Дата добавления: 2016-06-15 ; просмотров: 13817 ;
[youtube.player]План лекции:
1. Понятие о гнойной хирургической, анаэробной инфекции и столбняке;
2. Местные и общие признаки хирургической инфекции;
3. Организация сестринского ухода за пациентом при гнойной хирургической, анаэробной инфекции и столбняке.
Хирургическая инфекция – это заболевания, вызываемые внедрением в организм патогенных микроорганизмов, сопровождающиеся гнойно-воспалительными и гнойно-некротическими процессами в органах и тканях, требующие хирургического лечения.
По клиническому течению:
Ø острая гнойная инфекция;
Ø хроническая гнойная инфекция.
По этиологическому фактору:
Ø Неспецифическая,
ü гнойная (аэробная);
Ø Специфическая.
По распространенности:
Ø местная;
По анатомической локализации:
ü фурункул носа,
ü абсцесс предплечья и т.д.
Ø общая (сепсис).
ü протейный и т. д.
Острая гнойная хирургическая (аэробная) инфекция – возбудители: кокки (стафилококки, стрептококки, пневмококки), патогенные грибы, простейшие.
Местная гнойная хирургическая инфекция:
Ø Фурункул– это воспаление волосяного мешочка (опасен на лице).
Ø Карбункул – это воспаление нескольких волосяных луковиц, сальных желез и клетчатки вокруг.
Ø Гидраденит - это воспаление потовых желез. Вызывает стафилококк.
Ø Фолликулит - это воспаление волосяного фолликула.
Ø Флегмона – это неограниченное распространенное гнойное воспаление в межклеточном пространстве.
Ø Специфическая флегмона – это аденофлегмона, медиастенит, парапроктит, паранефрит, параколит.
Ø Абсцесс – это ограниченное пиогенной оболочкой гнойное расплавление тканей (в любых тканях и органах).
Ø Рожистое воспаление – это острое поверхностное прогрессирующее воспаление кожи и слизистых оболочек (вызывает стрептококк).
Ø 4 формы рожи - это эритематозная, буллезная, флегмонозная, некроз.
Ø Эризипелоид- это свиная рожа.
Ø Лимфангит – это воспаление лимфатических сосудов (обычно бывает вторичным заболеванием, осложнением гнойных заболеваний кожи и слизистых оболочек).
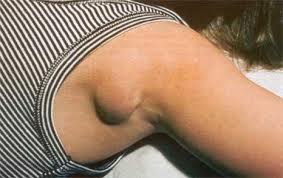
Ø Лимфаденит- это воспаление лимфатических узлов (чаще вторичное).
Ø Флебит - это воспаление стенки вены без образования в ее просвете тромбов.
Ø Тромбофлебит – это острое воспаление стенки вены с образованием в просвете ее тромба (сгустка крови).
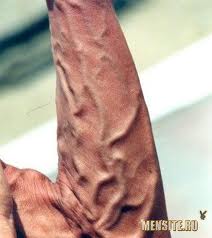
Ø Бурсит - это воспаление синовиальных суставных сумок.
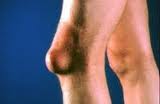
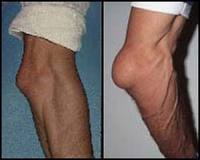
Ø Тендовагинит– воспаление синовиальных влагалищ сухожилий (может быть острым или хроническим, асептическим и гнойным).
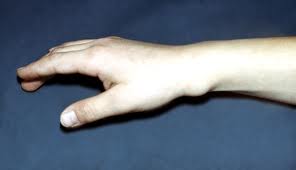
Ø Гнойный артрит– это гнойное воспаление сустава.
Ø Остеомиелит - это гнойное воспаление костного мозга.
Общая гнойная хирургическая инфекция (сепсис) – тяжелое патологическое состояние, которое вызывается разнообразными микроорганизмами, и их токсинами.
Острая анаэробная хирургическая инфекция –тяжелая токсическая раневая инфекция, вызванная анаэробными микроорганизмами, с преимущественным поражением соединительной и мышечной ткани. Её часто называют анаэробной гангреной, газовой гангреной, газовой инфекцией.
Гнилостная анаэробная инфекция – вызывается различными представителями анаэробной неклостридиальной микрофлоры в сочетании с анаэробными микроорганизмами.
Острая специфическая инфекция –это столбняк, сибирская язва, дифтерия ран и бешенство.
Хроническая специфическая инфекция – это туберкулез, актиномикоз, сифилис и лепра, вызывается специфическими возбудителями (туберкулезной палочкой, лучистым грибком, бледной спирохетой, палочкой лепры).
Местные признаки хирургической инфекции:
1. Гиперемия (покраснение),
2. Отёк, уплотнение (инфильтрация),
3. Местное повышение температуры,
5. Нарушение функции органа.
Общие признаки хирургической инфекции:
1. Лихорадка (повышение температуры),
2. Общая интоксикация (проявляется общей слабостью, головными болями, периодически возникающими ознобами, учащением пульса),
5. Протеинурия (белок в моче),
6. Нарушение функции печени и почек,
7. Увеличение СОЭ.
Сестринский уход за пациентом при гнойной хирургической, анаэробной инфекции и столбняке:
1. Пациента поместить в специализированный бокс и закрепить за ним для ухода медицинскую сестру.
2. Заходить в палату медицинской сестре нужно надев чистый халат, косынку, маску, бахилы и резиновые перчатки.
3. Обеспечить пациенту строгий пастельный режим.
4. Создать пациенту полный физический и психический покой.
5. Каждые 2 ч проводить мониторинг функций жизненно важных органов:
ü следить за АД,
ü температурой тела,
ü частотой и характером стула.
6. Регулярно делать анализ мочи (для контроля функции почек).
7. Подсчитывать суточный диурез.,
8. При наличии дренажей в ранах обеспечить контроль за их состоянием, количеством и характером отделяемого, состоянием кожи вокруг дренажного канала. Для предупреждения возможности дополнительного инфицирования используют закрытый аппарат Боброва.
9. В истории болезни отмечать количество отделяемого и его характер (гной, кровь и т.д.).
10. Раз в сутки меняют соединительные трубки на новые или промывать и дезинфицировать старые.
11. Иметь в палате подготовленный стерильный специальный передвижной столик для срочной перевязки. Перевязки накладывают отдельными инструментами, предназначенными только для данного пациента, которые потом погружают в дезинфицирующий раствор.
12. Повязка, закрывающая послеоперационную рану, всегда должна быть чистой, при ее промокании (кровью, гноем, любым секретом) необходимо немедленно сообщить врачу.
13. Перевязочный материал после дезинфекции сжигают.
14. Оказывать психологическую поддержку пациенту.
15. Пища пациента должна быть щадящей, легкоусвояемой, богатой витаминами.
16. Посуду после кормления пациента дезинфицировать в 2 % растворе гидрокарбоната натрия, прокипятить и промыть в проточной воде.
17. Оказывать помощь при физиологических отравлениях.
18. Обеспечить гигиенический туалет кожи и слизистых.
19. Осуществлять контроль за мочеиспусканием и своевременным опорожнением кишечника.
20. Проводить уход за мочевым катетером при его наличии.
21. Следить за положением пациента в постели: поднимать головной конец кровати при нарушении функции дыхания, корректировать положение при дренировании ран и полостей тела.
22. Проводить профилактику пролежней, которые при сепсисе рано развиваются и плохо заживают.
23. Поддерживать санитарно-эпидемиологический режим палаты. Палату убирать 2 — 3 раза в сутки с применением 6 % раствора перекиси водорода и 0,5 % раствора моющего средства, после чего включать бактерицидный облучатель.
24. Постельное и нательное белье дезинфицировать в 2 % растворе кальцинированной соды с последующим кипячением и отправлением в прачечную.
25. Создавать атмосферу покоя в палате.
Дата добавления: 2015-09-29 ; просмотров: 9105 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
[youtube.player]Анаэробная инфекция- это тяжелая токсическая раневая инфекция, вызванная анаэробными микроорганизмами, с пре имущественным поражением соединительной и мышечной ткани.
Анаэробную инфекцию часто называют анаэробной гангреной, газовой гангреной, газовой инфекцией.
Все эти бактерии являются анаэробными спороносными палочками .Патогенные анаэробы распространены в природе, сапрофитируют в кишечнике млекопитающих, с фекалиями попадают в почву. Вместе с землей они могут попасть в рану. Возбудители устойчивы к термическим и химическим факторам.
Анаэробные бактерии выделяют сильные токсины, вызывающие некроз соединительной ткани и мышц. Также они вызывают гемолиз тромбоз сосудов, поражение миокарда, печени, почек. Для развития анаэробной инфекции имеет большое значение отсутствие свободного доступа кислорода с нарушением кровообращения в травмированных тканях.
- обширные повреждения мышц и костей;
- глубокий закрытый раневой канал;
- наличие раневой полости, плохо сообщающейся с внешней средой;
- нарушение кровообращения ткани из-за повреждения сосудов;
- большие некротизированные участки с плохой оксигенацией.
Клиника: Клинические формы:
Состояние пациента тяжелое, прогрессирует интоксикация (слабость, тошнота, рвота, плохой ;сон, заторможенность., бред) кожные покровы бледные с желтушным оттенком, заострившиеся черты лица. Пульс значительно учащен, и -не соответствует температуре, артериальное давление снижено, температура тела от субфебрильной до высокой. При исследовании крови определяется анемия, высокий лейкоцитоз со сдвигом лейкоцитарной формулы влево. Диурез снижен, в моче определяются лейкоциты, цилиндры и белок.
В области раны пациент отмечает появление сильных распирающих болей. Кожа вокруг раны цианотична, холодная на ощупь, с расширенными синюшными венами. Конечность отечна, при пальпации определяется крепитация мягких тканей (из-за наличия в них воздуха). При перевязках или вскрытиях раны из нее выделяется скудное отделяемое с неприятным запахом и пузырьками воздуха. При рентгенологическом исследовании видны участки скопления газа, расслаивающиеся мышцы.
Для уточнения диагноза необходимо проводить бактериологическое исследование.
Лечение анаэробной инфекции должно быть комплексным. Пациента экстренно госпитализируют в гнойно-септическое отделение хирургического стационара в отдельный бокс.
После постановки диагноза проводится оперативное вмешательство -широкое и глубокое вскрытие раны, иссечение некротизированной ткани и дренирование. При ухудшении общего состояния и нарастании местных симптомов прибегают к радикальной операции — ампутации конечности.
Общее лечение включает в себя применение смесей противогангренозных сывороток, инфузионная терапия, переливание крови, плазмы и кровезаместителей, антибактериальная терапия, высококалорийное питание, симптоматическое лечение.
Для профилактики анаэробной инфекции необходимо: ft ранняя и радикальная первичная хирургическая обработка ран;
-дренирование размозженных, загрязненных, огнестрельных и нагноившихся ран;
-хорошая транспортная и лечебная иммобилизация на конечность с поврежденными тканями; I
-ранняя антибиотикотерапия при обширных ранах.
Уход за пациентом с анаэробной инфекцией. Пациента госпитализируют в специализированный бокс с выделением особого медицинского персонала для ухода за ним. При входе в палату сестра переодевается в чистый халат, косынку, маску, бахилы и резиновые перчатки. Перевязки делают отдельными инструментами только для данного пациента, которые потом погружают в дезинфицирующий раствор. Перевязочный материал после дезинфекции сжигают. Палату убирают 2—3 раза в день с применением 6% раствора перекиси водорода и .0,5% раствора моющего средства, после чего включают бактерицидный облучатель. Постельное и нательное белье дезинфецируют в 2% растворе кальцинированной соды с последующим кипячением и отправлением в прачечную.
Посуду после использования дезинфецируют в 2% растворе гидрокарбоната натрия, кипятят и промывают в проточной воде.
Сестра в первые сутки ежечасно, а в последующие — 3-4 раза в день контролирует состояние пациента: измеряет артериальное давление, температуру тела, подсчитывает пульс, частоту дыхания. Под пораженную конечность подкладывается клеенка с пеленкой, которые меняют как можно чаще. Рану с дренажами оставляют открытой. При сильном промокании ее кровью, при появлении распирающей боли, немедленно сообщают врачу.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Источником инфекции являются больные любой формой газовой гангрены. Основной путь передачи – контактный. Инфицирование может произойти при попадании возбудителя газовой гангрены на поврежденные кожу и слизистые оболочки с землей, грязным бельем, одеждой, а также недостаточно простерилизованными предметами медицинского назначения. Для лечения больных выделяются отдельные палаты со специальным входом, операционную - перевязочную с приточно - вытяжной вентиляцией, не сообщающиеся со вторыми отделениями.
Стены помещений облицовывают кафельной плиткой на высоту не менее
2-х метров, пол покрывают пластиком или линолеумом. Поверхности мебели, аппаратуры и оборудования покрывают толстыми непористыми материалами, легко поддающимися механической очистке и дезинфекционной обработке.
Все помещения для больных с анаэробной инфекцией оборудуют настенными или потолочными ОВН-150 из расчета 1 облучатель на 30 квадратных метров помещения или ОБП- 300 из расчета 1 облучатель на 60 квадратных метров помещения.
Больной в приемном покое проходит (по возможности) полную или частичную санитарную обработку. В тяжелых случаях больной без обработки сразу поступает в палату.
Перед поступлением и после выписки больного кровать, прикроватную тумбочку, подставку для прикроватного судна (если таковая имеется ) протирают ветошью, обильно смоченной 6 % раствором перекиси водорода с 0,5 % моющего средства. Кровать заправляют постельным бельем, прошедшим камерную дезинфекционную обработку по режиму для споровых форм бактерий.
Грязное белье перед стиркой обеззараживают путем замачивания и последующего кипячения в 2% растворе кальцинированной соды (моющего средства) в течение 120 минут с момента закипания.
Больному выделяют индивидуальные предметы ухода: плевательницу, подкладное судно и т.д., которые после использования моют. После выписки больного предметы ухода подвергают дезинфекции.
Для мытья рук и туалета больных используют мыло в мелкой расфасовке.
Посуду после использования замачивают в 2% растворе соды и кипятят в течение 90 минут. Затем моют проточной водой и хранят в закрытом шкафу.
Уборку палат производят не реже 2 раз в день влажным способом с применением 6 % раствора перекиси водорода с 0,5 % моющего средства.
Уборочный материал маркируют и используют строго по назначению. После использования автоклавируют в течение 20 минут, хранят в отведенном месте.
Перевязочную оборудуют стационарными бактерицидными облучателями, а также воздухоочистителями.
Хирург, процедурная сестра перед входом в перевязочную надевают маску, бахилы. Во время операции или перевязки надевают клеенчатый фартук, который после каждой операции или перевязки протирают ветошью, смоченной в 6% растворе перекиси водорода с 0,5 % моющим средством.
Перевязочный материал используют однократно, во время операции или перевязки его собирают в специально выделенный бикс, автоклавируют в течение 20 минут и уничтожают. Запрещено выбрасывать материал без обеззараживания.
Инструментарий, используемый во время операции или перевязки собирают в емкость.
Уборку операционно-перевязочной производят влажным способом не реже 2 раз в день с применением 6 % раствора перекиси водорода с 0,5% моющего средства с использованием индивидуальных средств защиты: респираторы типа РУ-60 и перчатки. После дезинфекции помещение моют горячей водой и включают бактерицидные облучатели на 1,5- 2 часа.
Для проведения сеансов гипербарической оксигенации используют одноместные барокамеры, установленные в специально выделенном барозале.
Больному на время проведения сеанса выделяют индивидуальную подстилку типа небольшого матраса и подголовник. С целью уменьшения рассеивания инфекции через чехол на подстилке меняют после каждого сеанса. При невозможности этого требования подстилку обшивают клеенкой или пленкой. После процедуры протирают ветошью, смоченной дезинфицирующем раствором.
После проведения операции или перевязки, весь инструментарий погружают в 6% раствор перекиси водорода с 0,5% моющего средства на 60 минут или кипятят в течение 90 минут.
Основные антисептические средства.
Антисептика - это совокупность методов, которые направлены на снижения или ослабление жизнедеятельности микроорганизмов в ране, тканях и пустотах человеческого тела с целью предупреждения или лечения хирургической инфекции.
[youtube.player]1. Качественный уход за пациентами, так как это влияет на исход
2. В палатах должна быть обеспечена идеальная чистота и создан охранительный режим.
3.Точное соблюдение санэпидрежима (принимать все меры для
нераспространения гнойной инфекции, строго соблюдать правила
- Перевязочный материал после снятия его с гнойной раны должен сжигаться.
- Питание больных должно быть полноценным.
- Проведение гигиенических мероприятий.
- Использование дезинфицирующих средств при уборке палаты, после чего в палате включается бактерицидная лампа.
Медсестра должна уметь защищать себя от микробного инфицирования (спецодежда, маска, перчатки, антисептические средства).
Лекция №6
План:
- Сепсис – общая гнойная хирургическая инфекция (понятие, причины, виды, клиника, лечение, роль медицинской сестры в уходе за пациентами).
- Газовая гангрена: возбудители, виды, клиника, лечение.
- Специфическая и неспецифическая профилактика газовой гангрены.
- Столбняк: возбудители, клиника, лечение.
- Экстренная профилактика столбняка.
- Роль медицинской сестры в уходе за пациентами с анаэробной инфекцией.
- Санэпидрежим в отделении с анаэробной инфекцией.
Сепсис – общая гнойная хирургическая инфекция (понятие, причины, виды, клиника, лечение, роль медицинской сестры в уходе за пациентами).
Сепсис – это тяжелое заболевание, вызываемое различной микрофлорой и ее токсинами. Сепсис относится к хирургической неспецифической инфекции.
От всех инфекционных заболеваний сепсис отличается незаразностью и отсутствием инкубационного периода.
При сепсисе возбудитель находится в кровеносном русле, и поэтому сепсис - это генерализованное заболевание.
Тяжесть течения зависит от:
- вида и вирулентности микроорганизма;
- очага внедрения инфекции;
- его характера, объема разрушенных тканей;
- состояния кровообращения в очаге;
(возникает в ответ на проникновение микроорганизмов в организм человека);
(развивается на фоне первичного воспалительного процесса, например, фурункула, карбункула и др.).
I. По виду возбудителя, вызвавшего сепсис:
II. По происхождению:
- воспалительный (после острой хирургической инфекции);
- послеоперационный (нарушение асептики);
- криптогенный (источник не установлен).
III. По локализации первичного очага:
IV. По клиническому течению:
- молниеносный (все симптомы развиваются за несколько часов, высокая
- острый (все симптомы развиваются за несколько дней);
- подострый (все симптомы развиваются за несколько недель);
- хронический (течет годами с обострениями и ремиссиями).
V. По времени возникновения:
- ранний (до 14 дней с момента появления первичного очага);
- поздний (после 14 дней с момента появления первичного очага).
VI. По клинико – анатомическим признакам:
- септикопиемия – сепсис с метастазами (с возникновением в органах и тканях гнойных очагов);
- септицемия – сепсис без метастазов (клинически протекает тяжелее).
Клиника. Специфических симптомов нет.
а) нарушения со стороны ЦНС (головная боль, раздражительность, бессонница, угнетенное состояние);
- общая реакция организма (повышение температуры тела до 40ºС со значительным колебанием утром и вечером, похудание, проливные поты, озноб, гнойное метастазирование);
- со стороны ССС (пульс частый, слабого наполнения, АД снижено, венозное давление снижено). В крови: нарастающая анемия, СОЭ повышена, лейкоцитоз со сдвигом влево;
- со стороны паренхиматозных органов (понижение относительной плотности мочи, в моче белок, форменные элементы, ухудшается функция печени – желтуха, явления гепатита, селезенка увеличена);
- со стороны ЖКТ (снижение аппетита, упорный понос, тошнота, рвота);
- со стороны раны (вялость грануляций, скудность отделяемого – грязно-мутный цвет гнилостного характера, тромбозы сосудов, лимфангит, лимфаденит).
Лечение.
Лечение должно быть комплексным, направлено на борьбу с возбудителем, на уменьшение интоксикации, повышение защитных сил организма:
- антибиотикотерапия (с учетом чувствительности);
- обильное питье (чай, морс, витаминизированные напитки, молоко);
введение в/в капельно физраствора, 5% р-ра глюкозы;
- дробное переливание крови, плазмы, белковых препаратов;
- введение вакцин, сывороток, гормонов;
- в тяжелых случаях гемосорбция, лимфо- и плазмосорбция.
- активное лечение очага инфекции (вскрытие гнойника, гнойных затеков,
удаление инородного тела).
Роль медицинской сестры в уходе за пациентом:
Медицинская сестра должна хорошо владеть техникой введения различных препаратов, особенно важно точно выполнять по времени введение антибиотиков (для поддержания в организме необходимой концентрации) а/б, точно выдерживать дозу препарата.
Большое значение для исхода заболевания имеет сестринский уход. Кормление пациента должно быть дробным, высококалорийным (мясной экстракт, отварная рыба, яйца, свежие овощи, фрукты, творог, обильное питье - чай, морс, витаминизированные напитки, молоко).
[youtube.player]Читайте также:


