Шейный лимфаденит при красной волчанке
Увеличение лимфатических узлов, обычно лишь умеренной степени, часто наблюдается при системной красной волчанке.
Эта реакция естественна при болезни, характеризующейся избыточным образованием антител и увеличением числа плазматических клеток.
Уже Kaposi (1872) описывал у 29-летней женщины увеличение лимфатических узлов, причем шейные узлы были величиной до кулака. В отдельных случаях были обнаружены или плотные, безболезненные, двусторонние увеличенные паховые лимфатические узлы, или шейный аденит с припуханием затылочных лимфатических узлов.
При тщательном исследовании увеличение лимфатических узлов, особенно значительное в периоды выраженной активности процесса у больных, не подвергавшихся гормональной терапии определялось у 78 % из них. Необходимо подчеркнуть, что по наблюдениям последних лет полиадения является одним из ранних признаков системной красной волчанки. Так, у ряда больных, обследованных в начале болезни, поражение суставов, как правило, сопровождалось генерализованной или регионарной аденопатией.
Г.А. Раевская отмечала лимфаденопатию у 15 из 17 больных, А.В. Иванова — у 30 из 37. В больших сводках частота увеличения лимфатических узлов составляет обычно 30-70 %. Так, Harvey системное увеличение лимфатических узлов отмечал у ⅓ больных; регионарно поражались чаще шейные и подмышечные. По Armz-Cruz и др. (1958), лимфатические узлы увеличены почти у половины больных. Fox (1943) полиадению находил у 66,7% из 280 больных.
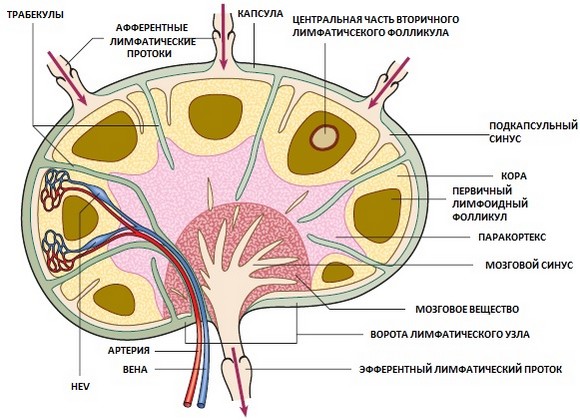
Строение лимфатического узла
Особенное внимание стоит обратить на кубитальные узлы, подкрыльцовые, шейные, паховые и др. Редко обнаруживается увеличение подбородочных, затылочных лимфатических узлов, лимфатических узлов брюшной полости. Как правило, лимфатические узлы не обращают на себя внимания самих больных, они мягкой или эластической консистенции, подвижные, шаровидной или овальной формы (например, кубитальные), увеличение обычно двустороннее, без явлений периаденита, не сопровождается воспалительными явлениями, лимфатические узлы не чувствительны или слабо чувствительны при ощупывании, не размягчаются, не дают свищей (как, впрочем, и в других случаях системной лимфаденопатии). Под влиянием стероидной терапии увеличенные лимфатические узлы могут быстро сократиться, что обычно сопровождается и тенденцией к нормализации белковой формулы сыворотки крови. При обратном развитии увеличенных лимфатических узлов не остается и фиброзных образований.
В ряде случаев, однако, увеличение лимфатических узлов, особенно шейных, может быть чрезмерным. Узлы могут долго оставаться гиперплазированными и прорываться в дальнейшем наружу с отторжением некротической массы.
Тареев Е.М. и его коллеги наблюдали больную 14 лет с зудящей эритемой на лице, выраженными трофическими расстройствами, артральгиями, не правильной лихорадкой, рецидивирующей пневмонией, полисерозитом (плеврит, перикардит, асцит), поражением почек, увеличением печени, селезенки и лимфатических узлов до величины грецкого ореха. Предполагали туберкулез, лимфогранулематоз, затем системную красную волчанку.
При гистологическом исследовании шейного лимфатического узла обнаружена гиперплазия лимфаденоидной ткани. В дальнейшем наблюдалось периодическое обострение шейного лимфаденита. Больная умерла при нарастающих явлениях кахексии, трофических расстройств.
На вскрытии диагноз системной красной волчанки был подтвержден. Помимо поражения кожи, обнаружен распространенный лимфаденит, гиперплазия селезенки и периспленит, жировая дистрофия печени, мышцы сердца, нефрит с нефротическим компонентом, сливная правосторонняя пневмония, истощение, пролежни.
При микроскопическом исследовании лимфатических узлов выявлена картина неспецифического воспаления аллергического характера, в шейном лимфатическом узле — неспецифическая гиперплазия, участки некроза, васкулиты.
В отдельных случаях системной красной волчанки лимфаденопатия (аденомегалия) наряду с увеличением печени и селезенки также приводила к ошибочному диагнозу лимфогранулематоза (Armaz-Cruz и др., 1958), что более обычно для ревматоидного артрита.
Появление полиадении, особенно увеличение шейных и кубитальных лимфатических узлов, у больных дискоидной красной волчанкой часто предвещает генерализацию болезни.
В то же время следует иметь в виду, что увеличение лимфатических узлов, особенно шейных, может быть у больных системной красной волчанкой, как и больных ревматоидным артритом, за счет туберкулезного казеоза. Например, среди больных Тареева Е.М. в ранних наблюдениях у 6 был туберкулез лимфатических узлов.

Пальпация лимфатических узлов
Таким образом, лимфаденопатия — один из весьма частых и сравнительно ранних признаков системной красной волчанки, с определенным морфологическим субстратом. В последнее время, в связи с широким распространением стероидно-резохиновой терапии, лимфаденопатия наблюдается, несомненно, реже, а лимфаденомегалия только в запущенных, долго не леченных случаях.
Из общих признаков ранними при системной красной волчанке обычно являются лихорадка (или субфебрилитет), недомогание, необъяснимая усталость; несколько позже появляются трофические расстройства, исхудание и кахексия.
Системная красная волчанка (СКВ)

Прогноз для людей с таким заболеванием как системная красная волчанка значительно улучшился с тех пор, как появилось адекватное лечение. В настоящее время почти 70% пациентов имеют шанс прожить 20 и более лет после первичной диагностики заболевания. Течение заболевания индивидуально и трудно предсказать периоды обострений.СКВ обычно развивается медленно и подчас человек в течение длительного времени не замечает симптомов .
Периоды обострения иногда называют вспышками или рецидивами.Периоды, следующими за обострениями, называют периодами ремиссии.В некоторых случаях имеет место стремительное развитие СКВ.Рецидивы и ремиссии возникаю подчас спонтанно, внезапно. И поэтому предсказать рецидив, степень тяжести , длительность обострения не представляется возможном. Кроме того, при рецидиве возможно появление новых симптомов.
Дети тоже могут болеть волчанкой ,хотя как правило заболевание развивается в подростковом возрасте или в более старшей группе.СКВ в детском возрасте протекает более тяжело, чем у взрослых и часто происходит повреждение органов и систем ( почки и сердце).Возможно это происходит из-за разницы в скорости метаболизма и степени завершенности дифференцировки тканей.Часть пациентов вынуждена вести менее активный образ жизни, чем здоровые люди из-за наличия быстрой утомляемости, боли в суставах .Кроме того, снижается способность к аэробной физической активности ( ходьба или плавание), которая необходима для лучшего насыщения крови кислородом.У некоторых пациентов бываю следующие осложнения СКВ:
- Проблемы с беременностью
- Проблемы с почками
- Проблемы с сердцем
- Проблемы с органами дыхания
- Системы кроветворения
- Нервной системы
- Психические нарушения.
Большинство людей с системной красной волчанкой сохраняют свою обычную повседневную физическую активность. Но нередко приходится корректировать уровень физической активности из-за усталости, болей в суставах или других симптомов, вплоть до полного прекращения активной деятельности.
У большинство пациентов с СКВ можно прогнозировать нормальную или почти нормальную продолжительность жизни.Это зависит от наличия поражения жизненно важных органов ( таких например как почки) и степени нарушения их функций.СКВ, как правило, не вызывает повреждения или деформации суставов, как бывает при ревматоидном артрите или другом аутоиммунном заболевании. У медикаментов, применяемых для лечения СКВ средней и тяжелой формы, есть масса побочных эффектов и нередко при длительном приеме этих препаратов бывает трудно понять чем вызвана симптоматика — самим заболеванием или побочным действием лекарств.В недалеком прошлом патогенез СКВ был не понятен и пациенты нередко умирали в более молодом возрасте, особенно когда появлялись осложнения во внутренних органах.В настоящее время, когда появилось патогенетическое лечение, прогностическая продолжительность жизни значительно выросла.Около 90% пациентов проживают 5 и более лет после постановки диагноза и почти 70% 20 лет и более.
Причины
Системная красная волчанка (СКВ) является аутоиммунным заболеванием, то есть иммунная система агрессивно реагирует на собственные ткани воспринимая их как чужеродные . СКВ не инфекционное заболевание и не контагиозно.Пока не удается выяснить, почему иммунная система воздействует на собственные ткани.Отчасти предполагается генетическая детерминированность сбоя иммунной системы. Но большинство ученых сходятся во влияние комбинации факторов, провоцирующих аутоиммунную реакцию.
Избыточное воздействие ультрафиолетового излучения ( обычно солнечного света) является триггером процесса или обострения.
Считается что эстрогены тоже влияют на возможность появления волчанки .Связывают это с тем ,что женщины больше болееют СКВ. И хотя уровень гормонов больше всего во время беременности, немалая часть женщин заболевают в возрасте после 45 лет, когда уровень эстрогена минимальный.
Курение увеличивает риск появления СКВ и ухудшают прогноз при имеющемся заболевании.
Некоторые медикаменты считаются триггерами СКВ.
Некоторые инфекции считаются триггерами СКВ.У части пациентов с цитомегаловирусом, гепатитом С, парвовирусом через некоторое время развивалась системная красная волчанка.У детей такой инфекцией считается вирус Эпштейн- Барра.
Интоксикация различными химическим веществами ( например трихлорэтиленом).
- женский пол
- раса ( больше подвержены представители негроидной расы)
- возраст от 15 до 45 лет
- наличие родственников с СКВ
- прием препаратов провоцирующих появление СКВ.
Симптомы
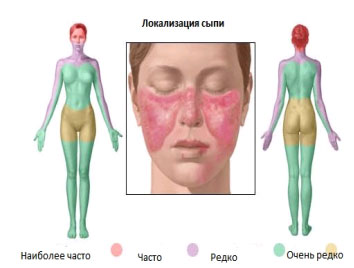
При наличии СКВ у пациента могут быть такие симптомы, как быстрая утомляемость, наличие кожных высыпаний или боль в суставах. Если же заболевание протекает тяжело, то появляются проблемы с почками, легкими, сердцем, кровью или в нервной системы.
Степень выраженности симптоматики зависит от пораженного органа и степенью его повреждения.
Усталость: Быстрая утомляемость характерна для всех пациентов с системной красной волчанкой. Даже при умеренном течении СКВ у пациентов значительно снижается возможность выполнять обычную физическую деятельность.Быстрая утомляемость является классическим симптомом СКВ, также как и высыпания на лице ( в виде бабочки).
Боли в суставах и мышцах: У большинства пациентов отмечаются периоды с наличием боли в суставах ( артриты). Приблизительно у 70% пациентов боль в суставах и мышцах были первыми симптомами заболевания. Проявляться это может отечностью, гиперемией суставов и скованностью в утренние часы. Как правило, при СКВ артриты бывают с обеих сторон и в основном в мелких суставах ( кисти рук, запястье, лодыжки), иногда в коленях.
Кожные проявления: В большинстве случаев у пациентов встречаются кожные высыпания. Характер высыпаний нередко является ключом в диагностике СКВ. В дополнение к высыпаниям на лице, на щеках и переносице ( в виде бабочки) могут быть красные пятна в области шеи, на голове на губах, руках, груди. Высыпания имеют тенденцию к шелушению.
Чувствительность к свету: Воздействие ультрафиолетового излучения при пребывание на солнце или в солярии ухудшает кожные проявления и может вызвать покраснение лица. Чувствительность к свету больше у пациентов со светлой кожей ..
Нарушения со стороны нервной системы: У части пациентов бывают нарушения со стороны нервной системы -обычно это проявляется головными болями. Не совсем понятно являются ли головные боли непосредственным симптомом СКВ или связаны с хроническим стрессом и усталостью . Но однако нарушения памяти или концентрации внимания не характерны для СКВ.
Нарушения со стороны сердца: У пациентов с СКВ может быть воспаление сердечной сумки ( перикардит), который может быть причиной острых болей в левой половине грудной клетки, с иррадиацией в шею плечо руку.
Нарушения со стороны легких: У пациентов с СКВ может быть воспаление легочного мешка вокруг легких ( плеврит), что может вызвать кашель и боль в грудной клетке при дыхании.
Психические нарушения : У пациентов с СКВ могут быть такие нарушения, как тревожность и депрессия. Эти нарушения могут быть вызваны волчанкой, медикаментами, применяемыми для ее лечения или связаны с хроническим стрессом, сопровождающим это заболевание.
Повышение температуры ( фебрилитет ): У большинства пациентов в течение длительного времени отмечается субфебрилитет и это нередко первый симптом заболевания.
Изменения веса тела: Большинство пациентов в активной стадии заболевания худеют.
Выпадение волос: При СКВ возможно значительное выпадение волос по мере развития кожных высыпаний на волосистой части головы.
Увеличение лимфоузлов: Нередко при развитии высыпаний на лице происходит увеличение лимфоузлов.
Синдром Рейно: Синдром Рейно иногда встречается у пациентов с СКВ.Происходит этот синдром в результате сужения капилляров пальцев кистей рук и пальцев стопы. Это проявляется побледнением или посинением пальцев ( это связано с нарушением кровообращения) и на ощупь они холодные.
Отеки на руках и ногах: В связи с возможным поражением почек у пациентов могут быть отеки на руках и ногах в связи с нарушением выделения жидкости из организма поврежденными почками.
Анемия: Анемия это снижение содержания гемоглобина в эритроцитах . Кроме того, у пациентов с СКВ происходит угнетение кроветворного ростка и снижение количества эритроцитов.
Диагностика
Подчас диагностика системной красной волчанки затруднительна и может занять от нескольких недель до года. СКВ проявляется у людей по разному и иногда проходит определенное время, пока не появятся симптомы характерные для этого заболевания.Врачу для диагностики заболевания необходима история болезни, физикальное обследование и выявление определенных критериев этого заболевания. Критерии необходимы для дифференциальной диагностики с другими заболеваниями. При наличии 4 из 11 критериев можно говорить о наличии СКВ. Эти признаки могут появиться одновременно или один за другим в течение времени.
Критерии характерные для системной красной волчанки:
Если есть клинические признаки СКВ и положительный анализ на антиядерные антитела, то как правило, не требуется дальнейшее обследование. Но в некоторых случаях, при необходимости может быть назначено дополнительное обследование.:
- анализы крови на наличие других антител
- анализ днк
- тщательный анализ мочи
- анализ крови на тромбопластин.
Выявление возможного повреждения органов:
Анализ мочи на наличие белка клеток может помочь выявить повреждение почек.
Биопсия почек. Этот анализ может помочь выявить воспаление почечной ткани и подобрать адекватное лечение. Но как правило этот метод назначается достаточно редко при СКВ.
КТ ( компьютерная томография) и МРТ ( магнитно-резонансная томография) назначаются для визуализации органов, которые вторично поражаются при СКВ..
Лечение
Основная задача лечения предотвратить обострения, во время которых происходит усиление таких симптомов, как утомляемость, боль суставах, кожные высыпания. Для этого необходимо систематически посещать врача, а не только когда происходит обострение. Во время рецидива задача лечения максимально быстро купировать симптоматику и минимизировать возможное повреждение внутренних органов.
Лечение при умеренном течении волчанки включает:
Избегать воздействия солнечных лучей. Если же приходится пребывать на солнце, то необходимо защищать открытые участки тела одеждой, а лицо смазывать специальным солнцезащитным кремом.
Применение крема с кортикостероидами для высыпаний.
Применение НПВС для снятия болей в суставах и мышцах и фебрилитета.
Применение противомалярийных препаратов при кожной сыпи, а также для снижения усталости и болей с суставах.
Применение кортикостероидов в небольших дозах ( при не эффективности НПВС)
При более тяжелом течении СКВ лечение может включать:
Кортикостероиды в более высоких дозах( в таблетках или инъекциях).
Лекарства, которые подавляют иммунную систему (иммунодепрессанты).
Но необходимо учитывать, что длительный прием стероидов может увеличить риск инфаркта или инсульта и, поэтому необходим контролировать такие факторы риска, как высокое АД и высокий холестерин.Кроме того, большое значение имеет здоровый образ жизни : нормальное сбалансированное питание, избегание употребления табака, регулярные физические нагрузки .Главная задача длительного лечения СКВ -это профилактика повреждений жизненно важных органов (сосуды, почки, костная ткань, головной мозг).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Что такое шейный лимфаденит?
Шейный лимфаденит — болезнь, при которой воспаляются лимфатические узлы на шее, обычно из-за инфекции.
Лимфатические узлы — это маленькие, яйцевидные узелки, обычно размером от нескольких миллиметров до 2 см (смотрите фото). Они распределены по группам по ходу лимфатических сосудов, расположенных по всему организму.
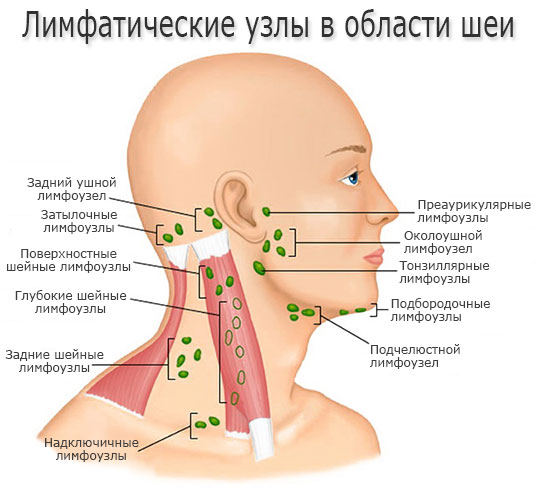
Основная функция лимфатических узлов — фильтрация микроорганизмов и аномальных клеток, накапливающихся в лимфатической жидкости.
Увеличение лимфатических узлов на шее является общим признаком при различных заболеваниях и может служить отправной точкой для последующего клинического исследования заболеваний ретикулоэндотелиальной системы или регионарной инфекции.
В течении патологического процесса выделяют 3 стадии:
- Катаральную, при которой кожа над лимфоузлом краснеет и становится горячей.
- Гиперпластическую, при которой происходит отек и пропитывание воспалительной жидкостью (экссудатом) ткани узла. В это время патологический процесс не распространяется за пределы капсулы лимфатического узла.
- Гнойную, при которой образуется абсцесс (ограниченный капсулой гнойник) или же инфицированное содержимое узла прорывается в прилежащие мягкие ткани с образованием разлитого гнойника — аденофлегмоны.
Классификация шейного лимфаденита
В практической медицине различают несколько типов шейного лимфаденита.
По характеру течения лимфаденит подразделяют на острый, хронический и реактивный.
Острый лимфаденит, в свою очередь, бывает:
- серозным — это вид характеризуется пропитыванием лимфоузла экссудатом без образования гнойника;
- гнойным — в этом случае происходит расплавление ткани узла с образованием абсцесса или флегмоны.
Хронический лимфаденит может быть:
- абсцедирующим (с образованием гнойника);
- продуктивным (гиперпластическим), при котором происходит значительное увеличение количество лейкоцитов в узлах.
По типу возбудителя патологический процесс может быть:
По характеру возбудителя выделяют следующие типы:
- неспецифический — вызванный стафилококковой, стрептококковой, вирусной инфекцией;
- специфический — вызванный специфической группой возбудителей (туберкулез и пр.).
В зависимости от того, каким способом проникает инфекция в узлы, лимфаденит делят на следующие виды:
- одонтогенный — при котором инфекция распространяется от пораженных кариесом зубов
- риногенный — вид, при котором источником инфекции является носовая полость;
- дерматогенный — при котором возбудитель попадает в лимфоузлы из воспаленных участков кожи;
- тонзилогенный — при котором инфекция распространяется от больных миндалин.
Причины шейного лимфаденита
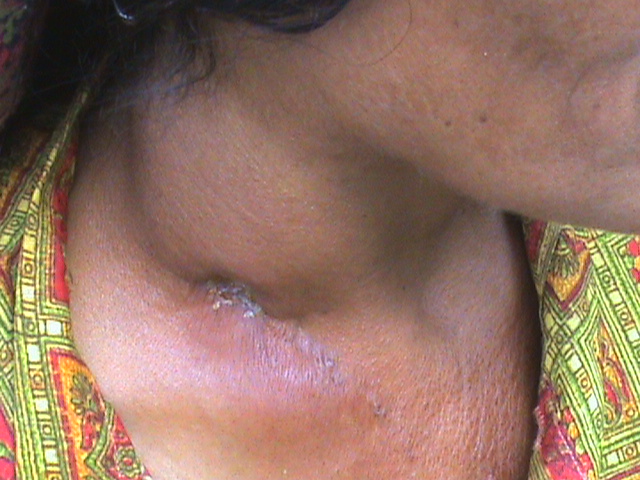
Причиной развития воспалительного процесса являются патогенные микроорганизмы и продукты их жизнедеятельности.
Причинами неспецифического лимфаденита могут стать:
- бактерии, живущие в организме и их токсины — стафилококки, стрептококки, кишечная палочка (Escherichia coli);
- вирусы — грипп, аденовирус, цитомегаловирус, герпес, вирус Эпштейна — Барра;
- грибки.
К специфическим возбудителям относятся:
- микобактерии туберкулеза;
- бледные трепонемы — возбудители сифилиса;
- бруцеллы — возбудители бруцеллеза;
- иерсинии — возбудители чумы;
- туляремийные палочки;
- актиномицеты.
Шейный лимфаденит редко выступает в качестве самостоятельного процесса. Наиболее часто он бывает проявлением инфекционных заболеваний:
- отита — воспаления наружного или среднего уха;
- ринофарингита — воспаления носоглотки;
- синуситов — инфекционно-воспалительного заболевания придаточных пазух носа;
- инфекционного тиреоидита — поражения щитовидной железы;
- гриппа;
- аденовирусной инфекции;
- инфекционного мононуклеоза;
- гнойных ран шеи и головы.
Симптомы шейного лимфаденита
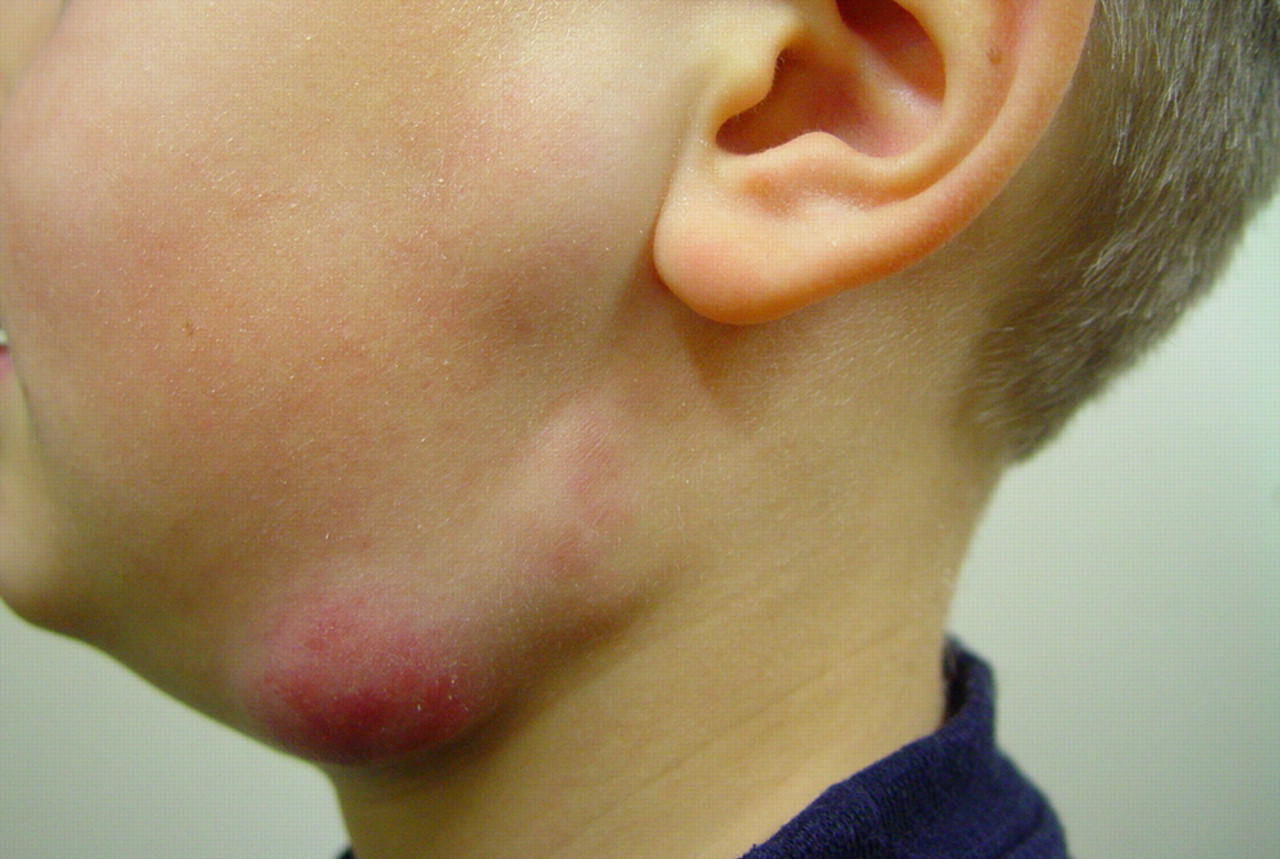
Клинические проявления шейного лимфаденита зависят от стадии патологического процесса.
Распознать серозное воспаление можно по следующим признакам:
- Боль в области шеи и под нижней челюстью. Симптом нарастает по мере прогрессирования болезни. При движении нижней челюстью может усиливаться.
- Увеличение лимфатических узлов в размерах — при осмотре и прощупывании они определяются в виде округлых или овальных образований размером от фасолины до ореха.
- Покраснение и отёчность кожи в области воспаления.
- Местное и общее повышение температуры.
При переходе в гнойную форму тяжесть симптомов нарастает:
- Пораженные лимфоузлы становятся плотными, спаиваются в единое образование.
- Кожа над гнойником натягивается, становится багрово-синюшной и горячей на ощупь.
- Боль беспокоит пациента даже без прикосновения к пораженной области.
- Движения нижней челюстью затруднены.
- Температура повышается до 40 градусов.
- Присоединяются признаки общей интоксикации организма — слабость, сонливость, головная боль, боли в суставах и мышцах.
Проявления хронического воспаления менее яркие. Лимфоузлы немного увеличены в размерах, плотные, но достаточно подвижные. Наблюдается небольшая болезненность и отечность прилегающих тканей из-за застоя лимфы в поражённой области.
Реактивный лимфаденит характеризуется молниеносным нарастанием клинических симптомов.
Диагностики
Для подтверждения диагноза шейного лимфаденита помимо расспроса и клинического осмотра пациента применяют лабораторные и инструментальные методы обследования.
В первую очередь пациенту назначают общеклинический анализ крови. Для воспалительного процесса характерны следующие изменения:
- увеличение общего количества лейкоцитов;
Эффективный и доступный метод исследования — ультразвуковой (УЗИ). С его помощью можно определить:
- размеры, форму и структуру узлов;
- имеется ли спаянность с прилежащими тканями;
- присутствие воспалительного процесса;
- наличие гнойных образований – флегмоны или абсцесса.
Компьютерная томография — современный высокоточный метод исследования. Его назначают для изучения размеров пораженных узлов, наличия гнойных осложнений и степени их распространения.
Крайне редко назначается пункционная биопсия ткани лимфатического узла — забор образца ткани с помощью тонкой иглы. Целью такого метода исследования служит:
- дифференциальная диагностика воспаления и онкологического заболевания;
- подозрение на хронический лимфаденит;
- уточнение диагноза при специфическом инфицировании.
Полученный при биопсии материал может быть посеян на специальные питательные среды для определения возбудителя инфекции и его чувствительности к антибактериальным лекарствам.
Тактика и методы лечения шейного лимфаденита
Для лечения шейного лимфаденита используют следующие средства и методы:
- лекарственные;
- физиотерапевтические;
- хирургические;
- народные (крайне редко и после консультации).
Тактика лечения зависит от тяжести состояния и причины, которая вызвала развитие лимфаденита.
Если острое заболевание прогрессирует, применяется медикаментозное лечение, направленное на устранение причины, купирование симптоматики и улучшение иммунитета. В зависимости от характера возбудителя назначают антибиотики широкого спектра, противотуберкулёзные, противовирусные препараты и пр.
Развитие гнойных осложнений (абсцесса или флегмоны) требует незамедлительного хирургического вмешательства.
Для лечения шейного лимфаденита применяются следующие группы медикаментозных средств:
- Направленные на устранение причины (этиотропные) — антибиотики, противовирусные, противогрибковые препараты.
- Направленные на коррекцию патологических механизмов (патогенетические) — антигистаминные, нестероидные противовоспалительные препараты, иммуномодуляторы.
Выделяют несколько основных групп лекарств:
- Антибиотики: Амоксиклав, Цефтриаксон, Клиндамицин. Разрушают клеточную стенку бактерии, вызывая тем самым гибель возбудителя. Угнетают процесс размножения бактерий (бактериостатическое действие).
- Противовирусные: Ацикловир, Ремантадин. Подавляют синтез РНК вируса и нарушает его размножение. Стимулируют естественный противовирусный иммунитет организма.
- Противогрибковые: Флуконазол, Амфотерицин. Повышают проницаемость клеточной стенки грибков, разрушают структуру клетки, приводя к гибели возбудителя.
- Противотуберкулезные: Этамбутол, Рифампицин. Эффективны при лечении лимфаденита, вызванного микобактериями туберкулеза. Подавляют процесс размножения микробных клеток и разрушают клеточную мембрану, приводя к гибели возбудителя.
- Противовоспалительные: Кеторолак, Нимесулид, Диклофенак, Нурофен. Угнетают активность фермента циклооксигеназы и подавляют выработку простагландинов — биологически активных веществ, отвечающих за развитие воспаления. Оказывают противовоспалительный, жаропонижающий и болеутоляющий эффект.
- Антигистаминные: Цетиризин, Тавегил, Кларитин, Супрастин. Обладают сосудосуживающим действием, уменьшают проницаемость капилляров и предупреждают развитие отёков. Подавляют миграцию лейкоцитов в очаг воспаления и угнетают выработку веществ, способствующих развитию воспаления.
- Иммуномодуляторы: Циклоферон, Иммунал, Ликопид, Виферон. Стимулируют естественную иммунную защиту организма. Эффективны при хронических формах патологии.
Применять народные методы лечения можно только после консультации с врачом и в совокупности с лекарственной терапией. В домашних условиях можно применять лечение сухим теплом. Делать это можно только на начальных стадиях развития болезни или в восстановительном периоде. Сухое тепло категорически противопоказано, если у пациента имеются:
- гнойный воспалительный процесс в лимфоузлах — абсцесс или флегмона;
- признаки опухолевого процесса;
- симптомы общей интоксикации — повышение температуры, боль в суставах, недомогание;
- признаки туберкулезного процесса.
Для лечения инфекционного процесса используют настои и отвары лекарственных растений, обладающих противомикробным и противовирусным действием.
Показаниями к хирургическому лечению шейного лимфаденита служат:
- абсцесс;
- флегмона;
- неэффективность консервативной терапии.
Оперативное вмешательство проводится под местной или общей анестезией. Последовательность действий при операции:
- Вскрытие гнойного очага;
- Удаление гнойного содержимого и отмерших тканей.
- Оценка состояния прилежащих тканей.
- Промывание полости антисептическими растворами и установка дренажа — специальной трубки, через которую будет выводиться гной и воспалительная жидкость (экссудат).
- Ушивание раны.
Противопоказаниями к оперативному вмешательству являются тяжелые декомпенсированные заболевания — острый инфаркт миокарда, инсульты, тяжелая почечная или печёночная недостаточность.
Для лечения воспалительного процесса используется:
- УВЧ-терапия — этот вид воздействия позволяет снять воспаление, боль и отек. Противопоказаниями к его назначению служат гнойные процессы и явления общей интоксикации.
- Ультразвук — используется в импульсном режиме, способствует рассасыванию воспалительного процесса.
- Ультрафиолетовое облучение — обладает противовоспалительным эффектом. Эта процедура проводится не только в области поражённого узла, но и на зоне входных ворот инфекции.
- Лазерная терапия — оказывает противовоспалительный эффект, снимает боль, улучшает кровообращение, активизирует восстановление тканей.
- Электрофорез — метод при котором лекарственное средство вводится с помощью слабого электрического тока.
Осложнения и прогноз шейного лимфаденита
Прогноз заболевания при своевременно начатом лечении бывает благоприятным. Если же не заниматься проблемой, могут возникнуть серьезные осложнения.
Наиболее часто при остром лимфадените это бывают:
- абсцессы или флегмоны мягких тканей шеи;
- некроз тканей;
- образование гнойных свищей;
- воспалительный процесс в близлежащих венах — тромбофлебит;
- разрушение стенок сосудов с развитием кровотечения;
- заражение крови (сепсис).
Осложнениями хронического лимфаденита может быть:
- нарушение лимфооттока с образованием отеков (лимфедемы);
- отмирание узлов и замещение их рубцовой тканью.
Профилактика шейного лимфаденита
Чтобы избежать развития болезни, необходимо придерживаться следующих правил:
- Своевременно устранять очаги инфекции в организме — лечить кариозные зубы, воспалительные процессы в носоглотке и пр.
- Тщательно обрабатывать антисептиками микроскопические порезы и ссадины на коже шеи и лица.
- Соблюдать правила личной гигиены, регулярно принимать душ.
- Избегать переохлаждения.
Важное значение имеет иммунитет. Для его повышения врачи рекомендуют принимать закаливающие процедуры, комплексы витаминов и иммуномодуляторы.
Читайте также:


