Шишки на связках в паху
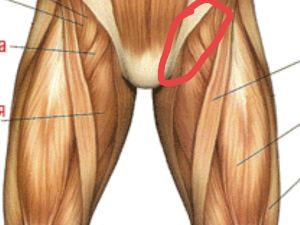
- Немного анатомии
- Разрывы и растяжения
- Симптомы
- Меры первой помощи
- Как отличить растяжение от разрыва и вывиха
- Диагностика
- Лечение
- Самое главное
- Видео по теме
Паховая связка представляет собой свободный край апоневроза (сухожильной пластинки) внешней косой мышцы брюшного пресса, расположенный между передней верхней подвздошной остью (выступом) и лобковым бугорком.
Немного анатомии
Пах – это нижняя часть живота, вплотную примыкающая к бедрам и имеющая треугольную форму. Паховая связка находится именно здесь и исполняет ключевую роль, ограничивая паховую область снаружи и внизу. Она также может называться связкой Везалия, фаллопиевой и пупартовой связкой.
Вверху паховая зона отделяется от брюшины выступами подвздошных костей, внизу – нижним краем прямой брюшной мышцы. Данный участок достаточно слабо прикрывается мускулами, что делает его уязвимым для различных повреждений.
Связка паха – это мощный тяж в виде сухожильной дуги, соединяющей лобковый бугорок и верхнюю переднюю ость подвздошной кости. Она выглядит как борозда длиной от 11 до 13.5 см. Пупартова связка является парным органом и тесно связана с подвздошно-лонным трактом, который проходит несколько глубже и имеет то же направление. Между связкой и трактом остается узкий зазор.
Под паховыми связками находятся подвздошно-поясничные мышцы и нервно-сосудистый пучок, состоящий из бедренного нерва, подвздошной вены и артерии. Здесь также проходит фасция бедра и туннель с бедренными сосудами и лимфоузлами внутри.
В норме пупартова связка плотная и натянутая, но она может подвергаться растяжению из-за физической активности и беременности.
Разрывы и растяжения
Под действием травмирующего фактора в паху происходит растяжение связок, а в тяжелых случаях – разрыв, при котором необходима скорая медицинская помощь. Такая травма нарушает двигательную функцию, ограничивая подвижность нижней части корпуса из-за повреждения мышц.
В паховой области сходятся несколько бедренных мышц, однако связки чаще всего растягиваются при спонтанном травмировании приводящей длинной мышцы. Она имеет форму треугольника и располагается на внутренней поверхности бедра, прикрепляясь к краю лобковой кости.
Длинная мышца бедра очень плохо развита у людей, не уделяющих времени спортивным нагрузкам. Поэтому связки, посредством которых мышцы крепятся к костям, недостаточно упругие и эластичные. Именно в этом заключается причина невозможности делать определенные упражнения, например, на растяжку.
За разведение ног в стороны и их смыкание вместе отвечает большая приводящая мышца. Из-за слишком коротких сухожилий она не дает возможности разводить ноги слишком широко.
Чаще всего паховые связки травмируются при интенсивных физических нагрузках и растягиваются в результате превышения функциональных возможностей тазобедренного сустава. То есть травма возникает от слишком сильного смещения суставных поверхностей относительно друг друга.

Растяжение связок в паху может иметь несколько причин:
- неудачное падение;
- резкое движение нижней части туловища или разворот на одной ноге;
- чрезмерное разведение ног в стороны;
- избыточно активные вращения ногами;
- стремительное ускорение или слишком быстрый бег, при котором шаги делаются на максимальное расстояние;
- ошибки в технике выполнения упражнений – рывки, нарушение правил безопасности.
Факторами повышенного риска повреждения связок являются слабый связочный аппарат, системные болезни соединительных тканей, артроз и артриты тазобедренного сустава (ТБС).
Симптомы
Симптомы растяжения паховых связок включают:
- выраженный болевой синдром с четкой локализацией, ноющего, тянущего или колющего характера;
- характерный хруст или треск, слышимый в момент травмы;
- неровную поверхность на травмированном участке – впадины и уплотнения;
- отечность, возникающую с одной или обеих сторон паха;
- образование гематомы вследствие разрыва капилляров и небольших сосудов;
- выпуклую шишку, размеры которой увеличиваются в течение нескольких часов;
- повышение температуры кожи, ставшей горячей на ощупь;
- скованность движений в бедре.
Боль при растяжении связок Везалия может распространяться на внешнюю сторону бедра, отдавать в половые органы и промежность.
Самостоятельно отличить растяжение связок от простого перенапряжения не всегда возможно.
Существует 3 формы растяжений – острая, подострая и хроническая. При острой форме болит вся паховая область, внутренняя и внешняя сторона бедра. Подострая форма сопровождается болями умеренной интенсивности, незначительным отеком и легким прихрамыванием. Хроническая разновидность травмы возникает на фоне рубцового перерождения тканей.
Кроме того, растяжения классифицируются по степени тяжести, которых также насчитывается 3:
- 1 – легкая степень. Единственным признаком является тянущая боль; скованность, отечность и гематомы отсутствуют;
- 2 – средняя степень. Боль беспокоит как при двигательной активности, так и в состоянии покоя, отмечается некоторая скованность движений, незначительная припухлость и/или кровоподтеки;
- 3 – тяжелая степень. Двигаться невозможно вовсе, боль носит нестерпимый характер, имеются основания подозревать разрыв связок.
Меры первой помощи
В первую очередь следует исключить любые нагрузки на ноги, при необходимости воспользоваться дополнительной опорой – помощью товарища, тростью или костылями. Но лучше и безопаснее всего лежать, подложив под таз валик или скрученное полотенце около 10 см в диаметре.
При отсутствии признаков разрыва можно приложить лед или холодный компресс к месту травмы, но не на голую кожу, а на ткань. Держать лед нужно по 10 минут с перерывами. Такие нюансы позволят избежать обморожения и при этом снизят отечность и интенсивность болей.
При отсутствии разрыва на бедро накладывается повязка из эластичного бинта. Бинтование начинается от середины бедра и спиралевидными ходами доходит до поясницы с захватом ягодиц.
В случае разрыва конечность обездвиживается (иммобилизуется) с помощью шины из подручных средств – доски или палки.
Если боль выражена сильно, можно выпить таблетку обезболивающего или противовоспалительного средства. Далее следует транспортировать пострадавшего в травмпункт или ближайшее отделение травматологии.
Своевременная медицинская помощь очень важна в плане предотвращения осложнений и сокращения сроков лечения.
Как отличить растяжение от разрыва и вывиха
Разрывы связок отличаются от растяжений более сильной болезненностью, которую очень трудно терпеть. Двигательная способность при разрывах полностью утрачивается, тогда как растяжения сопровождаются лишь скованностью движений.
Можно предположить разрыв, если в месте травмы есть небольшая ямка из-за расхождения связочных волокон. Если слегка надавить в этом месте, то будет явное западение.
Вывих определяется визуально и методом пальпации. Форма сустава становится неестественной, и нога на стороне поражения укорачивается.
Диагностика
При подозрении на разрыв, перелом или вывих проводится рентген. Растяжения диагностируются в основном методом магнитно-резонансной и компьютерной томографии, а также УЗИ. С их помощью можно детально оценить состояние поврежденных тканей и степень тяжести травмы.
Лечение
Растяжение паховых связок легкой степени тяжести требует соблюдения щадящего режима в течение 4-6 дней. При разрывах этот срок увеличивается до двух недель и больше. При частичных надрывах медикаменты используются чаще в форме уколов, полные разрывы могут потребовать проведения операции.
Лекарственная терапия включает анальгетики и НПВП для снятия болей, отеков и воспаления. Сильные боли купируются кортикостероидными гормонами, обладающими высокой противовоспалительной активностью. В качестве общеукрепляющего средства, улучшающего местное кровообращение и питание пораженных структур, назначаются витаминно-минеральные комплексы.
Таблетки и инъекции нередко дополняются применением мазей и гелей с противовоспалительным, обезболивающим и согревающим действием. В первые двое суток разрешается использовать только анальгетики и средства с охлаждающим эффектом. Начиная с третьего дня можно перейти на согревающие мази.
В первую группу входят следующие мази:
- Вольтарен Эмульгель;
- Диклофенак;
- Фастум-гель;
- Долобене;
- Фаст Релиф;
- Гепариновая мазь;
- Ихтиоловая мазь;
- Флексен;
- Нимесулид;
- Хотемин;
- Биоран.
Мази с разогревающими компонентами в составе – это Апизартрон, Тенториум, Матарен Плюс, Финалгон, Эспол, Реоневрол. Хорошие результаты обеспечивают также мази Мелливенон и Вирапин.
Перед первым нанесением рекомендуется сделать кожный тест на переносимость. Небольшое количество средства наносится на локтевой сгиб или запястье, если в течение часа покраснений и высыпаний нет, средство можно использовать.
Если обнаруживается разрыв, то осуществляется хирургическое сшивание с предварительным дренированием гематомы. Через два дня место травмы начинают смазывать лечебной мазью, которую назначит врач.
Длительность заживления зависит от степени тяжести травмы и компенсаторных возможностей организма. Немаловажно также общее состояние здоровья пациента. В среднем восстановление занимает от трех дней до месяца.
Физиолечение начинают после снятия острых симптомов. Для ускорения выздоровления назначают электрофорез, магнито- и лазеротерапию, ультразвук, парафиновые обертывания, массаж и сеансы мануальной терапии. Курс из нескольких означенных процедур помогает улучшить кровоток в месте повреждения, быстрее снять воспаление, активизировать обменные процессы и увеличить подвижность.
Лечебные упражнения – это неотъемлемая часть лечения растяжения в паху. Первые занятия проводятся под руководством инструктора ЛФК, который подбирает упражнения для каждого пациента отдельно. Обычные спортивные тренировки в тренажерном зале или фитнес-центре здесь не подходят и могут серьезно навредить.
Гимнастика выполняется строго дозировано, в соответствии с рекомендациями специалиста. Вначале упражнения делаются в течение 5-10 минут, по мере привыкания к нагрузкам время и интенсивность занятий повышается и постепенно доводится до получаса. Сеансы должны быть ежедневными.
В период реабилитации после растяжения связок полезно делать махи и вращения ногами, приседания, наклоны туловища, круговые движения бедрами, а также подниматься на носочки.
Лечить растяжение паховых связок можно с помощью специальных тренажеров и механизмов, которые есть в кабинетах ЛФК. Стоит отметить, что при частом повреждении данной структуры время лечения увеличивается, и связки восстанавливаются дольше.
Это вспомогательный метод с использованием специальных пластырей – кинезиотейпов. Они наклеиваются на область поврежденных связок с целью фиксации ослабленной ткани. Кинезиотейп применяется только после спадания отека.
Кинезиотейп носят в течение 3-5 дней, после чего при необходимости приклеивают новый. Тейпирование помогает обездвижить связку, чтобы ускорить ее заживление. Данный метод может применяться как в период лечения и реабилитации после операций, так и в целях профилактики.
Существует множество рецептов народной медицины, по которым можно приготовить эффективное средство для лечения растяжений. Перед применением какого-либо из них желательно посоветоваться с лечащим врачом.
- Полевой хвощ измельчить, а лучше растереть в ступке до состояния порошка, и смешать со сливочным маслом. Получившуюся мазь втирать в больное место на ночь и хранить в холодильнике.
- Капустный лист слегка отбить, чтобы он пустил сок, или хорошенько размять руками и примотать к паху перед сном.
- ½ стакана тополиных почек залить стаканом кипятка, настоять полчаса, жидкость слить. Распаренные почки выложить на марлю или бинт, приложить в виде компресса на 2 часа.
- Березовые почки, корень алтея и шишки хмеля соединить в пропорции 2:1:1, залить пол-литра водки и убрать в темное место дня на 4. Готовое средство применять для компрессов.
- Очень простой рецепт с куркумой. Приправа соединяется с водой до состояния сметаны и втирается в пораженную область.
- Полкило глины развести в литре воды, добавить 5 ст. л. уксуса, 2 измельченных зубчика чеснока. Все размешать и разложить смесь на теле, закрыв сверху бинтом. Чтобы компресс не сползал, его можно закрепить эластичным бинтом. По мере подсыхания компресс меняют на новый. В день можно делать 2-3 процедуры, последнюю целесообразно провести перед сном. Для большего эффекта в целебное снадобье добавляют тертую сырую картошку, лук, сахар и/или капусту.
- Для аппликаций используются свежие листья бузины. Их просто привязывают к паховой области бинтом или тесьмой и заменяют каждые несколько часов новыми.
- Измельченную в блендере, мясорубке или на терке луковицу засыпать сахаром и выложить на салфетку (бинт, марлю, х/б ткань). Смесь применяется для компрессов, которые рекомендуется дополнительно утеплять, например, пуховым платком или шерстяным шарфом.
- 2 головки чеснока измельчить любым способом, добавить ½ л яблочного уксуса и полстакана водки. Настаивать в темном прохладном месте 2 недели, затем процедить и капнуть 15 капель масла эвкалипта. С настойкой делают компрессы, желательно на ночь.
Самое главное
Растяжения, наряду с ушибами, являются самыми распространенными причинами обращения к травматологам. Паховые связки повреждаются преимущественно у мужчин, которые занимаются спортом. Благодаря комплексному лечению с применением медикаментозных методов, физиотерапии и тейпирования удается добиться выздоровления в короткие сроки.
В период реабилитации не допускаются спортивные тренировки и высокие физические нагрузки. До окончания лечения необходимо ограничиться только выполнением лечебного гимнастического комплекса.
Любое новообразование, появившееся на теле человека, вызывает дискомфорт и беспокойство. Что делать, если появилась шишка между ногой и пахом? Обратиться к врачу с целью диагностирования уплотнения, выявления причины формирования и получения рекомендаций по устранению недуга.
Почему появляются шишки в паху

Новообразование в виде шишечки, сформировавшееся в области паха и доставляющее дискомфорт, может быть симптомом заболевания репродуктивной системы человека.
Что может стать причиной формирования шишки на сгибе ноги возле паха:
- Изменение размеров бартолиновой железы.
- Увеличение лимфоузлов.
- Паховая грыжа.
- Фолликулит.
- Аллергия.
- Варикоз.
- Воспаление протоков желез.
Шишка, сформировавшаяся в области паха, может быть результатом онкологии (лимфомой), патологического строения скелета, обусловленного врожденными пороками развития, нейробластомой, аневризмой артерии и др.
Лимфатическая система призвана защищать человеческий организм, вымывая токсины и болезнетворную микрофлору из пораженных органов. После этого лимфа подвергается фильтрации в узлах, где и задерживается продукты распада, провоцирующие воспалительные процессы (лимфаденит паховый).
В зависимости от места локализации шишки (воспаленного лимфатического узла) врач выявляет очаги поражения:
- верхние узлы паховой зоны свидетельствуют о проблемах в ягодичной зоне и боку;
- центральные – последних отделов пищеварительного тракта, мочевыделительной и половой систем;
- нижние – ноги.
Причиной изменения размеров отдельных участков лимфатической системы в области паха также служат прием гормонов, механические повреждения целостности скелета, переохлаждение, онкология.

Причиной развития паховой грыжи не всегда являются колоссальные физические нагрузки на организм. Часто недуг дает о себе знать при длительном кашле, частых запорах и даже лишнем весе. При ослаблении прямой мышцы живота происходит нарушение правильного расположения внутренних органов, при котором наблюдается выхождение отдельных участков тканей через паховый канал.
С целью профилактики паховой грыжи стоит исключить колоссальные нагрузки на крупные мышцы, а при сидячем образе жизни – добавить ежедневную легкую физкультуру.
Бартолинит вызывает закупорку протоков железы у женщины, из-за чего и происходит формирование шишки в области паха. Подходящими условиями для появления такого заболевания служат: геммороидальные узлы, кишечные свищи и трещины в области ануса. Основными причинами бартолинита являются:
- Пренебрежение правилами гигиены.
- Ослабленный иммунитет.
- Присутствие заболеваний, передающихся половым путем (СПИД, сифилис, гонорея, трихомониаз).
- Частые переохлаждения ног.
- Аборты.
- Хирургические вмешательства.
Шишка в большинстве случаев локализуется в преддверии влагалища, доставляя сильный дискомфорт (при пальпации возникает резкая боль).
Данный недуг в основном свойственен девушкам-подросткам и вызывается гормональными перестройками. Не стоит паниковать, так как со временем процент мужских гормонов в организме сократится, и шишка в паху пропадет. Если причиной послужило несоблюдение правил личной гигиены – есть вероятность развития осложнений.
Еще одно основание для формирования шишки в паху – воспаление потовой железы, вызванное увеличением количества стафилококковой микрофлоры в организме. Параллельно у пациента наблюдается повышение температуры тела, озноб, слабость и другие симптомы, сопутствующие интоксикации.
Стафилококк активно размножается при ослабленном иммунитете, поэтому профилактикой будет прием поливитаминов, активный образ жизни, правильное питание.

Фолликулит – болезнь, вызывающая образование шишек не только в области паха. Причинами развития воспаления волосяных фолликулов становятся:
- бритье против роста волос;
- несоблюдение личной гигиены;
- повышенное количество патогенной микрофлоры в организме (герпес, стафилококк);
- ношение белья, изготовленного из синтетических материалов и имеющего неправильную с точки зрения здоровья форму;
- развитие сахарного диабета;
- травмы;
- ослабленный иммунитет.
Если причиной появления шишек в области паха стала аллергия, нужно незамедлительно устранить аллерген (продукт, свечи, гель для интимной гигиены и др.). Обязательно провести необходимый курс антигистаминных препаратов.
Варикозным расширением чаще всего страдают женщины (большинство – во время беременности). Диагностировать эту причину возникновения шишки в паховой области проще, нежели остальные (вокруг новообразования заметна бугристость, при пальпации отмечается пульсация, шишка подвижна, есть подозрение на изгиб вены). Если тромбофлебит имеет запущенную форму, то выпячивание становится плотнее, пальпация болезненна.
Симптомы и диагностика

Формирование шишки между ногой и пахом сопровождается следующими симптомами:
- кожа краснеет;
- зуд в области паха;
- слабость;
- частые позывы в туалет;
- тошнота;
- при варикозе – пульсация, отдающая в бедро.
Чтобы определить причину появления шишки, врач может назначить следующие исследования:
- Общие анализы крови и мочи.
- УЗИ сосудов и мягких тканей.
- МРТ органов малого таза, мягких тканей.
- В редких случаях: рентген и КТ.
Перед выбором метода обследования специалист собирает анамнез.
Лечение шишек в паховой области
Назначить корректное лечение сможет только врач, выявивший причину возникновения новообразования:
- При воспалительных процессах прописываются антибиотики и соответствующие меры устранения возбудителя из организма.
- При грыжах – хирургическое вмешательство или изменение уровня физической активности, использование поддерживающих конструкций (бандажа, корсета).
- При варикозе – препараты, укрепляющие стенки сосудов, ношение специального компрессионного белья, прием витаминов и обязательный контроль физических нагрузок.
- При онкологии – химиотерапия, облучение, операция (опухоль удаляется).
- При аллергии – устранение аллергена и прием антигистаминных препаратов.
Важно понимать: если шишка безболезненна, то достаточно посетить терапевта, чтобы получить консультацию и направления на различные исследования и к узким специалистам (флебологу, гинекологу, нефрологу).
Но если новообразование подвижно, вызывает даже самые слабые боли – не медлите, срочно посетите хирурга.
Шишка в паху у женщин при беременности

Во время вынашивания ребенка происходит увеличение размеров матки, наблюдается сдавливание сосудов. Результатом этого служит появление небольших выпячиваний в области промежности. Если шишечки безболезненные – бояться нечего. Однако при возникновении болей в момент пальпации врач может заподозрить развитие тромбофлебита.
Любые изменения в организме женщины в столь волнительный период должны быть указаны врачу, ведущему беременность. Только он сможет выбрать правильный метод лечения (ношение бандажа, лечебная физкультура, прием витаминов). Решение об операбельном способе устранения недуга принимается только в крайних случаях (когда заболевание опасно для жизни будущей матери).
Лечением шишки в паховой области должен заниматься только специалист. Не допускается самостоятельное устранение симптомов и тем более – повреждение кожных покровов (возможно занесение инфекции, влекущее за собой смертельный исход).
Вследствие того, что женская репродуктивная система имеет свои индивидуальные особенности, небольшие паховые образования у представительниц слабого пола формируются несколько чаще, чем у мужчин. Их появление может быть результатом сбоя в работе организма, течением воспалительных процессов или патологий иной природы, требующих тщательной диагностики и своевременной терапии.
Виды уплотнений и причины появления у женщин
Опухоль, возникшая в женской интимной зоне, способна указывать на скрытое течение патологических процессов, поэтому игнорировать данный сигнал крайне опасно. Характерные уплотнения способны появляться в углублении между паховой зоной и внутренней поверхностью бедра, на лобке, в промежности, или непосредственно на коже наружных половых органов. Выявить причину самостоятельно чаще всего не представляется возможным, а самолечение чревато развитием осложнений. Если при визуальном осмотре или вследствие появления болезненности было обнаружено уплотнение, не стоит паниковать. Женщина должна знать хотя бы в общих чертах основные причины подобных патологий.
Лимфатическая система представляет сеть сосудов, которые образуют лимфоузел. В составе жидкости присутствуют важные клетки лимфоциты, которые уничтожают болезнетворных агентов, проникающих различными путями. При низком иммунитете система не справляется со своими функциями, и вследствие этого развивается лимфаденит, сопровождающийся увеличением узлов. Образование шишек в паху свидетельствует о развитии патологии именно в мочеполовой системе.

Распространенными причинами воспаления считаются:
- бактериальные или вирусные инфекции любого происхождения;
- грибковые поражения органов мочеполовой сферы;
- венерические болезни – сифилис, хламидиоз, гонорея;
- фурункулез;
- новообразования зло — или доброкачественной природы.
Лимфаденит можно определить по наличию следующих проявлений:
- увеличение лимфоузла в размерах и повышение плотности;
- признаки интоксикации – слабость, тошнота;
- стойкая гипертермия, лихорадка;
- покраснение кожных покровов в зоне лимфоузла.
Данная патология более характерна для мужчин, но у женщин также происходит ее выпячивание. Специалисты выделяют ряд предрасполагающих факторов.
- Травмы передней брюшной стенки. Повреждение связок снижает способность мышечных структур выдерживать любые нагрузки.
- Повышение внутрибрюшного давления, обусловленное чрезмерными физическими нагрузками, поднятием тяжестей.
- Ослабление мускулатуры вследствие истощения или атрофии.
- Избыточная масса тела, ожирение.
Если уплотнение увеличивается в размерах и начинает болеть, следует пройти обследование, поскольку может произойти ущемление грыжи, которое приводит к некрозу тканей и развитию перитонита.
Перекрытие протоков бартолиновой железы, которая продуцирует секрет, часто становится причиной появления шишки в интимной зоне. Основными факторами, провоцирующими патологию, выступают:
- ослабление иммунной защиты организма;
- пренебрежение гигиеническими процедурами;
- ЗППП;
- тяжелые последствия аборта;
- простуды, переохлаждение;
- ношение одежды, стесняющей движения;
- хирургические операции.
Уплотнение появляется в преддверии влагалища и доставляет дискомфорт. При случайном прикосновении или нажатии возникают болезненные ощущения. Спустя несколько дней после появления шишки на ее поверхности формируется гнойник.
Уплотнение на лобке или в паху появляется на фоне развития воспаления сальных желез. В результате их усиленной работы нарушается выведение секрета, вследствие чего происходит закупорка протоков. Данное нарушение обычно возникает на фоне:
- гормональных нарушений;
- дисфункции эндокринной системы;
- перестройки организма в подростковом возрасте.
Процесс сопровождается образованием очага воспаления в паховой зоне и небольшой плотной капсулы, наполненной гноем. Пациентки жалуются на слабость, повышение температуры тела, озноб. У некоторых из них появляются признаки общей интоксикации организма.
Уплотнение в паховой области у женщин может появиться вследствие воспаления потовых желез, которое вызвано проникновением в организм золотистого стафилококка. Этиологическими факторами заболевания признаны:
![]()
возрастной гормональный всплеск;- метаболические нарушения в организме;
- ослабление иммунитета;
- гипергидроз – повышенное потоотделение;
- недостаточная гигиена наружных половых органов;
- травматизация тканей – бритье, расчесывания.
Формирование длится в среднем 10-14 дней, причем уплотнение постепенно увеличивается в размерах, вызывая отечность тканей. Течение заболевания сопровождается следующими симптомами:
- повышение температуры тела, озноб;
- слабость, быстрая утомляемость;
- болезненные ощущения в области очага воспаления;
- отечность и гиперемия тканей.
Если развивается флегмона, то повышается риск развития абсцесса. Происходит самопроизвольное вскрытие, сопровождающееся выделением гнойной массы, а позже рубцевание раны. При появлении гидраденита возможно частое повторение рецидивов, что должно послужить причиной визита к специалисту.
Появление небольшого подвижного образования в паху в ряде случаев является результатом реакции организма на проникновение специфического аллергена. Наиболее часто это оказываются продукты питания или медикаментозные препараты определенных групп. Происходит увеличение лимфатических узлов как следствие защиты.
Чаще всего это липома или атерома. В этом случае шишки увеличиваются до значительных размеров и доставляют дискомфорт при движении, ношении нижнего белья. Поскольку природа образований доброкачественная, болезненность и другие 
специфические симптомы онкологии отсутствуют. Женщин не предъявляют жалоб, гораздо больше их беспокоит косметический дефект.
Злокачественные процессы сопровождаются яркой клинической картиной, а новообразования имеют небольшие размеры. Подобные уплотнения появляются справа или слева, их обнаруживают на ранних стадиях, в этот период они лучше поддаются лечению.
Сопутствующие симптомы
Образование уплотнений в паху у женщин может протекать безболезненно и незаметно, но в большинстве случаев сопровождается определенной симптоматикой, позволяющей специалисту предположить возможный характер патологии и степень ее потенциальной опасности для здоровья. Наиболее распространенные проявления:
- Болезненные ощущения. Они сопровождают большинство процессов, происходящих в организме. Считаются характерными для лимфаденита, паховой грыжи, онкологии. Боль возникает при соприкосновении или сдавливании в области уплотнения.
- Выпячивание. Указывает на воспаление с образованием гнойного процесса или формирование паховой грыжи. По мере увеличения начинает выпирать, доставляя дискомфорт при движении или ношении нижнего белья. В дальнейшем становится причиной серьезных осложнений, способна привести к некрозу тканей или заражению крови.
- Самопроизвольное вскрытие. Такое явление характерно для уплотнений, которые имеют вид капсулы с гнойной массой. Оно возникает при ряде заболеваний – воспалении сальных желез, гидрадените, фурункулезе, бартолините. Разрыв мешка происходит спустя 10-14 дней и сопровождается излитием гнойного содержимого. После очищения капсулы начинается рубцевание раны. Не исключено повторное развитие болезни.
- Бессимптомное течение. Характерно для развития образований доброкачественной природы. На увеличение уплотнения указывает лишь появляющийся дискомфорт. Опухоль мешает при движении, во время ношения или смены нижнего белья и является косметическим дефектом.
Методы диагностики
Появление небольшого образования в паховой зоне является серьезным поводом для визита к специалисту. Несмотря на то, что большинство случаев подобных нарушений не представляет угрозы для здоровья или жизни, нельзя исключить возможность формирования опухоли или грыжи.

Чтобы определить схему лечения, необходимо провести тщательную всестороннюю диагностику. В данном мероприятии могут принимать участие специалисты различного медицинского профиля: гинеколог, инфекционист, онколог, дерматовенеролог, эндокринолог.
К основным процедурам относятся следующие.
- Пальпация. Уплотнения, вызванные гнойно-воспалительным процессом, имеют мягкую, эластичную структуру, высокоподвижны. Онкологические образования, напротив, прощупываются легко, поскольку отличаются твердостью.
- Биопсия. Представляет собой микроскопическое исследование образца пораженной ткани. Проводится при подозрении на развитие онкологии.
- УЗИ. Считается вспомогательным методом исследования органов брюшной полости и малого таза. Назначается для подтверждения паховой грыжи, онкологической патологии.
- МРТ. назначается в том случае, когда другие методы обследования не позволяют поставить точный диагноз. С помощью томографии можно подтвердить/ исключить наличие доброкачественного образования или раковой опухоли.
Особенности лечения
Метод терапии выбирается с учетом поставленного диагноза, стадии заболевания, размера уплотнения. На сегодняшний день применяются такие методы.
Выводы
Появление небольшого уплотнения в паховой области у женщины считается довольно распространенным состоянием, которое может быть спровоцировано развитием инфекционно-воспалительных процессов, формированием опухолевых образований, являться следствием плохой гигиены, сниженного иммунитета, аллергии. Определить причину его возникновения может только профильный специалист, который назначит соответствующее лечение.
Читайте также:



