Школа доктора комаровского анализ мочи и инфекции мочевыводящих путей

Инфекции мочевыводящих путей считаются самыми распространенными в нашей стране, причем как у детей, так и у взрослых. О том, как заподозрить и распознать у малыша такие инфекции, какими они бывают, как лечить ребенка, рассказывает известный педиатр Евгений Комаровский.

Общая информация
Инфекции мочевыводящих путей (ИМП) – большая группа заболеваний, которые вызываются в большинстве своем микробами, поражающими тот или иной отдел мочеполовой системы. Если поражение болезнетворными бактериями затрагивает мочевыводящий канал, говорят об уретрите. Если воспален мочевой пузырь, расположенный выше, то это цистит. Оба этих недуга относятся к нижним ИМП.


Поражение верхних путей – пиелонефрит. При нем поражаются ткани почек, лоханки и чашечки. Простые формы ИМП обычно не сопровождаются нарушениями оттока мочи, тогда как осложненные часто протекают на фоне аномалий и нарушений в самом строении органов мочевыводящей системы.
Также инфекции могут быть как госпитальными (появившимися после некоторых медицинских манипуляций), так и внебольничными, которые развиваются без предварительных манипуляций (например, введения катетера).

Детские инфекции очень коварны. По словам доктора Комаровского, их выявление значительно затруднено тем, что протекают они часто с менее выраженными симптомами, чем у взрослых. К тому же повсеместное использование подгузников делает довольно затруднительной первичную диагностику порой единственного детского симптома у грудничка и малыша постарше – частое мочеиспускание, ведь в подгузнике мамы просто этого не замечают.
Все виды ИМП могут быть острыми и у детей они чаще всего именно такие, но есть риск хронизации заболевания, если вовремя не заметить болезнь, не провести диагностику, неправильно лечить или прервать лечение.
В целом же инфекции мочевыводящих путей в детском возрасте, по словам Евгения Комаровского, достаточно хорошо и быстро поддаются терапии.

Симптомы
У новорожденных и грудных детей такие инфекции неподготовленным родителям, не имеющим диплома о медицинском образовании, заметить бывает довольно сложно. Симптомы не имеют четкой специфики. Детки становятся более раздражительными, плаксивыми, у них ухудшается аппетит, иногда поднимается температура. Первым признаком является частое мочеиспускание, которые заметить у грудничка очень сложно.
Дети более старшего возраста, дошкольники и школьники уже могут сообщить родителям о рези, боли, частых позывах к мочеиспусканию, а потому диагностика облегчается. Также ребенок становится раздражительным, может жаловаться на озноб, быть апатичным. Чем старше становятся дети, тем чаще на первое место выходят симптомы нарушения мочеиспускания.
При инфекционных поражениях мочевыводящих путей меняются цвет и количество мочи, она становится мутноватой или совсем мутной, появляется неприятный запах.


Причины
Развитию ИМП способствуют различные врожденные аномалии строения отделов и органов мочеполовой системы, а также функциональные их нарушения. Многие родители считают, что заболеть острым пиелонефритом или циститом ребенок может от переохлаждения. Правильнее говорить о том, что переохлаждение провоцирует снижение иммунитета, а пусковым механизмом воспалительного процесса все-таки выступают бактерии.
Другая распространенная предпосылка, по словам Комаровского, – неполное опорожнение мочевого пузыря. Такое происходит тогда, когда малыш наклоняется вперед во время мочеиспускания. Так в основном делают девочки, поскольку на горшке они сидят. Нужно отметить, что девочки в 30 раз чаще болеют недугами ИМП еще и по той причине, что анатомически строение их мочеиспускательного канала отличается от канала мальчиков. Он более короткий, расположен ближе к анальному отверстию, а потому вероятность заражения бактериальной флорой выше.

Спровоцировать цистит или пиелонефрит может любой недуг, который подрывает состояние и без того слабой детской иммунной системы – ОРВИ, грипп и т. д. Отдельно стоит так называемый нейрогенный мочевой пузырь – состояние, при котором из-за дисфункции центральной нервной системы нарушены функции сбора и отведения мочи.
Как микробы могут попасть в мочевыводящие пути ребенка? Таких способов несколько. Чаще всего воспалительные процессы вызывает кишечная палочка, она может попасть при неправильном подмывании, недостаточном уровне гигиены ребенка. Также вызвать воспаление любого участка мочевыводящих путей могут синегнойная палочка, клебсиеллы, протеи, энтерококки, стрептококки и грибки рода кандида.
Наиболее часто инфекция развивается по восходящему пути, снизу вверх – от уретры к почкам. Но возможно и заражение от соседних очагов инфекции, а также по кровотоку с кровью и лимфой.


Диагностика
Для того чтобы ребенку был поставлен соответствующий диагноз, по словам Комаровского, обязательно нужна лабораторная диагностика. Обычно общий клинический анализ мочи при инфекциях мочевыводящих путей показывает огромное количество лейкоцитов. Дальнейшее лабораторное исследование (бакпосев) позволяет установить и название точного возбудителя воспалительного процесса. При необходимости для установления точного места дислокации воспаления применяют и другие методики, такие, как рентген мочевого пузыря с контрастом, УЗИ мочевого пузыря и почек.
Многое в точности постановки диагноза зависит от того, как правильно родители соберут мочу.
Ребенка нужно подмыть и в емкость собрать только среднюю порцию жидкости в утреннее время после пробуждения.
На бактериальный посев мочу собирают в стерильную емкость, которую дают в медицинском учреждении. Доставить баночку с детской мочой в лабораторию поликлиники или детской больницы нужно как можно скорее, ведь в течение каждого последующего часа колонии болезнетворных бактерий в ней увеличиваются и разрастаются.

При необходимости в сложных случаях ребенку могут быть рекомендованы МРТ и КТ. Но необходимость в этом возникает лишь в случае подозрения после УЗИ на структурные врожденные аномалии органов мочевыводительной системы, которые могут требовать хирургического вмешательства.
Забить тревогу, по словам Комаровского, мама должна сразу, как только заподозрит неладное, многое в прогнозах лечения ИМП зависит от своевременности обращения. Для этого Евгений Олегович рекомендует как можно чаще заглядывать в подгузники, оценивать цвет, запах и количество мочи. Если что-то покажется подозрительным, не нужно стесняться, следует сразу показать ребенка педиатру, который в первую очередь назначит общий анализ мочи.


Лечение
Доктор Комаровский призывает родителей внимательно отнестись к лечению подобных недугов у детей.
Не лечить заболевание и ждать, когда все пройдет самостоятельно, ни в коем случае нельзя. Опасным может оказаться и нетрадиционное лечение средствами народной медицины – травками, отварами.
Лечение может быть амбулаторным и стационарным, это зависит от степени тяжести недуга и степени поражения. Очень важно, чтобы лечением занимался квалифицированный врач. Комаровский утверждает, что бактериальные инфекции, которыми, по сути, и являются ИМП, должны лечиться исключительно с применением антибактериальной терапии.

Лечением занимаются педиатр, уролог, нефролог. Начинают лечение всегда с изменения режима. Следует ограничить физические нагрузки, увеличить количество потребляемой ребенком жидкости – теплое и обильное питье будет способствовать более обильному мочевыделению.
Маме нужно следить, чтобы ребенок каждые два часа опорожнял мочевой пузырь, застой мочи может усилить размножение бактерий.
Если инфекция протекает тяжело, ребенку могут назначить постельный режим. Во время лечения нельзя давать малышу маринованные продукты, копчености, но следует добавить в рацион продукты с большим содержанием витамина С, чтобы увеличить кислотную составляющую мочи. Антибиотики нужно принимать строго по той схеме, которую назначил врач. Даже если на второй день становится лучше, нельзя отказываться от дальнейшего курсового приема антибактериальных средств, поскольку выжившие бактерии приобретут резистентность к препарату, и заболевание может стать хроническим.

Комаровский утверждает, что лечатся ИМП достаточно быстро, а потому при отсутствии облегчения на вторые сутки после начала приема антибиотиков необходимо обратиться к врачу и подобрать новый препарат.
Лучше всего назначать ребенку конкретное лекарство после бакпосева мочи с учетом типа возбудителя. Могут применяться жаропонижающие при высокой температуре, антигистаминные средства при сильной общей интоксикации. В конце лечебного курса могут быть рекомендованы физиопроцедуры.

Профилактика
Инфекции мочевыводящих путей у ребенка всегда легче предотвратить, чем лечить, говорит Евгений Комаровский, а потому всем родителям нужно знать правила профилактики воспалительных процессов мочевыводящих путей.
- В первую очередь важно укреплять иммунитет, чтобы даже присутствие бактерий и переохлаждение не вызывали воспалительного процесса. Для этого ребенка нужно закаливать, делать прохладные ванны, гимнастику, чаще с ним гулять.
- Родители должны своевременно выявлять и устранять факторы риска, которые могут способствовать развитию инфекции – посещать врача, вовремя проходить с ребенком все необходимые обследования, участвовать в диспансеризации, сдавать анализы мочи. Это поможет вовремя узнать о начинающихся патологических процессах и не допустить развития тяжелой ИМП.
- Ребенка нужно с самого раннего возраста приучать к соблюдению правил личной гигиены: научить правильно подмываться, вытирать попу после дефекации.
- Важно следить, чтобы малыш не сидел на холодных поверхностях.



Подробнее об инфекциях мочевыводящих путей вы узнаете из передачи доктора Комаровского.
медицинский обозреватель, специалист по психосоматике, мама 4х детей
[youtube.player]А также что означают лейкоциты и ацетон в моче у ребенка?
Мы продолжаем разговор об анализах, которые назначают любому ребенку. Сегодня самый известный детский врач, кандидат медицинских наук, популярный телеведущий Евгений Комаровский расскажет о клиническом анализе мочи, а также о признаках инфекции мочевыводящих путей.

Клинический анализ мочи – это обязательное обследование не только при болезнях, но и при любом клиническом обследовании. Здоровые дети сдают мочу один-два раза в год, а также во время профилактических осмотров – например, перед поступлением в детский сад или школу. Иногда этот анализ назначают и по показаниям – например, если у ребенка повышена температура или боли внизу живота. В этом случае исследование мочи поможет вовремя диагностировать или, наоборот, исключить инфекцию мочевыводящих путей, а иногда и охарактеризовать состояние других систем организма. Вот почему пренебрегать этим анализом нельзя.
Как правильно?
О чем расскажет анализ?
Итак, какие характеристики мочи исследуют в лаборатории и что они означают.
1. Физико-химические свойства мочи
Это ее цвет, прозрачность, относительная плотность и другие параметры.
В нормальной ситуации:
- цвет должен быть от соломенно-желтого до янтарно-желтого;
- моча должна быть прозрачной;
- ацетона нет;
- удельный вес – от 1002 до 1030;
- желчных пигментов нет;
- реакция (pH) слабокислая или нейтральная;
- белок – до 0,033 г/л;
- сахар отсутствует либо есть только его следы.
Любые отклонения могут указывать на то или иное заболевание. В норме анализ не обнаружит в моче ни билирубина, ни гемоглобина, ни кетоновых тел, ни глюкозы, ни нитритов. Наличие ацетона может говорить как о сахарном диабете, так и о нарушениях углеводного обмена, когда у ребенка в организме заканчиваются запасы глюкозы, и он начинает брать энергию из запасов жира.
2. Исследование осадка мочи
При различных заболеваниях мочевыводящей системы в моче встречаются элементы почечного эпителия, форменные элементы крови – эритроциты и лейкоциты, а также мочевые цилиндры.
Нормальный анализ должен выглядеть так:
- плоский эпителий – единичный;
- эпителий мочевых канальцев (почечный) отсутствует;
- лейкоциты: у мальчиков – до 5-7 в п/зр, у девочек – до 7-10 в п/зр;
- эритроциты – ноль или единичные в поле зрения;
- цилиндры: гиалиновые – отсутствуют, зернистые – отсутствуют, зернистые – отсутствуют, кровяные — отсутствуют;
- соли – небольшое количество уратов или оксалатов.
Особенности лечения инфекций
Еще один важный показатель, который исследуют при анализе мочи, – это бактерии. Они могут указывать на такие инфекции органов мочевыделительной системы, как пиелонефрит, уретрит, цистит. Определить вид бактерий и оценить их чувствительность к антибиотикам можно с помощью бактериологического посева мочи.
– При инфекции мочевыводящих путей доза антибиотика обычно намного меньше, чем при лечении других заболеваний, так как именно с мочой лекарство выходит из организма, а значит, точно окажется там, где нужно, – объясняет Евгений Олегович. – Но у такого лечения есть определенная схема, которой важно придерживаться. Дело в том, что после начала приема лекарств ребенку, как правило, сразу становится лучше. Но если мы в этот момент прекратим давать антибиотики, то оставшиеся бактерии размножатся вновь, но будут уже устойчивыми к конкретному лекарству, и лечение придется повторять.
Как часто ребенок должен ходить в туалет?
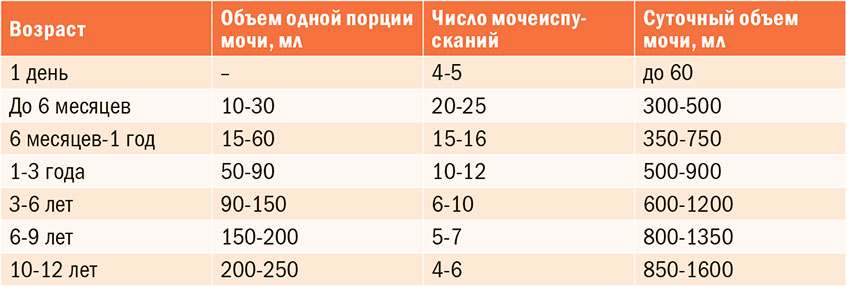
Кстати!
Болезни почек и переохлаждение
Это действительно связано: при переохлаждении, особенно если ребенок посидел на чем-нибудь холодном, возникает спазм сосудов почек, нарушается способность почки фильтровать мочу, уменьшается давление мочи в мочевой системе, и это может способствовать развитию инфекции.
Современный метод диагностики
В продаже можно найти тест-системы, которые позволяют сделать анализ мочи в домашних условиях при помощи специальных полосок. Такие тест-системы вполне информативны, но стоят не очень дешево, поэтому массово не используются.
[youtube.player]
Ранняя диагностика и лечение инфекций мочевыводящих путей у детей способна предотвратить необратимые повреждения и почечные осложнений, такие как гипертония, почечная недостаточность и т.п. Инфекции мочевых путей относятся к наиболее частым бактериальным инфекциям у детей. Их частота зависит от возраста и пола ребенка. Девочки чаще болеют, потому что их уретра короткая, плоская и широкая, и бактериям проще проникнуть в мочевой пузырь. Но в неонатальный и младенческий период в связи с высокой распространенностью, мальчики часто подвержены врожденным аномалиям.
Каким образом попадают бактерии в мочевой пузырь

ИМП является вторжением микроорганизмов в ткани любой части мочевыводящих путей. Наиболее распространенным путем попадания бактерий является через отверстие уретры в мочевой пузырь. Попадание туда бактерий не означает болезнь.
Если мочиться ребенок нормально и присутствует бактерицидный защитный эффект, подкладка между мочевым пузырем и мочей, бактерии будут выводится с мочой. Если есть предрасположенность или сильная вирулентность, будет развиваться инфекция в стенке мочевого пузыря (цистит).
Предрасполагающие факторы для развития заболевания в почках являются
- возраст маленького
- везикоуретеральный повторный УКС
- другие аномалии мочевыделительной системы
- уродинамические нарушения нижних мочевых путей
- камни в почках
- и других генетических, метаболических и неврогенных расстройств.
Причины воспаления

Наиболее частыми причинами являются бактерии кишечной палочки (80 процентов заражений):
- Klebsiella пневмонии
- Proteus Mirabilis
- редко Enterococcus
- синегнойной палочки
- золотистого стафилококка
- Staphylococcus saprophyticus
- Streptococcus агалактии
и очень редко гемофильные инфекции
- типа B
- анаэробы
- Salmonella
- Shigella
- и Campylobacter .
Клинические проявления могут сильно различаться — малыш может быть
- совершенно бессимптомным
- или может иметь такие симптомы, как тяжелый сепсис.
Ранняя диагностика и лечение таких заболеваний у детишек может предотвратить необратимые повреждения почек и поздних осложнений, таких как высокое
- кровяное давление
- почечная недостаточность
- и осложнения беременности у девочек.
Даже у 30-50 процентов деток повторяются заболевания мочевых путей. Важны предрасполагающие факторы везикоуретеральный повторный УКС (ИМП), другие аномалии мочевых путей, мочевыводящих расстройств и запоров после прикорма.
Диагностика инфекций
Основным диагностическим критерием является рост бактерий уроинфексций в образце мочи свыше 105 микроорганизмов в 1 мл мочи. Почти во всех случаях присутствуют в моче и воспалительные клетки — лейкоциты: более 10 лейкоцитов в мл мочи, или более 5 в осадке.

Они могут быть найден при повышенных температурах вследствие
- воспаления вне мочевых путей
- воспаление полового члена
- и как отражение загрязнения мочи, которое есть почти у всех деток.
После первого подозрения болезнь подтверждается ультразвуковым исследованием мочевой системы. Ультразвук является неинвазивным методом, который не использует ионизирующее излучение и, следовательно, первый метод при выборе диагностического метода у детей с возможными инфекциями мочевой системы. Ультразвук оценивает
- состояние
- форму и размер почки
- существование и степень расширения канальной системы
- внешний вид
- толщину почечной ткани
- и толщину стенки мочевого пузыря.
В большинстве случаев после первых инфекций мочевыводящих путей у девочек в возрасте до пяти лет и мальчиков всех возрастов требуется дальнейшее лечение. Первый способ заключается в дальнейшей цистерографии мочеспускания. Это метод рентгеновский используется для диагностики
- везикоуретерального повторного УКС
- или восстановлению мочи из пузыря в уретру и почки.
Рефлюкс является наиболее распространенной аномалией мочевыводящих путей у деток и проявляется у 30-50 процентов детей с уриноинфекциями.
- У мальчиков, как правило, происходит в течение первого года жизни, первичные или врожденные нарушения связи между мочеточником и мочевым пузырем.
- У девочек, как правило, происходит от 4 до 8 лет, а затем вторично или в связи с высоким давлением внутри мочевого пузыря, вызывая уродинамическое нарушение мочеиспускания.
Важно отметить, что сегодня в мире для мониторинга и диагностики ИМП рекомендуемые методы диагностики используют небольшое количество излучения радионуклидной цистографией или более популярным ультразвуковой цистографией, которая не использует радиацию.
Ультразвуковая цистография были рекомендованы в качестве первого метода для диагностики повторного UKSA девочек, или как метод мониторинга тех, у кого уже диагноз повторно потока. Если ваш кроха с диагнозом пузырно REFL УКС, дальнейшие диагностики, лечения и последующие меры для этих аномалий может привести к необратимому повреждению мочевого пузыря и почек.
Доктор Комаровский: всё об инфекциях мочевыводящих путей у деток.
Лечение ИМП

Выбор антибиотиков у детей зависит от
- клинической картины,
- тяжести инфекции,
- возраста ребенка,
- знаний самых распространенных причин болезни в определенном возрасте
- и устойчивости к противомикробным препаратам.
Легкие инфекции лечатся антибиотиками перорально (через рот), в то время как более тяжелым больным детям применять средства венозно (капельницы) от 10 до 14 дней.
При рецидивирующей инфекции выводящих путей у детей с врожденными аномалиями осуществляется длительное применение низких доз антибиотиков с регулярным ежемесячным контролем мочи. Мочевыводящие пути у детей является важной проблемой общественного здравоохранения, поскольку проблема обладает
- распространенностью
- склонностью повторяться
- связь с аномалиями выделительной системы
- потребность в диагностической оценки и длительного лечения
и самое главное, из-за возможного постоянного повреждения почек, которые могут привести к
- ухудшению функции почек
- развитию повышенного кровяного давления
- и осложнения беременности.
Поэтому крайне важно у любого ребенка с лихорадкой провести анализ мочи и раннюю диагностику воспаления. Раннее начало лечения и диагностическая оценка у большого количества детей смогут предотвратить необратимые повреждения почек.
Симптомы зависят от возраста

У новорожденных симптомы являются неспецифическими и часто не напрямую обращаются к половой системе. Чаще всего такие дети
- менее прогрессивны в наборе веса
- наблюдаются сложности в питании
- желтуха
- рвота
- диарея
- спазмы в животе
- может подняться температура, быть нормальной или даже снизится.
До двух лет симптомы являются общими и неспецифическими:
- недомогание
- нежелание и отказ от еды и питья
- рвота и лихорадка.
- частое мочеиспускание небольших количеств мочи
- жжение и боли во время мочеиспускания
- боли в животе.
Если есть воспаление почечной системы, то у ребенка
Важнейшей предпосылкой для диагностики, и, таким образом, начало лечения, является правильно собранный образец мочи.
Как взять образец мочи
Одна из основных проблем — взять образцы мочи у маленьких детей, которые не могут контролировать мочеиспускание. Специальные стерильные емкости наклеиваются на кожу половых органов.
Если ребенок не мочиться, емкость удаляют, процесс промывки повторяют и цепляется новая емкость. Образец мочи должен быть доставлен в лабораторию в течение одного часа. Многочисленные исследования показывают высокую степень загрязнения образца мочи вследствие несоблюдения этих указаний (до 60 процентов). Таким образом, большое количество детей подвергается ненужным лечениям и дальнейшим диагностическим процедурам.
Детский доктор: инфекции мочевыводящих путей у ребенка.
[youtube.player]Инфекционно-воспалительные процессы в органах системы мочевыделения детей, являются насущной урологической проблемой во всем мире. Особо опасна – инфекция мочевыводящих путей у грудничка. Патология настолько распространенная, что по частоте проявления уступает разве что, простудным инфекциям.
Сегодня, из-за трудностей в диагностике и лечении, европейскими экспертами разработаны в помощь практикующим педиатрам, детским урологам и нефрологам различные положения и рекомендации, которые и в нашей стране приняты на вооружение.

Общие сведения
Актуальность проблемы обусловлена развитием частых патологий в органах мочевыделения, склонностью к почечным заболеваниям, их хронической и рецидивирующей клиникой проявления, что приводит к полному угнетению почечных функций и инвалидизации детей с самого раннего возраста. По данным статистики ВОЗ, патологии в органах мочевой системы стоят на втором месте в реестре заболеваний детей в раннем возрасте.
Эпидемиологические исследования показали, что в нашей стране распространенность нефропатий среди детей постоянно увеличивается и на сегодняшний день составляет – на 1000 здоровых детей 60 больных. Отмечается 5, 6 случаев на 10 000 детей с прогрессирующей клиникой, которые сразу попадают в группу детской инвалидности. В структуре урологических заболеваний у детей, микробно-воспалительные патологии диагностируются почти у 76% малышей.

Что характерно, подавляющее большинство из них (до 80%) являются следствием врожденных патологий, при которых, внутриутробные изменения в ОМС (органы мочевой системы) сохраняются после родов у более 70% детей и в 80% случаев, являются провоцирующим фактором развития ИМВП у малышей (возрастная группа от 0 до трёх лет). У 30% младенцев угроза инфицирования сохраняется, даже при отсутствии перинатальных патологий, что обусловлено возможностью морфофункциональной незрелостью структурных тканей почек.
Частота инфекционно-воспалительных патологий в органах мочеиспускания у младенцев мужского пола (включая пиелонефрит) выше чем у девочек, что связано с особенностью развития обструктивной уропатии (дисфункции нормального тока мочи), что проявляется гораздо раньше у мальчиков.
Статистика Европейской ассоциации урологов показывает, что заболевания у мальчиков в младенчестве (до года) составляет 3,2%, а у девочек – 2%. В дальнейшем, ситуация меняется – 30 девочек и всего лишь 11 мальчиков с ИМВП на 1000 здоровых детей.
Приведены данные зарубежной статистики педиатров и нефрологов (ESPN) – в группе обследованных почти 1200 детей с ИМВП:
- у девочек до полугода патология диагностировалась чаще чем у мальчиков в 1,5 раза;
- с полугода до года, увеличивалась вчетверо;
- а с 1 года до трёх лет, инфицирование девочек увеличивалось вдесятеро.
И отечественные, и зарубежные эксперты пришли к единому мнению – частота проявления ИМВП зависит от половой принадлежности и возраста ребенка, при этом у детишек до 1-го года она диагностируется чаще (до 15% у лихорадящих младенцев), проявляясь развитием тяжелой бактериальной инфекцией.
Разновидности ИМВП у младенцев
Существует много классификаций ИМВП, но по сравнению с классическим вариантом, применяемым в практике отечественных специалистов, наиболее удобна по отношению к грудным детям, классификация, предложенная европейскими экспертами.
Классификация по локализации очага инфекции (нижний и верхний мочевой путь):
- Цистит, характеризующийся развитием инфекционно-воспалительных очагов в слизистой выстилке моче-пузырного резервуара.
- И пиелонефрит, обусловленный развитием диффузной гноеродной инфекцией в почечных лоханках и паренхиме.
Разделение по эпизодам проявления:
- первичную инфекцию;
- повторную и рецидивирующую, подразделяющуюся в свою очередь на персистентную или неразрешенную инфекцию.
Классификация по признакам:
Разделение по осложняющим факторам:
- неосложненная ИМВП с отсутствием морфофункциональных нарушений в различных отделах мочевой системы и компетентным иммунным фагоцитозом;
- и осложненная инфекция мочевыводящих путей у новорожденных на фоне механических, либо функциональных обструкций или иных проблем в системе мочевыделения в анамнезе.
Причины развития заболевания у грудничков
Основная причина развития ИМВП у детей грудного возраста – неблагополучные факторы антенатального анамнеза (внутриутробного развития), в частности, наличие урогенитальных патологий у будущей мамочки, являющиеся предпосылкой для развитию инфекционных процессов в ОМС у ребенка:
- Непосредственное внутриутробное инфицирование, либо во время родов.
- Наличие у матерей новорожденных хламидиоза и микоплазмоза (основная причина формирования хронического пиелонефрита у младенцев, по данным статистики у 14% детей).
- Процессы гестоза беременных, вызывающие дестабилизацию клеточных мембран в структуре нефронов у эмбриона с последующим развитием нефропатий.
- Нарушение иммунной системы новорожденных, обусловленное наличием антигенных белков, недостаточностью центральных регуляторов иммунитета Т-лимфоцитов, либо преобладанием их помощников – лимфоцитов-хелперов.
- Различный генезис внутриутробных гипоксий, вызывающих глубокие расстройства в физиологических и биохимических процессах у новорожденных, проявляясь у 39% младенцев морфологическими изменениями в структуре почечных тканей и нарушением их функциональных возможностей.
- Провоцирующим фактором служат – недостаточный гигиенический уход за ребенком, переохлаждение, уродинамические нарушения (обструкции, рефлюкс, врожденные аномалии мочевых путей, генетическая предрасположенность к инфекциям).
Не отбрасывается и гипотеза влияния внутриутробных вирусных инфекций на развитие ИМВП (Коксаки, грипп, парагрипп, вирус-РС, аденовирус, цитомегаловирус, 1-й и 2-й тип герпеса), что рассматривается, как способствующий фактор инфекционного присоединения. Среди возбудителей инфекционно-воспалительного процесса у детей абсолютно доминирует кишечная бактерия семейства E.coli (в 75%), представители грам (+) и грам (-) микроорганизмов анаэробы и др.
По мнению исследователей, из Швеции, дебют ИМВП у малышей, обусловлен ранним (первое полугодие) переводом детей с грудного на искусственное кормление, что увеличивает риски инфицирование через пищу.
Как распознать ИМВП у грудничка
У младенцев клиника заболевания малозаметна и смазана, поэтому распознать ее сразу сложно. К тому же единственным симптомом инфекции мочевыводящих путей у грудничков часто выступает высокая температура. Коварство инфекции – ее быстрое развитие. Длительное отсутствие лечения чревато опасными последствиями.
Инфицирование уретры, при отсутствии своевременного лечения, всего за несколько дней способно перейти на почечные ткани, дестабилизировать их работу и проявиться в виде пиелонефрита. Даже эффективная терапия почечного поражения не дает гарантии полного излечения и восстановления их функции. Поэтому, очень важно вовремя распознать болезнь.

У детей грудного возраста, кроме высокой лихорадки, инфицирование ОМС проявляется:
- темной с неприятным запахом мочой;
- нарушением в процессах мочеиспускания (дизурия, странгурия);
- капризностью, плаксивостью и раздражительностью;
- диспепсическими нарушениями в виде тошноты, рвоты, неспокойным сном, вздутием животика и диареи;
- общей слабостью;
- ослаблением сосательного рефлекса или полным отказом от еды;
- сероватым оттенком кожных покровов.
Основные диагностические методики
Для грудничковых малышей применение лабораторного мониторинга урины, при диагностическом поиске ИМВП, в основном, становиться невозможным и не применяется. Обычное выявления лейкоцитурии и бактериурии, как основной показатель, в данном случае, не срабатывает.
В младенческом периоде, редко какие детки приучены к горшку и получить стерильный образец мочи довольно сложно. Сборы мочи при помощи различных методик не исключает риск высокого уровня загрязнения, что чревато ложноположительным результатом.
К тому же, использование катетеризации или метода надлобковой пункции для взятия проб урины у младенцев, довольно сложный и болезненный для ребенка процесс, с риском занесения дополнительной инфекции. Поэтому основным направлением в диагностическом поиске, являются:
- Клинический и биохимический мониторинг образца крови, определяющего наличие бактериальной инфекции в почечных лоханках.
- УЗИ – позволяющего классифицировать наличие осложненной, либо неосложненной инфекции.
- Микционную цистографию – выявление патологических изменений в системе мочевыделения.
- Диагностическое обследование методами статистической и динамической радиоизотопной нефросцинтигафии, выявляющие очаговое наличие нефросклероза, застоя урины и причин уро динамических нарушений, препятствующих нормальному оттоку урины.
Терапия ИМВП у грудничков
Основная методика терапии ИМВП у грудных младенцев обусловлена:
- максимально ранним назначением антибактериальных ЛС с учетом резистентности микроорганизмов;
- своевременным выявлением и коррекцией уродинамических нарушений;
- длительной антимикробной профилактикой рецидивирующих процессов;
- контролированием кишечных функций;
- снижением дозировки антибактериальных средств в соответствии с показателями почечной эффективности.
Больные малыши должны находится под постоянным наблюдением врача, поэтому их лечение должно проводиться в условиях стационарного контроля.
Меры профилактики
Выполнение родителями простых рекомендаций по уходу за малышом, поможет предотвратить развитие заболевания. Профилактические рекомендации включают:
- Обеспечение как можно длительного питания младенца материнским молоком, так как молоко матери, является отличной защитой детского организма от влияния инфекций.
- Разумный подход к введению прикорма. Ввиду несовершенства детской пищеварительной системы, необходимо постепенное расширение детского рациона, с постоянным контролем стула малыша. Запоры и несвоевременное выведение токсинов из организма – отличная предпосылка для инфекционного внедрения. Предпочтение следует отдавать фруктовым и овощным пюре, постепенно добавляя в рацион каши из цельных злаков.
- Во избежание застойных процессов в почках, следует на протяжении всего дня поить ребенка простой водичкой.
- Большое значение в профилактике занимает гигиена малыша. Она заключается в ежедневном подмывании ребенка с использованием только средств детской гигиены и категорического исключения щелочных агрессивных средств.
- Смена подгузника всегда должна сопровождаться обработкой промежности ребенка влажной салфеткой, после чего хороши воздушные ванны, чтобы кожа малыша подышала.
- Ежедневная смена белья – обязательна.
- Не следует оставлять надолго малыша на полу. Берегите его от переохлаждений.
Серьезность ИМВП у деток грудного возраста не стоит недооценивать. Даже без четко выраженной клинической картины, заболевание может проявиться неожиданными последствиями в самые короткие сроки. Лишь немедленное обращение за медицинской помощью, оградит ребенка от тяжелых осложнений.
[youtube.player]Читайте также:




