Сибирская язва колит синдром дауна ревматизм орнитоз

В статье рассматриваются особенности течения суставных проявлений при хронических воспалительных заболеваниях кишечника, а также приводится клинический пример течения болезни Крона с дебютом с внекишечных проявлений в виде суставного синдрома.
Изучение хронических воспалительных заболеваний кишечника (ХВЗК) является актуальной проблемой не только детской гастроэнтерологии, но и детской ревматологии вследствие частого дебюта этих патологических состояний именно с суставных проявлений и дальнейшего течения клинически взаимосвязанных кишечного и суставного синдромов.
Распространенность ХВЗК среди детского населения составляет 2,2–6,8 на 100 тыс. детей [1, 2]. С наибольшей частотой в детском возрасте диагностируются такие заболевания этой группы, как болезнь Крона и язвенный колит. Отмечено, что язвенный колит чаще встречается у мальчиков, а болезнь Крона — у мальчиков и девочек с примерно с одинаковой частотой [2].
Болезнь Крона (регионарный энтерит, гранулематозный илеит) — воспалительное заболевание с вовлечением в процесс всех слоев кишечной стенки; характеризуется прерывистым (сегментарным) характером поражения различных разделов желудочно-кишечного тракта. Для него характерна диарея с примесью слизи и крови, боли в животе (часто в правой подвздошной области), потеря массы тела, лихорадка.
Язвенный колит (неспецифический язвенный колит, идиопатический колит) — язвенно-деструктивное поражение слизистой оболочки толстой кишки, которое локализуется преимущественно в ее дистальных отделах. В клинической картине характерны: кровотечения из прямой кишки, учащенное опорожнение кишечника, тенезмы; боли в животе менее интенсивны, чем при болезни Крона, локализуются чаще всего в левой подвздошной области. Примерно у 30% пациентов юношеского возраста язвенный колит начинается внезапно с появления болей в животе и диареи с примесью крови.
По данных разных авторов, внекишечные проявления ХВЗК отмечаются в 5–25% случаев. Наибольшая их доля приходится на тотальные формы неспецифического язвенного колита (87,5%) и болезни Крона с вовлечением в процесс толстой (29%) или толстой и тонкой кишки (58,1%) [3]. Системные проявления ХВЗК по патогенетическому принципу разделяют на три группы. К первой группе относят проявления, возникающие вследствие системной гиперсенсибилизации, — поражения суставов, глаз, кожи, слизистой оболочки рта; ко второй — обусловленные бактериемией и антигенемией в портальной системе — поражения печени и билиарного тракта. Выделяют также явления, развивающиеся вторично при длительно существующих нарушениях в толстой кишке, — анемии, электролитные расстройства.
Патогенез суставных проявлений остается неясным. Обсуждается значение повышенной проницаемости стенки кишечника, отмечающейся у больных язвенным колитом и болезнью Крона, в результате чего в кровь в большом количестве попадают компоненты оболочки стенок бактерий. Эти компоненты выступают в качестве пептидных антигенов, способных приводить к развитию артритов. Связываясь с молекулами комплексов гистосовместимости и активируя в дальнейшем Т-лимфоциты, пептиды приводят к возникновению воспаления суставов [3].
С точки зрения ревматолога суставные проявления ХВЗК относят к т. н. серонегативным спондилоартропатиям. Это большая гетерогенная группа клинически пересекающихся, хронических воспалительных ревматических заболеваний [4]. Помимо артритов, связанных с воспалительными заболеваниями кишечника, в эту группу включают такие ревматические заболевания детского возраста, как ювенильный спондилоартрит, ювенильный реактивный артрит, ювенильный псориатический артрит, а также недифференцированные спондилоартропатии (дактилит, увеит, сакроилеит в отсутствии полного набора критериев). Несмотря на гетерогенность заболеваний данной группы, клинически серонегативные спондилоартропатии имеют общие признаки и характеризуются:
- патологическими изменениями в крестцово-подвздошном отделе и/или других суставах позвоночника;
- синдромом периферической воспалительной артропатии, проявляющейся асимметричным артритом преимущественно нижних конечностей;
- энтезопатическим синдромом;
- ассоциацией с антигеном гистосовместимости HLA-B27;
- тенденцией к накоплению этих заболеваний в семьях;
- частым наличием внесуставных симптомов (поражение глаз, клапанов аорты, кожи) [5, 6]. В МКБ-10 поражения суставов при рассматриваемых нами заболеваниях кодируются следующим образом: М07.4 Артропатия при болезни Крона (К50); М07.5 Артропатия при язвенном колите (К51).
Поражения суставов при ХВЗК встречаются в 20–40% случаев и протекают в виде артритов (периферической артропатии), сакроилеита и/или анкилозирующего спондилита [3].
Артриты относятся к наиболее частым суставным проявлениям хронических воспалительных заболеваний кишечника. Нередко они сочетаются с поражением кожи в виде узловатой эритемы. Частота возникновения артритов, распространенность поражения толстой кишки коррелируют с воспалительной активностью основного заболевания. В некоторых случаях артриты могут предшествовать кишечным проявлениям за много месяцев и даже лет, а также сохраняться в фазу ремиссии [7].
Клиническая картина артритов при болезни Крона и язвенном колите идентична. Характерно ассиметричное, мигрирующее поражение суставов чаще нижних конечностей. Преимущественно страдают коленные и голеностопные суставы, далее следуют локтевые, тазобедренные, межфаланговые и плюснефаланговые суставы. Число пораженных суставов обычно не превышает пяти. Суставной синдром течет с чередованием периодов обострений, длительность которых не превышает 3–4 месяцев, и ремиссий. Могут выявляться энтезопатии, талалгии. Артриты, как правило, начинаются остро. Однако нередко больные предъявляют жалобы только на артралгии, и при объективном обследовании изменения не обнаруживаются. Со временем обострения артритов становятся реже. У большинства больных артриты не приводят к деформации или деструкции суставов.
Выделяют два типа поражения периферических суставов. Для первого характерно поражение небольшого количества крупных суставов, ассиметричность суставного синдрома, острое течение. Часто при этом типе суставной синдром предшествует клинической картине основного заболевания, ассоциируется с его обострениями и сочетается с другими внекишечными проявлениями ХВЗК. Второй тип протекает по типу симметричного полиартрита, его обострения не совпадают по времени с обострениями основного процесса в кишечнике и другими системными проявлениями заболевания [7, 8].
Проведение колэктомии у больных язвенным колитом способствует прекращению рецидивирующих артритов [3].
По данным рентгенологического исследования, сакроилеит обнаруживается примерно у 50% больных ХВЗК. При этом у 90% он имеет бессимптомное течение. Он не ассоциируется с повышенной частотой выявления у больных HLA-B27. Также наличие сакроилеита не коррелирует с активностью воспалительного заболевания кишечника. Существуя на протяжении нескольких лет, может быть предшественником язвенного колита или болезни Крона. Сакроилеит может быть единственной локализацией изменений со стороны суставов, но часто сочетается с первым типом течения артритов. Необходимо помнить, что сакроилеит может быть ранним симптомом анкилозирующего спондилита. Терапия кишечного синдрома не приводит к изменению клинической картины сакроилеита [7].
Анкилозирующий спондилит (АС) при ХВЗК клинически, как и сакроилеит, не отличается от идиопатического анкилозирующего спондилита. Чаще встречается у лиц мужского пола. По наблюдениям, у лиц женского пола поражение шейного отдела позвоночника манифестирует в более молодом возрасте и протекает тяжелее. Симптомы АС обычно предшествуют манифестации болезни Крона или язвенного колита и не коррелируют с активностью воспаления в кишечнике. Отмечаются боли в позвоночнике, чувство утренней скованности, нарастает ограничение подвижности в шейном, грудном, поясничном отделах позвоночника. Активная терапия основного заболевания не приводит к изменению клинической картины спондилита [3, 7, 9, 10].
Иллюстрацией к вышеизложенному материалу может служить клиническое наблюдение за течением болезни Крона с внекишечными суставными проявлениями у пациента подросткового возраста.
Клинический диагноз: болезнь Крона (поражение тонкого, толстого кишечника, желудка, пищевода), фаза ремиссии, внекишечные проявления (лихорадка в анамнезе, лимфаденопатия, гепатомегалия, железодефицитная анемия). Осложнения: стеноз устья баугиниевой заслонки, сужение входа в слепую кишку.
Ювенильный спондилоартрит, активность I степени, рентгенологическая стадия I–II, НФ-1.
Из анамнеза жизни следует отметить, что мальчик от 2-й беременности, протекавшей физиологически, от первых срочных родов, осложнившихся слабостью родовой деятельности (акушерское пособие — наложение проходных щипцов). Находился на раннем искусственном вскармливании. На первом году жизни наблюдался неврологом. В дальнейшем редкие ОРВИ. Привит по календарю. Детскими инфекциями не болел. Наследственность отягощена по заболеваниям сердечно-сосудистой системы.
Анамнез заболевания: в сентябре 2008 г. после травмы левого голеностопного суставе у ребенка отмечался отек и болезненность в левом голеностопном сустава. Получал местно мази с нестероидными противовоспалительными препаратами (НПВП). Также применялось физиотерапевтическое лечение, что вызвало ухудшение состояния: появилась субфебрильная лихорадка, усилились артралгии в левом голеностопном суставе, также появилась болезненность в височно-нижнечелюстных суставах с ограничением подвижности в них. За три месяца мальчик похудел на 12 кг. Обследован по месту жительства: в анализе крови скорость оседания эритроцитов (СОЭ) 47–55 мм/ч, лейкоцитоз, в биохимическом анализе повышение аспартатаминотрансферазы (АСТ) до 2 норм, С-реативный белок (СРБ)++. Выявлена кишечная инфекция: титр к S. flexneri 1:400. Проводимая терапия (НПВП, антибиотики — цефазолин, цефтриаксон, амикацин) эффекта не дала. На фоне приема антибиотиков появился неустойчивый, разжиженный стул, боли в околопупочной области. В НИИ фтизиатрии исключен туберкулез. При компьютерной томографии левого голеностопного сустава выявлено: сужение суставной щели, краевая узура в медиальной лодыжке, выпот в полость сустава. Исключена ортопедическая патология. С января 2009 г. наблюдается в Университетской детской клинической больнице (УДКБ) Первого МГМУ им. И. М. Сеченова. При поступлении состояние средней степени тяжести. Бледен, выражены симптомы интоксикации. Дистрофия. Суставной синдром в виде выпота, ограничения подвижности, повышения местной температуры и болезненности в левом голеностопном суставе, ахиллобурсит слева, умеренная атрофия мышц левой голени, походка нарушена. Ригидность грудного отдела позвоночника (+ 1 см), ограничение подвижности в височно-нижнечелюстных суставах. Отмечаются боли в животе, разжиженный стул. Высокая гуморальная активность: СОЭ до 50 мм/ч, лейкоцитоз до 22 000 в 1 мкл с палочкоядерным сдвигом до 24%, анемия — гемоглобин (Hb) 109 г/л, однократно повышения уровней АСТ и аланинаминотрансферазы (АЛТ) до 1,5–2 норм. Обследован на артритогенные инфекции: результат отрицателен. При иммуногенетическом обследование выявлены HLA 1-го класс: А2, В 64 (14), В38 (16). Ребенку выставлен предварительный диагноз: ювенильный спондилоартрит. Использовали пульс-терапию глюкокортикоидами, введение внутривенного иммуноглобулина, НПВП, проведена внутрисуставная пункция левого голеностопного сустава с введением Депо-медрола. В качестве базисного препарата ребенку назначен сульфасалазин 1500 мг/сутки. На фоне проводимой терапии отмечалась положительная динамика, несколько снизилась лабораторная активность, купированы боли в животе, нормализовался стул, возрос объем движений в левом голеностопном суставе, однако сохранялась отечность и утренняя скованность в нем. В марте 2009 г. вновь обострение суставного синдрома, лихорадка до 37,8 °C, боли в животе, неустойчивый стул, появилась отечность правого голеностопного сустава. Ребенок вновь госпитализирован в УДКБ в мае-июне 2009 г.: СОЭ 29 мм/ч, гипохромная анемия, тромбоцитоз, СРБ ++, IgG 2150 мг/дл, в копрограмме эритроциты до 40 в поле зрения однократно. Выполнена ректороманоскопия: сигмоидит, проктит, эндоскопические признаки колита. На эзофагогастродуоденоскопии: эрозивный гастрит, дуоденит, еюнит. Рекомендовано проведение колоноскопии, от проведения которой родители ребенка отказались. Мальчику была повышена доза сульфасалазина до 1750 мг/сутки. Но состояние пациента оставалось нестабильным: сохранялись неустойчивый стул, отечность, болезненность и нарушение функции левого голеностопного сустава. В октябре 2009 г. вновь госпитализирован в УДКБ: СОЭ 34 мм/ч, наросла гипохромная анемия Hb 90 г/л, тромбоцитоз, лейкоцитоз до 16 тыс. в 1 мкл, СРБ ++. Ребенку проведена колоноскопия: болезнь Крона, глубокие язвы в ободочной кишке, язвенный терминальный илеит, проктит, колит, сигмоидит. По данным магнитно-резонасной томографии илеосакральных сочленений — левосторонний сакроилеит. Мальчику проводилась коррекция терапии: сульфасалазин отменен, назначен Салофальк 2000 мг/сутки, продолжал получать НПВП. На фоне терапии состояние с положительным эффектом — купирован кишечный синдром, нормализовался стул. Однако в декабре 2009 г. после ОРВИ вновь обострение основного заболевания: повышение температуры до фебрильных цифр, СОЭ 50 мм/ч, отек голеностопных суставов, скованность в них. С конца декабря 2009 г. отмечаются схваткообразные боли в животе, разжиженный стул. В январе 2010 г. в связи с высокой лабораторной и клинической активностью основного заболевания, неэффективностью традиционной терапии (монотерапии Салофальком), прогрессирующей инвалидизацией пациента начата терапия инфликсимабом. 3.02.2010 г. проведено первое введение, на фоне которого отмечена выраженная положительная динамика, купирован кишечный синдром, возрос объем движений в голеностопных суставах, уменьшилась экссудация в них, снизилась активность лабораторных показателей. 17.02.2010 и 17.03.2010 проведены второе и третье внутривенное введение Ремикейда по 100 мг на 1 введение. На фоне лечения отчетливая положительная динамика, полностью купирован кишечный синдром, прибавил в весе 7 кг, однако сохранялось снижение Hb до 87 г/л. При госпитализации в мае-июле 2010 г. СОЭ 23 мм/ч, Hb 91 г/л. При повторной колоноскопии выявлено сужение поперечной ободочной кишки, не проходимое для эндоскопа. Проведена ирригоскопия: слепая, восходящая, 1/2 поперечной кишок деформированы, с выраженным спазмом, с постстенотическим расширением поперечной и нисходящей ободочной кишки. Продолжилась терапия инфликсимабом, с учетом увеличения веса пациента доза повышена. Всего мальчик получил 24 введений инфликсимаба. Состояние его полностью стабилизировалось. Он поправился на 22 кг, вырос на 25 см. Полностью купированы кишечный и суставные синдромы. Полностью нормализовались лабораторные показатели СОЭ 5–14 мм/час. Hb 151 г/л. Мальчик ведет активный образ жизни.
Литература
- Яблокова Е. А. Клинические особенности и нарушение минерализации костной ткани у детей с воспалительными заболеваниями кишечника. Дисс. канд. мед. наук. М., 2006. 185 с.
- Tourtelier Y., Dabadie A., Tron I., Alexandre J. L., Robaskiewicz M., Cruchant E., Seyrig J. A., Heresbach D., Bretagne J. F. Incidence of inflammatory bowel disease in children in Britani (1994 –1997). Breton association of study and research on digestive system diseases (Abermad) // Arch Pediatr. 2000 Apr; 7 (4): 377–384.
- Гвидо Адлер. Болезнь Крона и язвенный колит. М.: ГЭОТАР-МЕД, 2001.
- Шостак Н. А., Правдюк Н. Г., Абельдяев Д. В. Серонегативные спондилоартропатии — совершенствование подходов к ранней диагностике и лечению // РМЖ. 2013, № 6, 1002–1008.
- Справочник по ревматологии / Хаким А., Клуни Г., Хак И.; пер. с англ. Н. И. Татаркиной. М.: ГЭОТАР-Медиа, 2010. 560 с.
- Dougados M., Hermann K. G., Landewe R. et al. Assess spondyloarthritis to international Society (ASAS) handbook: a guide The Assessment of spondyloArthritis // Ann Rheum Dis. 2009. Vol. 68. Р. 1–44.
- Ревматология. Национальное руководство под ред. Е. Л. Насонова, В. А. Насоновой. М.: ГЭОТАР-Медиа, 2008. 720 с.
- D’Incà R., Podswiadek M., Ferronato A., Punzi L., Salvagnini M., Sturniolo G. C. Articular manifestation in inflammatory bowel disease patients. A prospective study // Dig Liver Dis. 2009, Mar 9.
- Rodriguez V. E., Costas P. J., Vazquez M., Alvarez G., Perez-Kraft G., Climent C., Nazario C. M. Prevalence of spondyloarthropathy in Puerto Rican patients with inflammatory bowel disease/Ethn Dis. 2008, Spring; 18 (2 Suppl 2): S2–225–9.
- Руководство по детской ревматологии / под ред. Н. А. Геппе, Н. С. Подчерняевой, Г. А. Лыскиной. М.: ГЕОТАР-Медиа, 2012. 720 с.
А. В. Мелешкина 1 , кандидат медицинских наук
С. Н. Чебышева, кандидат медицинских наук
Е. С. Жолобова, доктор медицинских наук, профессор
М. Н. Николаева
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Abstract. The article covers specifics of development of articular manifestations under chronic inflammatory bowel diseases and provides clinical example of crohn’s disease development starting with un-bowel manifestations in forn of articular syndrome.
[youtube.player]В статье рассмотрены современные подходы в диагностике и терапии артрита и спондилита при воспалительных заболеваниях кишечника (ВЗК). Представлены основные группы лекарственных средств, используемых для лечения патологии суставов и позвоночника при ВЗК. Проанализированы ошибки в лечении таких пациентов и необоснованные назначения им лекарственных средств.
В статье рассмотрены современные подходы в диагностике и терапии артрита и спондилита при воспалительных заболеваниях кишечника (ВЗК). Представлены основные группы лекарственных средств, используемых для лечения патологии суставов и позвоночника при ВЗК. Проанализированы ошибки в лечении таких пациентов и необоснованные назначения им лекарственных средств.
Воспалительный процесс в суставах может развиваться вследствие воспалительных заболеваний кишечника (ВЗК), таких как неспецифический язвенный колит (НЯК) и болезнь Крона.
Неспецифический язвенный колит – хроническое воспалительное заболевание толстой кишки невыясненной этиологии, характеризующееся развитием местных и системных осложнений.
Болезнь Крона (регионарный энтерит, терминальный илеит) – хроническое неспецифическое трансмуральное гранулематозное воспаление чаще терминального отдела толстой кишки, распространяющееся на брыжейку и регионарные лимфатические узлы [1, 2].
Основное значение в патогенезе отводится нарушениям как регионарной иммунной системы кишечника, так и иммунореактивности организма. В кровяном русле выявляется циркуляция аутоантител и иммунных комплексов, в кишечной стенке – дисбаланс Т-хелперов и Т-супрессоров. Активность Т-хелперов повышается, Т-супрессоры угнетаются, снижается выработка интерлейкина 2.
В органах и тканях накапливаются Т-клеточные клоны, несущие маркеры СD4. Такие клоны со свойствами Т-хелперов 1-го типа способны длительно поддерживать активность окружающих их макрофагальных и эпителиоидных клеток, формируя длительно существующий очаг аутоиммунного воспаления в виде гранулемы (при болезни Крона), или проявлять цитотоксические свойства и вызывать повреждение сосудистых и тканевых структур кишечника (при НЯК) [3, 4].
Воспалительный процесс в кишечнике обусловливает нарушение кишечной проницаемости и проникновение аутоантител и циркулирующих иммунных комплексов из просвета кишечника в кровяное русло. Это вызывает системный иммуновоспалительный процесс с поражением сосудов, синовиальной оболочки суставов и связочного аппарата позвоночника.
Артрит периферических суставов у пациентов с НЯК и болезнью Крона развивается чаще при распространенном поражении толстой кишки. Как правило, его манифестация приходится на первый год от начала заболевания кишечника.
В 60–70% случаев артрит развивается при обострении кишечной патологии, однако иногда его симптомы могут предшествовать симптомам основного заболевания, особенно у детей с болезнью Крона.
При НЯК поражение суставов наблюдается у 20% больных, при болезни Крона – у 5–10%.
В 75% случаев поражение суставов протекает в форме периферического артрита, в 25% – спондилита и сакроилеита.
При указанных патологиях кишечника наиболее характерно поражение суставов нижних конечностей. Как правило, отмечается острое начало суставного синдрома в виде моноартрита с поражением коленного или голеностопного сустава с одной стороны. По прошествии нескольких дней в процесс вовлекаются симметрично коленные, голеностопные, плечевые, локтевые суставы. Поражение мелких суставов менее характерно. При болезни Крона суставной синдром может проявляться мигрирующими артралгиями, а также эрозивным артритом и деформацией суставов. Сакроилеит диагностируется у 25% пациентов с НЯК и у 15% – с болезнью Крона, как правило симметричный.
Частота встречаемости HLA-антигена B27 при сакроилеите у лиц с болезнью Крона составляет 55%, с НЯК – 70% [5].
Клинические особенности поражения позвоночника аналогичны таковым при анкилозирующем спондилоартрите [6]. Поражение позвоночника чаще встречается у мужчин, чем у женщин (3:1). Пациенты жалуются на боль в спине и длительную утреннюю скованность, особенно в ночное время и после пробуждения. При объективном обследовании выявляются признаки сакроилеита и нарушение подвижности в грудном и поясничном отделах позвоночника [7–11]. Типичные рентгенологические признаки сакроилеита и спондилита у больных с воспалительными заболеваниями кишечника аналогичны таковым при анкилозирующем спондилите.
Нередко при болезни Крона диагностируются тендинит ахиллова сухожилия (подошвенный фасциит), изменения фаланг пальцев (в виде барабанных палочек), гипертрофическая остеоартропатия, абсцесс в области поясничной мышцы и инфекционный артрит тазобедренного сустава в результате образования фистулы.
Поражение глаз (иридоциклит) в сочетании со спондилитом характерно для пациентов с НЯК. У лиц с болезнью Крона при наличии полиартрита в 50% случаев выявляются конъюнктивит и эписклерит. Развитие патологий со стороны органов зрения связано с обострением течения основного заболевания.
У пациентов с НЯК и болезнью Крона отмечаются также симптомы дерматологических заболеваний – гангренозная пиодермия и узловатая эритема. Первая – у 12% пациентов с НЯК, вторая – у 9 и 15% пациентов с НЯК и болезнью Крона соответственно.
При НЯК и болезни Крона c высокой клинико-лабораторной активностью заболеваний возможно поражение сердечно-сосудистой системы с развитием миокардита, эндокардита и выпотного перикардита.
Редким осложнением болезни Крона считается диффузный гломерулонефрит, проявляющийся протеинурией, гематурией, нефротическим синдромом.
Осложнения со стороны мочевых путей наиболее часто наблюдаются у пациентов, страдающих болезнью Крона. При болезни Крона в почках могут образовываться оксалатные камни. Лечение в данном случае заключается в увеличении количества употребляемой жидкости и пероральном приеме цитрата кальция, который связывает оксалаты в желудочно-кишечном тракте и предотвращает их экскрецию в мочевые пути.
Воспаление в тонкой кишке может вызывать воспалительную реакцию в мочеточниках, что способно привести к их обструкции и развитию гидронефроза. Возможно также образование свищей между кишкой и мочевым пузырем или мочеточниками.
Склерозирующий холангит чаще развивается при язвенном колите. Его проявлениями могут быть слабость, желтуха и изменение показателей печеночных ферментов. Назначение урсодезоксихолевой кислоты способствует улучшению значений печеночных ферментов, однако не улучшает выживаемость пациентов. Наиболее тяжелым осложнением склерозирующего холангита признана холангиокарцинома [1].
Образование желчных камней наиболее характерно для болезни Крона. Желчнокаменная болезнь у этих пациентов обычно протекает бессимптомно, хотя в редких случаях может потребоваться холецистэктомия.
У пациентов с хроническими воспалительными заболеваниями кишечника достаточно часто развиваются внутрикишечные кровотечения, что приводит к железодефицитной анемии.
Приблизительно у одной трети пациентов, страдающих хроническими воспалительными заболеваниями кишечника, отмечается гиперкоагуляция, которая может приводить к образованию тромбов и, как следствие, инсультам, тромбозу сетчатки и тромбоэмболии легочной артерии.
Воспалительные заболевания кишечника ассоциируются со следующими осложнениями:
- стриктуры и полная кишечная непроходимость;
- формирование свищей;
- токсический мегаколон (при язвенном колите);
- развитие инфекционного колита;
- малигнизация (рак толстой кишки, рак тонкой кишки).
Описаны случаи сочетанного течения НЯК, саркоидоза и болезни Такаясу, болезни Крона и синдрома Бехчета.
Специфические лабораторные тесты при ВЗК отсутствуют. Для них характерно повышение уровня С-реактивного белка и скорости оседания эритроцитов. Возможны тромбоцитоз (преимущественно при болезни Крона) и гипохромная анемия вследствие хронической кровопотери. При остром течении заболевания обнаруживают лейкоцитоз со сдвигом лейкоцитарной формулы влево, признаки метаболического ацидоза. Ревматоидный фактор не выявляется. HLA-антиген B27 обнаруживается у половины больных энтеропатическим спондилитом. Определенное значение в диагностике ВЗК отводится перинуклеарным антителам к цитоплазме нейтрофилов (рANCA) – выявляются в 70% случаев при болезни Крона и в 10% – при НЯК. Большое значение для верификации болезни Крона имеет обнаружение в биоптате синовиальной оболочки гранулем с клетками Пирогова – Лангханса.
Течение хронических ВЗК, как правило, отличается чередованием периодов ремиссии и обострений.
Основными причинами смерти таких пациентов являются злокачественные новообразования и тромбоэмболическая болезнь [1, 2]. Принято считать, что риск развития колоректального рака среди пациентов, страдающих язвенным колитом в течение нескольких лет, незначительно выше, чем таковой в основной популяции. Однако уже через восемь – десять лет после постановки диагноза риск развития данного вида рака у таких больных увеличивается на 0,5–1% в год.
Лечение артрита и спондилита при болезни Крона и НЯК должно проводиться в соответствии с консенсусом Европейской организации по изучению болезни Крона и язвенного колита (European Crohn’s Colitis Organisation – ECCO) 2004 г. (таблица) [1]. Принципы лечения артрита периферических суставов и позвоночника, связанного с ВЗК, аналогичны принципам лечения серонегативных спондилоартритов.
Препаратами первой линии признаны нестероидные противовоспалительные препараты (НПВП). Однако следует помнить, что НПВП могут вызвать обострение воспалительного процесса в кишечнике.
С целью уменьшения болевого синдрома при артритах, тендинитах и сакроилеитах применяют локальные инъекции глюкокортикостероидов (ГКС).
При тяжелом течении ВЗК показано системное применение ГКС. Суточная доза преднизолона должна быть не менее 30,0–40,0 мг/сут. Из базисных препаратов наиболее эффективен сульфасалазин в дозе 2,0–3,0 г/сут. При интестинальном воспалительном процессе его доза увеличивается до 6,0–8,0 г/сут. Для профилактики рецидивов препарат назначают по 1,5 г/сут. В случае преобладания артрита периферических суставов возможно применение метотрексата в дозе 7,5–15,0 мг/нед. При системных проявлениях показано назначение пульсовых доз ГКС и цитостатиков (азатиоприн, циклоспорин А). В случае прогрессирующего течения болезни Крона и НЯК используют генно-инженерные биологические препараты – блокаторы фактора некроза опухоли альфа. Доказано, что лекарственные средства этой группы (инфликсимаб, адалимумаб, цетролизумаб пегол и голимумаб) способны обеспечить стойкую ремиссию болезни Крона и НЯК. Установлено, что инфликсимаб не повышает риска бактериемии или тяжелых бактериальных инфекций [12, 13].
Ошибки и необоснованные назначения лекарственных средств. Следует помнить, что НПВП при ВЗК могут быть причиной обострения интестинальных симптомов и ульцерогенного колита, поэтому при их использовании предпочтение следует отдавать селективным ингибиторам циклооксигеназы 2-го типа.
ГКС перорально и инъекционно не следует назначать при свищевой форме болезни Крона из-за риска развития бактериемии.
Внутрисуставное введение ГКС при ВЗК показано только при ограниченном количестве пораженных суставов.
Назначение этанерцепта при ВЗК неэффективно.
Таким образом, включение в алгоритм обследования больных с воспалительными поражениями суставов и позвоночника эндоскопических методов исследования кишечника позволяет своевременно поставить нозологический диагноз ВЗК и провести патогенетическую терапию, направленную на снижение активности и улучшение прогноза течения этих заболеваний.
[youtube.player]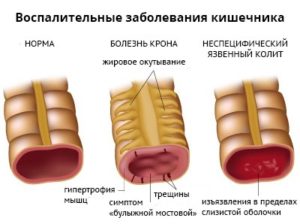
Артриты и спондилиты на фоне заболеваний желудочно-кишечного тракта — это довольно распространенная проблема.
Артриты нередко встречаются при таких заболеваниях желудочно-кишечного тракта, как болезнь Крона, неспецифический язвенный колит (НЯК), болезнь Уипла, непереносимость глютена, паразитарные инвазии, реже — некоторые другие колиты и энтеропатии. Энтеропатические артриты могут еще встречаться под названием ВЗК-ассоциированные артриты (ВЗК — воспалительные заболевания кишечника). Поражение суставов и позвоночника на фоне указанных выше заболеваний относятся к серонегативным спондилоартритам.
Наиболее часто поражение опорно-двигательного аппарата наблюдается при болезни Крона и неспецифическом язвенном колите (НЯК), поэтому я акцентирую внимание именно на них. При остальных болезнях кишечника суставная патология встречается значительно реже.
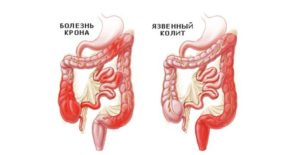
Болезнь Крона – это гранулематозное воспаление желудочно-кишечного тракта с преимущественным поражением подвздошной кишки. Наличие болезни Крона у родственников увеличивает риск развития болезни и у потомков.
Неспецифический язвенный колит (НЯК) – хроническое воспалительное заболевание с поражением прямой и ободочной кишки. Неспецифический язвенный колит часто приводит к развитию опасных осложнений: массивное кровотечение из кишечника, сепсис, сужение просвета кишечника, перфорация (прободение) стенки кишечника. Оба эти заболевания одинаково часто встречаются у мужчин и у женщин, пик заболеваемости приходится на возраст 25-45 лет.
Клиническая картина энтеропатических артритов
Клинические проявления самих воспалительных заболеваний кишечника довольно обширны, чаще всего встречаются следующие:
- боли в животе различной интенсивности,
- диарея (частый жидкий стул),
- снижение веса,
- повышение температуры тела,
- анальные трещины,
- примесь крови в каловых массах,
- болезненные позывы к испражнению кишечника (тенезмы),
- повышенная слабость, утомляемость,
- обезвоживание,
- анемия и некоторые другие.
Как ревматолог, я имею дело с поражением опорно-двигательного аппарата при заболеваниях кишечника. Обычно таких больных мы ведем совместно с гастроэнтерологом. Поражение суставов рассматривается как системное проявление воспалительных заболеваний кишечника. Обычно артриты возникают при тяжелом и агрессивном течении этих заболеваний. В среднем артриты при воспалительных заболеваниях кишечника наблюдаются примерно у каждого пятого пациента, особенно часто при болезни Крона. Особенности артритов при воспалительных заболеваниях кишечника следующие:
- асимметричность поражение суставов,
- мигрирующий характер поражения,
- одновременное поражение до 5 суставов,
- поражение преимущественно суставов ног (чаще всего поражение коленных и голеностопных суставов).
В течении подобных артритов можно выделить довольно четкое чередование периодов ремиссии и обострения. Обычно длительность обострений не превышает 3 месяцев. В большинстве случаев наблюдается одновременное усугубление симптомов поражения кишечника и артрита.
Условно можно выделить 2 варианта течения артрита при воспалительных заболеваниях кишечника. При первом варианте наблюдается поражение ограниченного (не более 5) числа крупных суставов. При втором варианте возникает симметричный полиартрит, который маскирует другие ревматологические заболевания и требует проведения дифференциальной диагностики.

Поражение позвоночника при воспалительных заболеваниях кишечника чаще встречается у мужчин. Это может проявляться воспалением крестцово-подвздошных сочленений (сакроилеит).
При наличии болезни Крона и неспецифического язвенного колита риск развития анкилозирующего спондилоартрита возрастает более чем в 30 раз!
Далеко не всегда сакроилеит проявляет себя клинически, не более чем у 10-20% пациентов, тогда как КТ и МРТ выявляют изменения в позвоночнике и крестцово-подвздошных сочленениях более чем у половины пациентов с заболеваниями кишечника. Симптомы сакроилеита и спондилоартрита при заболеваниях кишечника сходны с клинической картинкой анкилозирующего спондилоартрита (болезни Бехтерева).
При спондилитах на фоне воспалительных заболеваний кишечника могут наблюдаться следующие симптомы:
- характерная боль в спине,
- ограничение подвижности позвоночника в поясничном отделе,
- ограничение подвижности грудной клетки (чувство нехватки воздуха, необходимость вдохнуть “полной грудью”),
- утренняя скованность в спине.
Кратко перечислю другие симптомы при воспалительных заболеваниях кишечника:
Диагностика
Специфических лабораторных анализов как при воспалительных заболеваниях кишечника, так и при спондилоартритах, ассоциированных с ними, нет!
При воспалительных заболеваниях кишечника могут наблюдаться:
- повышение СОЭ и С-реактивного белка (СРБ),
- тромбоцитоз (увеличение числа тромбоцитов),
- анемия,
- лейкоцитоз (увеличение числа лейкоцитов).
Примерно у 50% пациентов обнаруживается положительный HLA-B27. Анализ суставной жидкости выявляет признаки неспецифического неинфекционного воспаления в виде повышения количества лейкоцитов.
Дифференциальная диагностика
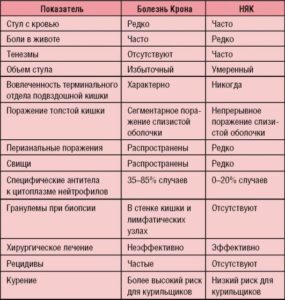
Дифференциальную диагностику болезни Крона и неспецифического язвенного колита следует проводить, прежде всего, друг с другом, так как клинические проявления этих болезней похожи. Различия представлены в таблице. В связи с этим при подозрении и исключении этих заболеваний стоит проводить исследование кишечника (ирригоскопия, колоноскопия), биопсию стенки кишечника. Также дифференциальную диагностику стоит проводить с инфекционными поражениями кишечника (туберкулез, иерсиниоз), синдромом раздраженного кишечника (СРК), медикаментозной энтеропатией и др. При наличии моно- и олигоартритов стоит исключать
септический артрит, который может развиваться спонтанно или быть следствием тяжелого иммунодефицита на фоне активной терапии самих воспалительных заболеваний кишечника.
Принципы лечения
Медикаментозная терапия при болезни Крона и неспецифическом язвенном колите сходна. Препаратами первой линии являются нестероидные противовоспалительные препараты (НПВП). Они способны подавлять воспаление в суставах и позвоночнике.
Следует помнить, что одновременно с очевидной пользой, НПВП могут усугублять течение кишечных проявлений воспалительных заболеваний кишечника.
Лечение проводится под контролем гастроэнтеролога и ревматолога. При тяжелом течении этих заболеваний показан прием гормональных препаратов (возможно и внутрисуставное введение глюкокортикоидов при ограниченном числе пораженных суставов).
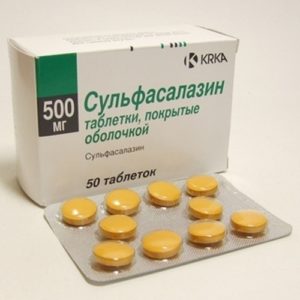
Основным базисным противовоспалительным препаратом (БПВП) является сульфасалазин. Этот препарат одновременно эффективно воздействует на течение самих воспалительных заболеваний кишечника и связанных с ними артритов, однако практически не оказывает положительного влияния при поражении позвоночника, что ограничивает применении этого препарата при спондилитах. При отсутствии эффекта от сульфасалазина и глюкокортикостероидных гормонов решается вопрос о назначении метотрексата или азатиоприна.
Перспективным направлением является применение генно-инженерных биологических препаратов (ГИБП), в частности, Инфликсимаба (Ремикейд). Однако стоимость лечения подобными препаратами значительно ограничивают их широкое применение.
Иногда приходится прибегать к хирургическому лечению заболеваний кишечника, особенно при развитии серьезных осложнений (массивное кишечное кровотечение, перитонит, перфорация кишечника и др.).
[youtube.player]Хирургическое лечение НЕ влияет на течение спондилоартритов при воспалительных заболеваниях кишечника, а соответственно, медикаментозная терапия таким больным должна обязательно проводиться.
Читайте также:
- Симптомы альвеококкоза в легких
- Можно ли сдать анализ на дисбактериоз в детской поликлинике
- Детская инфекционная клиническая больница 6 врачи
- Фитотерапия дисбактериоза кишечника диарея
- Есть ли в подмосковье инфекционные клещи


