Симптомы опухоли в височных костях
Плоскоклеточный рак височной кости нередко диагностируется поздно по причине неспецифической природы типичных симптомов.
В таблице ниже перечислены наиболее частые признаки и симптомы из нескольких больших групп. Первоначальное проявление карциномы височной кости очень похоже на хронический наружный отит или хронический гнойный средний отит, включая гнойную оторею с неприятным запахом, тяжелую оталгию, кровотечение и зуд.
Пациентов с хроническим гнойным процессом в ухе, не поддающимся терапии антибиотиками, необходимо тщательно обследовать на предмет злокачественного новообразования. Раннее выявление может оказать значительное влияние на результат лечения.
Другие симптомы злокачественного новообразования включают потерю слуха, головные боли, звон в ушах, головокружение и заложенность уха. Постановку диагноза часто осложняет вторичная бактериальная инфекция.
Поражение черепного нерва обычно происходит позже, и является зловещим признаком значительного распространения опухоли. При прорастании опухоли в сегмент сосцевидного отростка или барабанной полости, или распространением в околоушную слюнную железу может быть затронут лицевой нерв.
Вовлечение в процесс других черепных нервов может вызывать широкий спектр симптомов, включая парестезию лица, хрипоту, нарушения зрения и дисфагию. Распространение на суставную ямку может привести к тризму, а вовлечение в процесс твердой мозговой оболочки— вызывать сильную боль и головную боль.
а) Доброкачественные формы опухоли височной кости. Ряд наиболее распространенных доброкачественных заболеваний часто протекает в виде, схожем со злокачественными опухолями височной кости.
К таким формам заболевания относятся хронический гнойный средний отит с наличием или отсутствием холестеатомы, холестеатомы наружного слухового прохода (НСП), экзостозы наружного слухового прохода (НСП) или остеомы и псевдоэпителиоматозная гиперплазия (ПГ). Считается, что псевдоэпителиоматозная гиперплазия является результатом хронического раздражения эпителия, что часто связано с хроническими инфекциями.
Необходимо рассматривать псевдоэпителиоматозную гиперплазию при вызывающих подозрение заболеваниях НСП. Описаны документально подтвержденные случаи ПГ, изначально диагностированные как плоскоклеточный рак; и, наоборот, при изначально поставленном диагнозе ПГ после соответствующей хирургической резекции, спустя годы был выявлен плоскоклеточной рак.
б) Плоскоклеточный рак височной кости. Плоскоклеточный рак является наиболее распространенным гистологическим подтипом злокачественных новообразований височной кости и составляет 60-85% всех злокачественных опухолей этой области. Локализация включает НСП, пространство среднего уха или сосцевидного отростка и обширные опухоли ушной раковины.
Местные и отдаленные метастазы из опухоли височной кости наблюдаются редко. Частота местного метастазирования составляет 9— 18%. При поражении лимфоузлов, чаще вовлекаются верхние яремно-двубрюшные и околоушные узлы.
в) Базальноклеточная карцинома. Базальноклеточная карцинома составляет, приблизительно 11% опухолей височной кости. Вовлечение в процесс височной кости чаще возникает в результате распространения опухоли из ушной раковины с вовлечением в патологический процесс НСП. Такая форма распространения особенно часто наблюдается при поражениях, возникающих на коже в предушной области и в области чаши ушной раковины.
Базальноклеточная карцинома редко мета-стазирует, но может быть очень агрессивной при местном распространении. При Базальноклеточной карциноме прогноз обычно лучше, чем при плоскоклеточном раке, и даже после метастазирования возможна радикальная резекция опухоли.
г) Меланома. Меланома в НСП и височной кости, встречается редко. В отличие от ушной раковины, которая подвергается большому количеству воздействия ультрафиолетового излучения, НСП защищен.
Когда меланома затрагивает проход или височную кость, она обычно прогрессирует и имеет очень плохой прогноз. Лечением является резекция (если возможно) с последующей лучевой терапией.
д) Железистые злокачественные новообразования (аденокарциномы). Злокачественные новообразования, возникающие из железистых структур НСП, встречается редко и составляет приблизительно 10-20% всех злокачественных опухолей височной кости.
Имеется значительное разнообразие патологической классификации таких злокачественных поражений. Литература изобилует различными описаниями церумином, рака апокринных желез, папиллярной цистаденокарциномы и аденокарциномы церуминальных желез. В недавних публикациях предпринимались попытки упростить такие беспорядочные классификации.
В настоящее время в литературе определяются две первичные злокачественные железистые опухоли: аденокистозная карцинома и аденокарцинома церуминальных желез. Описаны другие менее распространенные железистые злокачественные новообразования височной кости, такие как мукоэпидермоидная карцинома.
Аденокистозная карцинома является наиболее часто встречающимся злокачественным железистым новообразованием наружного слухового прохода (НСП). Это поражение обычно характеризуется медленным, но постоянным ростом и предрасположенностью к периневральной инвазии. С гистологической точки зрения опухоль состоит из хорд и островков неопластических эпителиальных клеток.
Существует четыре классически описанные гистологические картины: решетчатая, трубчато-гландулярная, солидная и гиалиновая. Солидная опухоль имеет самый плохой прогноз. Лечением аденоки-стозной карциномы является хирургическая резекция с широкими краями.
Аденокистозная карцинома также может распространяться в гаверсову костную систему без выраженного разрушения кортикального слоя. Часто выполняется краткосрочное радикальное удаление опухоли; тем не менее, довольно распространены местные рецидивы, они часто возникают через 8-10 лет после первичного хирургического вмешательства. Вдобавок к местному рецидиву опухоль может появляться рядом с основанием черепа или внутри черепа по причине нейронного распространения.
Такая картина позднего местного рецидива осложняет интерпретацию исследований, документально регистрирующих пятилетние коэффициенты выживаемости при аденокистозной карциноме. Также наблюдается отдаленное метастазирование, наиболее часто в легкие. Тем не менее пациенты могут жить в течение многих лет с активным рецидивирующим или метастатическим заболеванием, и рецидивы необязательно приводят к быстрой смерти.
Аденокарцинома церуминальных желез — это менее распространенная форма злокачественных железистых опухолей височной кости. Институт патологии Вооруженных сил США разделил такие опухоли на низкодифференцированную форму (папиллярная цистаденокарцинома) и недифференцированную форму.
Низкодифференцированный одтип часто растет медленно, редко метастазирует, и часто может быть отличим от доброкачественной аденомы только при патологической инвазии в окружающие ткани или кости. Опухоль обычно состоит из двухслойных кубических или столбчатых эпителиальных клеток, р асположенных в виде железистой структуры.
Обычно присутствует различное количество атипии и плеоморфизма. Низкодифференцированная аденокарцинома представлена недифференцированными клетками, которые часто напоминают метастазы из других опухолей.
Методом выбора является широкая хирургическая резекция с послеоперационным облучением. Такие опухоли обладают способностью к распространению на подкожный уровень, что часто создает трудности при анализе краев. Распространение опухоли за пределы наружного слухового прохода (НСП) имеет плохой прогноз.

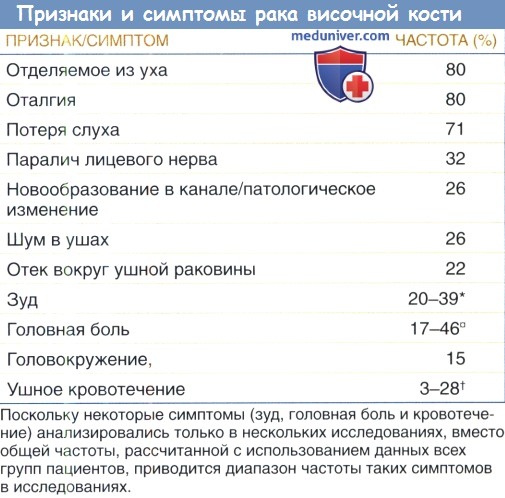
КТ височных костей без контраста в (а) аксиальной, (б) фронтальной и (в) сагиттальной проекциях: массивное образование, разрушающее пирамиду левой височной кости.
Опухоль распространяется в область ската, поражает основание клиновидной кости. Ее расположение в области каменисто-скатового синхондроза является признаком агрессивной хондросаркомы основания черепа.
Обычно структура таких опухолей представлена сильно кальцифицированным хондроидным матриксом, имеющим форму кольца или арки;
но у данного пациента содержание кальцифицированного матрикса в опухоли минимально, что затрудняет постановку диагноза.
Хондросаркому основания черепа всегда следует рассматривать в качестве возможного заболевания, поражающего костные структуры данной области.
Также стоит рассмотреть возможность наличия метастатического поражения, плазмоцитомы, холестеатомы верхушки пирамиды, хордомы.
е) Саркома височной кости. Саркомы являются наиболее распространенным злокачественным новообразованием у детей. Тем не менее, саркомы височной кости чрезвычайно редкое явление, представляющее меньше 5% всех злокачественных образований височной кости.
Рабдомиосаркома — это наиболее часто встречающийся вариант; она составляет около 30% всех сарком височной кости. Другие типы включают фибросаркому, остеобластическую саркому, саркому Юинга, саркому Капоши, хондросаркому и недифференцированные саркомы.
Рабдомиосаркома — это наиболее распространенная саркома мягких тканей у детей. Область головы и шеи — типичная первичная локализация. Частота вовлечения в патологический процесс головы и шеи различается в зависимости от исследования, но в последнем межгрупповом исследовании (IRS-IV) сообщалось о 16% для области головы и шеи (включая глаза) и 25% для параменингеальной локализации.
Однако фактически менее 10% поражений головы и шеи затрагивают височную кость. Больше 70% пациентов оказываются в возрасте до 10 лет, средний возраст составляет пять лет. Большинство остеобластических поражений возникает из среднего уха.
Проявляющиеся вначале симптомы схожи с симптомами хронического среднего отита, и включают ото-рею с гнойными выделениями или с кровью, оталгию, полипы в слуховом проходе и грануляционную ткань, а также потерю слуха. Тем не менее, РМС, возникающая в каменистой части височной кости, может вызывать головные боли и паралич черепных нервов, не связанные с ушными симптомами.
Естественный ход развития РМС в височной кости охватывает агрессивную местную инвазию с предрасположенностью к отдаленным метастазам. До 14% пациентов с РМС с параменингеальной локализацией имеют отдаленные метастазы.
В среднем ухе опухоль быстро проникает в фаллопиев канал, приводя к парезу или параличу лицевого нерва, и затем может распространяться проксимально во внутренний слуховой канал, другие черепные нервы и оболочки головного мозга. Она также может распространяться путем разрушения тегмена или вдоль евстахиевой трубы.
Рабдомиосаркомы раз виваются из поперечнополосатых скелетно-мышечных клеток. Первоначальные подвиды РМС — это эмбриональный, альвеолярный и недифференцированный. Ранее описываемые гроздевидные и веретеноклеточные варианты в настоящее время относятся к подтипам эмбриональной саркомы.
В данных IRS-IV 70% опухолей были вариантами эмбриональной/гроздевидной/веретеноклеточной саркомы, 20% альвеолярной, 4% недифференцированной. Эмбриональный вариант насчитывает значительное большинство поражений головы и шеи. Тип РМС значительно влияет на прогноз. Эмбриональные подтипы, в целом, имеют благоприятный исход, по сравнению с альвеолярным и недифференцированным типом. Система классификации для РМС более сложная, чем для большинства злокачественных новообразований.
Существует система классификации TNM (размер опухоли/наличие раковых клеток в лимфатических узлах/наличие метастазов) одновременно с системой классификации группы IRS (международное изучение рабдомиосаркомы). Система классификации включает четыре группы, и основывается на операбельности опухоли.
Группа I включает заболевания, распространение которых позволяет выполнить радикальную резекцию.
Группа II — это случаи потребовавшие широкой резекции с микроскопической картиной положительных краев.
Группа III — случаи частичной резекции, группа IV — наличие метастазов.
Раньше лечение РМС височной кости заключалось в агрессивной хирургической экстирпации, которая приводила к частым осложнениям и плохим результатам. До 1970-х ровень излечения при РМС головы и шеи составлял только 20%. С 1970-х уровень излечения при локализованной РМС увеличится почти в три раза с 25%, приблизительно, до 70% при применении комбинированной терапии, включающей хирургическое вмешательство и полихимиотерапию с проведением или без лучевой терапии.
Предполагается, что у некоторых пациентов с благоприятным характером заболевания и отсутствием метастазов, общее длительное выживание должно составить более 80%. В течение последних нескольких десятилетий было выполнено четыре межгрупповых исследования рабдомиосаркомы (IRS). Самое последнее исследование, IRS-IV, включало пациентов с 1991 года по 1997 год, и в настоящее время доступны данные многолетних наблюдений этого исследования.
В настоящее время стандартным протоколом лечения является хирургическая биопсия для патогистологического диагноза с последующей химиотерапией, и возможной лучевой терапией. Используя такой подход, коэффициент трехлетней выживаемости при РМС головы и шеи поднялся до 75%. Общий исход лечения для пациентов, включенных в исследование IRS-IV, был схож с IRS-III.
Саркомы, отличные от РМС, — более редкие новообразования височной кости. Риск развития таких сарком повышается после неоадъювантной лучевой терапии. Саркома Юинга лучше отвечает на химиолучевую терапию, как и РМС.
При других саркомах, включая остеобластическую саркому, фибросаркому, саркому Калоши, хондросаркому и липосаркому, необходима широкая резекция единым блоком, возможно, с последующим облучением. Редкость этих опухолей делает данные выживаемости и прогноза ненадежными.
ж) Метастазы. Метастазы в височную кость — редкое явление. Причиной метастазирования обычно является гематогенное распространение из височной доли мозга.
Наиболее распространенными раковыми опухолями, метастазирующими в височную кость, являются опухоли молочной железы (25%), легких (11%), почек (9%), желудка (6%), бронхов (6%) и предстательной железы (6%). Чаще всего встречающиеся симптомы включают потерю слуха, паралич лицевого нерва и головокружение.
Прогноз для пациентов с метастазами в височную кость различается в зависимости от гистопатологии, но обычно плохой. Когда проводится лечение, оно обычно включает паллиативную лучевую терапию.
з) Другие злокачественные новообразования. Помимо описанных ранее встречаются другие злокачественные новообразования с вовлечением височной кости, непосредственно распространяющиеся из прилегающих областей. Опухоли, возникающие в околоушной железе, носоглотке, ушной раковине и центральной нервной системе, могут распространяться на височную кость.
Лечение зависит от особенностей патологического процесса, но часто влечет за собой широкую хирургическую резекцию, если считается, что опухоль операбельна. Другие редкие опухоли включают экстрамедуллярную плазмоцитому, лимфому и гемангиоперицитому, все они вовлекают в патологический процесс другие области головы и шеи намного чаще, чем височную кость.
Наконец, следует упомянуть гистиоцитоз из клеток Лангерганса (ЛКГ), ранее называвшейся гистиоцитозом X. Хотя и не являющийся истинно злокачественным, ЛКГ может представлять собой распространенный процесс при местно агрессивном заболевании.
Гистиоцитоз из клеток Лангерганса обычно поражает детей, но может наблюдаться во всех возрастных группах. Он включает аномальное разрастание и скопление клеток Лангерганса, которые являются антиген-презентующими клетками, сосредоточенными в эпидермисе. Очаги поражения выглядят мягкими и гранулированными с областями некроза и геморрагии.
При микроскопии обнаруживаются гроздья клеток Лангерганса, эозинофилы, многоядерные гигантские клетки и другие воспалительные клетки. Под электронным микроскопом в клетках Лангерганса могут быть идентифицированы гранулы Бирбека, которые специфичны для ЛКГ.
Обычно клетки Лангерганса (ЛКГ) разделялись на три возрастающие по степени агрессивности группы: эозинофильная гранулема, болезнь Хенда-Шюллера-Крисчена и болезнь Леттерера-Сиве. В настоящее время для характеристики этих трех групп используются описательные термины (локализованное, многоочаговое и диссеминированное заболевание).
Приблизительно у 25% пациентов с ЛКГ развиваются ушные симптомы. Может наблюдаться грануляционная ткань в среднем ухе или НСП, оторея и потеря слуха из-за разрушения косточек. Сопутствующие симптомы включают болезненный отек свода черепа, увеличение шейных лимфатических узлов и сыпь, напоминающую хронический дерматит.
В процесс могут быть вовлечены другие костные области, в других органах может развиться диссеминированное заболевание, особенно у младенцев. При рентгенографии черепа могут быть выявлены характерные полупрозрачные области, что может помочь при постановке диагноза. Биопсия поражений является решающей диагностической процедурой, она должна выполняться у любого ребенка, особенно младше трех лет, с наличием гранулематоза или полипоидного заболевания среднего уха, чтобы исключить ЛКГ.
Консервативный кюретаж зачастую вполне достаточен для лечения ограниченного заболевания, прогноз в таких случаях обычно прекрасный. Для выполнения обширной мастоидэктомии или резекции области поражения нет причин. Для пациентов с многоочаговым и диссеминированным заболеванием, жизненно важную роль играет адъювантная химиотерапия и лучевая терапия.
Выживаемость при многоочаговой форме заболевания составляет 65-100%, но у детей с диссеминированным заболеванием прогноз очень плохой.
Онкологические заболевания
Общее описание
Опухолью височной части мозга называют патологическое разрастание собственных клеток организма. Если новообразование растет медленно и не дает метастазов, то это доброкачественная опухоль. Если ее вовремя удалить хирургическим путем, то опасности для жизни и здоровья пациента нет.
В запущенных случаях доброкачественные опухоли увеличиваются в размерах и начинают сдавливать окружающие ткани, что может привести к развитию целого ряда тяжелых осложнений.
Злокачественные новообразования характеризуются довольно быстрым ростом и склонностью давать метастазы в близлежащие и отдаленные органы. Рак мозга с трудом поддается лечению, прогноз неблагоприятный.
Причины
Точные причины образования опухолей неизвестны, но есть ряд факторов, которые могут спровоцировать их развитие. К таким факторам относят:
- наследственная предрасположенность, генетические аномалии;
- плохая экология;
- травмы головы;
- длительное воздействие больших доз ионизирующего излучения;
- различные нарушения метаболизма;
- некоторые вирусные заболевания;
- гормональные сбои;
- нарушение внутриутробного развития — это одна из основных причин образования опухолей у детей.
Симптомы опухоли височной доли головного мозга
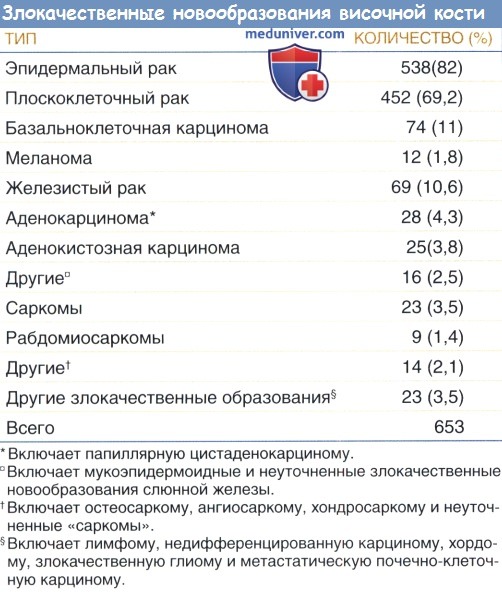
При поражении височной доли мозга отмечаются такие симптомы, как нарушение зрения, галлюцинации. Из-за нарушения поля зрения пациент видит лишь часть изображения (левую или правую).
Кроме этого возникают проблемы с восприятием речи и с памятью, появляются эпилептические припадки. Если новообразование расположено на границе височной и теменной области, то основными симптомами являются нарушение речи, счета и письма, которые возникают в комплексе.
Диагностика
Диагноз ставят на основе данных анамнеза, клинической картины, лабораторных и инструментальных обследований. Основными инструментальными методами диагностики являются:
- Исследование глазного дна. Выявляют поражение зрительного нерва, повышение внутричерепного давления.
- Радиоизотопное сканирование. Диагностируют новообразования, которые обладают способностью накапливать радиоактивные вещества (метастазы, глиомы, менингиомы).
- Рентгенография костей черепа. Обнаруживают изменения строения костей черепа, вызванные опухолью.
- Ангиография, КТ, МРТ.
Лечение
Основными методами лечения являются:
- Хирургическое вмешательство. Используется чаще всего. Если опухоль доброкачественная и имеет четкие границы, то после ее удаления наступает полное выздоровление пациента. Раковую опухоль мозга можно вырезать только, если болезнь была диагностирована на ранней стадии, опухоль не проросла в окружающие ткани и не дала метастазов.
- Химиотерапия. Назначается после операции по удалению раковой опухоли мозга либо используется в качестве самостоятельной методики, если опухоль неоперабельная.
- Лучевая терапия. Назначается для профилактики рецидивов после удаления опухоли.
- Симптоматическая и поддерживающая терапия. Включает в себя прием анальгетиков, микроэлементов, витаминов, гепатопротекторов, противорвотных препаратов.
- Паллиативное лечение. Проводится на последних стадиях рака для облегчения общего состояния пациента и максимального продления его жизни.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0.1 | 1.1 | 2.2 | 2.83 | 2.83 | 4.9 | 11.3 | 0.1 | 1.1 | 2.03 | 2.16 | 2.16 | 5.93 | 8.04 |
Что нужно пройти при подозрении на заболевание
- 1. Электроэнцефалография
- 2. Компьютерная томография (КТ)
- 3. Магнитно-резонансная томография (МРТ)
- 4. Рентгенография
-
При опухолях височной локализации ЭЭГ-диагностика с указанием очага патологической электрической активности в височной области наиболее точна (до 90%). Как правило, при этом наблюдается очаговая бета-активность.
Рак костей представляет собой злокачественное новообразование, при котором на протяжении длительного времени пациент чувствует себя хорошо и не подозревает о патологии. В группу риска попадают пациенты даже самого маленького возраста.
Опухоли костей и мягких тканей
![]()
Данная группа заболеваний развивается из скелетных тканей. Опухоли костей и мягких тканей – одна из наиболее распространенных патологий, которая включается в себя как доброкачественные, так и злокачественные новообразования. Главной причиной возникновения считается наследственный фактор.Главными характеристиками опухоли мягких тканей является распространение новообразования на оболочки сосудов и нервных окончаний, а так же на волокна мышц. Наблюдается отсутствие истинной капсулы. Метастазы поражают кости и легкие. Поражение печени и лимфатических узлов наблюдается крайне редко. На начальной стадии заболевание протекает бессимптомно.
Опухоли мягких тканей подразделяют следующим образом:- На саркому Копоши;
- Злокачественную фиброзную гистиоцитому;
- Синовальную саркому;
- Фибросаркому;
- Лимфосаркому;
- Ангиосаркому.
Процент образования опухолей костей достаточно невелик, причина возникновения не выявлена. Такие опухоли поражают кости таза и длинные трубчатые кости.
Симптомы опухолей костей: при помощи пальпации определяется непосредственно новообразование, наблюдаются болезненные ощущения, нарушения функционирования некоторых отделов скелета.Рак кости ноги
В данном случае не наблюдается прорастание новообразования в кожный слой.
Для рака кости ноги характерно затруднение движения пораженной конечности, онемение тканей. Пациент начинает прихрамывать, отмечает ощущение неприятного покалывания.
Опухоль кости черепа
Причинами развития опухоли костей черепа могут являться различные инфекционные, воспалительные заболевания: отиты, гнойные процессы в костях, воспаления придаточных пазух носа, глазниц, мозговых оболочек.
Опухоль кости черепа является переходящей с черепного покрова или содержимого черепа и представляет собой метастазу первопричинной опухоли. В том случае, если рост опухоли распространяется внутрь черепной коробки, то требуется оперативное вмешательство с последующим удалением новообразования.
Причинами развития метастатических абсцессов мозга могут быть воспалительные заболевания легких. Локализация определяется в глубинных отделах белого мозгового вещества. Всего существует несколько стадий развития абсцесса:
- Гнойный энцефалит – происходит проникновение инфекции с последующей реакцией организма;
- Далее происходит процесс рубцевания;
- В дальнейшем, если произошло расплавление тканей мозга, образуется гнойник и плотная капсула. Процесс формирования капсулы может занимать до 6 недель.
Симптомами служат следующие состояния: систематические головные боли, повышение внутричерепного давления и температуры тела, бледность кожных покровов, состояние сонливости, тошнота, рвота, эпилептические припадки.
Опухоль височной кости
![]()
Развитие опухоли происходит на тыльной поверхности височной кости. Заболевание может поражать оба пола и все возрастные категории. Опухоль височной кости представляет собой неметастазирующее новообразование, источником развития которого является выстилающий эпителий эндолимфатического мешка.Некоторую сложность представляет диагностирование опухоли. При постановке диагноза, важно отличать новообразование височной кости от метастазов саркомы щитовидной железы. Компьютерная томограмма указывает на образование узла, рост которого направлен в заднюю черепную ямку.
Опухоль подвздошной кости
Опухоль подвздошной кости представлена в виде костно-хрящевых разрастаний. Основным симптомом является постоянное болезненное ощущение, которое может провоцировать нарушения сна.
При дальнейшем распространении заболевание может наблюдаться распухание суставов и конечностей. Диагностирование патологии происходит при помощи рентгена.
Для того, чтобы понимать, как лечить рак костей, необходимо в первую очередь обратить внимания на стадию развития заболевания. На сегодняшний день терапия включает в себя лучевые методы, которые осуществляются при помощи линейного ускорителя. Другой метод лечения – применение химиотерапии. При запущенном состоянии болезни применяется хирургическое вмешательство с последующим удалением новообразования.
Остеома на голове — доброкачественное разрастание костной ткани различной локализации. Наиболее часто новообразование встречается в лобной, височной и теменной кости. Несмотря на безболезненное развитие и отсутствие прямой угрозы для жизни и здоровья пациента, такие опухоли неэстетичны, напоминают шишкообразные наросты, приводят к компрессии нервно-сосудистых компонентов, поражению головного мозга.
Остеома черепа — что это такое?
![]()
Остеома черепа — доброкачественное разрастание костной ткани из группы остеогенных опухолей. Многие специалисты приравнивают остеому к аномалиям и порокам развития.
Размер новообразования варьирует от 1 до 4 см. В зависимости от расположения на черепно-лицевых костях формируются внешние признаки. Опухоль имеет компактную твёрдую, губчатую и мозговую структуру.
По морфологии различают:
- Гиперпластические, имеющие в основе только костный компонент;
- Гетеропластические, имеющие в основе мозговые и соединительнотканные структуры.
Заболевание возникает без особых видимых причин, однако в основе патогенеза лежит:
- наследственный фактор,
- особенности развития твёрдых тканей во внутриутробном периоде,
- воспалительные заболевания кости.
Новообразования появляются во всех возрастных группах, но чаще между 20 и 30 годами. Наблюдаемость: у мужчин и женщин 2:1 соответственно. Начало роста приходится на ранний детский возраст или пубертатный период.
Локализация
Типичная локализация — лицевые кости: височные, теменные, глазницы, синусы остеома челюсти, а также остеома лобной кости или пазухи. Последняя локализация встречается наиболее часто, что обусловлено множественными негативными факторами.
![]()
Височные кости наиболее мягкие, имеют волокнистую трубчатую структуру. Остеомы или остеоид-остеомы достигают внушительных размеров.
Растущая опухоль приводит к:
- компрессии нервно-сосудистого компонента,
- появлению головных болей,
- повышению артериального давления.
Значительный объём остеомы приводит к эстетическому дискомфорту.
Остеомы имеют округлую форму с чёткими очертаниями. На рентген-снимке опухоль однородная, имеет широкую основу и гладкие поля. Крупные остеомы сдавливают мягкие ткани, вовлекая в патологический процесс мышцы и соединительную ткань. Всё это приводит к лицевой асимметрии с ухудшением мышечных функций.
Обычная локализация в виске — каменисто-сосцевидная область. Остеома сосцевидного отростка представляет собой опухоль в нижнем отделе височной кости, за ушной раковиной. Основанием выступают воздухоносные ячейки или корковый височный слой.
Остеома может иметь компактную, хрящевую, губчатую или комбинированную структуру.
По формам выделяют:
- экзофитную, растущую кнаружи кости,
- эндофитную, когда остеома врастает в глубины сосцевидного отростка,
- компактная остеома — это частый тип структуры опухоли в височной области.
Заболевание обязательно дифференцируют от среднего гнойного отита с характерным образованием плотного густого экссудата с неприятным запахом. Несмотря на небольшое основание, этого вполне достаточно для питания опухоли всеми необходимыми веществами и стимуляции её для активного роста.
![]()
Теменная кость анатомически представляет собой парную кость мозгового отдела черепа. Остеома черепной кости – доброкачественное медленно растущее новообразование.
Остеогенные опухоли представлены остеоидными остеомами и остеобластомами. Если первые едва превышают диаметр 1,5 см, то вторые отличаются постоянным ростом и могут достигать внушительных размеров.
Остеома теменной области головы возникает в детском возрасте, протекает бессимптомно до увеличения, проявляется спустя десятки лет. Рентгенологически выглядит как неподвижное выпуклое остеогенное образование без признаков разрушения или врастания в соседние ткани. Могут возникать как в левой, так и в правой части темени. Редко локализуются в своде черепной кости.
Остеоидные остеомы теменной кости справа или слева приносят наибольший клинический дискомфорт, сопровождаются болью. При возникновении шишки на черепе рекомендуется обязательно обратиться к врачу.
Остеомы могут быть:
- экстракраниальными (правильно растущие новообразования по ходу волокон кости, кнаружи);
- интракраниальными (растущими внутрь кости, сдавливающие оболочки органов внутреннего наполнения черепа);
- смешанными.
Происхождение новообразований связывают с воспалением костной ткани, гетеротропией или патологиями эмбрионального развития. Истинные причины патологии не установлены.
Остеомы теменной кости с экстракраниальным ростом встречаются в превалирующем большинстве всех остеогенных новообразований костей черепа.
![]()
Образование в глазницах представляет собой разновидность остеомы лобной пазухи, если локализация близка к гайморовым пазухам.
Остеома орбиты глаз быстро проявляется клинически:
- ухудшение зрения;
- частые подергивания глаза;
- ограничение подвижности глазных яблок;
- экзофтальм или смещение глазного яблока кпереди;
- раздвоение видимых объектов в поле зрения;
- повышение внутриглазного давления.
Все опухоли вне зависимости от локализации плотные, неподвижные, сформированы из костной ткани или мышечно-сухожильных компонентов.
Продолжительное развитие способствует не только развитию внешних эстетических недостатков, но и поражению мозговых оболочек с сопутствующей симптоматикой.
Причины возникновения
Истинные причины патологии до конца не выяснены, как и механизмы, запускающие патогенез образование остеом.
Однако существует ряд способствующих факторов, которые могли бы повлиять на развитие остеомы черепно-лицевых костей:
- аномалия развития плода;
- аутоиммунные заболевания костно-хрящевой ткани;
- недостаток кальция и витамина Д;
- неблагоприятные условия жизни, экологии;
- вторичная метаплазия;
- воспаления костной ткани (например, сепсис, гематогенный остеомиелит).
Ключевую роль в дегенерации костной ткани играют локализованные инфекционно-воспалительные процессы в синусах: фронтоэтмоидиты, гаймориты, воспаление или киста клиновидной пазухи носа. При осложненном клиническом анамнезе риски остеомы лицевых костей возрастают в разы.
Диагностика
![]()
Диагностика заключается в проведении инструментальных исследований, лабораторных анализов для получения более обширной картины патологии.
Получить данные о характере и структуре опухоли можно при помощи следующих исследований:
- рентген-снимок лица и черепа в нескольких проекциях;
- рентгеноконтрастные методы с применением красящего вещества;
- средняя или задняя риноскопия при локализации опухоли в синусовых пазухах;
- офтальмологическое исследование при присоединении специфических симптомов;
- КТ-томография;
- МРТ.
Информативным и предпочтительным методом исследования, помимо рентгена, является компьютерная томография.
К сожалению, выявление опухолей в зачаточной стадии сложно поддаётся ранней диагностике, поэтому проведение только рентген-снимка будет недостаточно и малоинформативно.
Заболевание дифференцируют от хронического воспаления пазух, остеобластом, сарком и других патологий со схожей симптоматикой.
Лечение
Лечение новообразований только хирургическое. Медикаментозная терапия назначается для купирования симптомов, подготовки к операции и восстановления после вмешательства.
Обычно лекарственное лечение носит симптоматический характер. То же относится к методам народной медицины. Этот пункт особенно важен, ведь в достижении терапевтических целей многие применяют поистине варварские методы избавления от патологии, чего делать категорически нельзя.
За несколько недель до предполагаемой манипуляции проводят диагностику, общеклинические методы исследования (ЭКГ, ЭХОКГ, анализы крови, мочи). Проводят консультацию с врачом-анестезиологом для выбора адекватной анестезии и лекарственных препаратов для экстренных случаев.
Накануне операции лучше быть в стационаре, контролировать АД. При сильном волнении врачи могут назначить седативные препараты.
Последний приём пищи должен быть не позднее 20.00 предыдущего вечера. Утром допустимо попить немного воды. Полноценное питание может спровоцировать сильнейшую рвоту, тяжёлую интоксикацию после введения наркоза.
![]()
Удаление остеомы черепа любой локализации обычно проводится прямым полостным способом:
- Для этого кожу вместе с живой тканью прорезают, освобождают поражённую кость, высверливают опухоль и удаляют её в пределах здоровых тканей.
- Вместо пустоты устанавливают титановую сетку или собственный костный материал пациента.
- После рану обрабатывают, ушивают и обрабатывают повторно.
При локализации опухоли в лобной пазухе, синусах можно попробовать доступ через полость носа при помощи эндоскопического оборудования. Однако такие методы подходят для крошечных остеом.
К малоинвазивным манипуляциям относится и радиочастотная вапоризация под контролем компьютерного томографа.
Для достижения высоких эстетических результатов разрез могут сделать в волосистой части головы, тогда рубцовая ткань будет не видна после окончательного восстановления пациента.
Реабилитация
![]()
Ранняя реабилитация требует нахождения пациента в стационарных условиях. В первые несколько суток важен правильный антисептический уход, контроль над состоянием больного и послеоперационных швов.
В этот период назначается курс антибиотикотерапии для купирования вторичных инфекционно-воспалительных осложнений, антисептическая обработка ранки и регулярная перевязка. Обязательно контролируют артериальное давление, проводят консультацию офтальмолога, невропатолога.
Поздняя реабилитация включает в себя щадящий охранительный режим:
- правильное питание,
- снижение физических нагрузок,
- предупреждение простудных заболеваний, включая воспаление синусов при их хроническом течении.
Обычно реабилитация занимает 3-4 недели.
Осложнения при правильно проведённой операции по удалению остеомы редкость. В течение 3-5 суток является нормой отёчность, покраснение, болезненность в области вмешательства. В некоторых случаях требуется установка дренажа на несколько суток для оттока жидкости, серозного экссудата.
Типичными осложнениями могут быть:
- головные боли;
- вторичные инфекции;
- сепсис;
- повреждение кости;
- отторжение титановой пластины (редко, лишь в 0,2%).
Восстановительный период проходит благоприятно, не сопровождается серьёзными осложнениями при соблюдении всех врачебных рекомендаций.
Об симптомах опухоли основания черепа и методах её лечения смотрите вот здесь:
Прогноз при остеоме на голове почти всегда благоприятный при своевременном удалении. При крупной опухоли и длительной неприятной симптоматике необходимо обратиться к врачу и провести хирургическое удаление. Весь реабилитационный период рекомендуется находиться дома и посещать врача для предупреждения рисков возникновения отдалённых осложнений.
Как пить льняное масло для очищения кишечника читайте в этой нашей статье.
Записаться на приём к врачу вы можете непосредственно на нашем ресурсе.
Читайте также:











