Синдром и болезнь шегрена этиология патогенез диагностика лечение
Этиология и патогенез болезни Шегрена. Клинико-морфологическая и функциональная характеристика поражений. Лабораторные признаки системного аутоиммунного заболевания. Классификация и диагностические критерии болезни. Лечение паренхиматозного паротита.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 05.09.2013 |
| Размер файла | 19,8 K |
- посмотреть текст работы
- скачать работу можно здесь
- полная информация о работе
- весь список подобных работ
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Министерство здравоохранения Республики Беларусь
Витебский государственный медицинский университет
Кафедра стоматологии детского возраста и челюстно-лицевой хирургии
Реферат на тему
Зав.кафедрой: Кабанова А.А.
Преподаватель: Погоцкий А.К.
Подготовила: студентка 4курса
лечебного факультета Татарчук Т.Ю.
1. Болезнь Шегрена
Болезнь Шегрена (синдром Шегрена, сухой синдром) -- хроническое воспалительное аутоиммунное заболевание, характеризующееся постепенным разрушением слюнных и слезных желез лимфоцитами и плазматическими клетками.
Заболевание относится к группе диффузных болезней соединительной ткани. Наряду с болезнью Шегрена как самостоятельным заболеванием (первичный синдром Шегрена) существует и вторичный синдром Шегрена, который сопутствует многим аутоиммунным заболеваниям (ревматоидному артриту, системной красной волчанке, системной склеродермии, хроническому активному гепатиту, билиарному циррозу печени, аутоиммуному тиреоидиту и другим заболеваниям).
Болеют преимущественно женщины в возрасте 20 -- 50 лет.
2. Этиология и патогенез
Этиология болезни Шегрена не установлена. В развитии заболевания придают значение генетическим, иммунологическим, гормональным, инфекционным (вирусным) факторам.
Патогенез. Под действием этих факторов уменьшается выработка слюны и слез -- развиваются ксеростомия, ксерофтальмия и сухой кератоконъюнктивит. В процесс часто вовлекаются железы носовой полости глотки, трахеобронхиального тракта, влагалища. Помимо суставного синдрома, может наблюдаться поражение мышц, почек, легких, щитовидной железы, сосудов, центральной и периферической нервной системы.
Постепенно секреторная ткань атрофируется, замещаясь жировыми инфильтратами.
В патогенезе заболевания большую роль придают эндокринным нарушениям в организме, способствующим развитию аутоиммунных процессов.
I. По характеру течения: подострое, хроническое.
II. По стадии развития: начальная, выраженная, поздняя.
III. По степени активности: I -- минимальная, II -- умеренная, III -- высокая.
4. Клинико-морфологическая и функциональная характеристика поражений
-- слюнных желез и полости рта: паротит (рецидивирующий), увеличение слюнных желез, ксеростомия I, II, III степени, стоматит;
-- слезных желез и глаз: ксерофтальмия I, II, III ст., сухой кератоконъюнктивит;
-- ретикулоэндотелиальной системы: регионарная (генерализованная) лимфаденопатия, гепатомегалия, спленомегалия, псевдолимфома, лимфома;
-- суставов: артралгии, неэрозивный артрит, миалгии, миозит;
-- серозных оболочек: полисерозит (плеврит, перикардит), сухой выпотной;
-- сосудов: синдром Рейно, васкулит, рецидивирующие гипергаммаглобулинемическая и криоглобулинемическая пурпура;
-- легких: интерстициальная пневмония, альвеолярный легочный фиброз;
-- почек: канальцевый ацидоз, иммунокомплексный нефрит, диффузный нефрит;
-- желудочно-кишечного тракта: гипотония пищевода, атрофический гастрит с секреторной недостаточностью, панкреатит;
-- нервной системы: полинейропатия, полиневрит, невриты тройничного и лицевого нервов, церебральный васкулит.
5. Клиническая картина
Основными клиническими признаками являются сухость слизистой оболочки полости рта и глаз, увеличение околоушных желез и поражение суставов.
Сухость слизистой оболочки полости рта (ксеростомия) сопровождается затруднением глотания пищи (необходимость запивать любую пищу, особенно сухую, водой), жжением, болезненностью, охриплостью голоса. Губы и язык становятся гладкими, сухими и болезненными, могут появиться медленно заживающие трещины.
Часто обнаруживают увеличение околоушных слюнных желез.
Ксерофтальмия наблюдается почти у всех больных и приводит к появлению ощущения песка в глазах и повышенной утомляемости глаз. Почти всегда развивается сухой кератоконъюнктивит с покраснением и зудом век, фотофобией, снижением остроты зрения.
Сухость влагалища может приводить к развитию атрофического вагинита.
Выраженность суставного синдрома может быть различной --от артралгии до тяжелого полиартрита. Поражение суставов характеризуется болью, ограничением движений, тугоподвижностью и признаками воспаления -- припухлостью, эритемой кожи, повышением кожной температуры над пораженными суставами. Эрозивно-деструктивные поражения суставов, анкилозы и контрактуры наблюдаются крайне редко. Вовлекаются преимущественно мелкие суставы кистей и стоп, лучезапястные, коленные, реже -- локтевые, плечевые, тазобедренные, голеностопные. Артриты обычно симметричные и множественные.
У 25 % больных наблюдается синдром Рейно. Встречаются также лимфаденопатия, спленомегалия, миозит, периферическая невропатия, васкулиты кожи, пурпура, поражение легких, почек (патология канальцев вплоть до развития канальцевого ацидоза или нефрогенного несахарного диабета).
Поражение желудочно-кишечного тракта также связано со снижением функции экзокринных желез и внежелезистых системных проявлений. При этом развивается атрофический гастрит с секреторной недостаточностью, панкреатит.
Лабораторно у больных выявляют анемию, лейкопению, тромбоцитопению, СОЭ увеличена. Часто встречается гипергаммаглобулинемия, увеличение уровня IgG, IgM и IgA, выявляется ревматоидный фактор, антитела к ДНК.
Ранними рентгенологическими признаками поражения суставов являются атрофия субхондральной пограничной пластинки, размытая структура кости эпифиза, эпифизарный остеопороз, уплотнение и утолщение мягких периартикулярных тканей, что связано с экссудативно-пролиферативными изменениями. При наличии выпота в суставную полость контуры сустава становятся нечеткими. Эрозия на суставных поверхностях встречается редко.
Хронический вариант болезни Шегрена диагностируется у 40 % больных. Он чаще встречается в старших возрастных группах, протекает на фоне незначительных лабораторных сдвигов с небольшой выраженностью внежелезистых проявлений.
Подострый вариант чаще встречается в молодом возрасте. Кроме поражений экзокринных желез, он характеризуется отчетливыми внежелезистыми проявлениями.
Степень активности заболевания определяют по выраженности и характеру клинических проявлений и изменениями лабораторных показателей.
Диагностические критерии болезни Шегрена.
I. Сухой кератоконъюнктивит.
II. Паренхиматозный паротит.
III. Лабораторные признаки системного аутоиммунного забо левания.
Диагноз определенной болезни Шегрена может быть поставлен при наличии первых двух критериев (I, II) и исключении системной красной волчанки, ревматоидного артрита, системной склеродермии и аутоиммунных гепатобилиарных заболеваний.
Диагноз вероятной болезни Шегрена может быть поставлен при наличии III критерия.
7. Дифференциальная диагностика
Диагностика основывается в первую очередь на наличии ксерофтальмии и ксеростомии. Дифференциальный диагноз наиболее сложен с ревматоидным артритом, протекающим нередко с сухим синдромом. В отличие от ревматоидного артрита, артрит при болезни Шегрена вялотекущий, редко наблюдаются эрозии, подвывихи, контрактуры и анкилоз. При ревматоидном артрите поражение суставов обычно предшествует появлению сухого синдрома, в то время как артриты при болезни Шегрена возникают одновременно с сухим синдромом.
Синдром Шегрена может наблюдаться при аутоиммунном тиреоидите, пернициозной анемии, лекарственной болезни.
Дифференциальный диагноз с гастроэнтерологическими заболеваниями заключается в том, что при болезнях желудка (гастрит, язвенная болезнь), панкреатитах нет синдрома Шегрена. А гастрит при болезни Шегрена сочетается с сухим конъюнктивитом, сухим стоматитом.
аутоиммунный болезнь паренхиматозный паротит
Лечение начинают с нестероидных противовоспалительных препаратов бруфена, вольтарена, напросина.
При стойком полиартрите, лихорадке, наличии системных проявлений показаны глюкокортикоиды (в умеренных дозах), иногда в сочетании с цитостатиками.
Лечение болезни Шегрена должно быть комплексным, направленным как на подавление иммунных нарушений в организме, так и на клинически манифестируемые поражения отдельных органов и систем. Ведущая роль в лечении принадлежит врачу-ревматологу, который осуществляет комплексную терапию совместно со стоматологом и окулистом.
В период обострения заболевания рекомендуется ограничение речевых нагрузок из-за ксеростомии и ношение очков с затемненными стеклами для уменьшения светобоязни.
Назначается физиологически полноценная диета с достаточным количеством витаминов. Рекомендуется 5--6-разовое питание.
В рацион включают продукты, обладающие слюногонным эффектом (лимон, фрукты, пряности, хрен, горчицу).
Основу медикаментозной терапии составляют кортикостероидные гормоны и цитостатики (или аминохинолиновые препараты).
В начальной стадии заболевания при отсутствии внежелезистых проявлений назначают делагил (0,25 г в сутки) и 3--5 внутримышечных инъекций кенолога по 40 мг 1 раз в 7--10 дней. Делагил больные принимают длительно, годами.
В случае подострого течения заболевания и высокой активности процесса показано назначение преднизолона внутрь в суточной дозе 15--30 мг в течение 1--2 месяцев с последующим снижением дозы препарата до полной его отмены. Если клинические проявления болезни купировать не удалось или сохраняется активность патологического процесса, поддерживающие дозы преднизолона в дозе 5--10 мг в сутки или его аналогов оставляют на длительный срок.
При наличии тяжелых системных проявлений болезни Шегрена (полинейропатия, миозит, васкулит, пурпура, гломерулонефрит и др.) используют пульс-терапию высокими дозами метилпреднизолона и циклофосфана. После окончания пульс-терапии больному назначают умеренные дозы преднизолона -- 20--30 мг в сутки.
Лицам с выраженными иммунологическими нарушениями без отчетливых системных проявлений показано проведение плазмафереза. Комбинация пульс-терапии и плазмафереза -- наиболее эффективный метод лечения подострой болезни Шегрена с максимальной активностью процесса.
Частое рецидивирование заболевания, недостаточная эффективность кортикостероидной терапии, прогрессирующий характер патологического процесса служат показанием для назначения больному цитостатической терапии. Применяют азатиоприн -- 150--200 мг в сутки или хлорбутин -- 4--6 мг в сутки. Цитостатики назначают на 3--4 месяца в этой дозировке, а затем переходят на длительный прием поддерживающих доз (азатиоприн по 50--100 мг или хлорбутин по 2--4 мг).
С целью увеличения саливации и лакримации, а также протективного влияния на экзокринные железы в начальной и выраженной стадиях болезни Шегрена хороший эффект дает внутривенное капельное введение ингибиторов протеаз (контрикал по 20 000--30 000 ЕД в физрастворе ежедневно, 4--5 вливаний на курс).
Показаны курсы витаминов А, Е, С в повышенной дозировке, анаболических стероидов.
Большое значение имеет местная терапия стоматологических и офтальмологических проявлений болезни Шегрена.
В результате уменьшения количества слюны и ее защитных свойств проявления ксеростомии у большинства больных усугубляются сопутствующим кандидозом полости рта. Для борьбы с кандидозом применяют орошение полости рта 2%-ным раствором двууглекислой соды, смазывание нистатиновой мазью, назначают нистатин по 50 000 ЕД 4--6 раз в день в течение 7--12 дней.
Таблетки противогрибковых антибиотиков не глотают, а рассасывают во рту. При возникновении герпетического поражения слизистой оболочки применяют оксолиновую и метилурациловую мази.
При отсутствии признаков паротита для усиления секреции слюнных желез используют подкожные инъекции галантамина (0,5%-ный раствор -- 1,0 мл), курс лечения -- до 30 инъекций. Для усиления эпителизации слизистой оболочки полости рта и красной каймы губ при возникновении эрозий и трещин применяют масло шиповника или облепихи, солкосериловую мазь.
Для лечения паренхиматозного паротита можно использовать компрессы из 30%-ного раствора димексида. Их накладывают ежедневно на область околоушных и подчелюстных слюнных желез на 30--40 мин.
Существенное значение имеет также своевременное лечение кариозных зубов и протезирование полости рта.
Местная терапия офтальмологических проявлений болезни Шегрена направлена на преодоление гиполакримии, улучшение регенерации эпителия роговицы и конъюнктивы, профилактику вторичной инфекции.
В качестве искусственных слез используют 0,5%-ный раствор метилцеллюлозы. Его закапывают 3--12 раз в день в зависимости от тяжести поражений. Для борьбы с инфекцией используют растворы альбуцида, левомицетина, фурацилина. Улучшают регенерацию растворы цитраля с рибофловином, тиаминовая и метилурациловая мази. В случаях выраженных проявлений кератоконъюнктивита в течение нескольких дней назначают капли с кортикостероидными гормонами.
Сухость слизистой оболочки носа можно уменьшить, закладывая турунды, смоченные в изотоническом растворе хлорида натрия или растительном масле. При сухости трахеи и бронхов рекомендуется длительный прием бромгексина (8--12 мг 2--3 раза в день в течение 2--3 месяцев). При болезни Шегрена противопоказаны атропинсодержащие и антигистаминные препараты, способные уменьшить секреторную функцию экзокринных желез.
Из физиотерапевтических методов при болезни Шегрена назначают фонофорез гидрокортизона на область пораженных суставов или околоушные слюнные железы при паротите. Показаны электрофорез галантамина и контрикала на область околоушных слюнных желез, иглорефлексотерапия. Рекомендуется массаж слюнных желез, особенно при наличии у больного паротита, что заметно улучшает саливацию.
Санаторно-курортное лечение при болезни Шегрена не разработано. Необходима санация хронических очагов инфекции (хронический тонзиллит, синусит, кариес, стоматит). Рекомендуется избегать переохлаждений, простудных заболеваний, нервно-психического перенапряжения.
Заболевание обычно протекает доброкачественно и сопровождается лишь неприятными ощущениями, связанными с сухостью. Иногда развивается тяжелое поражение глаз (язвы роговицы, слепота), рецидивирующие инфекции верхних дыхательных путей.
1. Васильев В.И., Симонова М.В., Сафонова Т.Н. Критерии диагноза болезни и синдрома Шегрена. В кн. Избранные лекции по клинической ревматологии. Насонова В.А., Бунчук Н.В. (ред.), Москва, Медгиз, 2001: 112-132.
2. Васильев В.И., Пробатова Н.А., Тупицин Н.Н. и соавт. MALT-лимфомы при болезни Шегрена. Тер.архив 2006; 1: 45-49.
3. Васильев В.И. Болезнь Шегрена: клинико-лабораторные, иммуноморфологические проявления и прогноз. Дисс.док.мед.наук. Москва, 2007: 1-343.
4. Васильев В.И., Пробатова Н.А., Тупицын Н.Н. и соавт. Лимфопролиферативные заболевания при болезни Шегрена. Онкогематология. 2007; 3: 16-26.
5. Сафонова Т.Н. Лечение сухого кератоконъюнктивита при синдроме и болезни Шегрена. Дис.канд.мед.наук.Москва,1993.
6. Симонова М.В. Болезнь и синдром Шегрена: клиника, диагностика, лечение поражения слюнных желез и полости рта. Дис. канд. мед. наук. Москва, 1982.
7. Ромачева И.Ф., Юдин Л.А., Афанасьев В.В., Мороз А.Н. Заболевания и повреждения слюнных желез. Москва.Медицина.1987:1-237.
Размещено на Allbest.ru
Классификация болезни Шегрена, ее этиология и патогенез. Основные факторы, предшествующие началу болезни и ее рецидивам. Степени активности заболевания. Органы и системы, вовлекаемые в патологический процесс. Характерная триада симптомов заболевания.
презентация [574,6 K], добавлен 27.04.2016
Определение понятия и признаков первичного синдрома Шегрена. Эпидемиология лимфоплазмоклеточной инфильтрации секретирующих эпителиальных желез. Органы и системы, вовлекаемые в патологический процесс. Критерии диагноза болезни и критерии исключения.
презентация [2,9 M], добавлен 05.06.2015
Первичный синдром Шегрена - системное аутоиммунное заболевание. Эпидемиология болезни Шегрена, ее классификация по варианту течения, стадии развития и степени активности. Острая и хроническая формы. Органы и системы, вовлекаемые в патологический процесс.
презентация [2,9 M], добавлен 26.05.2015
Этиология и патогенез, клиническая картина гипертонической болезни, классификация стадий ее протекания, клинико-морфологические формы. Признаки и характеристика гипертонических кризов. Диагностика гипертонической болезни. Лечение артериальной гипертензии.
реферат [1,4 M], добавлен 14.11.2010
Этиология вибрационной болезни. Патогенез вибрационной болезни. Классификация вибрационной болезни. Клиника вибрационной болезни. Этиология шумовых поражений. Патогенез шумовых поражений. Классификация шумовых поражений.
реферат [36,1 K], добавлен 13.04.2007
Краткая характеристика мочекаменной болезни, особенности ее протекания у животных. Этиология и патогенез заболевания, основные клинические признаки у котов. Патологоанатомические изменения, постановка диагноза. Прогноз, лечение и профилактика болезни.
курсовая работа [23,9 K], добавлен 15.12.2011
Определение и классификация видов вибрации. Этиология и патогенез вибрационной болезни как профессионального заболевания, её формы. Характеристика стадий протекания вибрационной болезни, методы диагностики, медикаментозное и физиотерапевтическое лечение.
презентация [723,5 K], добавлен 01.11.2016
Этиология и патологоанатомическая картина болезни Пика. Симптоматика и отличия от болезни Альцгеймера. Стадии развития заболевания. Диагностические процедуры для оценки состояния головного мозга. Симптоматическое медикаментозное лечение болезни Пика.
презентация [629,1 K], добавлен 30.03.2016
Этиология и патогенез атеросклероза, его клиническое протекание, особенности лечения. Основные признаки ишемической болезни сердца. Классификация разновидностей болезни. Стенокардия как самая легкая форма ИБС. Симптомы заболевания, препараты и лечение.
презентация [728,6 K], добавлен 01.04.2011
Этиология и патогенез гемолитической болезни новорожденных детей. Микрометод определения билирубина в капиллярной крови больного ребенка. Установление почасового прироста БР. Реакция Кумбса. Диагностика, методы исследования и лечение заболевания.
дипломная работа [259,4 K], добавлен 30.01.2014
Содержание статьи:
Синдром Шегрена — аутоиммунная патология соединительной ткани, при которой появляется сухость в глазах и во рту и появляются симптомы поражения экзокринных желез. В патологический процесс вовлекаются слезные, слюнные, потовые, сальные и пищеварительные железы.
Первый раз синдром был описан в конце XIX века окулистом из Швеции Хенриком Шегреном, в честь которого нарушение получило свое название. Доктор изучал больного, которого беспокоили сухость в глазах и во рту, суставные боли. Чаще всего синдром Шегрена диагностируют у женщин в период климакса.
Заболевание разделяют на два вида: первичный, когда он развивается сам по себе; вторичный, когда синдром Шегрена появляется через несколько лет после начала других патологий соединительной ткани, в том числе ревматоидного артрита, болезни Либмана-Сакса, первичного билиарного цирроза, системной склеродермии.
В международной классификации болезней МКБ–10 синдром Шегрена имеет код M35.0.
Формы и стадии заболевания
Выделяют следующие формы синдрома Шегрена:
- 1. Хроническая. Такая форма отличается медленным течением. У пациента отсутствует яркая симптоматика,поражаются в основном экзокринные железы, нарушается их функция.
- 2. Подострая. Синдром Шегрена возникает неожиданно и сопровождается симптомами воспаления, повышением температуры, поражаются не только железы, но и внутренние органы.
По степени выраженности признаков выделяют раннюю, выраженную и позднюю стадию синдрома Шегрена.
Различают следующие степени активности патологии: - 3. При высокой степени активности синдрома Шегрена у человека появляются признаки воспаления конъюнктивиты, роговицы и десен, паротита, увеличения лимфоузлов,печени и селезенке.
- 4. При умеренном течение патологии наблюдается частичное разрушение железистой ткани.
- 5. При минимальной активности синдрома Шегрена в патологический процесс вовлекаются слюнные железы, что становится причиной нарушения их функции и появления ксеростомии. Также может начаться гастрит и кератоконъюнктивит.
Патогенез
Патогенез синдрома Шегрена до конца неизвестен. Выяснено только что при данном заболевании активируется иммунитет, нарушается регуляция В-клеток в крови. Из-за синдрома Шегрена воспаляются и разрушаются железы внешней секреции, нарушается их функция. Происходит замещение железистой ткани на соединительную, уменьшается количество слезной жидкости, слюны, пересыхает поверхность глаза, во рту и в носу.
По мере прогрессирования патологии лимфоидные инфильтраты появляются не только в экзокринных железах, но и во внутренних органах, мышечной ткани, суставах, в результате возникает соответствующая симптоматика.
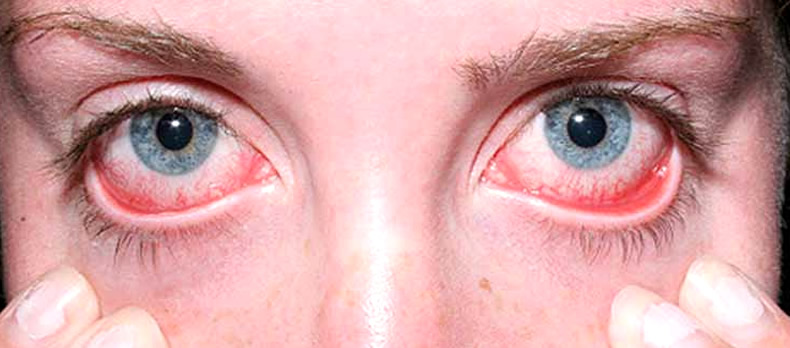
Причины синдрома Шегрена
Причины синдрома Шегрена до сих пор неизвестны. Факторы-провокаторы могут быть следующими:
- гормональный дисбаланс;
- передозировка медикаментами, различные интоксикации;
- перегрев или переохлаждение организма;
- инфекции, вызванные вирусами, бактериями, грибками, микоплазмами, простейшими;
- хронический стресс, депрессия;
- генетическая предрасположенность;
- повышение иммунологической реактивности.
Симптомы синдрома Шегрена
При развитии синдрома Шегрена могут появиться следующие симптомы:
1. Ксерофтальмия или сухой глаз. Пациента беспокоит жжение, дискомфорт в глазах, фотофобия, резь появляется если смотреть на светящиеся вещи. При прогрессировании синдрома Шегрена ухудшается зрение. Острая боль в глазах усиливается при работе за компьютером. Пациента мучает жажда.Веки чешутся и краснеют. В уголках глаз собирается белый секрет. Можно заменить покраснение конъюнктивы, появление на ней точечных инфильтратов.Глазная щель сужается. Сильная сухость роговицы становится причиной ее помутнения и появления на ней изъязвлений. Неприятные симптомы облегчаются, если пациент лежит с закрытыми глазами.
2. Ксеростомия или сухость в ротовой полости. Она появляется из-за уменьшения слюноотделения. Человека могут беспокоит хейлит, трудности с глотанием и при разговоре, осиплость голоса. По краям губ можно заметить шелушение и язвочки. Из-за сухости языка пациент не может глотать слюну. Из-за синдрома Шенгена повреждается эмаль, появляются кариозные полости,зубы расшатываются и теряются.
4. Сухость слизистой носоглотки и образование на ней корки. У пациента нередко бывают кровотечения из носа, развивается хронический насморк, воспаления ушей и околоносовых пазух. Со временем пропадает голос,ухудшается обоняние и вкусовые ощущения. Из-за воспаления ушей человека беспокоит боль, развивается тугоухость со стороны поражения.
5. Сухость кожных покровов. Она появляется из-за уменьшения количество пота или отсутствия потоотделения. Кожные покровы начинивают зудеть и шелушиться, на них появляются язвочки. На ногах и животе можно заменить гиперпигментацию и мелкие кровоизлияния.
6. Поражение ЖКТ. Могут появиться симптомы воспаления поджелудочной железы, цирроза печени, гипотонической дискинезии желчевыводящих протоков,атрофического гастрита. Пациента беспокоит отрыжка, изжога, горечь в ротовой полости, боли в желудке и в районе печени, тошнота и рвота. Из-за болей при приеме пищи человек отказывается от еды.
Кроме этого, из-за патологии появляются поражения внутренних органов, которые могут наблюдаться не только при синдроме Шегрена:
- злокачественные опухоли кожи и желудка;
- лимфома;
- ангиит;
- дисфункция почек;
- расстройство церебрального кровообращения;
- уменьшения количества тромбоцитов, лейкоцитов, эритроцитов;
- гайморит, трахеит, бронхопневмония.
Диагностика синдрома Шегрена
1. Клинический анализ крови, в котором будет обнаружено снижение количества лейкоцитов и гемоглобина, ускорение СОЭ.
2. Биохимия крови позволяет обнаружить повышенный уровень гамма-глобулина, общего фибрина, серогликоидов, сиаловых кислот. С помощью анализа удается выявить криоглобулина.
3. Иммунологические реакции позволяют обнаружить повышенное содержание иммуноглобулинов lgMи lgG, В-клеток и уменьшение числа Т-клеток.
4. Осмотр глаз лампой Гринчелы-Синчелы или как ее называют щелевой. Она позволяет обнаружить сухость поверхности глаз.
5. Проба Ширмера помогает оценить количество вырабатывающихся слез. Суть ее в следующем полоску фильтровальной бумаги закладывают за нижнее веко и оставляют на 5 минут. По прошествии этого времени измеряют длину полоски, смоченную слезой, если она меньше 5 мм, то возможно у человека синдром Шегрена. Но уменьшение слезоотделения может быть и при других патологиях, также количество слез становится меньше с возрастом.
6. С помощью специальных красителей удается обнаружить эрозии роговицы и конъюнктивы глаз, увидеть дистрофические очаги эпителия.
7. ANA-профиль, который позволяет выявить аутоиммунные состояния. Обнаруживают SSA/Ro and SSB/La. SSA/Ro часто может быть не только при синдроме Шегрена, но и других патологиях. SSB/La является более специфичным маркером.
8. Сиалометрия, которая может проводится 2 способами. Если при стимуляции витамином С за 5 минут выделяется от 2,5 до 6 мл слюны, то это считается нормой. Пациент может собирать слюну в пробирку без стимуляции аскорбиновой кислотой в течение 15 минут. Если по прошествии этого времени ее выделится меньше 1,5 мл, то говорят о наличии синдрома Шегрена.
9. Сиалография — это рентгеноконтрастное исследование. Контрастное вещество вводят в проток околоушной слюнной железы и выполняют рентгенографию этого участка. У пациентов с синдром Шегрена проток местами будет расширен и разрушен.
10. Биопсия губы позволяет выявить инфильтрацию слюнных желез лимфоцитами.
11. УЗИ слюнных железы помогает обнаружить камни в их протоках, выявить гипоэхогенные участки.
12. Магнитно-резонансная томография слезных и слюнных желез.
Чтобы выявить осложнения со стороны других органов назначают:
- рентген легких;
- эзофагогастродуоденоскопия;
- УЗИ сердца.
Лечение синдрома Шегрена
В настоящее время нет специфического лечения синдрома Шегрена, поэтому прописывают симптоматическую и поддерживающую терапию:
1. Для устранения сухости глаз назначаются медикаменты, которые содержат в своем составе гипромеллозу, которая защищает и увлажняет роговицу. Это такие препараты, как Дефислез, Гипромелоза-П, Искусственная слеза.Они противопоказаны при индивидуальной непереносимости их состава, в этом случае они могут стать причиной аллергии. Капли Дефислез и Гипромелоза-П запрещены женщинам в положении и кормящим грудью. Препарат Искусственная слеза можно использовать этим категориям пациенток с осторожностью. Лечение медикаментами, содержащими гипромеллозу может вызвать ощущения слипания век, временный дискомфорт после их закапывания. Их нельзя использовать в комплексе с глазными каплями, в составе которых есть соли металлов. После инстилляции препаратов, содержащих гипромеллозу окружающие предметы могут казаться размытыми, поэтому перед тем как сесть за руль или начать работу с потенциально опасными механизмами нужно выждать в течение четверти часа.
2. Возможно понадобиться ношение мягких контактных линз.
3. Для купирования воспаления слезных желез прописывают циклоспорин.
4. Для устранения сухости ротовой полости назначают медикаменты, который стимулирует отток слюны, к примеру, пилокарпин. Пищу рекомендуется запивать водой.
5. При синдроме Шегрена большая вероятность развития кариеса, поэтому надо тщательно ухаживать за зубами.
6. При появлении мышечно-скелетных симптомов используют нестероидные противовоспалительные средства.
7. Чтобы нормализовать слюноотделение делают новокаиновые блокады, прописывают кальцийсодержащие медикаменты.
8. Для купирования воспаления околоушных желез применяют аппликации с Димексидом, назначают антибиотикотерапию, противогрибковые средства.
9. Если наблюдается поражение слизистой ротовой полости, то чтобы ускорить заживление поврежденных тканей используют аппликации с маслом шиповника или облепихи. Их можно обрабатывать мазью Солкосерил, Метилурацил.
10. Для улучшения пищеварения при недостаточности поджелудочной железы назначают ферментные препараты.
11. При секреторной недостаточной желудка прописывают заместительное лечение соляной кислоты, пепсином.
12. Для устранения сухости слизистой носовой полости используют препараты на основе морской воды, такие как Аквамарис, Аквалор.
13. При тяжелых осложнениях прописывают кортикостероиды, иммунодепрессанты, иммуноглобулины, такие как метотрексат, преднизолон, хлорбутин, циклофосфан.
При развитии язвенно-некротического ангиита, гломерулонефрита, воспалительного полиневропатия, цереброваскулярной болезни проводят экстракорпоральную гемокоррекцию: гемосорбцию, плазмофорез, каскадную плазмофильтрацию.
Прогноз и осложнения
Синдром Шегрена может поражать жизненно важные органы. Аутоиммунная патология может постепенно прогрессировать или наоборот переходить в стадию длительной ремиссии.
У одних пациентов признаки болезни выражены слабо, их могут беспокоить только сухость глаз и слизистой полости рта, у других больных развиваются тяжелые осложнения, в том числе:
- ухудшение зрения;
- дискомфорт в глазах;
- частные инфекции полости рта;
- отек околоушной слюнной железы;
- синуситы, трахеиты, бронхопневмония;
- проблемы с жеванием и глотанием;
- артралгия;
- слабость;
- патологии почек, в том числе гломерулонефрит, почечная недостаточность;
- проблемы с кровообращением головного и спинного мозга;
- неходжкинская и другие виды лимфомы.
У детей, рожденных от женщин больных в период вынашивания плода синдромом Шегрена большая вероятность неонатальной красной волчанки с врожденной блокадой сердца.
Если терапия синдрома Шегрена начата своевременно, то прогноз благоприятным.
Читайте также:


