Синдром парри-ромберга при склеродермии
Общая информация
Синдром Парри-Ромберга (прогрессивная лицевая гемиатрофия) — это редкое приобретенное заболевание, характеризующееся медленно прогрессирующим сокращением (атрофией) кожи и мягких тканей половины лица (гемифациальная атрофия). В редких случаях поражаются обе стороны лица. У некоторых людей атрофия может также поражать конечности, как правило, на той же стороне тела, что и атрофия лица.
Тяжесть и специфические симптомы синдрома Парри-Ромберга сильно варьируются от одного человека к другому. У некоторых людей могут развиться дополнительные симптомы, включая неврологические нарушения или нарушения, влияющие на глаза или зубы. Прогрессивная лицевая гемиатрофия обычно проявляется в течение первого десятилетия жизни или в начале второго десятилетия, но развивается во взрослом возрасте. Большинство людей с синдромом испытывают симптомы в возрасте до 20 лет.
Признаки и симптомы
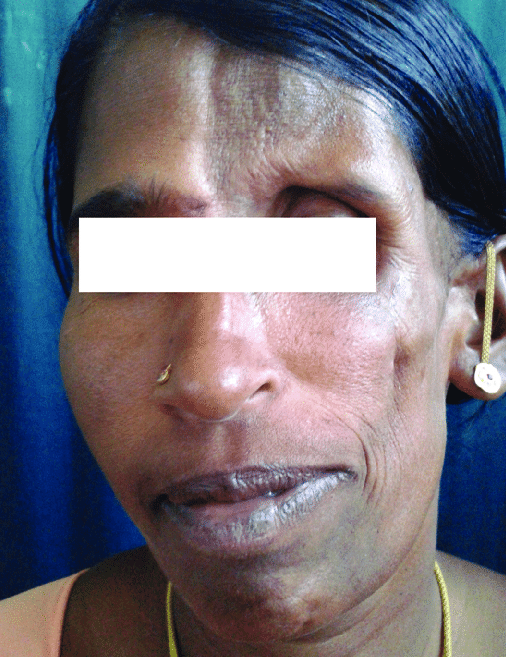
Симптомы, прогрессирование и тяжесть синдрома Парри-Ромберга сильно варьируются от одного человека к другому и варьируют от легкой до тяжелой степени. Важно отметить, что пострадавшие люди не будут иметь все симптомы, описанные ниже. Люди с более легкими симптомами встречаются гораздо чаще, чем сильно пострадавшие. Пострадавшие люди должны поговорить со своим врачом об их конкретном случае и связанных симптомах.
Начальные изменения лица, связанные с прогрессивной лицевой гемиатрофией, обычно происходят около средней части лица, например, в области щек над верхней челюстной костью (верхней челюстью) или между носом и верхним углом губы. Поскольку процесс болезни продолжается, обычно поражаются верхняя часть лица (например, области вокруг глаза, брови и уха), а также угол рта и нижняя челюсть. В некоторых случаях, половина подбородка также может быть вовлечена. Пораженные участки подвергаются атрофии тканей под кожей (подкожная клетчатка), слоя жира под кожей (подкожно-жировая клетчатка), а иногда и нижележащего хряща, мышц и костей. Области, затронутые такими изменениями, могут иметь ненормально утопленный вид.
Прогрессирующие атрофические изменения, связанные с синдромом Парри-Ромберга, редко, но могут также вызывать аномалии уха. У людей с этим заболеванием ухо на пораженной стороне может стать деформированным и необычно маленьким, и может казаться, что оно ненормально выступает из-за потери поддерживающей ткани.
У некоторых людей, возможно, у каждого пятого, атрофические изменения, связанные с заболеванием, могут прогрессировать, затрагивая руку, туловище и ноги на одной стороне тела, либо на той же стороне, что и атрофические изменения на лице или противоположная сторона.
Кроме того, многие пострадавшие лица также испытывают аномальные изменения, затрагивающие волосы на пораженной стороне, в том числе развитие ненормальных залысин на коже головы (алопеция), отсутствие ресниц и отсутствие средней части брови и/или побеление волос. У некоторых людей такие изменения волос могут произойти до других нарушений, связанных с расстройством.
У некоторых людей с синдромом Парри-Ромберга могут развиться нарушения, затрагивающие рот и зубы. У некоторых людей развивается атрофия половины верхней губы и/или одной стороны языка. Кроме того, из-за прогрессирующих атрофических изменений, связанных с расстройством, участки нижней челюсти могут быть необычно короткими на пораженной стороне, а челюсть может быть склонна к самопроизвольному перелому. Некоторые пострадавшие могут испытывать затруднения при открытии или закрытии челюстей. Могут возникнуть непроизвольные сокращения мышц, используемых при жевании (геми-жевательный спазм или тризм). Одна сторона верхней губы может иметь необычно скрученный или выпуклый вид, и некоторые зубы могут быть ненормально обнажены, прорезаться необычно поздно и/или иметь атрофические корни. Кроме того, верхние и нижние зубы могут иметь неправильный прикус.
Некоторые больные могут также испытывать различные неврологические симптомы. Головные боли при мигрени (сильные головные боли, сопровождающиеся визуальными симптомами, чувствительностью к свету, тошнотой и рвотой) распространены среди населения в целом, но могут быть даже более частыми у людей с синдромом Парри Ромберга. У людей с заболеванием могут быть более длительные мигрени с ассоциированными зрачковыми аномалиями (черная часть глаза). Реже, возможно, каждый десятый человек с синдромом Парри-Ромберга может испытывать эпизоды неконтролируемых электрических нарушений в головном мозге (эпилептические припадки). У этих людей приступы обычно характеризуются резкими движениями мышц на стороне тела, не затронутых гемифациальной атрофией. Такие припадки, называемые контралатеральными очаговыми припадками, характеризуются быстрыми резкими движениями мышц, которые могут распространяться вверх или вниз по конечности.
Дополнительные неврологические симптомы, которые могут возникнуть, включают аномальные ощущения (например, покалывание или жжение, называемые парестезией) в области лица и/или эпизоды сильной боли в области лица, доставляемой пятым черепным нервом (тройничный нерв), включая рот, щеку, нос и/или другие области (невралгия тройничного нерва). Иногда при синдроме Парри-Ромберга возникает спазм челюсти (тризм), обычно на той же стороне, что и гемиатрофия.
Люди с синдромом Парри-Ромберга могут также испытывать некоторые дополнительные кожные (дерматологические) нарушения, включая аномальное потемнение или выцветание кожи, покрывающей пораженные участки (гипер- и гипопигментация). Эти изменения пигмента кожи могут предшествовать атрофическим симптомам в некоторых случаях. Редко участки кожи на руках, ногах и/или туловище могут иметь схожие нарушения пигментации. У некоторых пораженных людей есть состояние, называемое витилиго, заболевание кожи, при котором потеря цвета (пигментация) участков кожи приводит к появлению аномальных белых пятен.

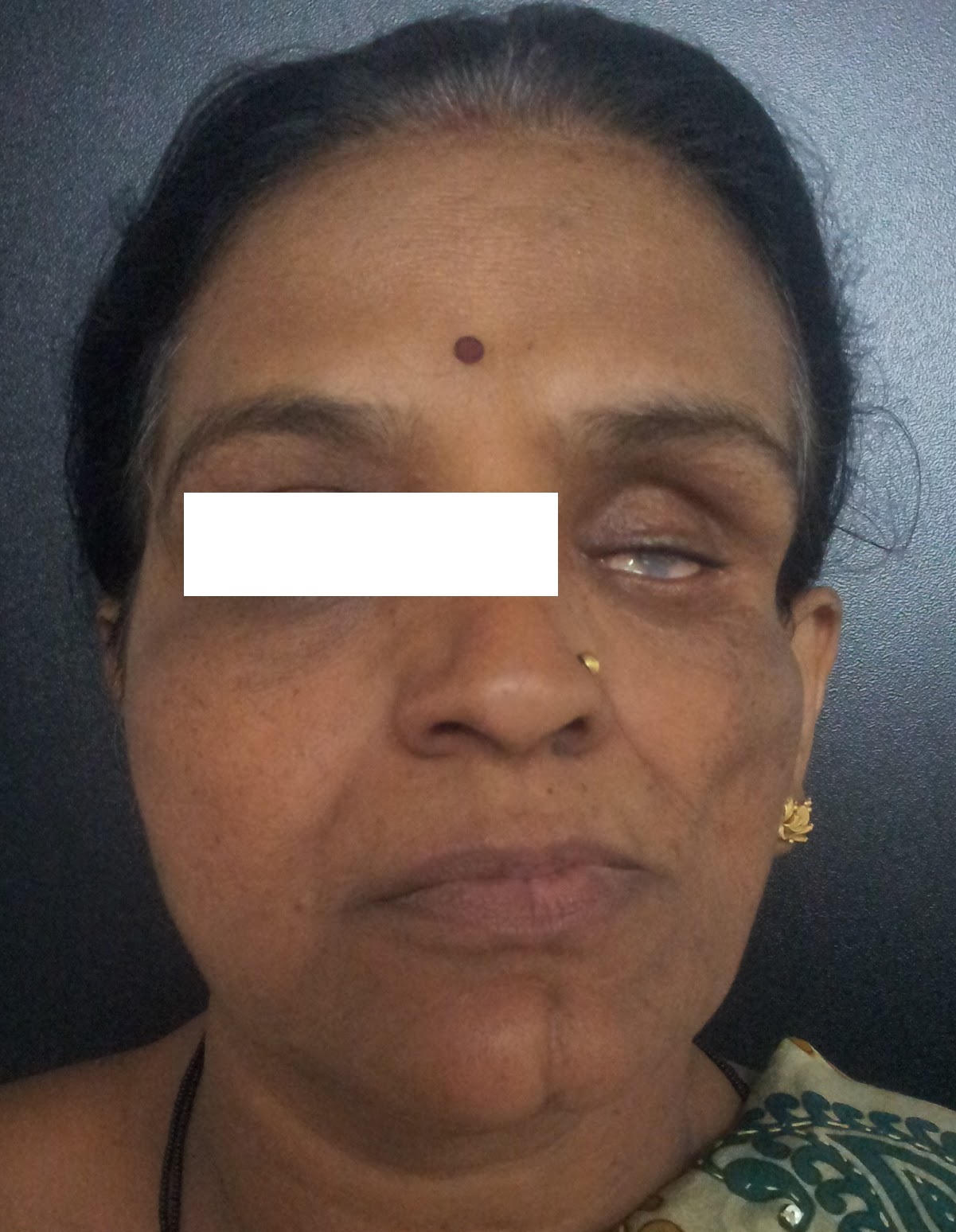
У пострадавших также могут развиться некоторые глазные (офтальмологические) нарушения. Потеря жира, выстилающего полость, которая вмещает глаз (орбита), и потеря кости с орбиты могут привести к тому, что у глаза будет аномально впалый вид (энофтальм). Дополнительные глазные симптомы включают смещение глазного яблока дальше назад в глазницу, чем обычно, опущение верхнего века (птоз), разноцветные глаза (гетерохромия) и воспаление увеа (увеит) — радужная оболочка и середина часть глаза.
Прогрессивная лицевая гемиатрофия может сопровождаться тревогой и депрессией из-за его влияния на внешний вид лица. Несмотря на то, что это может быть аутоиммунное заболевание, неясно, являются ли люди с этим расстройством более склонными к другим аутоиммунным заболеваниям.
Причины и факторы риска
Причина синдрома Парри-Ромберга неизвестна и, по-видимому, происходит случайно по неизвестным причинам (спорадически). Различные теории были предложены для объяснения развития расстройства, включая:
- ненормальное развитие или воспаление симпатической нервной системы;
- вирусные инфекции;
- воспаление головного мозга и оболочек (мозговых оболочек), покрывающих мозг (менингоэнцефалит);
- травмы;
- аномалии образования кровеносных сосудов (ангиогенез);
- аутоиммунные процессы.
Одна конкретная теория состоит в том, что воспаление в нервах, которые снабжают кожу и жир, вызывает аутоиммунную реакцию. Аутоиммунные расстройства возникают, когда иммунная система организма по ошибке атакует здоровые ткани. Иммунная система вырабатывает специализированные белки, называемые антителами, которые уничтожают чужеродные вещества (например, бактерии, вирусы, токсины). Когда антитела реагируют против здоровых тканей, они известны как аутоантитела. Имеются некоторые данные из различных источников о том, что при синдроме Парри-Ромберга возникает аутоиммунное воспаление, но неизвестно, является ли это основной причиной.
У некоторых людей с прогрессивной лицевой гемиатрофией в анамнезе есть травма лица или головы. Однако, поскольку многие люди с прогрессивной лицевой гемиатрофией также и не имеют травмы в анамнезе, это может быть совпадением. Необходимы дополнительные исследования, чтобы определить, какую роль, если таковая имеется, эта травма играет в развитии синдрома.
Редко у некоторых людей с заболеванием были родственники с этой же болезнью. Тем не менее, нет конкретных доказательств того, что генетический компонент играет роль в развитии синдрома Парри-Ромберга. Также нет доказательств того, что он может передаваться детям.
Необходимы дополнительные исследования, чтобы определить конкретную причину(ы) синдрома Парри-Ромберга. Возможно, что причина у одного человека может отличаться от причины у другого, и развитие расстройства может потребовать множества различных факторов, возникающих вместе.
Затронутые группы населения
Прогрессивная лицевая гемиатрофия — редкое заболевание. Истинная заболеваемость неизвестна. Поскольку расстройство часто остается недиагностированным или неправильно диагностированным, определить истинную частоту синдрома Парри-Ромберга в общей популяции сложно.
Врачи, изучающие расстройство, подсчитали, что заболевание может затронуть 1 из 250 000 человек в общей популяции. Синдром Парри-Ромберга, по-видимому, затрагивает женщин несколько чаще, чем мужчин, но надлежащие исследования отсутствуют.
Синдром Парри-Ромберга, как правило, проявляется в течение первого или раннего периода второго десятилетия жизни, причем у большинства пострадавших людей симптомы проявляются в возрасте до 20 лет. Тем не менее, расстройство было выявлено и у младенцев и у лиц старше 50 лет.
Синдром Парри-Ромберга был первоначально описан в медицинской литературе в 1825 году (Калеб Хиллер Парри) и 1846 (Мориц Генрих Ромберг). Имеются неподтвержденные сообщения об ухудшении заболевания у некоторых беременных женщин во время беременности или вскоре после родов.
Диагностика
Диагноз прогрессивной лицевой гемиатрофии ставится на основе выявления характерных симптомов, подробной истории болезни, тщательной клинической оценки и различных специализированных тестов. Конкретные тесты, которые используются, зависят от того, какие симптомы присутствуют и какие признаки возникают первыми.
Например, магнитно-резонансная томография (МРТ) может использоваться у людей с неврологическими симптомами. МРТ использует магнитное поле и радиоволны для получения изображений поперечных сечений отдельных органов и тканей организма.
Хирургическое удаление и микроскопическое исследование (биопсия) пораженной кожной ткани могут использоваться у людей с линейной склеродермией.
Лечение синдрома Парри-Ромберга
Лечение синдрома Парри-Ромберга направлено на конкретные симптомы, которые проявляются у каждого человека. Лечение может потребовать скоординированных усилий команды специалистов. Педиатрам или терапевтам, хирургам (особенно пластическим хирургам), стоматологам, офтальмологам, дерматологам, неврологам и/или другим медицинским работникам может потребоваться систематическое и всестороннее планирование лечения пострадавшего. Например, мигрень, эпилепсию или увеит можно лечить так же, как и в любой другой ситуации.
Для улучшения косметического внешнего вида у пораженных людей используются различные хирургические методы. Коэффициент успешности этих хирургических вмешательств сильно варьируется. Хирургическое лечение обычно не рекомендуется до тех пор, пока не прекратятся атрофические изменения и не будет известна степень возникающей деформации лица. Некоторые врачи советуют тем, у кого синдром Парри-Ромберга, отложить любые хирургические процедуры до тех пор, пока череп и лицо не будут полностью развиты и симптомы не исчезнут, по крайней мере, на год.
Хирургические методы, используемые для лечения людей с синдромом Парри-Ромберга, включают инъекции жира или силикона, костные имплантаты. Эти процедуры могут быть эффективными для достижения косметического улучшения. Следует, однако, отметить, что инъекции жира могут реабсорбироваться при введении во время активной фазы заболевания.
В некоторых случаях дополнительные меры могут помочь в лечении некоторых патологий, возникающих в результате заболевания. Сопутствующие зубные аномалии можно лечить с помощью дополнительных хирургических и/или других корректирующих методов. Дополнительные хирургические, корректирующие и/или поддерживающие меры могут помочь улучшить проблемы со зрением, возникающие в результате гемифациальной атрофии. Лечение противосудорожной лекарственной терапией может помочь предотвратить, уменьшить или контролировать приступы, потенциально возникающие в связи с расстройством. Кроме того, пациентам с невралгией тройничного нерва в некоторых случаях могут быть полезны определенные лекарства и/или хирургическое лечение.

Прогрессирующая гемиатрофия лица — постепенно усугубляющееся уменьшение размеров половины лица, приводящее к его выраженной асимметрии. В основе указанных изменений лежит прогрессирующая атрофия кожи, мягких тканей и костей лица. Заболевание приводит к формированию грубого эстетического дефекта. Диагностика осуществляется на основании клинических данных. Дополнительно проводится ЭЭГ, РЭГ или УЗДГ сосудов головы, МРТ головного мозга или Эхо-ЭГ, биопсия кожи и мышечной ткани. Лечение неспецифическое симптоматическое — анаболические стероиды, трофотропные средства, препараты калия; по показаниям дегидратация, противоэпилептическая и антиневралгическая терапия. Коррекция лицевой асимметрии проводится средствами пластической хирургии.
- Причины возникновения
- Симптомы
- Диагностика
- Лечение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Прогрессирующая гемиатрофия лица описана в 1837 г. британским врачом Парри. Позднее, в 1846 г., немецкий врач Ромберг связал заболевание с нарушением трофической функции нервной системы и отнес его к трофоневрозам. К последним в неврологии также относят трофические язвы, синдром Рейно, прободную язву стопы, возникающую при некоторых спинальных заболеваниях, и др. В честь первых исследователей гемиатрофии лица в мировой литературе она часто упоминается как болезнь Парри-Ромберга.
Прогрессирующая гемиатрофия лица может выступать самостоятельной нозологией или являться синдромом других заболеваний — сирингомиелии, склеродермии, спинной сухотки при нейросифилисе, эхинококкоза головного мозга, опухоли и пр. Типичный возраст начала идиопатической гемиатрофии варьирует от 4 до 20 лет. У лиц женского пола она встречается в 6 раз чаще, чем у мужчин.

Причины возникновения
Истинная этиология и механизмы развития заболевания доподлинно неизвестны. Описаны случаи, когда прогрессирующая гемиатрофия лица развивалась после перенесенной черепно-мозговой травмы, ушиба лица, невралгии тройничного нерва, инфекционного заболевания, ОНМК, удаления зуба, повреждения шейных симпатических ганглиев. Отмечались семейные и врожденные случаи гемиатрофии.
В настоящее время предполагается, что прогрессирующая гемиатрофия лица возникает при патогенном влиянии различных триггерных факторов (травм, интоксикаций, инфекций) на супрасегментарные церебральные вегетативные центры при наличии их функциональной (возможно генетически детерминированной) недостаточности. В следствие негативного воздействия на расположенные в области гипоталамуса супрасегментарные центры нарушается их регулирующее влияние на церебральные и спинальные вегетативные ганглии, что приводит к расстройству вегетативной регуляции трофических процессов в области иннервации соответствующего ганглия. Таким образом, возникают локальные дистрофические и атрофические изменения кожи, подкожной клетчатки, мышечных тканей и кости.
Симптомы
Прогрессирующая гемиатрофия лица появляется в виде одного небольшого участка атрофии кожи, депигментации или гиперпигментации, как правило, локализующегося в центральных отделах лица — щека, область орбиты, нижняя челюсть. Наблюдается сопутствующее расстройство потоотделения — гипергидроз или ангидроз пораженного участка. Кожа истончается, образует складки, через нее становятся видны подкожные сосуды. При таких изменениях кожу часто сравнивают с пергаментной бумагой. Характерна повышенная ранимость кожного покрова и плохая заживляемость ран. Распространение атрофического процесса на подкожную клетчатку приводит к локальному западению тканей.
При прогрессировании заболевания атрофические изменения затрагивают всю половину лица, иногда переходят ниже — на половину шеи. Возникают умеренно выраженные атрофии жевательной и мимической мускулатуры, при этом функции мышц не нарушаются. В некоторых случаях отмечается атрофия мышц носа, приводящая к его асимметрии. Возможна атрофия ушной раковины, мышц соответствующей половины языка и мягкого неба. Атрофические изменения тканей периорбитальной зоны формируют картину западения глазного яблока, которую ошибочно можно принять за энофтальм.
Болезнь Парри-Ромберга сопровождается депигментацией и выпадением волос, в т. ч. ресниц и бровей. На стороне поражения появляется синдром Горнера (сужение зрачка, опущение верхнего века, западение глазного яблока), свидетельствующий о расстройстве симпатической иннервации. В отдельных случаях пациенты отмечают боли в пораженной половине лица. Если атрофия охватывает всю половину лица, то возникает его грубая асимметрия. Атрофические процессы в костной ткани приводят к уменьшению размеров костей лицевого черепа — скуловой дуги, носа, верхней и нижней челюсти, выпадению зубов вплоть до полной адентии на пораженной стороне.
Отмечаются случаи более генерализованного течения гемиатрофии с распространением процесса на плечевой пояс, грудную клетку, верхнюю конечность. В исключительных случаях возникают тотальная и перекрестная гемиатрофии, двусторонняя гемиатрофия лица. У детей генерализованные формы нередко сопровождаются задержкой развития моторики, задержкой речевого развития, искривлением позвоночника, гипоплазией тазобедренного сустава одноименной стороны, джексоновскими судорожными приступами в противоположной половине туловища.
Диагностика
Яркая и патогномоничная клиническая картина, которую дает прогрессирующая гемиатрофия лица, позволяет установить диагноз, опираясь лишь на клинические данные. Затруднения с диагностикой могут возникать в начальном периоде заболевания. Первично пациенты обращаются за помощью к дерматологу или дерматоонкологу, реже — к косметологу. В обязательном порядке они должны быть перенаправлены к неврологу. При наличии эпиприступов рекомендована консультация эпилептолога.
Сбор анамнеза позволяет определить прогрессирующий характер изменений в тканях лица. Расспрос пациента может выявить наличие вегетативных болей и парестезий, отсутствие грубых чувствительных нарушений и проблем с пережевыванием и проглатыванием пищи. Объективный смотр определяет наличие атрофических изменений кожи, нарушение пигментации (пятнистую дисхромию, участки бурой окраски и т. п.), признаки вегетативно-трофических нарушений. Характерным является сохранность чувствительности кожи и двигательной функции мышц лица.
С целью выявления вторичного характера лицевой гемиатрофии, сопутствующих врожденных аномалий и атрофических изменений мозгового вещества проводится комплексное обследование больного. Назначается электроэнцефалография, МРТ головного мозга (при его отсутствии — Эхо-ЭГ для измерения внутричерепного давления), дуплексное сканирование или УЗДГ сосудов головы (при невозможности подобных обследований проводится РЭГ). ЭЭГ может выявить повышенную эпилептическую активность головного мозга, МРТ — участки атрофии и гидроцефалию, исследования сосудов — сниженное кровенаполнение противоположной гемиатрофии половины головы. Биопсия кожи и мышц с последующим гистологическим исследованием позволяет подтвердить наличие тотальных атрофических изменений в коже, подкожной клетчатке и мышцах.
Лечение
На сегодняшний день прогрессирующая гемиатрофия лица не имеет эффективного патогенетического лечения. Возможно назначение анаболических гормонов (нандролона деканоат, метандиенон), трофотропных препаратов и препаратов калия. При наличии эпилептических приступов необходим подбор антиконвульсантов (карбамазепин, левоцетиризин, фенитоин, вальпроаты, топирамат и др.), при гидроцефалии — дегидратационная терапия (ацетазоламид по схеме), при интенсивном болевом синдроме — антиневралгическое лечение (карбамазепин или фенитоин, хлоропирамин, пентоксифиллин, дротаверин, витамины группы В).
С целью уменьшения выраженности лицевой асимметрии могут быть проведены пластические операции — введение жировой клетчатки (липофиллинг щеки), пересадка кожного и кожно-жирового трансплантата, инъекции парафина или введение силикона. Выбор методики лечения определяется пластическим хирургом в соответствии со степенью атрофии тканей. Так, при легкой гемиатрофии целесообразно введение индивидуальных имплантов из силикона. Выраженная прогрессирующая гемиатрофия лица с дефицитом кожных покровов является показанием к местно-пластическим операциям.
Опыт показал, что со временем кожные и кожно-жировые трансплантаты подвергаются частичной атрофии и рубцеванию. Лучший результат дает аутотрансплантация реваскуляризированных лоскутов, которые могут быть взяты из паховой области, области живота (с включением прямой мышцы живота), области лопатки. При наличии грубых склеродермических изменений с нарушением эластичности кожи показана аутотрансплантация торакодорсальным лоскутом. Для достижения наилучшего эстетического эффекта на заключительном этапе такие пластические операции могут быть дополнены введением силиконовых имплантов. Грамотно выполненная современная пластическая коррекция гемиатрофии дает долговременное сохранение результатов операции.
Прогноз в смысле выздоровления — неблагоприятный. Однако прогрессирующая гемиатрофия лица существенно не влияет на функционирование организма пациента и приводит лишь к стойкому эстетическому дефекту, который может быть успешно скорректирован методами пластической хирургии. Поскольку этиология и патогенез гемиатрофии лица точно не установлены, ее специфическая профилактика пока не может быть разработана.
Другие названия синдрома Парри-Ромберга
Синдром Парри-Ромберга является редким расстройством. Оно характеризуется медленно прогрессирующим сокращением (атрофией) кожи и мягких тканей половины лица (гемифациальная атрофия). В редких случаях пострадать могут обе стороны лица. В некоторых случаях, атрофия также может повлиять на конечности, как правило, на той же стороне тела где произошла атрофия лица. Тяжесть и конкретные проявления синдрома Парри-Ромберга весьма разнообразны. Дополнительные симптомы и проявления включают: неврологические нарушения или отклонения, аномалии глаз и стоматологические пороки. Синдром Парри-Ромберга, как правило, становится очевидным в течение первого десятилетия жизни или в возрасте около 20 лет. Большинство людей с синдромом Парри-Ромберга развивают проявления в возрасте до 20 лет. Точная причина развития этого синдрома неизвестна. Многие случаи происходят случайным образом и по неизвестным причинам.
Синдром Парри-Ромберга. Эпидемиология
Синдром Парри-Ромберга является редким расстройством. Истинная частота развития этого синдрома неизвестна. Врачи, изучающие это расстройство подсчитали, что этот синдром может развиваться у 1 из 250 000 человек. По полученным данным, синдром Парри-Ромберга, кажется, развивается у женщин немного чаще, чем у мужчины.
Синдром Парри-Ромберга первоначально был описан в медицинской литературе в 1825 году Парри и в 1846 году Ромбергом. Также, поступали отдельные сообщения о том, что синдром Парри-Ромберга ухудшался у некоторых беременных женщин либо во время беременности либо вскоре после родов.
Синдром Парри-Ромберга. Причины
Причины развития синдрома Парри-Ромберга неизвестны. В большинстве случаев, по всей видимости, этот синдром происходит случайным образом, по неизвестным причинам. На сегодня имеется уже несколько различных теорий (по причинам развития), они включают в себя: аномалии развития или воспаление симпатической нервной системы, вирусные инфекции, воспаление головного мозга и мозговых оболочек (мембран), травмы, нарушения при формирование кровеносных сосудов (ангиогенез) и аутоиммунные процессы.
Некоторые люди с синдромом Парри-Ромберга имеют историю травмы лица или головы. Но поскольку многие люди с этим синдромом не травмировали голову и лицо, то такая ассоциация может быть совпадением. В редких случаях, некоторые люди с этим синдромом имели родственников с асимметрией лица. Тем не менее, конкретных свидетельств того, что генетический компонент может играет роль в развитии синдрома Парри-Ромберга, нет.
Синдром Парри-Ромберга. Похожие расстройства
- Гемифациальная микросомия. Это расстройство характеризуется аномалиями развития черепа, ушей, аномалиями сердца, скелета, почек и конечностей.
- Паралич Белла – непрогрессивное неврологическое расстройство одного из лицевого нервов (7-й черепной нерв). Это расстройство характеризуется внезапным параличем лицевого нерва, которому могут предшествовать небольшая лихорадка, боли за ухом, ригидность затылочных мышц, слабость и / или жесткость на одной стороне лица. Многие неврологические расстройства, включая паралич Белла, могут вызвать слабость лица на одной стороне. Тем не менее, при синдроме Парри-Ромберга лицевые мышцы становятся тонкими, но не слабыми.
- Липодистрофии – группа редких наследственных или приобретенных нарушений жирового обмена. Эти расстройства характеризуются почти полной или частичной утратой жира (жировой ткани) и некоторыми аномалиями в химических процессах организма, включая резистентность к инсулину, увеличения уровня глюкозы в крови (гипергликемия) и / или другие аспекты. Большинство липодистрофий различаются по степени тяжести.
Синдром Парри-Ромберга. Фото

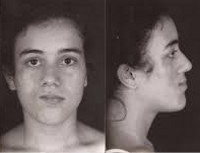
Пациентка (№1) с синдромом Парри-Ромберга (атрофия начала развиваться в первые годы жизни). Фото сделано до лечения.

Пациентка (№1). Фото сделано после операции.

Пациент (№2) с синдромом Парри-Ромберга. Атрофия начала развиваться в возрасте 6 лет.

Пациентка (№3) с синдромом Парри-Ромберга. Синдром начал развиваться в возрасте 21 год. Фото сделано перед операцией.

Пациентка (№3). Фото сделано спустя 2 года после операции.

Пациентка (№3). Фото сделано спустя 15 лет после операции (обратите внимание на птоз с пораженной стороны).
Синдром Парри-Ромберга. Симптомы и проявления
Симптомы, проявления, скорость прогрессирования и тяжесть синдрома Парри-Ромберга весьма разнообразны. Важно отметить то, что лица, страдающие этим синдромом, не будут иметь все признаки, обсуждаемые ниже.
Прогрессивные атрофические изменения, связанные с синдромом Парри-Ромберга, иногда приводят к аномалиям ушей. Ухо на стороне поражения может стать деформированным и необычно маленьким. В некоторых случаях, синдром Парри-Ромберга может спрогрессировать до такой степени, что у человека могут пострадать руки, туловище и ноги на одной стороне тела, либо же с противоположной стороны от места атрофии лица.
Кроме того, многие пациенты также испытывают патологические изменения, влияющие на волосы с пораженной стороны (аномальные залысины на волосистой части головы, отсутствие ресниц, отсутствие средней части брови и / или поседение волос). В некоторых случаях, такие изменения волос могут развиться до других нарушений, связанных с этих расстройством.
Некоторые люди, с синдромом Парри-Ромберга, могут развить аномалии рта и зубов. Некоторые из них могут развить атрофию половины (гемиатрофия) верхней губы и / или одной стороны языка. Кроме того, из-за прогрессивных атрофических изменений, связанных с этим расстройством, части нижней челюсти могут стать необычайно короткими (на стороне поражения), а в редких случаях, челюсть может быть склонна к спонтанному разрушению. Одна сторона верхней губы может иметь необычно витой или рельефный внешний вид, а некоторые зубы могут быть неправильно расположены.
Некоторые пациенты могут испытывать различные неврологические симптомы и проявления. Очень часто пациенты испытывают мигрень. Реже, пожалуй, один из десяти людей с синдромом Парри-Ромберга может испытывать эпизоды неконтролируемых электрических помех в мозге (эпилептические припадки). В таких случаях эти приступы обычно характеризуются резкими движениями мышц на той стороне тела, которая не пострадала от атрофии. Такие приступы, называемые контралатеральными фокальными приступами, характеризуются быстрыми и резкими движениями мышц.
Лица с синдромом Парри-Ромберга также могут испытывать определенные дополнительные кожные аномалии, например потемнение кожи покрывающей пораженные участки. Эти изменения пигментации кожи могут предшествовать атрофическим изменениям у некоторых лиц.
Потеря жира в области орбит и уменьшение костной плотности могут привести к энофтальму. Дополнительные глазные проявления этого синдрома включают: смещение глазного яблока, птоз, гетерохромия и воспаление сосудистой оболочки (увеит).
Синдром Парри-Ромберга. Диагностика
Диагноз синдрома Парри-Ромберга ставится на основе идентификации характерных симптомов и проявлений, на основе изучения подробной истории пациента и на основе данных, полученных от тщательно проведенных клинических обследований. Магнитно-резонансная томография (МРТ) и биопсия пораженной ткани — два самых часто применяемых метода диагностики этого расстройства.
Синдром Парри-Ромберга. Лечение
Разнообразные хирургические методики могут быть применены для улучшения косметического вида пациентов. Показатели эффективности этих хирургических вариантов весьма разнообразны. Хирургическое лечение, как правило, не рекомендуется до тех пор, пока все атрофические изменения не остановятся. Некоторые хирурги рекомендуют пациентам с синдромом Парри-Ромберга отложить любые хирургические процедуры до тех пор, пока симптомы не пойдут на убыль (операцию рекомендуется проводить минимум спустя год с момента спада симптомов). Также, стоит обратить внимание на то, что после хирургической операции может остаться шрам.
Хирургические методы, используемые в лечении людей с синдромом Парри-Ромберга включают: инъекции жира или силикона, лоскуты / педикулярные трансплантаты или костные имплантаты. Этими процедурами можно значительно улучшить внешний вид пациента. Однако, следует отметить, что во время активной стадии заболевания, инъекционный жир может поглощаться.
В некоторых случаях, дополнительными мерами можно устранить некоторые определенные отклонения. Ассоциированные зубные аномалии могут быть решены дополнительными хирургическими и / или другими корректирующими методами. Судороги можно взять под контроль противосудорожными лекарственными препаратами. Другие методы лечения только симптоматические и поддерживающие.
Читайте также:


