Скрытая инфекция урогенитальных инфекций у мужчин
Симптомы, лечение в Волгограде.

На сегодняшний день в список ИППП включены 31 наиболее часто встречаемых возбудителей: 15 видов бактерий, 10 видов вирусов, 3 вида простейших, 1 вид гриба и 2 вида эктопаразитов. Основным источником ИППП является больной или носитель инфекции, который может заразить своего партнера. При половом контакте передается следующие инфекций:
- гонорей;
- сифилиса;
- мягкого шанкра;
- венерического лимфогранулематоза;
- донованоза;
- ВИЧ – инфекции;
- вирусных гепатитов В, С, D;
- хламидиоза;
- микоплазмоза;
- уреаплазмоза;
- трихомониаза;
- гарнереллеза;
- генитального герпеса;
- остроконечной кондиломы;
- цитомегаловирусной инфекции;
- болезней кожи, передающихся половым путем (чесотка, лобковые вши, контагинозный моллюск).
Выделяют следующие репродуктивнозначимые мочеполовые инфекции:
- Trichomonas vaginalis
- Clamydia trachomatis
- Mycoplasma genitalium
- Nesseria gonorrhoeae
- Treponema pallidum
- Papillomavirus hominis(6;11;16;18;45)
- Hepatitis B, С, virus
- Mumps virus (>18 лет)
- Human immune deficiency virus
- Bacterii (enterobacteriaceae, enterocci, anaerobes, staphylococci, streptococci)
- Mycoplasma hominis
- Ureaplasma urealyticum T 960
- Ureaplasma parvum
- Candida albicans
- Herpes simplex virus I-II
- Cytomegalovirus
Если Вы имели новую половую связь и узнали, что сексуальный партнер болел ИППП, почувствовали характерные симптомы или просто сомневаетесь относительно отсутствия у Вас ИППП, необходимо пройти специальное медицинское обследование. Никогда не пытайтесь заниматься самолечением или пользоваться советами неспециалиста. Это может привести к хронизации воспалительного процесса и развитию осложнений. Самое печальное, что многие инфекции могут протекать скрыто. Человек не знает и не догадывается, что он болен. Он остается в неведении и может заразить своих партнеров. О том, что вы или ваш партнер больны, могут свидетельствовать следующие симптомы:
- воспаление в области половых органов;
- язвочки;
- пузырьки;
- бородавки;
- сыпь и налет на половых органах;
- выделения из половых органов;
- мочеиспускательного канала;
- сыпь на поверхности тела;
- не обоснованные подъемы температуры;
- желтушность кожи и белков глаз.
Лабораторная диагностика - это основное для назначения адекватного лечения. Современные методы диагностики ИППП: метод полимеразой цепной реакции (ПЦР), иммунофлюоресцентный метод (ПИФ), иммуноферментный анализ (ИФА), выделение возбудителей на клеточных культурах и др. чрезвычайно надежны (до 90%). Однако в условиях дефицита средств далеко не все лаборатории в нашей стране имеют достаточно качественные реактивы и оборудование. Другая проблема, не всегда удается выявить точно инфекционный возбудитель.
Лечить инфекции передаваемые половым путем согласно принятой в г. Рига Международного соглашения в 1990 году могут врачи: дерматовенеролог, уролог, гинеколог. Грамотно провести обследование, поставить диагноз и назначить системное, целенаправленное лечение может только квалифицированный специалист.
В основе правильно подобранного патогенетического лечения должно лежать пять основных правил:
- Антибактериальная/противовирусная терапия (зависит от возбудителя заболевания);
- Улучшение артериального притока и венозного оттока крови (это обеспечивает полноценную доставку антибактериальных/противовирусных средств к месту воспаления, восстановление прежних функций). Недостаток артериального кровоснабжения и венозный застой в области предстательной железы, отрицательно сказываются на течении воспалительного процесса, репродуктивной и эректильной функциях у мужчин;
- Улучшение оттока секрета предстательной железы и семенных пузырьков (может быть достигнуто путем сокращения мышц таза, промежности и мышечных волокон предстательной железы);
- Общая и местная иммунокоррекция;
- Комфорт и минимальные временные затраты, помноженные на высокую эффективность проводимой терапии.
Использование аппаратов электромагнитолазерной терапии, позволяет в комплексе достичь, все необходимые эффекты воздействия на больной орган: восстановить физиологические процессы, измененные заболеванием и активировать естественные защитные функции организма против патологии. Так как комбинация лазерной, магнитной и электротерапии обеспечивает одновременно противовоспалительный эффект, стимуляцию различных мышц, ликвидацию застойных явлений, улучшение лимфо- и кровотока. Лечебный эффект основан на биостимуляции и мобилизации имеющегося энергетического потенциала организма.
Успешно применяют магнитоинфракрасную лазерную терапию. Наиболее часто используют уретральное облучение. Возможно воздействие на область промежности и зону над лоном. Низкоинтенсивное лазерное излучение оказывает выраженное противоспалительное действие, стимулирует местный иммунитет, улучшает микроциркуляцию в очаге воспаления, действует на проницаемость сосудистой стенки, проявляет обезболивающий эффект. Внутривенное лазерное облучение крови (ВЛОК), является наиболее эффективной и универсальной методикой лазерной терапии. В отличие от местных процедур лазерной терапии, лечебный эффект обусловлен активацией системных лечебных механизмов всего организма, повышением эффективности функционирования систем кровоснабжения, иммунной, других органов и систем, а также всего организма в целом.
При хроническом воспалении, применяют электрофорез антибиотиков, уросептиков. Сила тока подбирается до появления легкого покалывания. Используется внутриорганный (уретральный, ректальный и уретроректальный) электрофорез с лекарственными веществами. При затяжном течении воспаления и нарастания признаков склероза в простаты - возможно проведение эндоуретрально электрофора с коллализином.
Широко применяют трансуретральную или трансректальную термотерапия или гипертермия. При лечении инфекций передаваемых половым путем, требуется поверхностный прогрев слизистой уретры и предстательной железы на глубину не более 5 мм с целью санации урогенитального тракта или обеспечения лучших условий для последующей местной лекарственной терапии. Обеспечивается прогрев уретры и железы по трансуретральной или трансректальной методике равномерно по длине уретры с плавным подъемом температуры от 39 до 45°С и автоматическим контролем ее непосредственно в уретре или прямой кишке. Показания к применению гипертермии являются: хронические уретриты, простатиты, кольпиты, цервициты, ганглионевриты.
При использовании магниотерапии появляется возможность одновременного использования уретрального и ректального нагрева на фоне воздействия бегущим магнитным полем. Такая возможность позволяет оптимизировать воздействие и сократить сроки лечения с максимальным процентом благоприятных исходов даже в запущенных случаях. Магнитотерапия оказывает противоспалительное и болеутоляющее действие, нормализует кровообращение, изменяет течение окислительно-восстановительных и тканевых ферментативных процессов, создает условия для более эффективного действия антибиотиков на воспалительный процесс.
Самой частой причиной является повторное заражение, которое наступает в результате новой половой связи во время лечения, отсутствия лечения половой партнерши, при половом контакте без использования презерватива супружеской парой, проходящей лечение. Еще причинами неудачного лечения ИППП является неправильная диагностика, неверно подобранный антибактериальный препарат, нарушение лечения пациентом и устойчивость инфекции к антибиотику.
Контроль излеченности инфекций проводится не ранее чем через 2 недели после завершения приема антибиотика. Пациент должен знать, что некоторые симптомы заболевания могут оставаться в течение нескольких недель и даже месяцев после успешного лечения. Возобновлять половую жизнь без презерватива с постоянной половой партнершей (партнером) можно только после контрольного обследования, показавшего отсутствие инфекций и воспалительного процесса.
Проводить плановый осмотр необходимо не реже 1 раза в полгода. Нельзя самостоятельно принимать лекарственные препараты. Бесконтрольный прием антибиотиков и противовоспалительных препаратов искажает клиническую картину, переводит заболевание в бессимптомную форму, приводит к хронизации процесса и тяжелым осложнениям. Инфекция, передаваемая половым путем,- это проблема, которая касается каждого. Оптимальная тактика – не заболеть вовсе. Лучшим профилактическим средством предупреждения ИППП является презерватив. Следует одевать и снимать его правильно и пользоваться им при всех видах секса, включая оральный. Если все же незащищенный контакт произошел, существует методы личной профилактики, когда половые пути промывают раствором антисептика. Сделать это необходимо в первые 2-4 часа после контакта, не позже. При некоторых инфекциях для профилактики могут использоваться специальные лекарственные препараты. Их выбор необходимо обсудить с врачом.
Среди возможных последствий инфекционного поражения половых путей у мужчин:
- Распространение заболевания, которое приводит к развитию заболевания или бесплодия у женщины, инфицирование яйцеклеток и эмбриона, выкидыш, аномалии эмбриона и плода;
- Изменение половых клеток, клеток Сертоли, клеток Лейдига, что приводит к мужскому бесплодию (стерильность);
- Лейкоцитарная инфильтрация половых путей - это опосредованная Т-клетками реакция на сперматозоиды и аутоиммунное бесплодие;
- Снижение образования тестостерона и как следствие - кахексия, мужское бесплодие;
- Встраивание вирусного генома в геном половой клетки с возможным риском передачи последующим поколениям.
Роль инфекций в нарушении оплодотворяющей способности сперматозоидов неоднозначна. Несмотря на множество работ о наличии возбудителей в половых путях, существуют противоречивые выводы относительно их роли, которые они играют в возникновении бесплодия. Прежде всего, это объясняется тем, что данные инфекции часто выявляются как у фертильных, так и у бесплодных пар.
- Mycoplasma genitalium – данный вид микоплазм является 100% патогенным возбудителем. Это ведущий возбудитель негонорейный уретритов (10-30% случаев) у мужчин. M.genitalium чаще вызывает острый уретрит у мужчин, но встречаются и малосимптомные рецидивирующие или бессимптомные формы. Есть данные о взаимосвязи инфицирования M.genitalium с бесплодием и течением беременности. Показаниями к лечению M.genitalium являются: подтвержденная инфекция, вызванная данным возбудителем любой локализации, выявление M.genitalium у полового партнера, клинические симптомы воспалительных заболеваний нижних отделов мочеполового тракта при отсутствие возможности диагностического обследования на наличие M.genitalium.
- Ureaplasma urealiticum и Mycoplasma hominis – условно-патогенные микроорганизмы, встречаются у 10-50% практически здоровых лиц репродуктивного возраста. При определенных условиях они могут вызывать инфекционно-воспалительные процессы мочеполовых органов, нередко в ассоциации с другими возбудителями. Уреаплазмы могут уменьшить подвижность сперматозоидов, прикрепляясь непосредственно к ним. Это было доказано при обнаружении большого количества уреаплазм. Показания к лечению (при отсутствии других значимых возбудителей) U.urealiticum и M.hominis: клинические или лабораторные признаки воспаления любого органа мочеполовой системы, выявление M.hominis или U.urealyticum в количестве > 10 4 КОЕ/мл, предстоящие оперативные или инвазивные лечебно-диагностические манипуляции в области мочеполовых органов, осложненное течение настоящей беременности с риском инфицирования плода, отягощенный акушерско-гинекологический анамнез.
- Трихомонады колонизируются в половых путях мужчин, проявляясь различной симптоматикой вплоть до гематосперимии и эпидидимита. Доказано, что присутствие трихомонад может быть связано с мужским бесплодием, а его наличие в сперме вызывает нарушение подвижности и жизнеспособности сперматозоидов. Механизм влияния данной инфекции на фертильность обусловлен созданием благоприятных условий для проявления других инфекционных агентов в половых путях, а также возможным уменьшением содержанием фруктозы в сперме.
- Установлено существенное ингибирующее влияние Candida albicans в образцах спермы с исходной концентрацией микроорганизмов 2х107/мл in vitro. Есть предположение, что микотический вагинит негативно влияет на подвижность сперматозоидов и усиливает их агглютинацию.
- Роль вирусов во многом неизвестна. Вирусную ДНК обнаруживают методом полимеразной цепной реакции (ПЦР) в эякуляте бесплодных мужчин в 56% случаев (вирус простого герпеса – в 49% случаев, вирус Эпштейна – Барр – у 17% пациентов, цитомегаловирус – в 7% случаев).
- Только присутствие вируса простого герпеса (ВПГ) связано с уменьшением количества сперматозоидов и снижением их подвижности. ВПГ 1 и 2 типа находят в яичках, простате, сперме и это может привести к бесплодию, азооспермии, олигозооспермии. По некоторым данным, лечение ацикловиром обоих партнеров с положительными анализами на ДНК ВПГ приводит к беременности.
- Цитомегаловирус (ЦМВ) находят в простате, семенных пузырьках, сперме и он может вызвать гематоспермию, уменьшение количества CD4-клеток. Обсуждалась роль ЦМВ как возможного этиологического фактора гематоспермии. В исследованиях его определение связывали с уменьшением концентрации и подвижности сперматозоидов. В исследованиях его определение связывали с уменьшением концентрации и подвижности сперматозоидов.
- Если в сперме присутствовал вирус папилломы человеческий (ВПЧ), то частота встречаемости астенозооспермии была значительно выше.
- Вирус эпидемического паротита находят в яичках, паротит приводить к орхиту, атрофии яичек, стерильности, уменьшению секреции андрогенов, возможно к раку яичка.
- Золотистый стафилококк, кишечная палочка, гемолитический стрептококк группы В, обладают высокой спермицидной активностью, когда как у микрококков, энтерококков, белого стафилококка, дифтероидов и негемолитического стрептококка эта активность отмечалась при концентрации более 10 5 КОЕ/мл. Когда эякулят содержит большое количество не только бактерий, но и лейкоцитов, сперматозоиды имеют низкую подвижность и агглютинацию. Некоторые микроорганизмы могут уменьшить подвижность сперматозоидов, прикрепляясь непосредственно к ним. Это было доказано при обнаружении большого количества Escherichia coli.
Материал подготовлен врачом урологом-андрологом, физиотерапевтом, дерматовенерологом Акимовым Олегом Викторовичем.
Когда назначается анализ мазка у мужчин
Анализ мазка — это вид исследования, при котором собранный биологический материал тонким слоем помещают на стекло и рассматривают под микроскопом. Мазок может быть нативным, то есть не подвергшимся какой-либо обработке, и окрашенным. Его могут исследовать под обычным световым или под электронным микроскопом.
Мазок могут брать, например, из носа или ротоглотки. У женщин мазок могут брать из влагалища. А у мужчин — из мочеиспускательного канала. Иногда в перечне исследований его так и называют уретральный мазок.
Мазок из уретры у мужчин назначается при урологическом осмотре, при явных признаках урогенитальной инфекции, при вялотекущих воспалительных заболеваниях мочеполовой системы или если инфекция была выявлена при обследовании партнерши.
Перечень возможных показаний к назначению общего мазка и анализа на скрытые инфекции у мужчин выглядит примерно так:
- выделения из уретры;
- боль при мочеиспускании или после него;
- отечность и краснота половых органов;
- высыпания;
- частые позывы к мочеиспусканию;
- все воспалительные заболевания мочеполовой системы (уретрит, простатит, везикулит и т.д.);
- подозрение на любые инфекции (гонорея, микоплазмоз, хламидиоз, трихомониаз и т.д.);
- бесплодие;
- профилактическое обследование;
- выявление инфекции у партнерши.
Сдавать анализ лучше не самостоятельно, а по направлению врача.
Мазок на скрытые инфекции не является мазком в прямом смысле этого слова. Врач забирает отделяемое уретры примерно тем же образом, но потом полученный материал помещают в стерильную питательную среду и отправляют на исследование.
Исследование проводят методом полимеразной цепной реакции (ПЦР). Он позволяет выявить даже небольшое количество ДНК возбудителей инфекции в материале. Если мужчина является бессимптомным носителем, инфекцию у него найдут тоже.
Исследование на инфекции может быть качественным и количественным. В первом случае в бланке просто напишут отрицательный или положительный результат: то есть была найдена инфекция или нет. Во втором случае определят еще и количество возбудителя.
Перед взятием мазка из уретры мужчине нужно подготовиться. Желательно 1–2 суток воздержаться от половых контактов. Вечером накануне нужно принять душ. А утром перед исследованием не мочиться хотя бы 2–3 часа. Дело в том, что моча смывает с поверхности уретры микрофлору, патогенные микроорганизмы и клетки. За несколько часов их количество снова увеличивается, и в уретре скапливается достаточное количество отделяемого, для того чтобы взять материал на анализ.
Зонд осторожно извлекают, а полученный материал наносят на чистое предметное стекло. В таком виде мазок отправят в лабораторию. Если анализ берут на половые инфекции, то собранный материал помещают в специальный стерильный контейнер с транспортной средой.
Многих мужчин перед сдачей анализа волнует вопрос, больно ли забирать мазок из уретры. Во время мазка, как говорят сами пациенты, ощущения не очень приятные, но терпимые. Во многом это зависит от квалификации врача, от используемых инструментов и от того, насколько сильное воспаление в уретре. Естественно, при уретрите будет значительно больнее, чем при обычном профилактическом осмотре, так как слизистая оболочка уже повреждена.
После взятия мазка из уретры пару дней могут возникать неприятные ощущения при мочеиспускании, от жжения и небольшого дискомфорта до сильной боли. При взятии материала на слизистой оболочке появляется раздражение. Когда моча попадает в эти микроскопические повреждения, возникает боль. Из-за боли некоторые стараются меньше пить, чтобы реже ходить в туалет. Это неправильная тактика. Чем более концентрированная моча образуется, тем больше она раздражает слизистую оболочку.
Нормальными считаются следующие показатели:
- лейкоцитов: 0–5 в поле зрения;
- эпителиальных клеток: 5–10;
- слизь: умеренное количество;
- микрофлора: скудное количество, до 10 в поле зрения;
- трихомонады и гонококки: отсутствуют.
Повышение количества лейкоцитов и эпителия, появление эритроцитов, эозинофилов, увеличение количества слизи говорит о воспалительной реакции. Наличие гонококков, трихомонад, дрожжевых клеток, любых других бактерий или внутриклеточных паразитов — признаки заболевания. Но нужно помнить, что только врач может поставить диагноз и правильно интерпретировать результат.
Исследование на скрытые инфекции проводится быстрее. В среднем результаты готовятся 1–2 рабочих дня. Но если результат положительный, то материал могут задержать для проведения контрольных подтверждающих тестов.
В норме никаких возбудителей скрытых инфекций быть не должно. Если какое-то из исследований оказалось положительным, врач может посоветовать сдать повторный анализ, уже количественным методом. То есть выявить не просто наличие микроба, а еще и определить его количество.
Если врач рекомендует мужчине сдать мазок на скрытые инфекции, перечень обычно выглядит примерно так:
- хламидиоз;
- гонококк;
- трихомонада;
- уреаплазма;
- микоплазма;
- вирус простого герпеса;
- цитомегаловирус (CMV).
После урологического осмотра врач может сузить этот список или наоборот добавить туда и другие инфекции.
Для мужчины взятие мазка из уретры — это неприятная, но необходимая часть диагностики инфекций и урологических заболеваний. Только мазок поможет врачу поставить диагноз, выявить скрытые инфекции и подобрать лечение. А чтобы сделать этот анализ как можно менее болезненным, достаточно выбрать современную лабораторию и квалифицированного врача.

К отзывам о взятии мазка в интернете относиться стоит с определенной долей сомнения. Отрицательных отзывов о проведении этого анализа будет гораздо больше, чем положительных, и это объяснимо. Люди, которые испытывают боль и дискомфорт, спешат поделиться своими ощущениями со всеми окружающими. А те, для кого анализ прошел спокойно, даже не вспоминают о нем.
Заболевания (инфекции), передающиеся половым путём (ЗППП, ИППП) – большая группа инфекций, передающихся при сексуальном контакте. Зоной первичного поражения является урогенитальный тракт (хламидиоз, трихомониаз, гонорея, уреаплазмоз, сифилис, мягкий шанкр, папилломавирусная инфекция). Но существует ряд патологий, которые характеризуются поражением прочих органов и даже систем (гепатиты В, С, ВИЧ).
Общие признаки ЗППП (ИППП) у мужчин
Некоторые урогенитальные инфекции длительное время протекают бессимптомно или сопровождаются незначительным количеством признаков. Появление местных неприятных симптомов заставляет мужчину обратиться за помощью к специалисту.
Инфекционное поражение половых органов чаще всего сопровождается только местными симптомами, которые благодаря своей интенсивности могут нарушать и общее самочувствие мужчины.
- постепенно усиливающийся зуд, чувство жжения в области головки, крайней плоти;

- острые боли во время акта мочеиспускания (чаще всего в конце);
- прерывистое частое мочеиспускание, после которого остается ощущение неполного опорожнения мочевого пузыря;
- сыпь различного характера на коже полового члена, в пахово-мошоночной области (от мелких красных пятнышек до эрозий и язв);
- выделения из наружного отверстия уретры (слизистого, гнойного или смешанного характера);
- дискомфорт, болезненные ощущения во время полового акта;
- покраснение и отек кожи головки, крайней плоти.
В некоторых случаях урогенитальные инфекции протекают с интоксикацией, слабостью и поражением кожных покровов.
Неспецифические признаки ИППП у мужчин:
- повышенная температура тела (без признаков ОРВИ);
- ноющие, тянущие боли в нижней половине живота, в области поясницы, мошонки или паха;
- увеличение регионарных – паховых, (расположенных рядом с местом болезни) и отдаленных лимфатических узлов;
- слабость, раздражительность;
- высыпания на коже туловища, ладоней, стоп;
- иногда встречается поражение суставов, оболочек глаз (при хламидиозе, микоплазмозе).
Наиболее распространенные половые инфекции
Генитальный герпес
Вирусное заболевание, отличающееся хронически-рецидивирующим течением. Возбудитель –вирус простого герпеса (Herpes simplex) I и II типов. Поражает половые органы, перианальную зону и прямую кишку. У 70% инфицированных отмечается носительство. Симптомы:

болезненные кожные элементы (пузырьки, пустулы), на коже половых органов, вокруг ануса;- зуд, жжение в зоне поражения, при мочеиспускании (в случае воспаления уретры);
- симптомы общей инфекционной интоксикации (повышение температуры, головные боли, боль в мышцах, увеличение регионарных лимфатических узлов).
Лечение: противовирусная терапия (ацикловир, валацикловир), иммуностимуляторы.
Трихомониаз
Протозойная инфекция мочеполовых путей. Возбудитель – одноклеточный паразит влагалищная трихомонада (Trichomonas vaginalis). Зона поражения: уретра, предстательная железа, придатки яичка. Отмечается скрытая (бессимптомная форма) течения у 45-50% мужчин.
Основные симптомы при открытой форме:
- слизистые выделения из мочеиспускательного канала; зуд, жжение при мочеиспускании и в покое;
- боли в промежности;
- воспаление головки полового члена и гиперемия губок уретры;
- боли во время полового акта.
Лечение: антипротозойные препараты (метронидазол, тинидазол, орнидазол), физиотерапия, общеукрепляющая терапия.
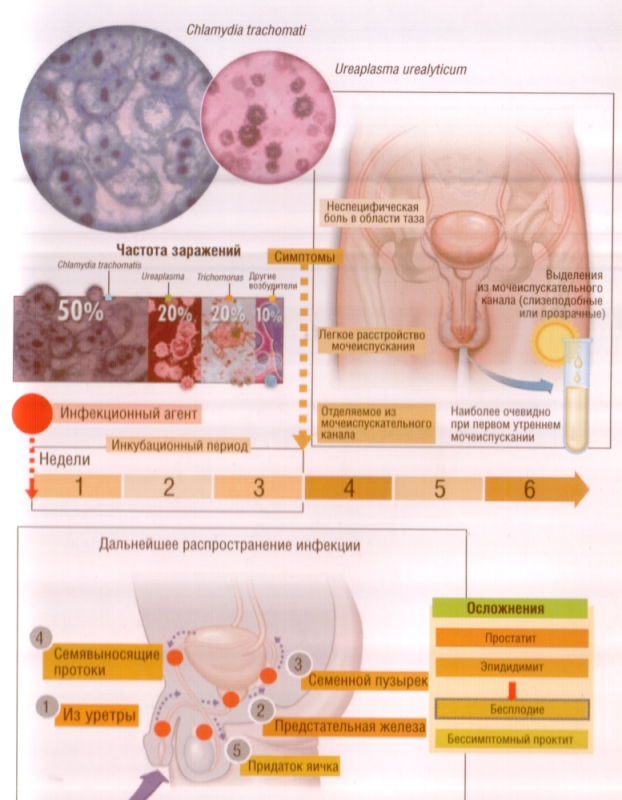
Урогенитальный хламидиоз
Бактериальная инфекция, вызываемая внутриклеточным паразитом Chlamydia trachomatis, серотипами D и K. У мужчин приводит к возникновению уретрита, цистита, эпидидимита, орхита.

слизистые или слизисто-гнойные уретральные выделения;- зуд, жжение во время мочеиспускания, в покое;
- болезненность при половом акте (диспареуния),
- ложные позывы на мочеиспускание,
- боли в промежности, иррадиирующие в область прямой кишки;
- боли в области мошонки, придатка яичка на стороне поражения.
Лечение: антибиотикотерапия (доксициклин, джозамицин, левофлоксацин).
Гонорея
Вид специфической бактериальной гнойной инфекции, возбудитель – гонококк (Neisseria gonorrhoeae). Поражает стенки уретры, парауретральные железы (в том числе с образованием абсцессов), предстательную железу, придатки яичка и семенники.
- обильные гнойные выделения из уретры,
- дизурия (болезненное мочеиспускание),
- диспареуния,
- зуд, жжение в уретре,
- покраснение губок уретры,
- боли в промежности,
- срочные позывы на мочеиспускание,
- поллакиурия (частое мочеиспускание),
- боли в мошонке.
Лечение: препараты антибиотиков (цефтриаксон, спектиномицин, цефицим).
Сифилис
Опасное хроническое инфекционное заболевание, вызываемое бактерией Treponema pallidum – бледной трепонемой. Передаваясь половым путём, первично поражает кожу, слизистые оболочки. Отличается стадийностью и прогредиентностью (постепенным нарастанием тяжести) течения с последующим вовлечением в патологический процесс внутренних органов, костей скелета и, в терминальной стадии, нервной системы. Инкубационный период составляет от 2 недель до 5 месяцев, в зависимости от иммунного статуса организма.
Клинические проявления у мужчин подразделяются на первичный, вторичный, третичный и скрытый (бессимптомный) виды.
Лечение. Применяют антибиотики: пенициллинового (бензилпенициллин), тетрациклинового рядов, цефалоспорины, макролиды.
Урогенитальный кандидоз
Заболевание воспалительного характера. Этиология: дрожжеподобные грибы из рода Candida. У мужчин проявляется в виде баланита и баланопостита.
Лечение: противогрибковые препараты (флуконазол, натамицин, клотримазол) внутрь.
Микоплазмоз

Инфекционная патология, вызываемая микроорганизмами Mycoplasma genitalium. У мужчин проявляется симптомокомплексом, свойственным уретриту прочей этиологии (неоднократно описаны выше), сопровождается слизисто-гнойными выделениями. В запущенных случаях могут присоединяться простатит, везикулит, эпидидимит, орхит. Лечение: антибиотики (джозамицин, левофлоксацин, доксициклин).
Уреаплазмоз
Возбудитель – условно-патогенная бактерия Ureaplasma spp., рядом учёных не относится к болезнетворным, так как нормально персистирует в составе естественной влагалищной флоры у женщин. Под действием ряда факторов, может вызывать уретрит у мужчин с характерной ЗППП клинической картиной. Лечение то же, что и при микоплазмозе.
Аногенитальные бородавки

Широко распространённое заболевание, передающееся половым путём, вирусной природы. Инфекционный агент – папилломавирус видов 16 и 18, отличающийся высоким онкогенным риском. Клинически проявляется образованиями на половом члене, коже промежности и ануса в виде остроконечных кондилом (бородавок с заострёнными краями, склонными к ороговению и слиянию в конгломераты), плоских папул, и пятен, сопровождающихся кровоточащими эрозиями на месте появления, зудом и жжением.
Лечение: иммуномодуляция и физическое удаление образований разными способами (криодеструкция, электрокоагуляция, хирургическое иссечение и другие).
Мягкий шанкр
ИППП, возбудителем которого является бацилла Haemophilus ducreyi. Принадлежит к редким заболеваниям, эндемичным для стран Африки, Азии и Латинской Америки.
Инфекция дебютирует в месте внедрения бактерии папулой (локализуется на головке полового члена), которая развивается в язву размером до 2 см с неровными краями и мутным гнойным отделяемым, отличающемся высокой контагиозностью (заразностью). Сопутствующим симптомом является воспаление регионарных лимфоузлов.
Лечение антибиотиками. Применяется ципрофлоксацин, азитромицин, цефтриаксон.
Прочие половые инфекции, такие как венерическая лимфогранулёма, паховая гранулёма, редко встречаются на территории России и наиболее распространены в экономически и социально неблагополучных африканских и южноазиатских регионах.
Статистика заболеваемости и факторы риска
Первой возрастной группой риска в отношении ЗППП являются люди подросткового и молодого возраста от 15 до 24 лет в силу остающейся плохой осведомлённости относительно опасности этих болезней вместе с частой сменой половых партнёров. Вторая группа — мужчины после 40 и, приблизительно, до 50 лет, когда отмечается вторая волна половой активности, связанная со сменой жизненных приоритетов и ознаменованная ростом числа разводов именно в этот период. При этом у последних наблюдается прямая связь между назначением препаратов для лечения эректильной дисфункции и заболеваемостью инфекциями половых путей и ВИЧ.
По данным Всемирной организации здравоохранения от 2016 наиболее часто встречающейся инфекцией считается генитальный герпес (500 млн заболевших и носителей), на втором месте – трихомониаз, третье место занимает хламидиоз, гонорее принадлежит четвёртое место. Последние три инфекции были обнаружены у 357 млн человек.
Эпидемиология ИППП напрямую коррелирует с показателями экономического развития государства, наличия классового расслоения, ростом уровня бедности и безработицы. Например, даже в развитых странах результаты исследования девочек-подростков от 14 до 19 лет демонстрируют высокие показатели инфицированности (до 40% в США и Великобритании). Неутешительными являются аналогичные цифры среди наркоманов и лиц, страдающих алкоголизмом, особенно это касается системных заболеваний – гепатитов и СПИД.
Факторы риска
- сексуальная активность в раннем и среднем подростковом возрастах;
- постоянная смена половых партнёров;
- наличие нескольких партнёров одновременно;
- случаи, когда постоянный половой партнёр имеет контакты на стороне;
- пренебрежение или непостоянное использование презервативов;
- систематическое употребление алкоголя и наркотических средств.
Классификация ЗППП
Интересно, что в США и Великобритании к настоящей группе заболеваний (Sexually Transmitted Diseases – STD) причисляются лобковый педикулёз, контагиозный моллюск и гепатит А (как одна из инфекций, верифицируемых при скриннинге групп риска).
Таким образом, ЗППП можно отнести к четырём важнейшим классам, исходя из видов первичных симптомов:
- манифестирующие уретральными и вагинальными выделениями (гонорея, хламидиоз, уреаплазмоз, трихомониаз, микоплазменная инфекция, кандидоз);
- первично проявляющиеся образованием кожных язв (сифилис, мягкий шанкр, генитальный герпес, венерическая лимфогранулёма, донованоз);
- болезни кожи и слизистых оболочек (аногенитальные бородавки);
- системные инфекции (гепатиты В и С, цитомегаловирусная инфекция, ВИЧ).

Типичными половыми инфекциями, таким образом, можно считать болезни, поражающие аногенитальный тракт и прилегающие участки кожи, случаи заражения которыми бытовым и иными путями относятся к казуистике.
Профилактика
Основные методы профилактики сводятся к повышению информирования населения относительно ЗППП и их клинических проявлений, распространению средств барьерной контрацепции, всяческой поддержке института здоровой семьи, предупреждению относительно последствий половой распущенности, а также — периодическим осмотрам лиц, относящихся к группам риска.
Читайте также:


