Специфические инфекции в стоматологии
ИНФЕКЦИИ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
КЛАССИФИКАЦИЯ
Одонтогенные инфекции (инфекции полости рта), в зависимости от анатомической локализации, подразделяются на истинно одонтогенные, связанные с поражением тканей зуба (кариес, пульпит); пародонтальные, связанные с поражением периодонта (периодонтит) и десны (гингивит, перикоронит), окружающих тканей (надкостницы, костной, мягких тканей лица и шеи, верхнечелюстного синуса, лимфоузлов); неодонтогенные, связанные с поражением слизистых оболочек (стоматит) и воспалением больших слюнных желез.
Данные виды инфекции могут быть причиной серьезных угрожающих жизни осложнений со стороны полости черепа, ретрофарингеальных, медиастинальных и других локализаций, а также диссеминированных гематогенным путем поражений клапанного аппарата сердца, сепсиса.
Гнойная инфекция лица и шеи может быть неодонтогенного происхождения и включает фолликулит, фурункул, карбункул, лимфаденит, рожистое воспаление, гематогенный остеомиелит челюстей.
В челюстно-лицевой области также могут наблюдаться специфические инфекции (актиномикоз, туберкулез, сифилис, ВИЧ).
ОСНОВНЫЕ ВОЗБУДИТЕЛИ
Инфекции полости рта ассоциируются с постоянно присутствующей здесь микрофлорой. Обычно это смешанная флора, включающая более 3-5 микроорганизмов.
При истинно одонтогенной инфекции, наряду с факультативными бактериями, прежде всего зеле-нящими стрептококками, в частности (S.mutans, S.milleri), выделяется анаэробная флора: Peptostreptococcus spp., Fusobacterium spp., Actinomyces spp.
При пародонтальной инфекции наиболее часто выделяют пять основных возбудителей: P.gingivalis, P.intermedia, E.corrodens, F.nucleatum, A.аctinomycetemcomitans, реже Capnocytophaga spp.
В зависимости от локализации и тяжести инфекции, возраста пациента и сопутствующей патологии, возможны изменения в микробном спектре возбудителей. Так, тяжелые гнойные поражения ассоциируются с факультативной грамотрицательной флорой (Enterobacteriaceae spp.) и S.aureus. У пациентов пожилого возраста и госпитализированных в стационар также преобладают Enterobacteriaceae spp.
В условиях отечественных бактериологических лабораторий достаточно сложно выделить специфического возбудителя определенной одонтогенной инфекции. Тем не менее, представляется возможным локализовать возбудителей, играющих основную роль в развитии инфекции полости рта, в наддесневом и поддесневом налете.
ПРИНЦИПЫ ЛЕЧЕНИЯ ИНФЕКЦИЙ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
Лечение одонтогенной инфекции часто ограничивается местной терапией, включающей стандартные стоматологические манипуляции.
Системная антибактериальная терапия проводится только при распространении одонтогенной инфекции за пределы пародонта (под надкостницу, в кости, мягкие ткани лица и шеи), при наличии повышенной температуры тела, регионарного лимфаденита, интоксикации.
При выборе антимикробной терапии в условиях стационара, в случаях тяжелой гнойной инфекции, необходимо учитывать возможность присутствия резистентных штаммов среди таких анаэробов как Prevotella spp., F.nucleatum к пенициллину, что определяет назначение препаратов широкого спектра действия, амоксициллина/клавуланата в монотерапии или комбинации фторхинолона с метронидазолом. В связи с ростом уровня резистентности Streptococcus spp. к тетрациклину и эритромицину, данные препараты могут использоваться только как альтернативные. Так как отмечается умеренная активность метронидазола в отношении анаэробных кокков (Peptostreptococcus spp.), для повышения эффективности необходимо одновременное назначение β-лактамных антибиотиков.
Профилактическое системное применение АМП при выполнении стоматологических манипуляций в полости рта или периодонте не гарантирует уменьшения частоты инфекционных осложнений у соматически здоровых пациентов. Убедительных данных о достаточной эффективности местного применения антибиотиков при инфекциях полости рта не получено. В то же время бактерии полости рта являются резервуаром детерминант резистентности к АМП. Избыточное и неоправданное применение антибиотиков способствует их появлению и развитию резистентности патогенной микрофлоры.
ОДОНТОГЕННАЯ И ПАРОДОНТАЛЬНАЯ ИНФЕКЦИЯ
ПУЛЬПИТ
Основные возбудители
Зеленящие стрептококки (S.milleri), неспорообразующие анаэробы: Peptococcus spp., Peptostreptococcus spp., Actinomyces spp.
Выбор антимикробных препаратов
Антимикробная терапия показана только в случае недостаточной эффективности стоматологических манипуляций или распространения инфекции в окружающие ткани (периодонт, периост и др.).
Препараты выбора: феноксиметилпенициллин или пенициллин (в зависимости от тяжести течения).
Длительность применения: в зависимости от тяжести течения (не менее 5 дней).
ПЕРИОДОНТИТ
Основные возбудители
В структуре периодонта микрофлора выявляется редко и обычно это S.sanguis, S.oralis, Actinomyces spp.
При периодонтите у взрослых преобладают грамотрицательные анаэробы и спирохеты. P.gingivalis, B.forsythus, A.аctinomycetemcomitans и T.denticola выделяются наиболее часто.
В ювенильном возрасте наблюдается быстрое вовлечение в процесс костной ткани, при этом обычными возбудителями являются A.аctinomycetemcomitans и Capnocytophaga spp. P.gingivalis выделяется редко.
У пациентов с лейкемией и нейтропенией после химиотерапии наряду с A.actinomycetemcomitans выделяется C.micros, а в препубертатном возрасте - Fusobacterium spp.
Выбор антимикробных препаратов
Длительность терапии: 5-7 дней.
Длительность терапии: в зависимости от тяжести течения, но не менее 10-14 дней.
ПЕРИОСТИТ И ОСТЕОМИЕЛИТ ЧЕЛЮСТЕЙ
Основные возбудители
При развитии одонтогенного периостита и остеомиелита в 50% случаев выделяется S.aureus, а также Streptococcus spp., и, как правило, превалирует анаэробная флора: P.niger, Peptostreptococcus spp., Bacteroides spp. Реже выявляются специфические возбудители: A.israelii, T.pallidum.
Травматический остеомиелит чаще обусловлен наличием S.aureus, а также Enterobacteriaceae spp., P.aeruginosa.
Выбор антимикробных препаратов
Альтернативные препараты: линкозамиды, цефуроксим. При выделении P.aeruginosa - антисинегнойные препараты (цефтазидим, фторхинолоны).
Длительность терапии: не менее 4 нед.
ОДОНТОГЕННЫЙ ВЕРХНЕЧЕЛЮСТНОЙ СИНУСИТ
Основные возбудители
Возбудителями одонтогенного верхнечелюстного синусита являются: неспорообразующие анаэробы - Peptostreptococcus spp., Bacteroides spp., а также H.influenzae, S.pneumoniae, реже S.intermedius, M.сatarrhalis, S.pyogenes. Выделение S.aureus из синуса характерно для нозокомиального синусита.
Выбор антимикробных препаратов
Длительность терапии: 10 дней.
ГНОЙНАЯ ИНФЕКЦИЯ МЯГКИХ ТКАНЕЙ ЛИЦА И ШЕИ
Основные возбудители
Гнойная одонтогенная инфекция мягких тканей лица и шеи, клетчатки глубоких фасциальных пространств ассоциируется с выделением полимикробной флоры: F.nucleatum, пигментированными Bacteroides, Peptostreptococcus spp., Actinomyces spp., Streptococcus spp.
АБСЦЕССЫ, ФЛЕГМОНЫ ЛИЦА И ШЕИ
Основные возбудители
При абсцессе в области орбиты у взрослых выделяется смешанная флора: Peptostreptococcus spp., Bacteroides spp., Enterobacteriaceae spp., Veillonella spp., Streptococcus spp., Staphylococcus spp., Eikenella spp.. У детей превалируют Streptococcus spp., Staphylococcus spp.
Возбудителями абсцессов и флегмон неодонтогенного происхождения, чаще обусловленных мелкими повреждениями кожи, являются S.aureus, S.pyogenes.
При гнилостно-некротической флегмоне дна полости рта выделяется полимикробная флора, включающая F.nucleatum, Bacteroides spp., Peptostreptococcus spp., Streptococcus spp., Actinomyces spp. Кроме названных, у пациентов с тяжелым течением могут быть выделены грамотрицательные бактерии и S.aureus (чаще у пациентов, страдающих сахарным диабетом и алкоголизмом).
Выбор антимикробных препаратов
Длительность терапии: не менее 10-14 дней.
БУККАЛЬНЫЙ ЦЕЛЛЮЛИТ
Основные возбудители
Обычно наблюдается у детей в возрасте до 3-5 лет. Основным возбудителем является H.influenzae тип В и S.pneumoniae. У детей в возрасте до 2 лет H.influenzae - основной возбудитель, при этом, как правило, наблюдается бактериемия.
Выбор антимикробных препаратов
Длительность терапии: в зависимости от тяжести течения, но не менее 7-10 дней.
ЛИМФАДЕНИТ ЛИЦА И ШЕИ
Основные возбудители
Регионарный лимфаденит в области лица и шеи наблюдается при инфекции в полости рта и лица. Локализация лимфаденита в поднижнечелюстной области, по передней и задней поверхности шеи у детей в возрасте 1-4 лет, как правило, связана с вирусной инфекцией.
Абсцедирование лимфоузлов обычно обусловлено присоединением бактериальной инфекции. При одностороннем лимфадените по боковой поверхности шеи у детей старше 4 лет в 70-80% выделяются БГСА и S.aureus. Анаэробные возбудители, такие как Bacteroides spp., Peptococcus spp., Peptostreptococcus spp., F.nucleatum, P.acnes, могут быть причиной развития одонтогенного лимфаденита или воспалительных заболеваниях слизистой оболочки полости рта (гингивит, стоматит), целлюлита.
Выбор антимикробных препаратов
Препараты выбора: АМП, соответствующие этиологии первичного очага инфекции.
НЕОДОНТОГЕННАЯ И СПЕЦИФИЧЕСКАЯ ИНФЕКЦИЯ
НЕКРОТИЧЕСКИЙ СТОМАТИТ
(ЯЗВЕННО-НЕКРОТИЧЕСКИЙ ГИНГИВОСТОМАТИТ ВЕНСАНА)
Основные возбудители
В десневой бороздке концентрируются Fusobacterium, пигментированные Bacteroides, анаэробные спирохеты. При некротическом стоматите имеется тенденция к быстрому распространению инфекции в окружающие ткани.
Возбудителями являются F.nucleatum, T.vinsentii, P.melaninogenica, P.gingivalis и P.intermedia. У пациентов со СПИДом частым возбудителем гингивита является C.rectus.
Выбор антимикробных препаратов
Длительность терапии: в зависимости от тяжести течения.
АКТИНОМИКОЗ
Основные возбудители
Основным возбудителем актиномикоза является A.israelii, также возможна ассоциация с грамотрицательными бактериями A.actinomycetemcomitans и H.aphrophilus, которые устойчивы к пенициллину, но чувствительны к тетрациклинам.
Выбор антимикробных препаратов
Препараты выбора: пенициллин в дозе 18-24 млн ЕД/сут, при положительной динамике - переход на ступенчатую терапию (феноксиметилпенициллин 2 г/сут или амоксициллин по 3-4 г/сут).
Альтернативные препараты: доксициклин 0,2 г/сут, пероральные препараты - тетрациклин 3 г/сут, эритромицин 2 г/сут.
Длительность терапии: пенициллин 3-6 нед в/в, препараты для приема внутрь - 6-12 мес.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ ПРИ БЕРЕМЕННОСТИ И КОРМЛЕНИИ ГРУДЬЮ
При выборе антимикробной терапии при беременности и кормлении грудью необходимо учитывать ее безопасность для плода и новорожденного.
Фторхинолоны и тетрациклины противопоказаны на протяжении всей беременности и при кормлении грудью. Ко-тримоксазол противопоказан в I и III триместре, метронидазол - в I триместре беременности и в течение первых 2 мес кормления грудью.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ У ДЕТЕЙ
Фторхинолоны и тетрациклины противопоказаны детям до 8 лет, ко-тримоксазол - до 2 мес, клиндамицин - новорожденным.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ИНФЕКЦИЙ ПОЛОСТИ РТА И ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ У ЛЮДЕЙ ПОЖИЛОГО ВОЗРАСТА
В пожилом возрасте повышается риск развития НР, что определяет необходимость коррекции дозы АМП и длительности курса терапии. Метронидазол рекомендуется назначать в меньшей дозе при нарушении функции печени. Повышается риск развития НР при длительном применении ко-тримоксазола. При понижении выделительной функции почек дозы имипенема, ко-тримоксазола, β-лактамов, ципрофлоксацина корригируют с учетом клиренса креатинина.

Т у б е р к у л е з с л и з и с т о й п о л о с т и р т а .
Туберкулез является хроническим инфекционным заболеванием,
вызываемым Mycobacterium tuberculosis. На месте первичной
инфекции образуется первичный воспалительный инфильтрат
комплекс. Чаще всего эти явления наблюдаются в легких.
Если инфекция внелегочная, то первичный инфильтрат изъязвляется,
и возбудитель гематогенным путем может попасть в легкие,
слизистую оболочку полости рта и другие органы и вызвать
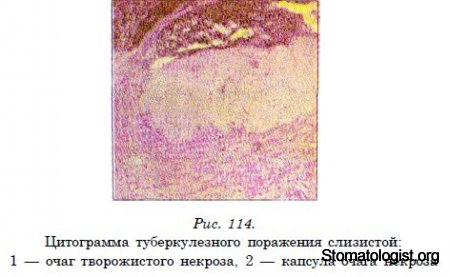
специфическую тканевую реакцию. Она характеризуется участками
некротического распада, которые окружены инфильтрационным валом. В инфильтрате содержится большое количество лимфоцитов
и соединительнотканных клеточных образований. Основную
долю инфильтрата составляют гигантские эпителиоидные клетки
Пирогова-Лангханса — так выглядит туберкулезный бугорок.
Клинические проявления туберкулеза слизистой оболочки полости
рта у детей встречаются при остром миллиарном (диссемини-
рованном) туберкулезе и при вторичной туберкулезной инфекции.
У детей раннего возраста может возникнуть довольно редкая форма
туберкулеза полости рта — острый миллиарный туберкулез полости
рта, клиническая картина которого впервые описана Яришем в187б г.
Это заболевание характеризуется появлением большого количества
мельчайших бугорков на деснах, слизистой оболочке щек и
мягком небе. Бугорки содержат микобактерии туберкулеза, изъязвляются,
сливаются и образуют язву. Язвы поверхностные, покрыты
желтоватым налетом, края мягкие, безболезненные, на их
месте после эпителизации остаются гладкие блестящие рубцы.
Язвенный туберкулез возникает у лиц, страдающих тяжелым
туберкулезом легких, вследствие аутоинфицирования мико-
бактериями туберкулеза слизистой оболочки полости рта в результате
острой или хронической травмы ее. Может поражаться
слизистая оболочка щек по линии смыкания зубов, спинка и боковые
поверхности языка, мягкое небо или миндалины.
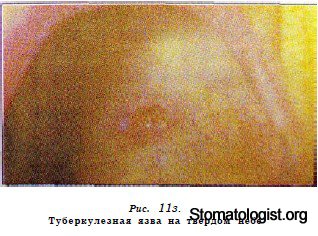
Туберкулезная язва характеризуется сравнительно большими
размерами и глубиной. Края ее неровные, фестончатые, нависающие
над изъязвленным зернистым дном. По краям видны
мелкие вкрапления желтого цвета — микроабсцессы, или зерна
Треля. Окружающая язву слизистая оболочка инфильтрирована,
уплотнена. Характерна резкая болезненность язвы.
Диагностика производится на основании микроскопического
исследования соскоба со дна язвы, окрашенного по Цилю-Ниль-
сену, в котором выявляются гигантские клетки Пирогова-Ланг-
Лечение заболевания должно проводится совместно с фтизиатром.
Местно применяются обезболивающие препараты, антисептические
и кератопластические средства. Обязательна тщательная
санация полости рта и соблюдение гигиенических правил.
Гонорея — острое инфекционное заболевание, вызываемое
гонококком-диплококком Нейссера. Инфицирование слизистой
оболочки полости рта новорожденного может происходить при
прохождении его через инфицированные родовые пути матери.
В последние годы описываются случаи обнаружения гонококка
в полости рта взрослых и детей, а также проявления этой инфекции
в ротоглотке (гонорейные тонзиллиты и стоматиты).
Клинически гонорейный стоматит проявляется выраженной
гиперемией с цианотичным оттенком и отеком слизистой оболочки
полости рта. По мере развития болезни в области щек,. языка,
мягкого неба и десен появляется густой, с желтоватым оттенком
экссудат. Выражен запах изо рта. Подчелюстные лимфатические
узлы увеличены и болезненны при пальпации.
При постановке диагноза важную роль играет эпидемиологический
анамнез в плане выяснения контактов заболевшего ребенка
со взрослыми. При микроскопическом исследовании экссудата с окраской по Граму в поле зрения обнаруживается большое
количество типичных диплококков.
Лечение гонорейного стоматита предусматривает применение
сульфаниламидов и антибиотиков местно в виде растворов для
орошения полости рта, ротовых ванночек и мазевых аппликаций.
Лечение проводится совместно с врачом-венерологом.
ПРОЯВЛЕНИЯ СИФИЛИСА В ПОЛОСТИ РТА
Сифилис вызывается бледной спирохетой (treponema
pallidum).Спирохета попадает в организм через слизистую оболочку
и кожу половых органов. Во внешней среде малоустойчива.
Клинические проявления, в полости рта при сифилисе весьма
разнообразны и во многом определяются стадией развития заболевания.
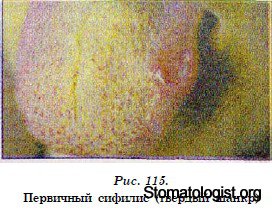
Первичный сифилис клинически определяется после
инкубационного периода, который длится 3 недели. На месте первичного
внедрения (слизистая оболочка губ, миндалин, языка,
твердого или мягкого неба) возникает уплотнение как следствие
воспаления с выраженной инфильтрацией. На поверхности участка
уплотнения образуется эрозия или язва — твердый шанкр.
Сифилитические эрозии поверхностны, размером с 1-2 копеечную
монету, покрытые серовато-белым налетом. Сифилитическая
язва при пальпации плотная, вокруг определяется твердый ин-
фильтрат. Регионарные лимфатические узлы увеличены, безболезненны.
Общее состояние больных не страдает.
Вторичный сифилис проявляется спустя 9-10 недель после
заражения. На теле больного появляются роэеолы в виде
бледно-красных пятен, затем папулы. В складках кожи, а таже в углах рта образуются мокнущие бляшки — широкие канди-
В полости рта выявляются округлые папулы (5-10 мм) беловатого
цвета с резко ограниченными краями в виде венчика гиперемии,
а в центре явления мацерации с эрозированием.
У больных может появиться осиплость голоса, хрипота, выпадение
волос и умеренное увеличение всех групп лимфатических
узлов. Симптомы могут волнообразно рецидивировать.
Элементы поражения при первичном и вторичном сифилисе
содержат большое количество бледных спирохет, в связи с чем
эти две формы заболевания очень заразны.
Третичный сифилис проявляется спустя 3-5 лет после заражения
и характеризуется образованием очагов специфической
грануляционной ткани — гуммы. В полости рта гуммы могут
локализоваться на твердом или мягком небе, задней стенке_ глотки,
в тканях языка, щек или губ. Чаще они бывают одиночные
солитарные гуммы. На ощупь они очень плотные, резко отграничены
от нормальных тканей, безболезненны, размером с фасоль
или лесной орех. Гуммы мягких тканей изъязвляются через 2-3
недели и заживают с рубцеванием. При локализации сифилитической
гуммы в области твердого неба возможна его перфорация.
Болезнь в третичном периоде практически не заразна.
При врожденном сиФилисе у новорожденных в полости рта
можно обнаружить эоозии и поверхностные изъязвления. На коже
лица в области щек и губ появляются диффузные инфильтраты,
которые приводят к напряжению кожи и слизистых оболочек. В
дальнейшем вокруг рта образуются радиальные трещины, заживающие
с рубцеванием и сохраняющиеся на всю жизнь.
У дете от З до 15 лет можно диагносцировать поздний врожденный
сифг аис, который проявляется триадой. Гетчинсона (дистрофия
твердых тканей зубов, паренхиматозный кератит и вестибулит).
Большое значение при диагностике заболевания имеет микроскопическое
исследование материала из очагов поражения на
предмет выявления бледной спирохеты. Начиная с 6-ой недели
после инфицирования становятся положительными специфические
серологические реакции. Прием антибиотиков даже в небольших
дозах изменяет клиническую картину заболевания и приводит
к трудностям в диагностике его.
Лечение сифилиса должно проводиться в условиях стационара
в кожно-венерологическом диспансере по соответствующим
Воспалительные болезни, вызванные специфическими возбудителями в челюстно-лицевой области: лучистым грибом, бледной трепонемой, микобактериями туберкулеза. Морфологические изменения при актиномикозе, а также местные гипербластические изменения тканей.
| Рубрика | Медицина |
| Вид | доклад |
| Язык | русский |
| Дата добавления | 22.05.2013 |
| Размер файла | 24,4 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Специфические инфекции челюстно-лицевой области
В челюстно-лицевой области особую группу составляют воспалительные болезни, вызванные специфическими возбудителями: лучистым грибом, бледной трепонемой, микобактериями туберкулеза. Заболевания, вызванные этими возбудителями (актиномикоз, сифилис, туберкулез), принято выделять в группу специфических воспалительных процессов.
Актиномикоз, или лучисто-грибковая болезнь, инфекционное заболевание, возникающее в результате внедрения в организм актиномицетов (лучистых грибов). Заболевание может поражать все органы и ткани, но чаще (80-85% случаев) челюстно-лицевую область.
Этиология. Возбудители актиномикоза - лучистые грибы (бактерии). Культура актиномицетов может быть аэробной и анаэробной. При актиномикозе у человека в 90% случаев выделяется анаэробная форма лучистых грибов (проактиномицеты), реже - отдельные виды аэробных актиномицетов (термофилов) и микромоноспоры. В развитии актиномикоза значительную роль играют смешанная инфекция - стрептококки, стафилококки, диплококки и другие кокки, а также анаэробные микробы - бактероиды, анаэробные стрептококки, стафилококки и др. Анаэробная инфекция помогает проникновению актиномицетов в ткани челюстно-лицевой области и дальнейшему распространению их по клеточным пространствам. Патогенез Входными воротами внедрения актиномикозной инфекции при поражении тканей и органов челюстно-лицевой области могут быть кариозные зубы, патологические зубодесневые карманы, поврежденная и воспаленная слизистая оболочка полости рта, зева, носа, протоки слюнных желез и др. Актиномицеты от места внедрения распространяются контактным, лимфогенным и гематогенным путями. Обычно специфический очаг развивается в хорошо васкуляризованных тканях: рыхлой клетчатке, соединительнотканных прослойках мышц и органов кости, где актиномицеты образуют колонии - друзы. Инкубационный период колеблется от нескольких дней до 2-3 недель, но может быть и более длительным - до нескольких месяцев.
Патологическая анатомия. В ответ на внедрение в ткани лучистых грибов образуется специфическая гранулема. Непосредственно вокруг колоний лучистого гриба - друз актиномицетов скапливаются полинуклеары и лимфоциты. По периферии этой зоны образуется богатая тонкостенными сосудами малого калибра грануляционная ткань, состоящая из круглых, плазматических, эпителоидных клеток и фибробластов. Здесь же изредка обнаруживаются гигантские многоядерные клетки. Характерно наличие ксантомных клеток. В дальнейшем в центральных отделах актиномикозной гранулемы происходит некробиоз клеток и их распад. При этом макрофаги устремляются к колониям друз лучистого гриба, захватывают кусочки мицелия и с ними мигрируют в соседние со специфической гранулемой ткани. Там образуется вторичная гранулема. Далее подобные изменения наблюдаются во вторичной гранулеме, образуется третичная гранулема, и т.д. Дочерние гранулемы дают начало диффузным и очаговым хроническим инфильтратам. По периферии специфической гранулемы грануляционная ткань созревает и превращается в фиброзную. При этом уменьшается количество сосудов и клеточных элементов, появляются волокнистые структуры, образуется плотная рубцовая соединительная ткань. Морфологические изменения при актиномикозе находятся в прямой зависимости от реактивности организма - факторов специфической и неспецифической его защиты. Это обусловливает характер тканевой реакции - преобладание и сочетание экссудативных и пролиферативных изменений. Немаловажное значение имеет присоединение вторичной гноеродной инфекции. Усиление некротических процессов, местное распространение процесса нередко связаны с присоединением гнойной микрофлоры. Клиническая картина болезнь зависит от индивидуальных особенностей организма, определяющих степень общей и местной реакции, а также от локализации специфической гранулемы в тканях челюстно-лицевой области.
Нередко общее гипергическое хроническое течение сочетается с местными гипербластическими изменениями тканей, выражающимися в рубцовых изменениях тканей, прилежащих к лимфатическим узлам, аналогичных гипертрофии мышц, гиперостозному утолщению челюстей. В зависимости от клинических проявлений болезни и особенностей её течения, связанных с локализацией специфической гранулемы, нужно различать следующие клинические формы актиномикоза лица, шеи, челюстей и полости рта: 1) кожную, 2) подкожную, 3) подслизистую, 4) слизистую, 5) одонтогенную актиномикозную гранулему, 6) подкожно-межмышечную (глубокую), 7) актиномикоз лимфатических узлов, 8) актиномикоз периоста челюсти, 9) актиномикоз челюстей, 10) актиномикоз органов полости рта - языка, миндалин, слюнных желез, верхнечелюстной пазухи. (Классификация Робустовой Т.Г.) Хирургическое лечение актиномикоза заключается в: 1) удалении зубов, явившимися входными воротами инфекции; 2) хирургический обработке актиномикозных очагов в мягких и костных тканях, удалении участков избыточно новообразованной кости и в ряде случаев лимфатических узлов, пораженных актиномикозным процессом. Большое значение имеет уход за раной после вскрытия актиномикозного очага. Показаны её длительное дренирование, последующее выскабливание грануляций, обработка пораженных тканей 5% настойкой йода, введение порошка йодоформа. При присоединении вторичной гноеродной инфекции показано депонированное введение антибиотиков.
Туберкулез - это хроническая инфекционная болезнь, вызываемая mycobacterium tuberculosis. Туберкулез является трансмиссивным заболеванием. В последние годы заболевание челюстей, тканей лица и полости рта стало редким. Этиология. Возбудитель заболевания - mycobacterium tuberculosis, - тонкие, прямые или изогнутые палочки, длиной 1…10 мкм, шириной 0,2…0,6 мкм. Выделяют три вида туберкулезных бактерий: человеческий (вызывает 92% случаев заболевания), бычий (5% случаев) и промежуточный вид (3%). Патогенез. Источником распространения инфекции чаще является больной туберкулезом человек, реже заболевание передается алиментарным путем через молоко больных коров. В развитии туберкулеза большое значение имеет иммунитет и устойчивость человека к этой инфекции. Принято различать первичное и вторичное туберкулезное поражение. Первичное поражение лимфоузлов челюстно-лицевой области возникает при попадании микобактерий через зубы, миндалины, слизистую оболочку полости рта и носа, поврежденную кожу. Вторичное поражение возникает при локализации первичного аффекта в других органах или системах. Патологическая анатомия. Туберкулез может поражать любой орган или систему органов, оставаясь при этом общим заболеванием. В месте внедрения возбудителя образуется туберкулема - развивается банальное воспаление, в пролиферативной фазе приобретающее специфический характер. Вокруг воспалительного очага образуется вал из клеточных элементов, в котором кроме характерных для воспаления клеток присутствуют эпителоидные клетки, гигантские клетка Пирогова-Лангханса. В центре воспалительного очага формируется участок казеозного некроза. Другой специфической формой воспаления является бугорок (туберкулезная гранулема), морфологически сходный с туберкулемой. Клиническая картина. В челюстно-лицевой области выделяют поражение кожи, слизистых оболочек, подслизистой основы, подкожной клетчатки, слюнных желез, челюстей. Первичное поражение лимфатических узлов характеризуется их единичным появлением либо в виде спаянных в пакет. Лимфоузлы плотные, в динамике заболевания ещё более уплотняются, доходя до хрящевой или костной консистенции. У больных молодого возраста часто наблюдается распад узла с выходом наружу характерного творожистого секрета.
Вторичный туберкулезный лимфаденит является одной из наиболее распространенных форм этого патологического процесса.
Туберкулез кожи и подкожной клетчатки. Различают несколько клинических форм:
- Первичный туберкулез кожи (туберкулезный шанкр) - на коже образуются эрозии и язвы, имеющие уплотненное дно. Нагнаиваются региональные лимфоузлы. После заживления язв остаются деформирующие рубцы.
- Скрофулодерма - чаще всего формируется в непосредственной близости от туберкулезного очага в челюстях либо лимфоузлах, реже - при распространении инфекции от отдаленных очагов. Характерно развитие инфильтрата в подкожной клетчатке в виде узлов или их цепочки, а также слившихся гуммозных очагов. Очаги расположены поверхностно, покрыты атрофичной, истонченной кожей, Очаги вскрываются наружу с образованием единичных свищей или язв, а также их сочетаний. После вскрытия характерен ярко-красный или красно-фиолетовый цвет пораженных тканей. При отделении гноя образуется корка, закрывающая свищи или поверхность язвы. Процесс склонен к распространению на новые участки тканей. После заживления очагов на коже образуются характерные атрофичные рубцы звездчатой формы.
Диссимилированный милиарный туберкулез лица - возникновение на коже лица и шеи мелких безболезненных узелков красного или бурого цвета, которые могут изъязвляться и заживать с образованием рубца или без следа.
Розацеоподобный туберкулоид - на фоне розацеоподобной красноты и телеангиоэктазий возникают розовато-коричневые папулы, редко - с пустулами в центре. Вскрывшиеся пустулы покрываются коркой, заживают с образованием рубца.
Папулонекротический туберкулез. На коже образуются мягкие округлые папулы диаметром 2-3 мм, безболезненные, цианотично-бурой окраски. В центре папулы может образоваться пустула, содержащая некротические массы, подсыхающие в корку. Вокруг папулы наблюдается перифокальное воспаление. Поражение туберкулезом слюнных желез встречается относительно редко. Бактерии туберкулеза распространяются в железу гематогенно, лимфогенно или реже - контактным путем. Процесс чаще локализуется в околоушной железе, при этом может быть очаговое или диффузное поражение, при туберкулезе поднижнечелюстной железы - только диффузное.
Туберкулез челюстей возникает вторично, а также вследствие контактного перехода со слизистой оболочки полости рта. Соответственно этому различают: а) поражение кости при первичном туберкулезном комплексе; б) поражение кости при активном туберкулезе легких. Туберкулез челюстей наблюдается чаще при поражении легких. Он характеризуется образованием одиночного очага резорбции кости, нередко с выраженной периостальной реакцией. На верхней челюсти он локализуется в области подглазничного края или скулового отростка, на нижней - в области её тела или ветви.
Лечение больные туберкулезом челюстно-лицевой области проходят в специализированном стационаре. Общее лечение должно дополнятся местным: гигиеническим содержанием и санацией полости рта. Оперативные вмешательства проводят строго по показаниям: при клиническом эффекте лечения и отграничении местного процесса в полости рта, в костной ткани. Вскрывают внутрикостные очаги, выскабливают из них грануляции, удаляют секвестры, иссекают свищи и ушивают язвы или освежают их края для заживления тканей вторичным натяжением под тампоном из йодоформной марли. Зубы с пораженным туберкулезом периодонтом обязательно удаляют. Прогноз при своевременно проведенном общем противотуберкулезном лечении благоприятный. Профилактика. Применение современных методов лечения туберкулеза является основным в профилактике туберкулезных осложнений в челюстно-лицевой области. Следует проводить лечение кариеса и его осложнений, заболеваний слизистой оболочки и пародонта.
Сифилис - хроническое инфекционное венерическое заболевание, которое может поражать все органы и ткани, в том числе и челюстно-лицевую область. Этиология. Возбудитель сифилиса - бледная трепонема (спирохета), микроорганизм спиральной формы, длиной 4…14 мкм, шириной 0,2…0,4 мкм. В организме человека развивается как факультативный анаэроб и чаще всего локализуется в лимфатической системе. Спирохета обладает небольшой устойчивостью к внешним факторам. Врожденного и приобретенного иммунитета к сифилису не существует. Патогенез. Заражение сифилисом происходит половым путем. Бледная трепонема попадает на слизистую оболочку или на кожу, чаще при нарушении их целостности. Заражение также может произойти неполовым путем (бытовой сифилис) или внутриутробно от больной матери. Клиническая картина. Болезнь имеет несколько периодов: инкубационный, первичный, вторичный и третичный. При врожденном сифилисе в тканях челюстно-лицевой области наблюдаются специфические изменения. Первичный период сифилиса характеризуется появлением на слизистой оболочке, в том числе и в полости рта, первичной сифиломы или твердого шанкра. Во вторичном периоде сифилиса чаще всего поражается слизистая оболочка полости рта, образуются пустулезные и розеолезные элементы. Редкое проявление сифилиса во вторичном периоде - поражение надкостницы. Оно характеризуется медленным и вялым течением. Утолщенная надкостница приобретает тестоватую консистенцию, но надкостничный гнойник не образуется. Постепенно участки надкостницы уплотняются, возникают плоские возвышения. Третичный период сифилиса развивается через 3-6 лет и более после начала болезни и характеризуется образованием так называемых гумм. Гуммы могут локализоваться в слизистой оболочке, надкостнице и костной ткани челюстей. Проявления сифилиса в третичном периоде возникают не всегда, в связи с этим выделяют манифестальный либо скрытый третичный сифилис. При образовании сифилитических гумм вначале появляется плотный безболезненный узел, который со временем вскрывается с отторжением гуммозного стержня. Возникшая язва имеет кратерообразную форму, при пальпации безболезненная. Края её ровные, плотные, дно покрыто грануляциями. Сифилитическое поражение языка проявляется в виде гуммозного глоссита, диффузного интерстициального глоссита. Поражение надкостницы в третичном периоде сифилиса характеризуется диффузной, плотной инфильтрацией периоста. Далее утолщенный периост спаивается со слизистой оболочкой, а в области тела челюсти - с кожей; гумма размягчается и вскрывается наружу с образованием свища или язвы в центре. Язва на надкостнице челюсти постепенно рубцуется, оставляя на поверхности утолщения, часто валикообразной формы. В процесс могут вовлекаться зубы, они становятся болезненными и подвижными. Процесс снадкостницы может переходить на кость. Изменения костной ткани в третичный период сифилиса локализуются в области челюстей, носовых костей, перегородки носа. Процесс начинается с утолщения кости, увеличивающегося по мере разрастания гуммы. Больного беспокоят сильные боли, иногда нарушение чувствительности в области разветвления подбородочного, под- и надглазничного носонебного нервов. В дальнейшем гумма прорастает в одном или нескольких местах к надкостнице, слизистой оболочке или коже, вскрывается наружу, образуя свищевые ходы. Секвестры образуются не всегда, они небольшие. Только присоединение вторичной гноеродной инфекции ведет к омертвению более значительных участков кости. В этом случае на верхней челюсти возможно образование сообщений с полостью носа и верхнечелюстной пазухой. После распада гуммы в кости происходит постепенное заживление тканей с образованием грубых, плотных, часто стягивающих рубцов. В кости развиваются экзостозы, гиперостозы.
болезнь лицевой туберкулез актиномикоз
Читайте также:


