Сроки операции при ущемленных грыжах
Операция при ущемленной грыже показана всегда и должна производиться максимально быстро из-за опасности омертвения ущемленных органов. Консервативное лечение ущемления в виде попытки бескровного вправления ущемленных внутренностей можно применять в исключительных случаях.
Вправление ущемленной грыжи
Хотя каждый врач должен помнить о недопустимости вправления грыжи у взрослых, так как можно вызвать повреждение ущемленной кишки, вплоть до разрыва, но если оперативное вмешательство становится невыполнимым, он должен прибегнуть к бескровному вправлению. Такие противопоказания могут выявиться у больных с неоперабельными злокачественными опухолями, у тяжелых больных с соматическим заболеванием. У этих больных операция при ущемленной грыже, хотя бы и под местным обезболиванием, может стать опасной, особенно же после операции.
В таком положении бескровное вправление грыжи (taxis s. repositio), если оно производится только в первые часы ущемления, может представлять значительно меньшую опасность, чем операция при ущемленной грыже. Но даже и у этих больных существуют противопоказания к бескровному вправлению, если прошло несколько часов после ущемления, если были попытки вправления, не давшие результата, при наличии признаков воспаления наружных покровов в области грыжи, у больных в состоянии шока.
Бескровное вправление может быть произведено путем вспомогательных средств, содействующих вправлению, а также лекарственных средств и, наконец, руками хирурга. К вспомогательным средствам относятся опорожнение мочевого пузыря, опорожнения кишечника, приподнятое тазовое положение, теплая ванна, в которой наступает расслабление мускулатуры, после чего грыжа нередко самостоятельно вправляется; отдельным больным делают промывание желудка. Из медикаментов применяют введение морфина (1 мл 1%) или пантопона для обезболивания и атропина (0,001—0,003 мл) для устранения спазма, распыление хлорэтила на область грыжевых ворот. Ручной способ вправления должен применяться исключительно редко.
После вправления грыжи необходимо проконтролировать пальнем грыжевой канал и ворота, которые в этом случае должны его свободно пропускать.
Исчезновение ущемленной грыжи после ее вправления не всегда указывает на благополучный исход этой манипуляции. Может произойти мнимое вправление (pseudotaxis), которое таит в себе те же опасности, что и ущемление.
Техника операции при ущемленной грыже
Хирургическая операция при ущемлении имеет ряд особенностей по сравнению с операцией свободной грыжи. Такой больной поступает с явлениями значительной интоксикации, т. е. резко ослабленный. Нередко ущемленные внутренности оказываются спаянными с грыжевым мешком. Возможность омертвения кишки всегда требует от оперирующего хирурга резекции ее и поэтому рассматривать грыжесечение при ущемлении, как очень простое вмешательство, неправильно.
Ущемленную грыжу оперируют под местным обезболиванием, прибегая к наркозу лишь при очень болезненных манипуляциях, если хирург не сумел в достаточной степени достигнуть обезболивания.
За полчаса до начала операции рекомендуется ввести взрослому больному подкожно 1 мл 1,0% раствора пантопона или морфина.
Обезболивание проводить лучше по Вишневскому, вводя 0,5% новокаин по ходу разреза. После рассечения кожи, подкожки, вводят новокаин под апоневроз, обильно пропитывая все ткани под грыжевым мешком, впрыскивая его и под m. cremaster и под шейку мешка, после чего все манипуляции становятся безболезненными.
Рассечение грыжевого кольца производят осторожно, по зонду, рассекая ткани снаружи внутрь, а не в обратном направлении, как это делали когда-то, производя эту часть операции герниотомом — особого вида ножом. При рассечении ущемляющего кольца во время операции при ущемленной грыже помнят о возможном повреждении находящихся близко сосудов и сращенных нередко с шейкой мешка внутренностей.
После рассечения ущемляющего кольца грыжевое содержимое выводят еще более наружу, дабы осмотреть те участки органов, где они непосредственно сдавливались (странгуляционная борозда). Необходимо всегда соблюдать правило — осматривать ущемленные органы не только в пределах грыжевого образования, но и в частях, находившихся в животе по другую сторону ущемляющего кольца. Все эти манипуляции производят после введения в брыжейку новокаина.
Не всегда изменения ущемленного органа бывают выражены одинаково. Так, при сдавлении только вен наступает лишь венозный застой в стенке кишки, она синюшно окрашена, и эти явления быстро исчезают после рассечения кольца. При сдавлении артерий, тромбировании сосудов брыжейки наступает омертвение этой петли и тогда нежизнеспособная кишка выглядит черной, тусклой, без перистальтики, потерявшей свой тонус. Потеря блеска брюшины, покрывающей ущемленную кишку, или шероховатость ее и потеря кишкой нормального тонуса, когда она напоминает растянутый мешок, являются признаками, почти всегда указывающими на нежизнеспособность этой петли кишки. Иногда на месте омертвения имеется перфорационное отверстие.
Наблюдались случаи, когда ущемленная петля кишки, принятая за жизнеспособную, давала в последующем прободение. Очень важно осматривать также брыжейку кишки, подвергшуюся ущемлению. Если сосуды последней тромбированы на протяжении и петля кишки подозрительная, то у этих больных необходимо резецировать кишку, удалив одновременно тромбированный участок брыжейки. Надо помнить также, что слизистая оболочка кишки страдает прежде всего.
Прободение кишечной стенки устанавливается по каловому запаху грыжевой воды, присутствию газов, кишечного содержимого. Если силы больного позволяют произвести резекцию кишки, то ее надо сделать, лучше вскрыв для этого брюшную полость отдельным разрезом после смены перчаток и инструментов, и удалить измененный участок кишки изнутри со стороны грыжи. В случаях, когда техника хирурга или силы больного не позволяют произвести резекцию кишки, следует лишь рассечь мешок, ограничив измененную кишечную петлю тампонами и ожидать сформирования кишечного свища. В современных условиях наложение кишечного свища во время операции при ущемленной грыже производят только у безнадежно больных.
Ущемление является самым тяжелым осложнением грыж, наблюдается у 3 - 15% больных с грыжами. Ущемление - это внезапное сдавление грыжевого содержимого в гры-жевых воротах, или рубцово измененной шейке грыжевого мешка с последующим наруше-нием питания ущемленного органа.
Классификация грыж
1. Наружные грыжи.
2. Внутренние грыжи.
Наружные грыжи:
а) паховые (прямые, косые),
б) бедренные,
в) пупочные,
г) белой линии,
д) послеоперационные,
е) редкие формы (спигелевой линии, поясничного треугольника).
Внутренние грыжи:
а) предбрюшинные (надчревные, надпузырного),
б) позадибрюшинные (околодвенадцатиперстные, ситовидные, ободочные и др.),
в) внутрибрюшинные (брызжеечно-пристеночные отверстия Винслова, Дугласова кармана и др.),
г) области тазовой брю-шины (широкой маточной связки),
д) области диафрагмы (над и поддиафрагмальные, смешанные).
По виду ущемленного органа:
а) ущемление сальника,
б) кишечника,
в) желудка,
г) паренхиматозных органов.
По степени перекрытия просвета ущемленного органа:
а) полное,
б) неполное (пристеночное ущемление - грыжа Рихтера - Литтре),
в) без перекрытия просвета (дивертикул Меккеля, червеобразный отросток).
По разновидности ущемления грыжи:
а) антеградное,
б) ретроградное,
в) мнимое (ложное),
г) внезапное (при отсутствии грыжи в анамнезе).
По механизму ущемления грыжи:
а) эластическое,
б) каловое,
в) смешанное.
План обследования при грыже
1. Анамнез. Жалобы на сильные, постоянные боли в месте ущемления, невправимость грыжи, рвоту, задержку газов и стула, вздутие живота.
2. Объективные данные. Вначале заболевания состояние больного удовлетворительное, но поведение беспокойное, лицо страдальческое, больной стонет, ищет удобное положение. В последующем состояние больного ухудшается. Усиливаются боли, рвота становится неукротимой, не приносит облегчения.
Если в первых порциях рвотных масс находится содержимое желудка, то в последующих кишечное содержимое. Живот вздут, может быть асимметричным, положительные симптомы Валя, Спасокукоцкого, Склярова. Пальпация живота при ущемлении кишечника болезненна, особенно выше и над местом ущемления.
При развитии перитонита появляются признаки раздражения брюшины (симптом Щеткина - Блюмберга), напряжение мышц живота. В первые часы температура нормальная, пульс несколько учащен при выраженном болевом синдроме. При осмотре больного обращает вни-мание увеличение объема, резкая болезненность, напряжение, невправимость грыжевой опухоли.
Отсутствует симптом кашлевого толчка.
3. Лабораторные данные. При развитии воспаления повышается лейкоцитоз, наблюдается сдвиг формулы влево. Анализ мочи без особен-ностей.
4. Рентгенологическое обследование. На обзорной рентгенограмме брюшной полости могут быть чаши Клойбера.
Больной с диагнозом ущемленная грыжа немедленно направляется в неотложное хирургическое отделение. Введение анальгетиков, спазмолитиков противопоказано.
Если у больного с ущемленной грыжей наступило самопроизвольное вправление, его также необходимо госпитализировать.
Тактика хирурга при ущемленной грыже
1. Недопустимо насильственное вправление ущемленной грыжи, так как это может вызвать кровоизлияние в мягкие ткани, стенку кишки и ее брыжейку, тромбоз сосудов, от-рыв брыжейки, перфорацию кишки. Кроме того подобная попытка может привести в мни-мому вправлению грыжи.
Возможны различные варианты мнимого вправления. например, при грубых манипуляциях можно:
- отделить весь грыжевой мешок от окружающих тканей и вправить его вместе с ущемленным органом в брюшную полость или предбрюшинную клетчатку.
- оторвать шейку от остальных отделов грыжевого мешка и вправить ее вместе с ущемленным органом в брюшную полость;
- переместить в многокамерном грыжевом мешке ущемленные внутренности из одной камеры в другую, лежащую глубже, чаще всего в предбрюшинной клетчатке.
2. Все больные с ущемленными грыжами или с подозрением на нее подлежат операции по жизненным показаниям. Единственным противопоказанием к операции является агональное состояние больного. Лишь в исключительных случаях, когда больной категорически отказывается от операции или имеются такие заболевания как свежий инфаркт миокарда, на-рушению мозгового кровообращения, а с момента ущемления прошло не более 1- 1, 5 часов, допустимо применение некоторых консервативных мер:
- введение подкожно 1,0 мл-0,1% раствора атропина;
- опорожнение мочевого пузыря;
- теплая очистительная клизма;
- обкалывание тканей вблизи грыжевых ворот 0, 25 % раствором новокаина;
- приподнимание таза.
Подготовка к операции при ущемленной грыже
Подготовка к операции должна быть исключительно быстрой, поскольку каждая ми-нута имеет значение в предупреждении некроза кишечника. Она должна состоять из бритья операционного поля и введения сердечных средств, опорожнения мочевого пузыря. Нарко-тики и спазмолитики до операции вводить не следует ввиду опасности спонтанного вправле-ния содержимого грыжи в брюшную полость.
При ущемленной грыже, осложненной перитонитом и острой кишечной непроходи-мостью, подготовка к операции проводится также, как и при этих заболеваниях (см. соответ-ствующие разделы).
На ранних сроках ущемления без осложнений показана местная инфильтрационная анестезия по А.В.Вишневскому. При осложненных наружных и внутренних грыжах реко-мендуется эндотрахеальный наркоз с миорелаксантами.
Цель операции при ущемленной грыже:
1. Ликвидировать ущемление и освободить орган путем рассечения грыжевого коль-ца.
2. Обследовать ущемленный орган и решить вопрос о его жизнеспособности.
3. Резецировать некротизированный участок органа.
4. Удалить грыжевой мешок, если нет противопоказаний (флегмона грыжевого мешка), произвести пластику грыжевых ворот. Операционный доступ обусловливается видом грыжи.
При паховых - косой, выше и параллельно пупартовой связке. При бедренной - вертикальный, через грыжевое выпячивание для предупреждение повреждения сосудов: косой, параллельно и ниже пупартовой связки, дугообразный, паховый.
При грыже пупочной и белой лини живота - вертикальный или поперечный.
Техника операции при ущемленной грыже
Выделяется и вскрывается грыжевой мешок, ущемленный орган удерживается в ране. Необходимо помнить о возможном инфицировании "грыжевой воды" - обкладывание салфетками, аспирация, посев грыжевых вод. Ущемляющее кольцо рассекается с учетом вида грыжи (при паховой косой - кнаружи и вверх, при паховой прямой - вверх и внутри, при бедренной - медиально и вверх, при пупочной и белой линии живота горизонтально или вверх).
Ускользнувший в брюшную полость ущемленный орган необходимо осмотреть, для чего следует произвести герниолапаротомию. После рассечения ущемляющего кольца, осмотр и оценка жизнеспособности органов. Ущемленные отделы сальника следует резецировать во всех случаях. Что же касается определения жизнеспособности кишечной стенки, то правиль-ность решения этого вопроса во многом от опыта квалификации хирурга. Основными критериями при определении степени жизнеспособности тонкой кишки являются:
- восстановление нормальной окраски и тонуса;
- блеск и гладкость серозной оболочки;
- отсутствие странгуляционной борозды и темных пятен, просвечивающих сквозь серозную оболочку;
- сохранение пульсации сосудов брыжейки;
- наличие перистальтики.
Если все указанные признаки налицо то кишка может быть признана жизнеспособной и погружена в брюшную полость.
Кроме того для оценки жизнеспособности ущемленной грыжи применяют следующие методы:
а) введение 0,25 % раствора новокаина в брыжейку кишки,
б) введение в брыжейку кишки 0,2-0,3 мл раствора ацетилхолина 1:10000 В.В Иванов,
в) согревание петли кишки салфеткой, смоченной теплым физраствором в течение 10-15 минут,
г) окклюзионная термометрия по М.Ю. Розенгартену, д) трансиллюминация по М.З. Сигалу,
е) доплеро- и миография,
ж) лазерная аутофлюоресцентная спектроскопия.
Если после проведенный реанимационных мер не изменяется цвет, не восстанавливается перистальтика, тургор стенки кишки, прозрачность серозного слоя, пульсация брыжеечных сосудов, то необходима резек-ция измененной части кишки. Уровень резекции в проксимальном направлении - 40 см и в дистальном - 15 см от места ущемления.
При этом производится декомпрессия электроотсосом раздутого приводящего отдела кишки. Если диаметр приводящего и отводящего отделов равны, то можно формировать анастомоз конец в конец. Если диаметр приводящего отдела в 2 и более раза больше отводящего, то показан анастомоз бок в бок. Гангренозный сальник резецируется.
При пристеночном некрозе производится резекция измененного участка кишки с анастомозом конец в конец.
При флегмоне грыжевого мешка проводится операция Замтера, которая начинается с среднесрединной лапаротомии. Производят резекцию участка кишечника находящегося в грыжевом мешке, между отводящей и приводящей петлями накладывается анастомоз. Лапа-ротомная рана ушивается наглухо. Затем разрезом над грыжевой "опухолью" рассекают кожу, клетчатку , грыжевой мешок. Удаляют гнойный экссудат. Очень осторожно надсекают грыжевые ворота, ровно настолько, чтобы можно было извлечь и удалить ущемленную пет-лю и слепые концы кишки, оставленные в брюшной полости. Выделение грыжевого мешка из окружающих тканей не производят.
Если выполнять резекцию некротизированной кишки не представляется возможным (отсутствие опыта у хирурга, крайне тяжелое состояние больного), то она выводится из брюшной полости и фиксируется к коже для формирования кишечного свища. Просвет киш-ки можно вскрыть на операционном столе с введением толстой трубки для отведения кишечного содержимого.
Пластика грыжевых ворот при ущемленных грыжах та же, что и при плановых. Если грыжа паховая косая, то пластика осуществляется по Жирару - Кимбаровскому М.А., Спасокукоцкому С.И., Мартынову А.В., если прямая - по Бассини, Постемскому, Шалдайсу. При бедренной грыже пластика по Локвуду - Бассини, Абражанову А.А., Праксину И.А., Руджи, Райху, Парлавечи. При пупочной и белой линии пластика по Шпитци, Мейо, Сапежко К.М.
Первичную пластику брюшной стенки нельзя производить при флегмоне грыжевого мешка, перитоните, больших грыжах, существовавших у больных многие годы. После наложения швов на рану брюшины следует только частично зашить брюшную стенку.
Послеоперационные осложнения ущемленной грыжи
1. Некроз оставленной измененной петли кишки. Показана релапаротомия, резекция некротизированного участка кишки, санация, дренирование брюшной полости.
2. Чрезмерно экономная резекция некротизированного участка кишечника. Показана та же тактика, что и в п. 1.
3. Несостоятельность швов анастомоза. Показана релапаротомия, декомпрессия ки-шечника, наложение питательного свища на кишку, выведение петли кишки наружу, дрени-рование брюшной полости.
Послеоперационный период после операции по поводу ущемленной грыжи
1. Диета в течение первых 2 дней жидкая (стол 18), с 3-4 дня стол №15.
2. Разрешается вставать и ходить с 3-4 дня при отсутствии осложнений.
3. Лекарственная терапия направлена на борьбу с интоксикацией, на восстановление моторики желудочно-кишечного тракта, подавление инфекций в ране и брюшной полости, предупреждение недостаточности сердечно-сосудистой и дыхательной систем. Анальгетики в течение 2-3 дней. Очистительная клизма на 3 день.
4. Швы снимаются на 7 день, у лиц старческого возраста на 8-10 день. Выписка на 8-10 день.
5. Для профилактики легочных заболеваний необходимо проводить дыхательную гимнастику, активное положение в постели, контрольная перевязка на следующий день по-сле операции, ЛФК.
6. Диетический режим у больных после резекции кишечника:
1 - 2 день - через рот ничего;
3 день - стол №0 (сладкий чай, сахар 100,0 г);
4-5 день - стол №21 (кисель, овощной бульон, свежая сметана, жидкая манная каша, яйцо всмятку свежее);
6 - 7 день - стол №1-а (молочные супы, каши простые, яйца, творог, хлеб);
8 день - стол №1-б (то же и паровые котлеты).
Реабилитация после операции по поводу ущемленной грыжи
Лица, занимающиеся физическим трудом, приступают к работе через 3 - 4 недели с момента операции, если послеоперационный период протекал без осложнений. После резекции кишечника сроки нетрудоспособности удлиняются на 3 - 4 недели.
При ущемленных грыжах, осложненных перитонитом, каловой флегмоной, реабилитация зависит от тяжести состояния, характера операции и осложнений в послеоперационном периоде.
Ущемление грыжевого содержимого является самым тяжелым осложнением грыжи. По данным различных авторов, ущемленные грыжи составляют 6 – 29 % всего количества грыж. Чаще всего ущемляются паховые (57,3 %) и бедренные (31 %) грыжи, реже пупочные (5,4 %) и грыжи белой линии живота (3,6%).
Ущемление грыжевого содержимого может произойти в грыжевых воротах или в грыжевом мешке.
Различают эластическое и каловое ущемление, а также сочетание их. Эластическое ущемление происходит вследствие спастического сокращения тканей, окружающих грыжевой мешок, при узости грыжевого отверстия и неподатливости его краев. При каловом ущемлении переполненный содержимым приводящий участок кишечной петли сдавливает отводящий участок последней и ее брыжейку.
Иногда возникает ретроградное ущемление. При этом виде ущемления петля кишки располагается как в грыжевом мешке, так и в брюшной полости в виде латинской буквы W(рис. 38). При этом, как правило, больше страдает та часть ущемленной кишечной петли, которая находится в брюшной полости, что может привести к некрозу кишечной стенки с последующим возникновением перитонита. Поэтому при грыжесечении необходимо в обязательном порядке извлечь из брюшной полости ретроградно расположенную петлю и осмотреть весь ущемленный отрезок кишечника.
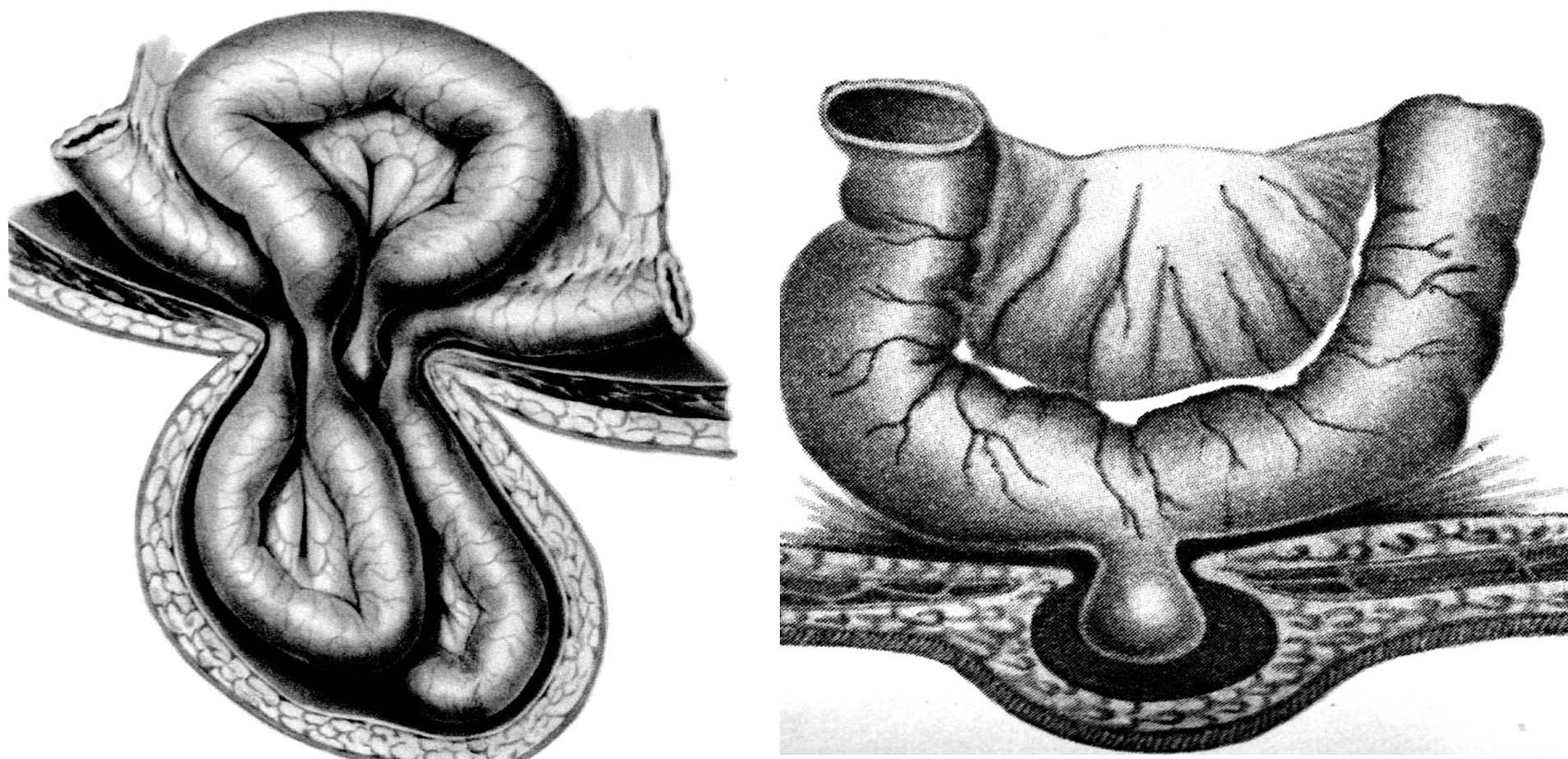
Рис. 38. Ретроградное ущемление. Петля тонкой кишки располагается в брюшной полости и грыжевом мешке в виде буквыW.
В некоторых случаях наблюдается пристеночное ущемление (грыжа Рихтера – Литтре), при котором возможно омертвение участка ущемленной кишечной стенки с последующей ее перфорацией и возникновением перитонита.
Ввиду того, что пристеночное ущемление не нарушает проходимости кишечника и не сопровождается большим грыжевым выпячиванием, диагностика его затруднена.
Содержимым грыжевого мешка ущемленной грыжи наиболее часто бывает тонкая кишка (52,7%), сальник (30%), реже толстая кишка (12%), придатки матки (3%) и стенка мочевого пузыря (1%) (С.В. Лобачев, О.И. Виноградова).
Ущемленная грыжа подлежит немедленной операции. Насильственное вправление грыжи в этих случаях недопустимо из-за опасности вправления в брюшную полость нежизнеспособных омертвевших органов. Больные, у которых ущемленная грыжа вправилась самостоятельно, подлежат клиническому наблюдению в условиях хирургического стационара.
Операцию по поводу ущемленной грыжи в большинстве случаев производят под местной анестезией. Иногда местную анестезию сочетают с эфирным наркозом.
Грыжесечение по поводу ущемленной наружной грыжи независимо от ее локализации состоит из ряда моментов, последовательность выполнения которых является обязательной.
При ущемлении пахово-мошоночной грыжи после рассечения кожи выделяют грыжевой мешок, стенку которого захватывают двумя пинцетами и осторожно вскрывают. Не следует рассекать грыжевой мешок вблизи места ущемления, так как здесь он может быть спаян с грыжевым содержимым.
После вскрытия грыжевого мешка осматривают его содержимое, а также удаляют остатки выпота. Затем, фиксируя грыжевое содержимое рукой, рассекают кольцо ущемления. При этом в случае ущемления грыжи в наружном отверстии пахового канала производят рассечение апоневроза наружной косой мышцы живота кнаружи и кверху.
При ущемлении грыжи в области внутреннего отверстия пахового канала кольцо ущемления рассекают также кнаружи и кверху, учитывая, что с медиальной стороны располагаются нижние надчревные сосуды.
Кольцо ущемления бедренных грыж рассекают под контролем зрения и только в медиальном направлении. Рассекая лакунарную связку, следует остерегаться повреждения запирательной артерии, которая нередко проходит сзади от указанной связки.
Рассечение кольца ущемления при пупочных грыжах и грыжах белой линии живота производят или в продольном (по linea alba), или поперечном направлении.
После того как ущемление будет устранено, из брюшной полости частично извлекают ущемленный орган, чтобы осмотреть его до границ здоровых тканей. Далее решают вопрос о жизнеспособности ущемленного органа. Появление перистальтики, пульсации сосудов и нормальной окраски ущемленной петли кишки после рассечения кольца ущемления свидетельствует об ее жизнеспособности. Восстановлению функции ущемленной кишечной петли способствует обкладывание салфетками, смоченными теплым физиологическим раствором. При появлении нормальной окраски, видимой перистальтики и хорошо выраженной пульсации сосудов брыжейки кишечную петлю вправляют в брюшную полость. Если на стенке кишки имеются десерозированные участки, их необходимо ушить. Неушитые десерозированные участки кишечной стенки служат причиной возникновения спаечной кишечной непроходимости. Кишка с большими дефектами серозного покрова подлежит резекции.
При наличии необратимых патологических изменений в стенке ущемленной кишки, а также в ее брыжейке (тромбоз сосудов) показана первичная резекция кишки. Во избежание послеоперационного расхождения швов анастомоза резекцию кишки следует производить в пределах здоровых тканей, отступив от места ущемления примерно на 40 - 60см в сторону приводящего и на 15 - 20 см в сторону отводящего колена.
Резекцию ущемленной петли кишки начинают с перевязки и пересечения ее брыжейки. При этом следует проверить состояние и расположение кровеносных сосудов, обеспечивающих питание приводящего и отводящего участков кишки. Лигировать сосуды надо так, чтобы не нарушалось питание стенки кишки, участвующей в образовании анастомоза. Этому моменту операции необходимо уделить особое внимание, ибо неумелая мобилизация кишки ведет к несостоятельности швов анастомоза.
После мобилизации кишки на удаляемый участок ее накладывают жомы и кишку отсекают.
Кишечный анастомоз вправляют в брюшную полость. После этого перевязывают и иссекают грыжевой мешок, производят пластику грыжевых ворот и зашивают кожу.
Если имеется пристеночное ущемление (грыжа Рихтера – Литтре), то ущемленный участок кишечной стенки резецируют.
Операции при ущемленных грыжах брюшной стенки
Клиническая картина, патологические изменения в ущемленных органах, функциональные нарушения при ущемленных грыжах сходны с таковыми при непроходимости кишечника различной этиологии. Наиболее тяжело протекают ущемления пупочных грыж, послеоперационных, бедренных, в особенности полностью невправимых.
Клиническая картина зависит в первую очередь от сроков ущемления, возраста больного и сопутствующих патологических изменений сердечно-сосудистой системы, легких. У пожилых больных отмечается склонность к тромбообразованию, снижению компенсаторных возможностей, что значительно осложняет течение болезни. В тяжелых случаях развиваются явления шока, интоксикация, гипохлоремия, обезвоживание, сердечно-сосудистая недостаточность. Операция обычно производится после предварительной подготовки, на что требуется около часа. За этот небольшой промежуток времени необходимо принять ряд мер, облегчающих состояние больного и проведение самой операции.
Рекомендуется с целью дезинтоксикации и выведения из шокового состояния введение противошоковой жидкости, подкожное вливание физиологического раствора поваренной соли или 5 % раствора глюкозы, назначение наркотиков. В связи с недостаточностью сердечной деятельности показано введение камфары, кофеина, кордиамина. Вдыхание кислорода может быть применено как до операции, так и во время нее. При запущенных ущемленных грыжах у пожилых и престарелых лиц с выраженной сердечно-сосудистой недостаточностью следует ограничить количество вводимой жидкости. Показано внутривенное вливание глюкозы (20 мл 40 % раствора).
Тошнота и рвота диктуют необходимость введения желудочного зонда, чтобы обеспечить спокойное проведение операции и предохранить от попадания в трахею и бронхи пищевых масс, тем более что в некоторых случаях приходится прибегать к наркозу. При осложненных ущемленных грыжах еще до операции вводится внутримышечно пенициллин и стрептомицин.
За 20—30 минут до отправки больного в операционную вводят подкожно морфин или омнопон.
Ущемленная грыжа во время подготовки к операции может самостоятельно вправиться. В таких случаях требуется наблюдение, анализ анамнестических данных и клинической картины для решения вопроса о дальнейшей тактике хирурга. При выраженных перитонеальных явлениях приступают к лапаротомии для ревизии состояния ущемленных и самостоятельно вправившихся органов брюшной полости. При спокойной клинической картине больной остается в стационаре для последующей плановой операции.
ОСОБЕННОСТИ ОПЕРАЦИЙ ПРИ УЩЕМЛЕННЫХ ГРЫЖАХ, ДЕТАЛИ ТЕХНИКИ И ПРЕДУПРЕЖДЕНИЕ ОСЛОЖНЕНИЙ
1. Первоочередной задачей хирурга при ущемленных грыжах является немедленная операция для устранения ущемления и выяснения вопроса о жизнеспособности ущемленных органов. Обезболивание производится в большинстве случаев по А. В. Вишневскому 0,25—0,5 % раствором новокаина. Вопрос о применении эфирно-кислородного наркоза решается в индивидуальном порядке. Особая осторожность должна быть проявлена при операции у пожилых.
2. Послойное рассечение тканей производят до апоневроза, затем выделяют грыжевой мешок с подходом к шейке его и ущемляющему кольцу. Вскрытие грыжевого мешка производят осторожно, с учетом непосредственного прилегания раздутых кишечных петель к его стенке. Только после вскрытия грыжевого мешка и определения состояния жизнеспособности ущемленных органов рассекают ущемляющее кольцо.
3. Выделение грыжевого мешка на всем протяжении у больных ослабленных и пожилых не является обязательным. Не рекомендуется выделять полностью грыжевой мешок при наличии рубцовых спаек его с окружающими тканями, особенно у пожилых больных, так как это потребует добавочного времени и будет сопровождаться излишней травмой. В этих случаях лучше ограничиться выделением и пересечением шейки мешка с высокой перевязкой ее (В. И. Разумовский).
5. Ущемленные органы обследуют тщательно для выяснения их жизнеспособности. При отсутствии некротических изменений ущемленные петли кишок при помощи марлевой салфетки фиксируют, чтобы предупредить возможное соскальзывание их в брюшную полость после рассечения ущемляющего кольца. Рассечение ущемляющего кольца до вскрытия грыжевого мешка недопустимо, так как не обследованные ущемленные органы могут ускользнуть в брюшную полость, а обратное извлечение их является уже крайне затруднительным.
6. Ущемляющее кольцо рассекают под контролем зрения с наименьшей травмой. При рассечении ущемляющего кольца в случае бедренной грыжи разрез проводят медиально от шейки мешка, чтобы избежать ранения бедренной вены, прилегающей к латеральной стороне мешка. При пупочных грыжах ущемляющее кольцо рассекают в обе стороны в поперечном направлении. После рассечения кольца ущемленные органы постепенно выводят из брюшной полости для определения их полноценности. При невозможности свободного выведения ущемленных внутренностей операционную рану расширяют (герниолапаротомия) и при показаниях производят срединную лапаротомию.
7. Помимо явного некроза, наблюдаются участки ущемления, в которых нет ясных признаков начинающегося некроза, но наблюдается ослабление перистальтики, венозная гиперемия, долго сохраняющаяся, несмотря на орошение теплым физиологическим раствором. В этих случаях необходимо обследование брыжейки для определения пульсации ее сосудов и исключения тромбоза.
Однако длительное размышление о жизнеспособности кишки нежелательно. Подозрительная петля должна быть резецирована, так как погружение ее в брюшную полость опасно.
При осмотре выведенных петель кишок и брыжейки необходимо вводить в нее раствор новокаина для улучшения кровообращения и уменьшения болезненных ощущений, что полезно и при операциях, производимых под общим обезболиванием.
При определении полноценности кишечных петель весьма важно помнить, что некроз кишки начинается со стороны слизистой оболочки. Со стороны же брюшинного покрова кишки значительные изменения появляются позже. При наличии на отдельных участках ущемленной кишки темноватых пятен в подсерозном слое следует думать о некротических изменениях в слизистой оболочке кишки и резецировать соответствующий участок кишечной петли.
Особое внимание при осмотре ущемленных участков кишечника необходимо уделить странгуляционной борозде, на протяжении которой травма кишечной стенки выражена наиболее резко. Погружение странгуляционной борозды путем надвигания на нее прилегающих участков брюшинного покрова тонкой кишки с последующим наложением швов следует признать необоснованным и опасным, так как нередко наблюдаются серьезные осложнения — расхождение швов, перитонит, стриктуры кишки. Летальность при ушивании странгуляционной борозды достигает 15 % и выше (Б. А. Петров). Погружение в просвет кишки участка пристеночного ущемления далеко не безопасно, клиновидное иссечение омертвевшего участка не всегда гарантирует от дальнейшего развития некроза.
Резекция приводящего отрезка кишки должна быть произведена на расстоянии 30—40 см от патологически измененного участка, резекция отводящего отрезка — на расстоянии 15—20 см. Такие пределы резекции на уровне несомненно хорошей пульсации сосудов брыжейки гарантируют наилучшее восстановление функции кишечника и предупреждают возможный некроз кишки на участках ее, ошибочно принятых во время операции за полноценные.
После неоправданных экономных резекций нередко наступает длительный парез кишечника, приводящий к дистрофическим изменениям и нарушению кровообращения в стенке кишки. Эти изменения могут сами по себе вызвать несостоятельность анастомоза с последующим расхождением швов и перитонитом.
При резекции кишки рекомендуется с целью дезинтоксикации опорожнять переполненный приводящий отрезок. После тщательного отграничения выведенного приводящего отрезка кишечной петли проводится удаление содержимого кишки при помощи отсасывающего аппарата или путем введения дренажной трубки. Участки введения иглы и дренажной трубки закрываются ранее наложенным кисетным швом.
При пересечении тонкой кишки, как приводящего, так и отводящего концов, необходимо обратить внимание на состояние слизистой оболочки и, если она имеет темно-багровый цвет, расширить резекцию в стороны до пределов неизмененной слизистой оболочки.
При омертвении сальника резекцию его необходимо производить отдельными участками, без образования массивной общей культи. Большая культя значительно деформирует сальник, при ней возможно соскальзывание лигатуры.
В случае наличия на стенке десерозированных участков при несомненной жизнеспособности кишки последние надо ушить в поперечном направлении к оси кишки. Перитонизация этих участков необходима для профилактики возможных в дальнейшем сращений как с петлями кишок, так и с париетальной брюшиной.

Рис. 14. Операция при ущемленной грыже, осложнившейся флегмоной грыжевого мешка (по С. В. Лобачеву и О. И. Виноградовой).
о — первый этап операции: лапаротомия, наложение анастомоза; б — второй этап операции: удаление омертвевших кишечных петель через разрез по месту грыжевого выпячивания.
При обширных десерозированных участках кишки ушивание нецелесообразно, и должен быть поставлен вопрос о резекции.
При ущемленных грыжах, осложненных флегмоной, показана срединная лапаротомия. Ущемленные кишечные петли выключают. Накладывают анастомоз между приводящим и отводящим концами кишки (рис. 14, а). В брюшную полость вливают антибиотики (200 000—300 000 ЕД пенициллина и 0,25 г стрептомицина в 20 мл 0,25 % раствора новокаина) и вводят капиллярную резиновую трубочку для введения антибиотиков в послеоперационном периоде. Зашивают брюшную рану. Выключенную ущемленную петлю кишки удаляют через разрез над грыжевым выпячиванием (рис. 14, б). Герниотомную рану по показаниям тампонируют.
При неосложненных ущемленных грыжах пластическое закрытие грыжевых ворот проводится по одному из наиболее простых способов. Под кожу вводят выпускник. Назначают антибиотики.
После операции по поводу ущемленной грыжи могут развиться осложнения, наблюдаемые при операции по поводу кишечной непроходимости. Интоксикация, перитонит осложняют течение послеоперационного периода, степень тяжести которого связана с длительностью ущемления, сроками госпитализации и операции, с возрастом больного и сопутствующими заболеваниями, главным образом сердечнососудистой системы и легких.
При уходе за больным учитываются осложнения ущемленных грыж, выявленные при операции (омертвение кишечных петель, флегмона грыжевого мешка), оперативный подход (герниолапаротомия, лапаротомия) и способ закрытия раны (неполное зашивание, дренажи, тампонада), размеры произведенной резекции кишечника.
После операции больному в постели придается полусидячее положение (функциональная кровать). Проводится наблюдение за состоянием сердечно-сосудистой системы, измеряется артериальное давление. Для борьбы с интоксикацией производится внутривенное капельное вливание физиологического раствора поваренной соли и 5 % раствора глюкозы. При заболеваниях сердечно-сосудистой системы введение жидкостей ограничивается до 500 мл.
При назначении всех внутривенных и подкожных вливаний необходим индивидуальный подход с динамическим наблюдением за больным (профилактика перегрузки малого круга кровообращения).
В первые дни после операции перед сном вводится морфин или пантопон (омнопон). Со 2-го дня обращается внимание на активные движения в постели и дыхательную гимнастику. После операции с резекцией кишки в первые 2—3 дня дается только жидкая пища. После отхождения газов больному разрешаются слизистые супы. Расширение диеты возможно при общем хорошем состоянии больного и полном отсутствии перитонеальных явлений и пареза кишечника. Через 2—3 недели больного переводят на общий стол.
Если в первые дни после операции наблюдается паретическое состояние кишечника, сопровождающееся метеоризмом, показаны отсасывание желудочного содержимого через тонкий зонд и поясничная блокада по А. В. Вишневскому. Эти мероприятия снижают болевые ощущения, уменьшаютявления метеоризма и тем самым улучшают общее состояние больного.
Наибольший процент летальности в течение первых 8 дней после операций по поводу ущемленных грыж у пожилых больных связан с легочными осложнениями. Раннее вставание, регулярная дыхательная гимнастика, оксигенотерапия и антибиотики способствуют нормализации дыхания. По данным Ю. В. Астрожникова (1962), на 130 оперированных больных с ущемленными грыжами в возрасте старше 50 лет летальность составила 4,6 %.
В послеоперационном периоде особого внимания требуют оперированные больные пожилого и старого возраста. Из большого статистического материала Института скорой помощи имени Н. В. Склифосовского (1928—1956) видно , что летальность у больных с ущемленными грыжами до 60 лет составляет 2 % , в группе больных от 60 до 70 лет летальность возрастает до 11 % , а у лиц старше 70 лет доходит до 22,8 %. В послеоперационном периоде необходимо наблюдение за раной , чтобы при осложнении (нагноение, обширная гематома) своевременно частично или полностью раскрыть ее (особенно при осложненных грыжах). Кожные швы снимают на 7—8-й день, у детей — на 5—6-й. У пожилых больных снятие швов производится на 2—3 дня позднее.
Выписка больного зависит от общего состояния, возраста, заживления раны. Больному, выписывающемуся из больницы, должна быть выдана расширенная справка о деталях произведенной операции (резекция кишечника, сальника, кишечный анастомоз, удаление червеобразного отростка). Эти данные значительно облегчат последующие осмотры больного.
Летальность при ущемленных грыжах
Поставленные 1-м пленумом хирургов РСФСР (1957) задачи в отношении организационных и лечебно-тактических мероприятий, касающихся ущемленных грыж, требуют для своего выполнения большой инициативы хирургов и руководителей отделов здравоохранения. Состояние лечебной помощи при ущемленных грыжах имеет тенденцию к прогрессивному улучшению, но все же результаты оперативного лечения ущемленных грыж оставляют желать лучшего.
В начале XX века летальность при ущемленных грыжах, по данным Бондарева (1906), равнялась 23,5 %; после операций, сопровождавшихся резекцией кишки, наложением искусственного заднего прохода летальность достигала 83 %. По данным С. И. Спасокукоцкого (1908), послеоперационная летальность при ущемленных грыжах составляла 17,3 %.
Н. И. Краковский на 1-м пленуме Всероссийского общества хирургов привел данные о летальности при ущемленных грыжах. По Ленинграду летальность в 1955 г. составляла 4,7 %, в 1956 г. —2,5 %. По данным Ленинградского института скорой помощи имени Ю. Ю. Джанелидзе, с 1945 по 1954 г. она не превышала 1,9 %. В 1955—1956 гг. летальность в Москве составляла 3,5 и 3,4 %, в Институте скорой помощи имени Н. В. Склифосовского за тот же период —1,8 %. Летальность при осложненных формах ущемленных грыж, по данным Л. И. Гарвина и Е. К. Реймерса (1957), возрастает до 12,3 %. Послеоперационная летальность при ущемленных грыжах белой линии составляет 1,5 %, при паховых —2,4 %, бедренных —3,7 % и пупочных —5,4 % (Б. А. Петров, 1957).
Читайте также:


