Сшивание век при кератите
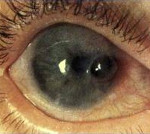
Нейрогенный кератит – воспалительно-дистрофические изменения роговицы, развивающиеся на фоне инфекционного или травматического поражения тройничного нерва. Нейрогенный кератит проявляется снижением или отсутствием чувствительности роговицы, невралгическими болями, помутнением и язвой роговицы. В диагностике нейрогенного кератита используется биомикроскопия глаза, флуоресцеиновая проба, определение чувствительности роговицы, исследование мазков с конъюнктивы культуральным и ПЦР-методом, ИФА. Лечение нейрогенного кератита преимущественно местное; назначаются инсталляции противовирусных препаратов, закладывание антибактериальных мазей, субконъюнктивальные инъекции, новокаиновые блокады, витамины; диатермия на шейные симпатические ганглии.
Общие сведения
К группе нейрогенных кератитов в офтальмологии относят нейропаралитический и нейротрофический кератиты. Патогенез нейрогенного кератита связан с поражением тройничного нерва, что приводит к резкому снижению или потере чувствительности роговицы, замедлению регенеративных процессов и рецидивирующим воспалениям роговой оболочки. В исходе нейрогенного кератита отмечается уменьшение прозрачности роговицы различной степени выраженности и снижение ее оптических свойств.

Причины нейрогенного кератита
В основе патогенеза нейрогенного кератита лежит поражение первой ветви тройничного нерва - глазного нерва, иннервирующего глазное яблоко. Поражение чаще происходит в области гассерова узла (ганглия тройничного нерва), реже - чувствительных ядер ствола головного мозга.
Непосредственными причинами нейрогенного кератита могут выступать инфекционные или травматические факторы. В частности, блокирование проводимости глазного нерва нередко вызывается аденовирусами, герпесвирусами (простого герпеса, опоясывающего герпеса) и др. Травматическое повреждение первой ветви тройничного нерва может быть обусловлено пересечением глазного нерва в ходе операции, инъекцией в область ганглия, экстирпацией гассерова узла, наличием сдавливающих нерв опухолей и инородных тел.
При таких поражениях первой ветви тройничного нерва отмечается урежение защитных движений век (моргания), снижение чувствительности, нарушение трофики и увлажненности роговицы. В утратившей чувствительность роговице со временем развиваются дистрофические процессы и вялотекущее воспаление – нейрогенный кератит.
Симптомы нейрогенного кератита
В отличие от кератитов другой этиологии, клиника нейрогенного кератита имеет свои характерные особенности. Течение нейрогенного кератита длительное время может быть бессимптомным. По причине резкого снижения или отсутствия чувствительности роговицы патогномоничный роговичный синдром не развивается: нет слезотечения, светобоязни, блефароспазма, субъективных ощущений инородного тела в глазу, перикорнеальной инъекции сосудов. Из неврологических симптомов при нейрогенном кератите может отмечаться типичный для невралгии тройничного нерва болевой синдром. При герпесвирусной этиологии поражения на коже века, лба и носа и по ходу I ветви тройничного нерва могут появляться герпетические пузырьки.
При нейрогенном кератите со временем поверхность роговицы приобретает шероховатость и помутнение. Нейротрофические изменения вначале развиваются в центральной зоне роговицы: появляется отечность и вздутие поверхностного эпителия, его слущивание с образованием эрозий и обширного сливного дефекта блюдцеобразной формы. Края и дно образующейся язвы длительное время могут оставаться чистыми. При своевременном лечении нейрогенного кератита язва заживает, оставляя после себя незначительное локальное помутнение роговицы.
В случае присоединения кокковой флоры появляется мутный налет серовато-белого или желтоватого цвета с последующим формированием гнойной язвы роговицы. При неблагоприятном течении нейрогенного кератита изъязвление роговицы может привести к ее перфорации и полному разрушению.
Нейротрофические изменения в роговице могут развиваться в различные сроки после поражения первой ветви тройничного нерва – от нескольких суток до многих месяцев. Обычно течение нейрогенного кератита длительное и вялое; заболевание длится годами: при этом язва может то заживать, то появляться вновь.
Диагностика нейрогенного кератита
При диагностике нейрогенного кератита офтальмологом учитывается связь заболевания с перенесенными аденовирусными или герпесвирусными инфекциями, механическим повреждением глаза и другими возможными факторами. План обследования пациента включает проведение офтальмологических исследований, лабораторных тестов, консультации невролога и отоларинголога.
Морфологические изменения роговицы при нейрогенном кератите оцениваются с помощью биомикроскопии глаза, эндотелиальной и конфокальной микроскопии роговицы. Для определения эрозий и язвы роговичной поверхности выполняется флюоресцеиновая инстилляционная проба. Корнеальный рефлекс при нейрогенном кератите оценивается путем проведения эстезиометрии или теста на чувствительность роговицы.
Для выявления инфекционных факторов нейрогенного кератита прибегают к цитологическому и бактериологическому исследованию мазка с конъюнктивы, проведению ИФА крови, ПЦР-исследованию эпителия соскоба.
При необходимости, для исключения опухолевой компрессии тройничного нерва, может назначаться рентгенография орбиты, рентгенография черепа, рентгенография околоносовых пазух.
Лечение нейрогенного кератита
При выявлении нейрогенного кератита проводится терапия, направленная на улучшение трофики роговицы, стимуляцию обменных процессов и скорейшую эпителизацию дефектов. С этой целью местно назначаются инстилляции глазных капель (растворов метилэтилпиридинола, таурина, витамина А), закладывание в конъюнктивальную полость глазных мазей и гелей на основе гемодиализата крови телят или декспантенола, субконъюнктивальные инъекции метилэтилпиридинола или пентагидроксиэтилнафтохинона. В терапию нейрогенных кератитов вирусной этиологии дополнительно включаются противовирусные препараты (ацикловир, интерфероны, калия полирибоаденилат). Для стимуляции репаративных процессов показаны лазерстимуляция и магнитотерапия с кератопластическими лекарственными средствами, электрофорез с йодистым калием.
Системное лечение нейрогенного кератита проводится с помощью перорального и внутримышечного введения НПВС (индометацина, диклофенака и др.), витаминов группы В, аскорбиновой кислоты. Из физиотерапевтических процедур показана диатермия на область шейных симпатических ганглиев. Для купирования невралгических болей проводятся новокаиновые блокады до ходу поверхностной височной артерии.
Профилактика вторичного инфицирования роговицы при нейрогенном кератите требует назначения антибактериальных капель, субконъюнктивального или парабульбарного введения противомикробных растворов.
Для обеспечения защиты роговицы от высыхания и инфицирования рекомендуется ношение полугерметических очков или защитной повязки. При угрозе перфорации роговицы прибегают к блефарорафии (сшиванию век), оставляя щель у внутреннего угла глаза для инстилляций лекарственных препаратов.
Прогноз и профилактика нейрогенного кератита
Течение нейрогенного кератита чаще хроническое, рецидивирующее. Исходом нейрогенного кератита служит помутнение роговицы различного размера и интенсивности (от легкого облачка до бельма), в той или иной степени снижающее остроту зрения.
Профилактика нейрогенного кератита диктует необходимость повышения общей реактивности организма, предупреждение развития инфекционных заболеваний, исключения травм глаза.
Доброго времени суток, дорогие читатели!
В сегодняшней статье мы рассмотрим с вами такое заболевание глаз, как – кератит, а также его симптомы, причины, виды, диагностику, лечение, лекарства, народные средства и профилактику. Итак…
Что такое кератит?
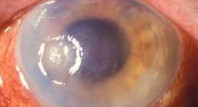
Кератит – воспалительное заболевание роговицы глаза, характеризующееся ее изъязвлением и помутнением.
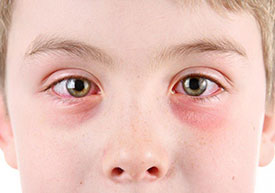
Основные симптомы кератита – боль в глазах, их покраснение, слезотечение, светобоязнь, снижение остроты зрения. В конечном результате, развитие кератита может привести к появлению бельма и потере зрительной функции.
Основные причины кератита – травмирование передней части глазного яблока (химическое, механическое или термическое), инфицирование глаза, наличие различных глазных патологий (нарушения обменных процессов, иннервации и др.).
Довольно частыми заболеваниями, которые сопровождают кератит являются – конъюнктивит (воспаление слизистой оболочки глаза), ирит (воспаление радужной оболочки), циклит (воспаление цилиарного тела) и склерит (воспаление склеры).
Роговица глаза представляет собой переднюю часть глазного яблока, выполняющая защитную, оптическую и опорную для глаза и зрения функции. По виду, роговица напоминает выпуклую наружу линзу, однако это только на вид, т.к. это относительно сложная часть глаза, состоящая из 5 слоев, крепкая на прочность, обладающая некоторым отзеркаливанием.

Иннервация (управление) роговицей осуществляется вегетативными, трофическими и чувствительными нервами. Кровеносных же сосудов в роговице нет, поэтому функцию ее питания выполняют внутриглазная и слезная жидкость, а также сосуды, размещенные вокруг роговицы. Благодаря этой особенности, современная медицина с успехом осуществляет пересадку роговицы.
Развитие кератита обычно обусловлено двумя основными причинами:
1. Травмирование глаза — когда из-за патологического воздействия на глаз нарушается питание или иннервация роговицы.
2. Инфицирование роговицы – когда иммунитет направляет к инфекции на глазе защитные клетки, образующие инфильтрат (состоит преимущественно из лимфоидных и плазматических клеток, измененных клеток стромы и полинуклеарных лейкоцитов) и отечность. Один из слоев роговицы – эпителий, из-за воздействия на него большого количества инфильтратов может отслоится и слущиться. Роговица становится шероховатой, изъязвляется, теряет свой блеск и зеркальность. Малые инфильтраты обычно рассасываются и бесследно исчезают, глубокие, помимо отслаивания, могут также оставлять помутнения пораженного глаза различной степени выраженности.
В случае воздействия на глаз бактериальной гноеродной инфекции, появление инфильтратов может сопровождаться наличием на роговице гнойного содержимого, некротическим процессам в ее тканях, образованием язв. Далее, язвы обычно заполняются рубцовой тканью и образовывают лейкому.
Кератит, наряду с конъюнктивитом и блефаритом является одним из самых распространенных заболеваний глаз.
МКБ-10: H16;
МКБ-9: 370.
Кератит — симптомы
Выраженность клинических проявлений кератита во многом зависят от типа поражения роговицы, а также типом инфекции, приводящей к развитию болезни.
- Покраснение глаз;
- Боль в глазах;
- Повышенная слезоточивость
- Помутнение роговицы и ее отек;
- Снижение зеркальности глаз;
- Боль в глазах;
- Светобоязнь;
- Снижение остроты зрения;
- Непроизвольное подергивание глазных мышц (блефароспазм);
- Расширение сосудов в глазном яблоке, а также их преобразование на вид в ярко-красное разветвленное дерево (васкуляризация);
- Снижение чувствительности роговой оболочки;
- Наличие на роговой оболочке инфильтрата, цвет которого зависит от его состава (если преобладают лимфоидные клетки – сероватый, а если лейкоциты – желтоватый);
- Иногда, при наличии на роговице инфильтрата, человек может ощущать посторонний предмет в глазу.

Инфильтрат при кератите может быть различным по размеру и форме – иногда он локализуется в одном месте, а иногда захватывает и всю поверхность глаза. Инфильтрат обладает свойством отслаиваться и отпадать от роговицы, а на его месте наблюдаются эрозии.
Осложнения кератита
- Прободения роговицы;
- Десцеметоцеле;
- Бельмо на глазу;
- Глаукома;
- Катаракта;
- Склероз оболочек глаза;
- Лимбит;
- Потеря зрения.
Кератит – причины

Среди основных причин кератита можно выделить:
Иногда причину кератита выяснить не удается.
Виды кератита

Классификация кератита производится следующим образом:
1. Экзогенный – причиной болезни являются внешние факторы. Подразделяется на:
— Травматический – заболевание обусловлено повреждение роговицы механическим, химическим, термическим или лучевым воздействием.
— Инфекционный – заболевание обусловлено инфицированием глаза, особенно при его травме или ношении контактных линз. В зависимости от возбудителя может быть:
- Вирусный кератит – в 70% случаев вызывается вирусами герпеса – простого (Herpes simplex) и опоясывающего (Herpes zoster)
- Бактериальный кератит — наиболее частыми возбудителями являются стафилококк, синегнойная палочка
- Грибковый кератит;
- Обусловленный другими видами инфекции – амёбный или акантамёбный кератит, развивающийся при воздействии на роговицу акантамёбы (Acanthamoeba) и простейших.
— Кератиты, обусловленные конъюнктивитом, заболеванием мейбомиевых желез и других частей века.
— Кератит, обусловленный эрозией роговицы.
2. Эндогенный – причиной болезни являются внутренние факторы. Подразделяется на:
- Инфекционный кератит: туберкулезный (гематогенный, аллергический), сифилитический, герпетический;
- Нейропаралитический – обусловленный нарушением иннервации роговицы, и характеризуется резким снижением, а после и полным отсутствием чувствительности роговицы глаза;
- Авитаминозный – обусловленный недостаточным поступлением в организм витаминов;
- Аллергический – обусловленный аллергией;
- Увеальный;
- Дистрофический — причиной болезни являются патологии в строении глаза.
3. Идиопатический – причину болезни выяснить не удается.
- Острый;
- Подострый;
- Хронический;
- Рецидивирующий.
- Центральный – находится в центре роговицы (глаза);
- Периферический – воспаление расположено на краю роговицы.
- Поверхностный – характеризуется поражением верхнего слоя роговицы, о чем свидетельствуют светло-красные мелкие сосуды;
- Глубокий – характеризуется поражением нижнего слоя роговицы, о чем свидетельствуют темно-красные крупные сосуды.
Нитчатый кератит – одна из форм хронического воспаления роговицы глаза, развитие которой обусловлено гипофункцией слезных желез (недостаточная выработка слез) и высыханием корнеального эпителия. Характеризуется нитевидными выделениями из глаз, светобоязнью, раздражением и жжением глаз, сухостью носоглотки.
Розацеа-кератит – воспаление роговицы с образованием инфильтрата, развивающееся на фоне розовых угрей на коже лица (розацеа). Обычно сопровождается наличием силизсто-гнойного ирита и конъюнктивита, роговичным синдромом, изъязвлением роговицы.
Диагностика кератита
Диагностика кератита включает в себя:
- Визуальный осмотр глаза, анамнез;
- Взятие соскоба с роговицы глаза для исследования на наличие патологической микрофлоры;
- Проведение инстилляционной пробы с раствором флюоресцеина;
- Визометрию.

Кератит – лечение

Как лечить кератит? Лечение кератита глаза обычно проводится в условиях стационара, и включает в себя:
1. Медикаментозное лечение;
2. Хирургическое лечение.
Важно! Перед применением лекарственных препаратов обязательно обратитесь к лечащему врачу!
В случае, если соскоб с глаза покажет, что причиной воспаления роговицы стал какой-либо вид инфекции, проводится противоинфекционная терапия. В зависимости от типа возбудителя назначаются антибактериальные, противовирусные или противогрибковые препараты.
Антибиотики при кератите – назначаются при воспалении роговицы глаза из-за бактериальной инфекции. В начале применяются антибиотики широкого спектра действия, а после получения данных с бакпосева, при необходимости, антибиотик могут назначить более целенаправленно.
Массивная антибактериальная терапия должна сочетаться дополнительным приемов витаминов – С, В1, В2, В3 (РР) и В6.
Противовирусные препараты при кератите — назначаются при воспалении роговицы глаза из-за вирусной инфекции.
Важно! Применение кортикостероидов может привести к усиленному изъязвлению и перфорации роговицы, поэтому их применение допускается строго под контролем лечащего врача и только после стихания острой фазы воспалительного процесса!
В случае необходимости, врач может назначить хирургические методы лечения кератита (операцию), наиболее распространёнными из которых являются:
- Тарзорафия – частичное или полное ушивание краев век;
- Оптическая иридэктомия — иссечение участка радужной оболочки;
- Антиглаукоматозная операция – направлена на снижение внутриглазного давления и нормализацию зрительной функции;
- Кератопластика – замена поврежденного участка роговицы на трансплантат (пересадка роговицы).
Кератит – лечение народными средствами

Важно! Перед применением народных средств против кератита обязательно проконсультируйтесь с лечащим врачом!
Облепиха. Для купирования симптоматики воспаления роговицы, с первого дня можно ежечасно закапывать глаз маслом облепихи, в последующие сутки закапывание нужно делать раз в 3-4 часа. Облепиховое масло также повышает остроту зрения.
Алоэ. Срежьте пару крупных листков взрослого алоэ (растению должно быть не моложе 3х лет) и завернув в бумагу, положите их на 7 дней в холодильник, для настаивания. После отожмите из листков сок, процедите его, слейте в стеклянную тару, и растворите в нем 1 крупинку (размером с пшеничное зерно) мумиё. Полученную смесь нужно применять в виде глазных капель, закапывая ними оба глаза по 1 капле 1 раз в сутки. На второй месяц для закапывания можно применять чистый сок, без мумие.
Прополис. При вирусных кератитах, ранениях и ожогах, роговицу можно закапывать 1% водного экстракта прополиса, по 1 капле, 4-10 раз в сутки. В случае развития глаукомы и катаракты, курс продолжают до 6 недель, после делается перерыв и курс повторяют.
Чистотел. Смешайте между собой сок травы чистотел с водным экстрактом прополиса, в пропорции 1:3. Закапывать средством глаза нужно на ночь по 2-3 капли, особенно при гнойных процессах и образовании бельма. В случае выраженного раздражения глаза и его пощипывания, к соку чистотела добавить немного больше водного экстракта прополиса.
Лечение чесноком по методу Игоря Василенко. Данное средство замечательно подходит для лечения герпетического кератита и герпеса на губах. Для приготовления средства необходимо выдавить над столовой ложкой через чеснодавку зубчик чеснока, после поместить кашицу с соком в небольшую емкость, например в пузырек из под жидкого лекарства. После залейте чесночную кашицу 1 ст. ложкой кипяченной охлажденной воды. После приложите палец к горлышку пузырька и тщательно взболтайте средство, и смоченным пальцем смажьте закрытое веко (снаружи). Подождите минуты 2, пока средство впитается в кожу века и повторите процедуру. Для профилактики повторного развития герпетического кератита, делайте смачивание чесночным средством глаза каждый день. Хранить средство можно до 10 дней в холодильнике, или же 2-4 дня при комнатной температуре.
Профилактика кератита
Профилактика кератита включает в себя:
- Соблюдение правил личной гигиены, не трогать глаза и другие части лица немытыми руками;
- Своевременное лечение различных заболеваний, особенно органов зрения;
- Сбалансированное питание с преобладанием в пище продуктов, обогащенных витаминами и минералами;
- При длительной работе за компьютером периодически делать паузу с проведением нескольких упражнений для глаз.
К какому врачу обратится при кератите?
Видео о кератите
Кератит – это воспаление роговой оболочки. Одно из наиболее частых поражений переднего отдела глазного яблока, приводящее к понижению зрения.
Кератит – причины, механизм возникновения и развития (этиология и патогенез)
Этиология весьма разнообразна. Заболевание возникает вследствие инфекции (микробная, вирусная, грибковая), повреждения (механическое, химическое, термическое и др.), нарушения иннервации роговицы, расстройства обмена веществ, лагофтальма, гиперсекреции мейбомиевых желез, аллергии. В некоторых случаях этиология остается невыясненной.
Патогенез. В роговой оболочке появляются отек и инфильтраты. Инфильтраты состоят преимущественно из лимфоидных клеток, полинуклеарных лейкоцитов и небольшого количества плазматических клеток, а также из измененных клеток стромы роговицы. Эпителий над инфильтратами может отслаиваться и слущиваться, появляются эрозии, роговица становится шероховатой и теряет свой блеск. После развития инфильтрата или одновременно с ним из конъюнктивы и склеры в роговую оболочку врастают поверхностные и глубокие сосуды. Небольшие поверхностные инфильтраты обычно рассасываются бесследно, глубокие – оставляют помутнения различной выраженности.
При осложнении гнойной инфекцией инфильтраты протекают с некрозом ткани роговицы и обычно изъязвляются. Язвенный дефект в дальнейшем заполняется рубцовой тканью, образуя лейкому.
Различают экзогенные и эндогенные кератиты.
Экзогенные кератиты: травматические кератиты, обусловленные механическим, химическим и другим повреждением; инфекционные кератиты бактериального происхождения; кератиты вирусной этиологии; грибковые заболевания роговой оболочки; кератиты, вызванные заболеваниями конъюнктивы, век и мейбомиевых желез.
Эндогенные кератиты: инфекционные кератиты, нейрогенные кератиты, кератиты при гипо– и авитаминозах; кератиты неясной этиологии.
Кератит – симптомы (клиническая картина)
Кератиты различной этиологии характеризуются рядом общих симптомов. Возникают боли в пораженном глазу, слезотечение, светобоязнь, понижается острота зрения. Появляются блефароспазм, перикорнеальная или смешанная инъекция сосудов глазного яблока, инфильтраты или язвы роговицы, васкуляризация и нарушение чувствительности роговой оболочки. В зависимости от клинической формы заболевания могут отмечаться все перечисленные симптомы или некоторые из них.
Основным симптомом кератита является нарушение прозрачности роговицы, обусловленное ее отеком и инфильтрацией клеточными элементами. Эпителий роговой оболочки утрачивает свой блеск, становится шероховатым, как бы истыканным, иногда отслаивается и слущивается. Образуется поверхностный дефект (эрозия).
Инфильтраты различной величины и формы, единичные или множественные, располагаются в разных участках, иногда захватывают всю роговицу. Они могут локализоваться в поверхностных или глубоких слоях. В зависимости от характера клеточных элементов цвет инфильтрата различный: серый – при наличии лимфоидных клеток и желтый – при наличии лейкоцитов (гнойный инфильтрат).
Нередко кератиты сопровождаются воспалением конъюнктивы, склеры, радужной оболочки, цилиарного тела, а иногда почти всех оболочек глазного яблока (кератоконъюнктивит, кератосклерит, кератоувеит). Исходом кератитов обычно являются различной интенсивности помутнения роговой оболочки вследствие развития соединительнотканных рубцов. Они могут иметь вид нежного поверхностного помутнения, не оказывающего заметного влияния на остроту зрения, или же грубого помутнения (лейкома), резко понижающего остроту зрения.
Некоторые формы кератитов имеют весьма характерную клиническую картину.
Кератит при несмыкании глазной щели. Обычно в нижней части роговицы образуется язва, которая вследствие отторжения некротических участков медленно углубляется и может захватить все слои роговицы. Пораженная зона роговицы имеет матовый вид. При присоединении вторичной инфекции может наступить гнойное расплавление роговицы.
Мейбомиевый кератит характеризуется появлением у лимба поверхностных инфильтратов серовато–желтоватого цвета, круглой формы, они часто изъязвляются. В глубь роговицы процесс обычно не распространяется.
Нейропаралитический кератит отличается резким снижением или отсутствием чувствительности роговицы. Светобоязнь, слезотечение и блефароспазм обычно отсутствуют. Часто бывают сильные невралгические боли. В неосложнепных случаях процесс начинается с помутнения поверхностных слоев роговицы и слущивания эпителия в центре. Образуется блюдцеобразная язва. Затем она распространяется по всей поверхности роговицы, оставляя свободной лишь узкую зону на периферии. В случае присоединения вторичной инфекции возникает гнойное воспаление, которое может закончиться перфорацией роговицы или ее полным разрушением. Течение заболевания длительное вследствие нарушения трофики роговой оболочки.
При нитчатом кератите на фоне умеренного раздражения глаза возникают зуд, светобоязнь и появляется своеобразное отделяемое, содержащее тонкие нити, которые одним концом прикрепляются к роговице. Нити представляют собой дегенерированные и скрученные клетки роговичного эпителия. На месте удаленной нити остается точечная эрозия. Роговица поражается обычно в нижней половине – возникают точечные помутнения эпителия, инфильтраты и эрозии. Эти изменения отчетливо выявляются при биомикроскопии с окраской флюоресцеином. Чувствительность роговицы сохраняется. В связи с парацентральной локализацией процесса острота зрения остается достаточно высокой.
Заболеванию сопутствуют другие симптомы – сухость во рту и носоглотке, затруднения при глотании, нарушение деятельности пищеварительного тракта, хронический полиартрит, преждевременное выпадение зубов (см. Гипофункция слезных желез). Розацеа–кератит развивается обычно при розовых угрях лица и проявляется в трех формах. При легкой форме (поверхностный краевой инфильтрат) вблизи лимба появляются изъязвляющиеся инфильтраты. Иногда здесь отлагаются соли кальция, поэтому помутнения имеют ярко–белый цвет. Более тяжелая форма (субэпителиальный инфильтрат) сопровождается поражением глубоких слоев роговой оболочки и васкуляризацией ее в виде треугольника с основанием у лимба. Наиболее тяжело протекает розацеа–кератит при развитии язвы (прогрессирующая язва) с распространением процесса по всей поверхности роговицы.
Кератит, вызванный синегнойной палочкой, протекает особенно тяжело, в период образования абсцесса в толще роговицы сопровождается сильной болью. В процесс обычно вовлекаются внутренние оболочки глаза. Иногда наступает перфорация роговицы с исходом в атрофию глазного яблока.
Описание других клинических форм кератитов см. Герпес глаза. Инородное тело глаза и йлазницы, Кератомаляция, Ксероз, Ожог глаз, Офтальмомикозы, Сифилис глаза и его придатков, Туберкулез глазной.
Диагноз ставят на основании характерных клинических симптомов. Поверхностные кератиты и кератоконъюнктивиты с распадом роговичной ткани, в частности гнойные язвы, характерны для процессов, вызванных экзогенными факторами. В соскобе с инфильтрата обнаруживают патогенную микрофлору, имеются сопутствующие заболевания слезного мешка (дакриоцистит), в анамнезе – нередко травма глаза.
Для эндогенного кератита характерно поражение глубоких слоев роговицы без распада ее ткани. С целью выяснения этиологического фактора необходимо проведение различных общих и лабораторных исследований, а также тщательный анализ анамнестических данных, так как эндогенные кератиты всегда являются симптомами общего заболевания. Установлению диагноза помогает биомнкроскопия при помощи щелевой лампы. Мелкие дефекты эпителия роговой оболочки легко выявляются после инсталляции 1% раствора флюоресцеина.
Дифференциальный диагноз проводят с дегенеративными процессами в роговой оболочке. Первичные дегенерации роговицы обычно двусторонние, отличаются хроническим течением, медленно прогрессируют, лишь изредка отмечается светобоязнь, и периодическое раздражение глаз, васкуляризация роговицы отсутствует, чувствительность ее понижена.
Кератит – лечение
Лечение часто проводится в условиях стационара, особенно при остро протекающих и гнойных кератитах. При выяснении этнологии прежде всего проводят лечение заболевания, вызвавшего кератит.
С целью уменьшения воспалительных явлений и болей, а также для предупреждения сращения и заращения зрачка – раннее назначение мидриатических средств: инсталляции 1% раствора атропина сульфата 4–6 раз в день, атропина в полимерной пленке 1–2 раза в сутки, на ночь 1% атропиновая мазь, электрофорез с 0,25–0,5% раствором атропина. При токсических явлениях, вызываемых атропином, его заменяют 0,25% раствором скополамина гидробромида. Оба эти средства можно сочетать с инсталляциями 0,1% раствора адреналина гидрохлорида или 1–2% раствора адреналина гидротартрата. Для лучшего расширения зрачка за нижнее веко закладывают ватный тампон, пропитанный 0,1% раствором адреналина гидрохлорида, на 15–20 мин 1–2 раза в день или вводят раствор адреналина в количестве 0,2 мл субконъюнктивалыю.
При осложнениях (повышение внутриглазного давления) назначают миотические средства (1% раствор пилокарпина гидрохлорида, и др.) и диакарб по 0,125–0,25 г 2–4 раза в день.
Для лечения больных бактериальными кератитами и язвами роговой оболочки назначают антибиотики широкого спектра действия – неомицин, мономицин, канамицин, гентамицин в виде инсталляций 0,5–1% растворов 4–6 раз в день. Используют также 0,5% мази из этих антибиотиков, неомицин в глазной лекарственной пленке. Местно применяют и другие антибиотики: тетрациклин, эритромицин, дибиомицин, дитетрациклин в виде 1% глазной мази. Выбор антибиотика целесообразно проводить в зависимости от чувствительности к нему патогенной микрофлоры.
При тяжелых язвах роговицы неомицин, мономицин или канамицин дополнительно вводят под конъюнктиву в дозе 10 000 ЕД, в особых случаях до 25 000 ЕД. Субконъюнктивально вводят также линкомицин по 10 000–25 000 ЕД, стрептомицин–хлоркальциевый комплекс по 25 000–50 000 ЕД, бензилпенициллина натриевую соль по 25 000–100 000 ЕД. При недостаточной эффективности местной антибиотикотерапии назначают антибиотики внутрь: тетрациклин по 0,2 г, олететрин по 0,25 г, эритромицин по 0,25 г 3–4 раза в день. Нередко антибиотики вводят также внутримышечно – бензилпенициллина натриевую соль по 200 000–300 000 ЕД 3–4 раза в сутки, стрептомицина сульфат по 500 000 ЕД 2 раза в сутки.
Лечение антибиотиками сочетают с введением сульфаниламидных препаратов – 10% раствора сульфапиридазин–натрия, 20–30% раствора сульфацил–натрня в виде инсталляций. Внутрь – сульфадимезин по 0,5–1 г 3–4 раза в день, сульфапиридазин в первый день лечения 1–2 г и в последующие дни по 0,5–1 г, этазол по 0,5–1 г 4 раза в день, сульфален взрослым в первый день 0,8–1 г, затем по 0,2–0,25 г в день. Одновременно с введением массивных доз антибиотиков и сульфаниламидов необходимо назначение витаминов С, Bl, В2, B6, PP.
Проводят осмотерапию – внутривенные вливания 40% раствора глюкозы по 15–20 мл (10–15 вливаний на курс), 40% раствора гекса– метилентетрамина по 5–10 мл (10 вливаний на курс). Назначают медицинские пиявки, горячие ножные ванны, горчичники на затылок и другие отвлекающие средства.
Лечение некоторых форм кератитов имеет свои особенности. При кератите, вызванном несмыканием глазной щели, рекомендуется несколько раз в день инсталлировать в глаз рыбий жир, миндальное, парафиновое масло или закладывать левомицетиновую, тетрациклиновую мазь. На ночь необходима повязка с часовым стеклом. При неустранимом лагофтальме и уже появившемся кератите – временная или постоянная тарзорафия.
В случаях мейбомиевого кератита существенное значение имеет систематическое лечение хронического мейбомита. Проводят массаж век с выдавливанием секрета менбомиевых желез с последующей обработкой краев века бриллиантовым зеленым. Назначают инсталляции раствора сульфацила натрия и закладывание сульфациловой или тетрациклиновой мази.
Боли при нейропаралитическом кератите уменьшаются от инсталляций 1% раствора хнннна гидрохлорида с морфином гидрохлоридом, приема внутрь анальгина с амидопирином по 0,25 г, местных тепловых процедур. Необходимо наложение повязки или часового стекла на пораженный глаз, особенно на ночь. Иногда приходится прибегать к сшиванию век на длительный срок.
При нитчатом кератите лечение симптоматическое. Инсталляции вазелинового масла или рыбьего жира, глазных капель, содержащих витамины (0,01% раствор цитраля, рибофлавин с глюкозой), 20% раствора сульфацила натрия, орошения глаз 1–2,5% раствором натрия хлорида 2–3 раза в день; введение в конъюнктивальный мешок 1% эмульсии синтомицина. Витамины А, В1, В2, В6, В12, С, РР внутрь или внутримышечно.
Местное лечение розацеа–кератита следует сочетать с общим. Назначают кортикостероиды: 0,5–1% эмульсию кортизона, 2,5% эмульсию гидрокортизона, 0,5% преднизолоновую мазь, 0,1% раствор дексаметазона по 0,2–0,3 мл субконъюнктивально ежедневно. Применяют витамины в виде инсталляции глазных капель (0,01% раствор цитраля, рибофлавина) и закладывание 0,5% тиаминовой мази, а также инсулиновой мази. Внутрь дипразин (пипольфен) по 0,025 г 2–3 раза в день; метилтестостерон по 0,005 г сублингвально 2–3 раза в день; тестостерона пропионат 1% масляный раствор по 1 мл внутримышечно через 2 дня, 10 инъекций на курс; витамин В12 по 1 мл внутримышечно, 30 инъекций на курс. Рекомендуется также периорбитальная или перивазальная новокаиновая блокада по ходу височной артерии;в упорных случаях рентгенотерапия. Назначается безуглеводная бессолевая диета с применением поливитаминов.
Лечение больных с кератитами, вызванными синегнойной палочкой, проводят путем инсталляций 2,5% раствора полимиксина М сульфата (25 000 ЕД/мл) 4–5 раз в день и введением неомицина под конъюнктиву в дозе 10 000 ЕД 1 раз в день.
По окончании воспалительного процесса для рассасывания оставшихся в роговой оболочке помутнений необходимо длительное лечение. Из рассасывающих средств применяют этилморфина гидрохлорид в растворе. Каждые 2–3 нед концентрацию растворов постепенно увеличивают от 1–2 до 6–8%. Курсы лечения обычно повторяют. Этилморфина гидрохлорид применяют и в виде подконъюнктивальных инъекций – начиная с 2% раствора вводят 0,2–0,3–0,4–0,5–0,6 мл, постепенно переходя к более высоким концентрациям (3–4–5–6%); 1% раствор этилморфина гидрохлорида применяют и в виде электрофореза.
Для рассасывания помутнений применяют 2–3% раствор йодида калия в виде электрофореза, лидазу. Назначают также 1% желтую ртутную мазь. Из общих стимулирующих средств применяют биогенные стимуляторы (экстракт алоэ жидкий, ФиБС, пелоидодистиллат, стекловидное тело и др.) в виде подкожных инъекций по 1 мл, 20–30 инъекций на курс. Проводят курсы аутогемотерапии (по 3–5–7–10 мл).
При соответствующих показаниях прибегают к хирургическому лечению (оптическая иридэктомия, кератопластика, антиглаукоматозная операция).
Прогноз при кератитах зависит от этиологии заболевания, локализации, характера и течения инфильтрата. При своевременном и правильном лечении небольшие поверхностные инфильтраты, как правило, рассасываются полностью или оставляют легкие облачковидные помутнения. Глубокие и язвенные кератиты в большинстве случаев заканчиваются образованием более или менее интенсивных помутнений роговицы и снижением остроты зрения, особенно значительным в случае центрального расположения очага. Однако даже при лейкомах следует иметь в виду возможность возвращения зрения после успешной кератопластики.
Кератит – профилактика
Предупреждение травм глаз, своевременное лечение блефарита и конъюнктивита, дакриоцистита и общих заболеваний, способствующих развитию кератитов.
Читайте также:


