Статистические данные по внутрибольничным инфекциям
Обручев А.П. Центр изучения проблем здравоохранения
Стратегической задачей здравоохранения является обеспечение качества медицинской помощи и создание безопасной среды пребывания для пациентов и персонала в организациях, осуществляющих медицинскую деятельность. Инфекции, связанные с оказанием медицинской помощи (ИСМП), являются важнейшей составляющей этой проблемы в силу широкого распространения, негативных последствий для здоровья пациентов, персонала и экономики государства.
Общим критерием для отнесения случаев инфекций к ИСМП является непосредственная связь их возникновения с оказанием медицинской помощи (лечением, диагностическими исследованиями, иммунизацией и т.д.). Именно поэтому к ИСМП относят случаи инфекции не только присоединяющиеся к основному заболеванию у госпитализированных пациентов, но и связанные с оказанием любых видов медицинской помощи (в амбулаторно-поликлинических, образовательных, санаторно-оздоровительных учреждениях, учреждениях социальной защиты населения, при оказании скорой медицинской помощи, помощи на дому и др.), а также случаи инфицирования медицинских работников в результате их профессиональной деятельности.
Термин "инфекция, связанная с оказанием медицинской помощи" (Healthcare - associated infection (HAI)), являясь более точным, в настоящее время используется как в научной литературе, так и в публикациях ВОЗ и нормативных документах большинства стран мира.
Инфекции, связанные с оказанием медицинской помощи, поражают 5-10% пациентов, находящихся в стационарах, и занимают десятое место в ряду причин смертности населения. В России по данным официальной статистики ежегодно регистрируется примерно 30 тыс. случаев инфекций, связанных с оказанием медицинской помощи (
= 0,8 на 1 000 пациентов), однако эксперты считают, что их истинное число составляет не менее 2 - 2,5 млн. человек. В зависимости от действия различных факторов, частота возникновения ИСМП колеблется. Некоторые группы пациентов особенно уязвимы: новорожденные дети, пожилые люди, пациенты с тяжелым течением основной патологии и множественными сопутствующими заболеваниями, пациенты, подвергающиеся агрессивным и инвазивным медицинским манипуляциям, трансплантации органов и т.п. В этих группах показатели заболеваемости ИСМП значительно выше.
Пациенты с ИСМП находятся в стационаре в 2-3 раза дольше, чем аналогичные пациенты без признаков инфекции. В среднем на 10 дней задерживается их выписка, в 3 - 4 раза возрастает стоимость лечения, и в 5 - 7 раз - риск летального исхода. Экономический ущерб, причиняемый ИСМП, значителен: в Российской Федерации эта цифра, по самым скромным подсчетам, может достигать 10-15 млрд. рублей в год (для сравнения - ежегодный экономический ущерб от ИСМП в Европе составляет примерно 7 млрд. евро, в США - 6,5 млрд. долларов). Инфекции, связанные с оказанием медицинской помощи, существенно снижают качество жизни пациента, приводят к потере репутации учреждения здравоохранения.
Учет и регистрация внутрибольничных инфекций
Основой системы эпидемиологического надзора является учет и регистрация каждого случая внутрибольничной инфекции, а также своевременная оперативная информация о нем на соответствующих уровнях.
Во всех лечебно-профилактических учреждениях вводится унифицированная система учета и регистрации внутрибольничных инфекций.
а) острозаразные инфекционные заболевания;
б) случаи гнойно-воспалительных (гнойно-септических) внутрибольничных инфекций, связанных с:
- родами и абортами;
- инъекциями лечебных и профилактических препаратов;
- переливанием крови и ее заменителей, гемодиализом, гемосорбцией, катетеризацией сосудов;
- использованием аппаратов искусственного дыхания, трахеотомией, интубацией, катетеризацией мочевого пузыря, эндоскопическими исследованиями различных органов и систем и др.
Регистрация внутрибольничных инфекций осуществляется во всех лечебно-профилактических учреждениях в соответствии с действующим порядком статистического учета. На каждый выявленный случай внутрибольничной инфекции в оперативном порядке подается экстренное извещение в территориальный центр санэпиднадзора. Ответственность за своевременность и полноту информации о каждом случае внутрибольничной инфекции возлагается на руководителя лечебно-профилактического учреждения: все выявленные случаи внутрибольничных инфекций ежедневно учитываются в каждом лечебно-профилактическом учреждении в журнале учета инфекционных заболеваний.
При возникновении групповых заболеваний (при необходимости по поводу единичных случаев) проводится эпидемиологическое обследование, целью которого является выявление источников внутрибольничных инфекций, путей и факторов ее передачи, причин, способствующих возникновению групповых заболеваний.
Эпидемиологическое обследование острозаразных инфекционных заболеваний, групповых случаев внутрибольничных инфекций (3 и более случаев), и каждого случая сепсиса проводится эпидемиологом территориального центра санэпиднадзора при участии зав. отделением и зам. главного врача. Остальные случаи внутрибольничных инфекций обследуются зам. главного врача при участии лечащего врача.
Эпидемиологический анализ заболеваемости внутрибольничными инфекциями
Эпидемиологический анализ проводится территориальными центрами санэпиднадзора. Под эпидемиологическим анализом понимают совокупность приемов и способов изучения эпидемического процесса и оценки эффективности профилактических и противоэпидемических мероприятий, подразделяется на оперативный и ретроспективный.
Оперативный (текущий) анализ заболеваемости внутрибольничными инфекциями проводится на основании данных ежедневной регистрации внутрибольничных инфекций по первичным диагнозам. При этом учитываются данные о санитарно-гигиеническом состоянии лечебного учреждения.
Текущий эпидемиологический анализ позволяет своевременно сделать заключение об источниках, путях и факторах передачи инфекции и условиях, способствующих инфицированию.
Ретроспективный анализ заболеваемости проводится с целью выявления закономерности эпидемического процесса, он позволяет вскрыть его особенности в конкретной ситуации, объяснить причины возникновения заболеваний, дать оценку эффективности проведенным мероприятиям и на этой основе разработать адекватный комплекс борьбы и профилактики внутрибольничных инфекций.
Ретроспективный анализ проводится на основании изучения карт эпидемиологического обследования очагов, а также другой медицинской документации, необходимой для оценки состояния заболеваемости внутрибольничными инфекциями в лечебном учреждении.
Ретроспективный анализ предусматривает изучение ряда признаков эпидемического процесса:
- помесячный и годовой уровни заболеваемости в показателях: для родильниц - на 1000 родов, для новорожденных - на 1000 родившихся живыми, для других больных - на 1000 госпитализированных (оперированных). При этом учитываются не только заболевания, возникшие во время пребывания в стационаре, но и после выписки из него (для акушерского стационара - в течение месячного срока с момента родов или рождения, для остальных - в пределах инкубационного периода регистрируемого заболевания);
- удельный вес групповых заболеваний по месяцам и за год. Групповыми следует считать внутрибольничные заболевания у 3 и более госпитализированных, связанных единым источником и фактором передачи инфекции во время одномоментного пребывания в лечебном учреждении;
- распределение заболевших по возрасту;
- сроки возникновения заболеваний: для родильниц - от даты родов, для новорожденных - от даты рождения; для хирургических больных - от даты операции;
- распределение заболевших по срокам клинического проявления инфекции (в период пребывания в стационаре и после выписки);
- клинические нозоформы (удельный вес, показатели, соотношение локализованных и генерализованных форм, частота заболеваний с несколькими локализациями патологического процесса);
- показатель заболеваемости сепсисом;
- этиологическая структура внутрибольничных инфекций. Этиологическую структуру внутрибольничных инфекций целесообразно изучать по каждой клинической форме. При этом учитывается частота выделения возбудителя из патологического материала, видовой состав возбудителей (отдельно учитывается частота обнаружения их в монокультуре и в сочетании с другими микроорганизмами);
- анализ видов вмешательств, обусловивших возникновение внутрибольничных инфекций (операции, инъекции, переливание крови, катетеризация и др.);
- уровень носительства золотистого стафилококка, удельный вес длительных носителей, характеристика выделенного возбудителя (фаговар, антибиотикограмма);
- анализ результатов бактериологических обследований объектов окружающей среды (процент положительных проб, частота выделения различных возбудителей).
Комплексный анализ всех полученных данных позволяет сделать заключение об источниках инфекции, ведущих путях и факторах передачи, а также условиях, способствующих инфицированию госпитализированных больных в том или ином лечебном учреждении.
Данные эпидемиологического надзора за внутрибольничными инфекциями являются основой для разработки рекомендаций по планированию и проведению системы мер борьбы и профилактики внутрибольничных инфекций, адекватной специфике каждого лечебного учреждения.
1. Методические указания по эпидемиологическому надзору за внутрибольничными инфекциями (утв. Минздравом СССР от 02.09.1987 N 28-6/34)
В настоящее время, ведущее место в многопрофильных ЛПУ занимают гнойно-септические инфекции (75-80% всех ВБИ). Наиболее часто ГСИ регистрируются у больных хирургического профиля. В особенности - в отделениях экстренной и абдоминальной хирургии, травматологии и урологии. Для большинства ГСИ ведущими механизмами передачи являются контактный и аэрозольный.
Вторая по значимости группа ВБИ - кишечные инфекции (8-12% в структуре). Внутрибольничные сальмонеллезы и шигеллезы в 80% выявляются у ослабленных больных хирургического и реанимационного отделений. До трети всех ВБИ сальмонеллезной этиологии регистрируются в педиатрических отделениях и стационарах для новорожденных. Внутрибольничные сальмонеллезы имеют склонность к формированию вспышек, чаще всего вызываются S. typhimurium серовара II R, при этом выделяемые от больных и с объектов внешней среды сальмонеллы отличаются высокой резистентностью к антибиотикам и внешним факторам.
Доля гемоконтактных вирусных гепатитов (В, С, D) в структуре ВБИ составляет 6-7%. Более всего риску заражения подвержены пациенты, которым проводятся обширные хирургические вмешательства с последующими гемотрансфузиями, больные после проведения гемодиализа (особенно - хронического программного), пациенты с массивной инфузионной терапией. При серологическом обследовании больных различного профиля маркеры гемоконтактных гепатитов выявляются в 7-24%.
Особую группу риска представляет медицинский персонал, работа которого связана с выполнением хирургических вмешательств, инвазивных манипуляций и контактом с кровью (хирургические, анестезиологические, реанимационные, лабораторные, диализные, гинекологические, гематологические подразделения и пр.). Носителями маркеров указанных заболеваний в этих подразделениях является от 15 до 62% персонала, многие из них страдают хроническими формами гепатита В или С.
Прочие инфекции в структуре ВБИ составляют 5-6% (РВИ, госпитальные микозы, дифтерия, туберкулез и пр.).
В структуре заболеваемости ВБИ особое место занимают вспышки данных инфекций. Вспышки характеризуются массовостью заболеваний в одном ЛПУ, действием единого пути и общих факторов передачи у всех заболевших, большим процентом тяжелых клинических форм, высокой (до 3,1% летальностью, и частым вовлечением медицинского персонала (до 5% среди всех заболевших). Наиболее часто вспышки ВБИ выявлялись в родовспомогательных учреждениях и отделениях патологии новорожденных (36,3%), в психиатрических взрослых стационарах (20%), в соматических отделениях детских больниц (11,7%). По характеру патологии среди вспышек преобладали кишечные инфекции (82,3% всех вспышек).
Причины и факторы высокой заболеваемости ВБИ в лечебных учреждениях.
наличие большого числа источников инфекции и условий для ее распространения;
снижение сопротивляемости организма пациентов при усложняющихся процедурах;
недостатки в размещении, оснащении и организации работы ЛПУ.
Факторы, имеющие особое значение в настоящее время 1. Селекция полирезистентной микрофлоры, которая обусловлена нерациональным и необоснованным применением антимикробных препаратов в ЛПУ. В результате формируются штаммы микроорганизмов в множественной устойчивостью к антибиотикам, сульфаниламидам, нитрофуранам, дезинфектантам, кожным и лечебным антисептикам, УФ-облучению. Эти же штаммы часто имеют измененные биохимические свойства, заселяют внешнюю среду ЛПУ и начинают распространяться в качестве госпитальных штаммов, в основном вызывающих внутрибольничные инфекции в конкретном лечебном учреждении или лечебном отделении.
2. Формирование бактерионосительства. В патогенетическом смысле носительство - одна из форм инфекционного процесса при которой отсутствуют выраженные клинические признаки. В настоящее время считается, что бактерионосители, особенно среди медицинского персонала, являются основными источниками внутрибольничных инфекций.
Если среди населения носители S. aureus среди населения, в среднем, составляют 20-40%, то среди персонала хирургических отделений - от 40 до 85,7%.
3. Рост числа контингентов риска возникновения ВБИ, что во-многом, связано достижениями в области здравоохранения в последние десятилетия.
Среди госпитализированных и амбулаторных пациентов в последнее время возрастет доля:
детей раннего возраста со сниженной сопротивляемостью организма;
больных с самыми различными иммунодефицитными состояниями;
неблагополучным преморбидным фоном в связи с воздействием неблагоприятных экологических факторов.
В качестве наиболее значимых причин развития иммунодефицитных состояний выделяют: сложные и продолжительные операции, применение иммуносупрессивных лечебных препаратов и манипуляций (цитостатики, кортикостероиды, лучевая и радиотерапия), длительное и массивное применение антибиотиков и антисептиков, заболевания, ведущие к нарушению иммунологического гомеостаза (поражения лимфоидной системы, онкопроцессы, туберкулез, сахарный диабет, коллагенозы, лейкозы, печеночно-почечная недостаточность), пожилой возраст.
4. Активизация искусственных (артифициальных) механизмов передачи ВБИ, что вязано с усложнением медицинской техники, прогрессирующим увеличением числа инвазивных процедур с применением узкоспециализированных приборов и оборудования. При этом, по данным ВОЗ, до 30% всех процедур не являются обоснованными.
Наиболее опасные с точки зрения передачи ВБИ следующие манипуляции:
диагностические: забор крови, зондирование желудка, двенадцатиперстной кишки, тонкого кишечника, эндоскопии, пункции (люмбальная, стернальная, органов, л/узлов), биопсии органов и тканей, венесекция, мануальные исследования (вагинальные, ректальные) - особенно при наличии на слизистых эрозий и язв;
лечебные: трансфузии (крови, сыворотки, плазмы), инъекции (от п/кожных до в/костных), трансплантация тканей и органов, операции, интубация, ингаляционный наркоз, ИВЛ, катетеризация (сосудов, мочевого пузыря), гемодиализ, ингаляции лечебных аэрозолей, бальнеологичексие лечебные процедуры.
- 5. Неправильные архитектурно-планировочные решения лечебных учреждений, что приводит к перекресту “чистых" и “грязных” потоков, отсутствию функциональной изоляции подразделений, благоприятным условиям для распространения штаммов возбудителей ВБИ.
- 6. Низкая эффективность медико-технического оснащения лечебных учреждений. Здесь основное значение имеют:
недостаточное материально-техническое оснащение оборудованием, инструментарием, перевязочным материалом, лекарственными препаратами;
недостаточный набор и площади помещений;
нарушения в работе приточно-вытяжной вентиляции;
аварийные ситуации (на водопроводе, канализации), перебои в подаче горячей и холодной воды, нарушения в тепло - и энергоснабжении.
- 7. Дефицит медицинских кадров и неудовлетворительная подготовка персонала ЛПУ по вопросам профилактики ВБИ.
- 8. Невыполнение персоналом лечебных учреждений правил госпитальной и личной гигиены и нарушения регламентов санитарно-противоэпидемического режима.

В больницах, где пациенты ищут помощи и облегчения их страданий, их иногда поджидает новый невидимый враг: внутрибольничные инфекции. По статистике, в России вероятность заразиться в больнице – 0,1%. Это означает, что из тысячи обратившихся за помощью один получит новое заболевание, которое с огромным трудом подается лечению, так как внутрибольничные инфекции обычно имеют высокий уровень резистентности к антибиотикам.
Как часто у нас заражаются ВБИ
В июле 2015 года Роспотребнадзор отчитался о снижении количества случаев внутрибольничных инфекций в России. При этом по другим данным распространенность ВБИ в тот же самый период времени выросла на треть. Согласно данным официальной статистики, в год в России регистрируется 20-30 тысяч случаев заражения инфекционными заболеваниями при поступлении в больницы. По другим данным их число может достигать 2,5 миллионов. Экономический ущерб, причиняемый внутрибольничными инфекциями, может достигать 15 млрд. рублей в год.
По словам Василия Акимкина, доктора медицинских наук, замдиректора НИИ дезинфектологии Роспотребнадзора РФ, чаще всего внутрибольничные инфекции (ВБИ) регистрируются в отделениях реанимации, хирургии, онкологии, родовспоможения, трансплантологии. Из-за присоединяющихся инфекций пребывание пациентов в стационарах увеличивают в среднем на 6-8 дней. Они усложняют лечение, а в тяжелых случаях могут приводить и к летальным исходам.
Как ни странно, наличие бахил у посетителей стационаров и запрет на посещение пациентов большого значения в профилактике инфекций не играют. Провоцируют же развитие ВБИ нарушения режима стерилизации медицинских инструментов и правил дезинфекции, заражения при контакте с больными, а также носительство внутрибольничных штаммов среди пациентов и персонала. Такую точку зрения высказал Владимир Кулабухов, кандидат медицинских наук, заведующий отделением анестезиологии и реанимации Ожогового центра Института хирургии им. Вишневского.
Что такое внутрибольничные инфекции
Классификация ВБИ в зависимости от способа передачи:
- Воздушно-капельные (аэрозольные)
- Вводно-алиментарные
- Контактно-бытовые
- Контактно-инструментальные
- Постинъекционные
- Постоперационные
- Послеродовые
- Посттрансфузионные
- Постэндоскопические
- Посттрансплантационные
- Постдиализные
- Постгемосорбционные
- Посттравматические инфекции
Что делать?
По словам Владимира Витальевича Кулабухова, к. м. н., доцента, заведующего отделением анестезиологии и реанимации Ожогового центра ФГБУ Института хирургии имени А. В. Вишневского, от внутрибольничных инфекций умирает большая часть пациентов стационаров во всем мире. Около четверти всех инфекций составляют инфекции кровотока, что связано с широким внедрением методов катетеризации кровеносных сосудов. Важнейшую роль в профилактике такого рода инфекций играет использование современных материалов — катетеров, отграничивающих адгезивных повязок с антисептическими свойствами. Например, использование вместо марли специальных гелевых накладок, пропитанных хлоргексидином, для фиксации катетера, сокращает риск возникновения инфекции на 60%. Необходимо разумное ограничение применения антибиотиков. Как отметил Кулабухов, борьба с ВБИ в России требует, прежде всего, осознания всей серьезности проблемы, финансирования не только оборудования, но и расходных материалов, а также внедрения жесткого регламента всех процессов и медицинского ухода в стационарах.
А как дела на Западе?
Безусловно, до сих пор наиболее эффективным методов борьбы с внутрибольничными инфекциями считается их предотвращение.
Так, в исследовании SENIC было показано, что тщательная организация профилактических мероприятий и постоянный эпидемиологический мониторинг позволили сократить частоту случаев заражения ВБИ на 32% в течение пяти лет. Ключевое значение имеет проведение профилактических мероприятий на всех уровнях с использованием надежного оснащения. Кроме того, в США госпитальная инфекция считается настолько серьезной проблемой, что там, в частности, из-за этого стараются максимально сократить сроки пребывания пациентов в больнице, выписывать сразу после операций и т.д.
А на днях группа ученых Медицинской школы Университета Мичигана и Управления по контролю за продуктами и лекарствами США (University of Michigan Medical School and the U.S. Food and Drug Administration) опубликовала результаты своего исследования в онлайн-журнале PLoS Pathogens. Их исследование приоткрыло завесу тайны над тем, почему некоторые больничные пациенты и жители домов престарелых имеют гораздо более высокий риск заражения внутрибольничными инфекциями, чем другие. Оказалось, что пациенты, принимающие препараты с кальцием, имеющие низкий уровень содержания в крови витамина D, либо страдающие от заболеваний, не позволяющих усваивать кальций, гораздо чаще страдают от внутрибольничных инфекций, в частности от кишечной инфекции, вызываемой Clostridium difficile. Неусвоенный кальций, содержащийся в кишечнике, в комбинации с желчными солями таурхлоратами (taurochlorate), стимулирует выработку фермента, ускоряющего активацию и прорастание спор бактерий Clostridium difficile.
Автор исследования Трэвис Кочан (Travis Kochan) провел эксперимент, удалив излишки кальция из питательной среды для прорастания Clostridium difficile. В среде, освобожденной от кальция, споры бактерий не прорастали. Дальнейшие эксперименты были проведены на мышах, и подтвердили, что дефицит витамина D, как и излишки кальция, провоцируют развитие кишечной инфекции, которая уносит ежегодно до 30 000 жизней только в США.
Это открытие позволит скорректировать лечение уже полученных в больнице тяжелых заболеваний, таких как Clostridium difficile. Возможно, со временем удастся понять механизм возникновения и других внутрибольничных инфекций, что поможет не только предотвращать их возникновение, но и эффективно лечить тех, кто окажется им подвержен, несмотря на профилактику заболеваемости ВБИ.
Ежегодно инфекционные заболевания уносят сотни тысяч жизней, а многие переболевшие получают неизлечимые осложнения на всю оставшуюся жизнь.
По статистике, именно инфекционные заболевания становятся причиной 26% всех смертей на планете (по данным Всемирной Организации Здравоохранения (ВОЗ) за 2008 год).
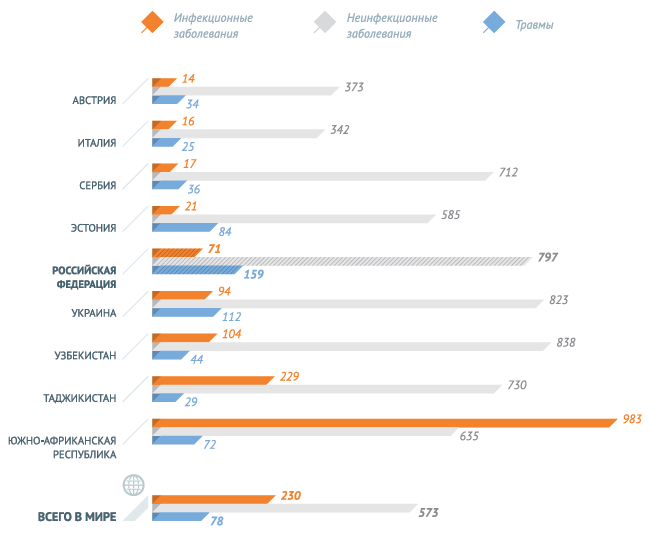
В 2012 году число смертей от инфекционных заболеваний снизилось. Неинфекционные заболевания стали причиной 68% всех случаев смерти, на инфекционные, материнские , неонатальные болезни и расстройства пищевого происхождения (вместе взятые) пришлось 23% смертей в мире, а травмы стали причиной 9% всех случаев летального исхода.
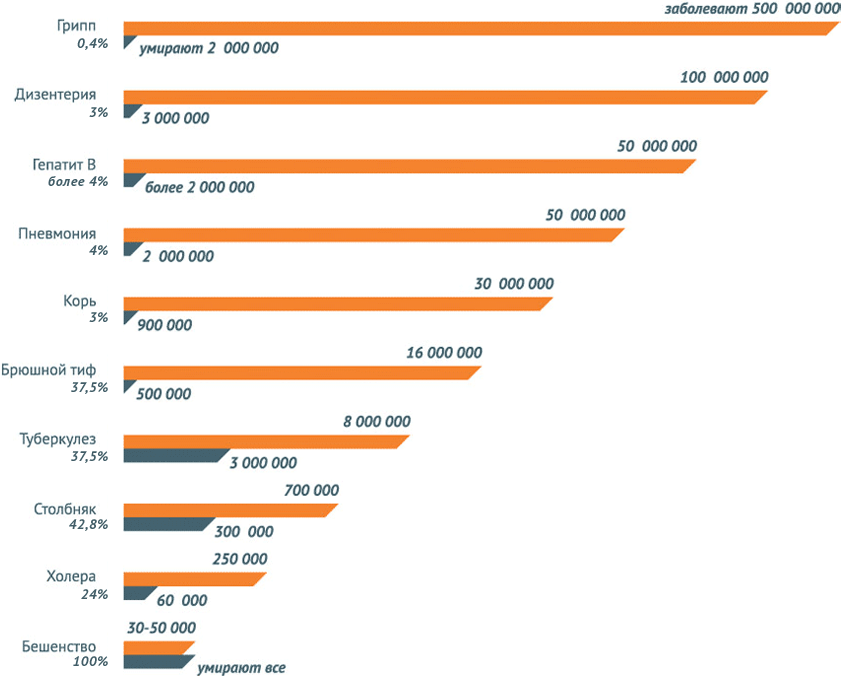

В мире регистрируются тысячи, сотни тысяч и даже миллионы случаев инфекционных заболеваний, которые поражают детей и взрослых не только в слаборазвитых или развивающихся странах, но и в странах с высоким уровнем жизни. Так, дифтерией заболевают 4880 человек в мире. Корь поражает 354820 человек, из них умерло – 139 300 (при охвате прививками 84%).
Паротитом болеют 726 169 человек, коклюш в среднем охватывает 162 047 человек, краснуха – 114449, столбняка зарегистрировано 14272 случаев.
Пальму первенства среди инфекционных заболеваний держит туберкулез – 5 772 224 случаев. В то же время, можно отметить, что благодаря вакцинации с лица планеты постепенно исчезает такая страшная болезнь как полиомиелит – всего в мире зарегистрировано 285 случаев.
И все же такие показатели стали возможными благодаря консолидированным усилиям по борьбе с инфекционными заболеваниями.
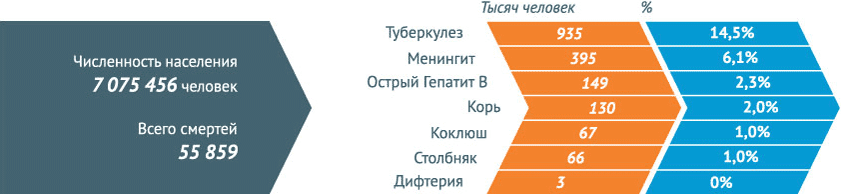
Смертность и заболеваемость инфекционными заболеваниями в России
В 2013 г. в Российской Федерации зарегистрированы более 33 млн 225 тыс. инфекционных заболеваний (в 2012 г. – 31 млн 477 тыс.). В 2013 г. в России умерло 1,9 млн человек, от инфекционных болезней – 31 808 (1,7%), зарегистрировано 33 млн 255 тыс. случаев инфекционных болезней, летальный исход составил – 0,096%.
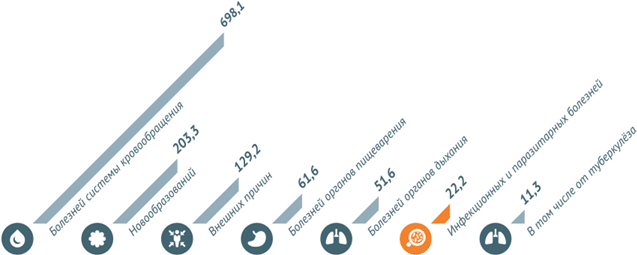
В 2013 году наибольшее число смертей в России было вызвано болезнями системы кровообращения. Некоторые инфекционные и паразитарные болезни погубили в 2013 году 22,2 из 100 тыс. человек.
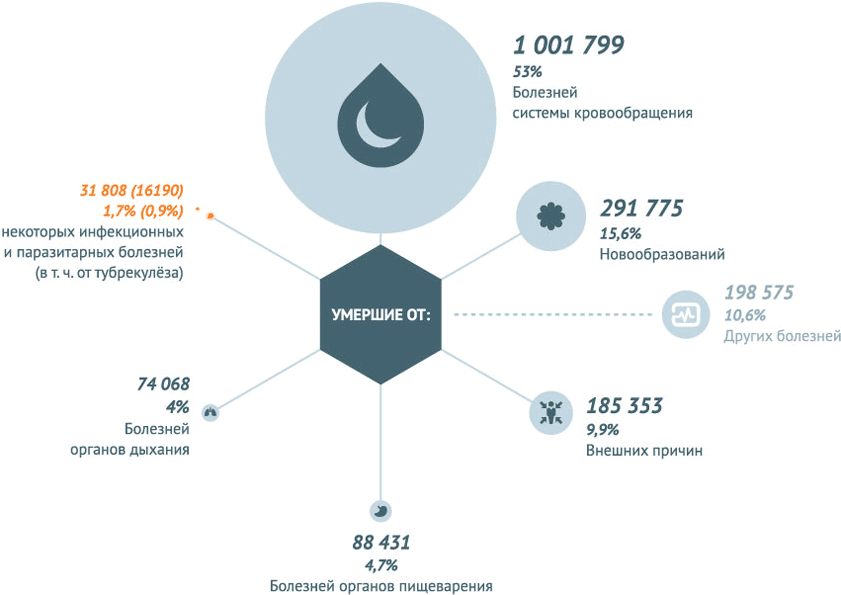
Некоторые инфекционные заболевания в 2013 году стали причиной смерти 31808 человек . Это 1,7% от всех смертей.
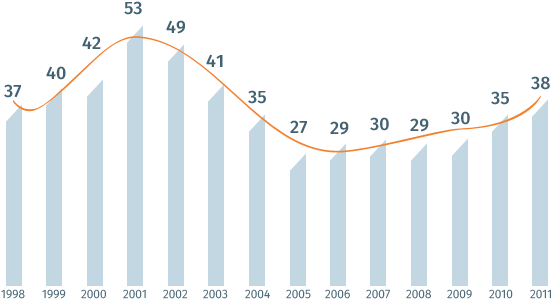
С 1998 года наибольший пик инфекционных заболеваний в России был отмечен в 2001 году – 53 млн, а наименьший – в 2005 году – 27 млн случаев. После 2005 года в нашей стране вновь наметился рост числа инфекционных заболеваний: с 29 млн в 2006 году до 35 млн в 2010-м и 38 млн в 2011 году.
Сегодня в России по целому ряду инфекционных заболеваний наблюдается незначительное снижение числа зарегистрированных случаев.
| Наименование заболевания | Число зарегистрированных случаев (январь-декабрь 2014 г) | Число зарегистрированных случаев (январь-декабрь 2013 г) |
| Острый паралитический полиомиелит | 3 | 5 |
| Острый вирусный гепатит В | 1667 | 1722 |
| Хронический вирусный гепатит В (впервые установленный) | 14693 | 15177 |
| Носительство возбудителя вирусного гепатита В | 20963 | 23876 |
| Дифтерия | 2 | 2 |
| Коклюш | 4223 | 4035 |
| Корь | 4653 | 1637 |
| Краснуха | 50 | 166 |
| Паротит эпидемический | 237 | 264 |
| Менингококковая инфекция | 909 | 1196 |
| Ветряная оспа | 859764 | 720180 |
| Туберкулез (впервые выявленный) активные формы | 70522 | 74182 |
| Грипп | 12257 | 100360 |
| Поствакцинальные осложнения | 192 | 263 |
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Вакцина "Менюгейт" зарегистрирована в России? С какого возраста разрешена к применению?
Отвечает Харит Сусанна Михайловна
Да, зарегистрирована, вакцина – от менингококка С, сейчас также есть вакцина конъюгированная, но уже против 4 типов менингококков – А, С, Y, W135 – Менактра. Прививки проводят с 9 мес.жизни.
Муж транспортировал вакцину РотаТек в другой город.Покупая ее в аптеке мужу посоветовали купить охлаждающий контейнер,и перед поездкой его заморозить в морозильной камере,потом привязать вакцину и так ее транспортировать. Время в пути заняло 5 часов. Можно ли вводить такую вакцину ребенку? Мне кажется,что если привязать вакцину к замороженному контейнеру, то вакцина замерзнет!
Отвечает Харит Сусанна Михайловна
Вы абсолютно правы, если в контейнере был лед. Но если там была смесь воды и льда- вакцина не должна замерзать. Однако живые вакцины, к которым относится ротавирусная, не увеличивают реактогенность при температуре менее 0, в отличие от неживых, а, например, для живой полиомиелитной допускается замораживание до -20 град С.
Моему сыну сейчас 7 месяцев.
В 3 месяца у него случился отек Квинке на молочную смесь Малютка.
Прививку от гепатита сделали в роддоме, вторую в два месяца и третью вчера в семь месяцев. Реакция нормальная, даже без температуры.
Но вот на прививку АКДС нам устно дали медотвод.
Я за прививки!! И хочу сделать прививку АКДС. Но хочу сделать ИНФАНРИКС ГЕКСА. Живем в Крыму. В крыму ее нигде нет. Посоветуйте как поступить в такой ситуации. Может есть зарубежный аналог? Бесплатную делать категорически не хочу. Хочу качественную очищеную, что бы как монжно меньше риска.
Отвечает Полибин Роман Владимирович
В Инфанрикс Гекса содержится компонент против гепатита В. Ребенок полностью привит против гепатита. Поэтому в качестве зарубежного аналога АКДС можно сделать вакцину Пентаксим. Кроме того, следует сказать, что отек Квинке на молочную смесь не является противопоказанием к вакцине АКДС.
Подскажите, пожалуйста, на ком и как тестируют вакцины?
Отвечает Полибин Роман Владимирович
Как и все лекарственные препараты вакцины проходят доклинические исследования (в лаборатории, на животных), а затем клинические на добровольцах (на взрослых, а далее на подростках, детях с разрешения и согласия их родителей). Прежде чем разрешить применение в национальном календаре прививок исследования проводят на большом числе добровольцев, например вакцина против ротавирусной инфекции испытывалась почти на 70 000 в разных странах мира.
Отвечает Полибин Роман Владимирович
Состав вакцин изложен в инструкциях к препаратам.
Ребёнку 1 год и 8 месяцев, все прививки ставились в соответствии с календарем прививок. В том числе 3 пентаксима и ревакцинация в полтора года тоже пентаксим. В 20 месяцев надо ставить от полиомиелита. Очень всегда переживаю и отношусь тщательно к выбору нужных прививок, вот и сейчас перерыла весь интернет, но так и не могу решить. Мы ставили всегда инъекцию (в пентаксиме). А теперь говорят капли. Но капли-живая вакцина, я боюсь различных побочек и считаю, что лучше перестраховаться. Но вот читала, что капли от полиомиелита вырабатывают больше антител, в том числе и в желудке, то есть более эффективные, чем инъекция. Я запуталась. Поясните, инъекция менее эффективна (имовакс-полио, например)? Отчего ведутся такие разговоры? У каплей боюсь хоть и минимальный, но риск осложнения в виде болезни.
Отвечает Полибин Роман Владимирович
В настоящее время Национальный календарь прививок России предполагает комбинированную схему вакцинации против полиомиелита, т.е. только 2 первых введения инактивированной вакциной и остальные – оральной полиовакциной. Это связано с тем, чтобы полностью исключить риск развития вакциноассоциированного полиомиелита, который возможен только на первое и в минимальном проценте случаев на второе введение. Соответственно, при наличии 2-х и более прививок от полиомиелита инактивированной вакциной, осложнения на живую полиовакцину исключены. Действительно, считалось и признается некоторыми специалистами, что оральная вакцина имеет преимущества, так как формирует местный иммунитет на слизистых кишечника в отличие от ИПВ. Однако сейчас стало известно, что инактивированная вакцина в меньшей степени, но также формирует местный иммунитет. Кроме того, 5 введений вакцины против полиомиелита как оральной живой, так и инактивированной вне зависимости от уровня местного иммунитета на слизистых оболочках кишечника, полностью защищают ребенка от паралитических форм полиомиелита. В связи с вышесказанным вашему ребенку необходимо сделать пятую прививку ОПВ или ИПВ.
Следует также сказать, что на сегодняшний день идет реализация глобального плана Всемирной организации здравоохранения по ликвидации полиомиелита в мире, которая предполагает полный переход всех стран к 2019 году на инактивированную вакцину.
В нашей стране уже очень долгая история использования многих вакцин – ведутся ли долгосрочные исследования их безопасности и можно ли ознакомиться с результатами воздействия вакцин на поколения людей?
Отвечает Шамшева Ольга Васильевна
За прошлый век продолжительность жизни людей возросла на 30 лет, из них 25 дополнительных лет жизни люди получили за счет вакцинации. Больше людей выживают, они живут дольше и качественнее за счет того, что снизилось инвалидность из-за инфекционных заболеваний. Это общий ответ на то, как влияют вакцины на поколения людей.
На сайте Всемирной Организации Здравоохранения (ВОЗ) есть обширный фактический материал о благотворном влиянии вакцинации на здоровье отдельных людей и человечества в целом. Отмечу, что вакцинация –это не система верований, это - область деятельности, опирающаяся на систему научных фактов и данных.
На основании чего мы можем судить о безопасности вакцинации? Во-первых, ведется учет и регистрация побочных действий и нежелательных явлений и выяснение их причинно-следственной связи с применением вакцин (фармаконадзор). Во-вторых, важную роль в отслеживании нежелательных реакций играют постмаркетинговые исследования (возможного отсроченного неблагоприятного действия вакцин на организм), которые проводят компании — владельцы регистрационных свидетельств. И, наконец, проводится оценка эпидемиологической, клинической и социально-экономической эффективности вакцинации в ходе эпидемиологических исследований.
Читайте также:


