Сульфасалазин при геморрагическом васкулите
Тихонова Т.А.
Научный руководитель: Скрябина Е.Н., к.м.н., доцент
Резюме
Представлен клинический случай применения сульфасалазина у пациента с геморрагическим васкулитом. Особенностью случая является стойкий нефрит, рефрактерный к традиционным методам терапии. Применение сульфасалазина, не входящего в стандартную схему лечения пурпуры Шенлейна-Геноха, позволило в течение короткого времени достичь полной ремиссии заболевания
Ключевые слова
Статья
Геморрагический васкулит, описанный Шенлейном (в 1837 году) и Генохом (в 1868 году), относится к наиболее распространенным и благоприятно протекающим заболеваниям из группы системных васкулитов.
Основой данной болезни, названной по именам первооткрывателей пурпурой Шенлейна-Геноха, является иммуннокомплексное воспаление с участием IgA и комплемента, возникающее преимущественно в стенках мелких сосудов кожи и внутренних органов [4,7] По современным данным, заболеваемость геморрагическим васкулитом составляет 140 случаев на 1 млн. населения. Чаще страдают мальчики 4-17 лет [3,4,7]. Основным диагностическим критерием является пятнисто-папулезная геморрагическая сыпь (пальпируемая пурпура), располагающаяся на симметричных участках конечностей, ягодиц, туловища и не исчезающая при надавливании [6,7]. Сыпи никогда не бывает на лице и на шее. У 75% пациентов можно выявить суставной синдром, имеющий характер мигрирующих полиартралгий с вовлечением коленных, голеностопных, реже – локтевых суставов и не приводящий к развитию стойких деформаций [5].
У 60-80% детей и 40-60% взрослых пациентов геморрагический васкулит имеет выраженный дебют с поражением желудочно-кишечного тракта в виде интенсивной схваткообразной боли в мезогастрии, подвздошной области и диспепсии, что требует дифференциальной диагностики с острым аппендицитом [5,7].
В 35% случаев абдоминальный синдром проявляется желудочно-кишечным кровотечением (гематемезис, мелена, гематохезия), приводящим к развитию геморрагического шока [5,7].
К относительно редким и тяжелым осложнениям в начале заболевания можно отнести перфорацию кишечника, а также кишечную непроходимость, связанную в 70% случаев с инвагинацией тонкой кишки [6].
В отдаленной перспективе прогноз для пациента зависит от вовлечения в процесс почек, которое отмечается почти у 2/3 больных [6] и коррелирует с тяжестью абдоминального синдрома [1,5,7]. Клиническим проявлением геморрагического васкулита считается гломерулонефрит с незначительным нефротическим и мочевым синдромами, имеющий благоприятное течение у детей и тенденцию к хронизации у взрослых [5,6].
У 1/3 больных в дебюте нефрита отмечается макрогематурия [5]. В единичных случаях наблюдается нефротический синдром с массивной протеинурией, склонный к прогрессированию с развитием хронической почечной недостаточности [5].
Характер морфологических изменений в клубочках коррелирует со степенью тяжести клинических проявлений и варьирует от минимальной мезангиальной пролиферации до тяжелого нефрита с полулуниями, требующего проведения активной иммуносупрессивной терапии [1,5,6,7]. Неблагоприятным прогностическим фактором считают долю почечных клубочков с полулуниями более 50% от общего числа клубочков [5].
Изредка в разгар васкулита могут развиваться легочное кровотечение, перикардит, а также коронариит, приводящий к появлению сердечной недостаточности и инфаркта миокарда. В рамках пурпуры Шенлейна-Геноха описаны случаи цереброваскулита, проявляющиеся субарахноидальными и внутримозговыми кровоизлияниями, упорной головной болью, судорогами и расстройством поведения [2,4,5].
Как отмечалось выше, пурпура Шенлейна-Геноха имеет благоприятный прогноз и хорошо поддается лечению даже в продвинутой стадии заболевания. Однако, известны случаи тяжелого течения геморрагического васкулита с рефрактерностью к терапии и угрозой развития хронической почечной недостаточности.
В подтверждение сказанного приводим собственное клиническое наблюдение.
Больной К.С.А. поступил в ревматологическое отделение Областной клинической больницы г.Саратова в январе 2015 года с жалобами на единичные мелкоточечные кровоизлияния на коже нижних конечностей, по наружной поверхности локтевых суставов, увеличивающиеся после физической нагрузки и в вертикальном положении.
Из анамнеза заболевания известно, что в детские годы у пациента отмечался ускоренный рост. С 15-16 лет – боли в области коленных и голеностопных суставах механического характера. Лечения не получал. В мае 2013 года на медиальной поверхности голеностопных суставов впервые появились мелкоточечные геморрагические высыпания, не пальпируемые, не зудящие, которые купировались самостоятельно через два дня. Подобная сыпь периодически возникала и купировалась в течение последующих шести месяцев, однако с каждым новым обострением больной отмечал постепенный подъем сыпи до уровня бедер. В октябре 2013 года впервые был поставлен диагноз геморрагический васкулит. В связи с неэффективностью преднизолона (доза 60-120мг в/в) в стационаре проводилась терапия дексаметазоном 8мг в/в, на фоне которой отмечен регресс кожных высыпаний с сохранением единичных элементов в области голеностопных суставов.
В ноябре 2013 года появилась интенсивная схваткообразная боль в эпигастрии, рецидивирующая геморрагическая сыпь на ногах. В клиническом анализе крови отмечено повышение уровня острофазных показателей, при ФЭГДС выявлен эрозивный гастродуоденит. На фоне терапии преднизолоном (8табл/сут), плаквенилом (200мг/сут), абдоминальные проявления купировались, однако сохранились кожные высыпания в области стоп, появилась геморрагическая сыпь над локтевыми суставами.
В феврале, апреле, июне, августе, сентябре 2014 года проводилась пульс-терапия преднизолоном по 1000мг, что привело к уменьшению признаков нефрита (суточная протеинурия в августе 0,1г) и неполному регрессу кожных проявлений в виде мелкоточечных высыпаний на голенях.
В сентябре 2014 года пациент перенес ангину, в связи с чем принимал амоксиклав. На этом фоне появились множественные геморрагические высыпания на коже нижних конечностей, суточная протеинурия составила 0,34г, в пробе Нечипоренко – эритроцитурия (9500),.
Был возобновлен прием преднизолона в дозе 10мг/сут. в сочетании с азатиоприном 150мг/сут. Однако, несмотря на лечение, отмечал появление абдоминального синдрома (диарея с примесью крови, рвота, повышение t o до 38 o C), сохранение кожных высыпаний и признаков нефрита.
В ноябре 2014 года у пациента наросла эритроцитурия (40,5 – 37,5тыс. в пробе Нечипоренко) при компьютерной томографии органов брюшной полости и забрюшинного пространства был выявлен микролит левой почки; при ФЭГДС – геморрагический гастрит.
Азатиоприн был заменен на сульфасалазин в дозе 2 г/сут., доза преднизолона осталась прежней (10мг/сут). На фоне терапии отмечена положительная динамика: регресс кожных высыпаний с сохранением единичных мелкоточечных элементов по наружной поверхности локтевых суставов и в области голеней с явлениями ортостатизма. Ремиссии нефрита достичь не удалось.
При плановой госпитализации в Областную клиническую больницу г.Саратова в декабре 2014 года состояние пациента удовлетворительное, телосложение астеническое. На коже голеней и разгибательной поверхности локтевых суставов – мелкоточечные, не пальпируемые геморрагические высыпания без слияния. На стопах – остаточная пигментация темно-коричневого цвета. Лимфатические узлы не пальпируются. ЧДД 16/мин, дыхание жесткое, хрипов нет. Границы легких не изменены. При аускультации деятельность сердца ритмична, АД – 110/70мм.рт.ст. одинаковое на правой и левой руках. Живот мягкий, безболезненный при пальпации. Физиологические отправления не нарушены. В общем анализе крови СОЭ – 5мм/ч, СРБ – отрицательный, суточная протеинурия – 0,5г/сут.
В общем анализе мочи: эритроциты 10-12 в п/зр., белок 0,11г. В пробе Нечипоренко эритроцитов 40,5тыс при ФЭГДС – очаговый атрофический гастродуоденит.
В связи с резистентностью нефрита к традиционной терапии решено было увеличить дозу сульфасалазина до 6г/сут. На фоне лечения сыпь полностью купировалась, на коже голеней и над локтевыми суставами отмечена остаточная пигментация, абдоминальный синдром не рецидивировал. При выписке в общем анализе мочи выявлялись единичные эритроциты в п/зр. Суточная протеинурия – 0,1г/л. При динамическом наблюдении в феврале 2015г. белка в общем анализе мочи обнаружено не было, суточная протеинурия – отрицательна.
Особенностью описанного случая геморрагического васкулита является стойкий мочевой синдром, рефрактерный к традиционным методам лечения
Предикторами тяжелого течения и хронизации нефрита у нашего пациента явилось: мужской пол, возраст больного старше 5 лет, абдоминальный синдром в анамнезе. Назначение высоких доз сульфасалазина, не входящего в стандартную схему лечения пурпуры Шенлейна-Геноха, позволило добиться в течение короткого времени полной ремиссии заболевания.
Литература
1. Лыскина Г.А., Зиновьева Г.А. Некоторые аспекты развития, течения и лечения болезни Шенлейна-Геноха у детей. Педиатрия, 2010, №6, С.131

Среди сосудистых заболеваний врачи выделяют геморрагический васкулит, лечение которого длится месяцами. Устранить причину нарушения практически не удается, поэтому старания медиков направлены на облегчение симптомов патологии.
Геморрагический васкулит – патогенез
Длительное время в медицинской практике использовался термин пурпура Шенлейна-Геноха, по фамилии учёного, впервые описавшего болезнь. Сегодня для удобства и понимания пациентов врачи чаще используют диагноз геморрагический васкулит. Данное заболевание характеризуется преимущественным поражением мелких сосудов кожи, суставов, органов ЖКТ и почек. Патология может развиться в любом возрасте, однако дети младшего возраста (до 3-х лет) практически не заболевают васкулитом. В подавляющем большинстве случаев патология фиксируется у пациентов 4–12 лет.
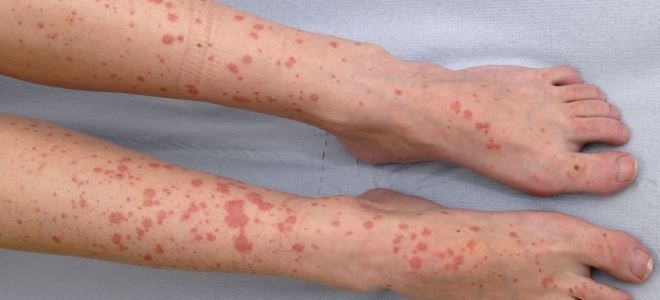
Заболевание относятся к иммунокомплексным. Это означает, что в основе его развития лежит иммунная реакция организма. В результате выработки большого количества антител стенки мельчайших сосудов подвергаются асептическому поражению с последующим тромбированием и образованием циркулирующих иммунных комплексов. Оседая на стенках кровеносных сосудов, эти вещества провоцируют неспецифическое воспаление.
Среди факторов, повышающих риск образования иммунных комплексов:
- вирусные и бактериальные инфекции;
- вакцинация;
- аллергия на лекарства, пищевые продукты;
- инвазии паразитов;
- длительное воздействие холодом.
Геморрагический васкулит – симптомы
Главным признаком патологии является поражение кожных покровов. На начальных этапах заболевания у пациентов отмечается аллергическая пурпура – симметричное поражение кожных покровов конечностей, ягодиц, редко туловища. Сыпь представляет собой небольшие папулы, наполненные жидким содержимым с примесью крови. Элементы однотипные, с покраснениями, по прошествии времени они приобретают темно-красный, багровый оттенок. При надавливании не исчезают. Так описывается специалистами геморрагический васкулит, кожная форма.
Кроме поражения кожи, при геморрагическом васкулите отмечается появление следующих синдромов:
- Суставный – развивается одновременно с кожным или спустя несколько часов. Пациенты испытывают болезненные ощущения различной интенсивности в суставах: коленные, локтевые, тазобедренные. Спустя 2-3 дня боль самостоятельно исчезает, однако возобновляется при новой волне высыпаний. При стойком поражении суставов для дифференциальной диагностики врачи исключают ревматоидный артрит.
- Абдоминальный синдром – чаще встречается у детей, нередко предшествует высыпаниям, что затрудняет раннюю диагностику. Пациенты жалуются на сильные боли в животе, которые носят схваткообразный или постоянный характер. Боль обусловлена кровоизлиянием в стенку кишки.
Геморрагический васкулит Шенлейна-Геноха в зависимости от степени тяжести клинической картины имеет следующие формы:
- Легкая – состояние пациента удовлетворительное, сыпь имеет необильный характер, боли в суставах выражены слабо.
- Средняя – обильные высыпания, артралгии сопровождаются изменениями в суставах по типу артрита, периодически фиксируются боли в животе.
- Тяжелая – наблюдаются сливные, обильные высыпания на коже с участками некроза, нефротический синдром, острая почечная недостаточность, желудочно-кишечные кровотечения.
Геморрагический васкулит – диагностика
Предварительный диагноз геморрагический васкулит может выставляться уже после первичного осмотра пациента на основании клинической картины.
Чтобы подтвердить свои предположения и исключить схожие патологии, врачи назначают ряд обследований и анализов:
- гематологические тесты – общий и биохимический анализы крови (увеличение концентрации иммуноглобулина А, лейкоцитоз), коагулограмма;
- анализ мочи – гематурия, протеинурия;
- анализ кала на скрытую кровь;
- инструментальное обследование – УЗИ почек, УЗДГ почечных сосудов, органов брюшной полости, гастроскопия, бронхоскопия;
- биопсия кожи, почек – фиксируются отложения иммуноглобулина А и ЦИК на эндотелии сосудистой стенки вен или капилляров.
Можно ли вылечить геморрагический васкулит?
Исход такого заболевания, как ревматическая пурпура, полностью зависит от причины, его вызвавшей. Если патология является следствием аллергической реакции на фоне приема лекарственного препарата, исправить ситуацию удается путем отмены лекарства. В большинстве же случаев, когда выявляется геморрагический васкулит лечение носит симптоматический характер и направлено на облегчение самочувствия и улучшение общего состояния пациента. Полностью исключить геморрагический васкулит практически невозможно.
Как лечить геморрагический васкулит?
Лечение при геморрагическом васкулите подбирается в строгом соответствии с причинной патологии.
В острой фазе заболевания пациентам показаны:
- постельный режим;
- гипоаллергенная диета;
- ограничение объема жидкости и соли.

При диагнозе пурпура Шенлейна-Геноха клинические рекомендации выдаются врачом с учетом общего состояния пациента и клинической картины болезни. Обязательным условием является госпитализация с соблюдением постельного режима не меньше трех недель.
Врачи рекомендуют избегать воздействия на организм следующих факторов:
- охлаждение;
- дополнительная аллергизация путем употребления отдельных пищевых продуктов;
- использование антибиотиков (сульфаниламидов), которые могут способствовать обострению васкулита.
В основе базисной терапии лежит прием препаратов, нормализующих работу свертывающей системы крови. Среди используемых при васкулите необходимо выделить следующие группы лекарственных препаратов:
- дезагреганты – Дипиридамол, Пентоксифиллин;
- активаторы фибринолиза – никотиновая кислота.
Препараты этих групп препятствуют агрегации тромбоцитов, улучшая при этом микроциркуляцию и кровообращение внутри тканей. В целом характер терапии определяется клинической картиной:
- при кожном синдроме – Сульфасалазин, Колхицин;
- при поражении суставов – Индометацин, Ибупрофен для снятия болей и воспаления.
В тяжелых случаях наблюдается поражение почек. Лечение нефрита при геморрагическом васкулите включает применение глюкокортикоидов и цитостатиков:
- Дексаметазон;
- Преднизолон.
Кроме того, врачами может назначаться проведение электрофореза с никотиновой кислотой и гепарином на область почек. При тяжелом течении заболевания показана гемокоррекция:
- гемосорбция;
- иммуносорбция;
- плазмаферез.
Выраженный абдоминальный синдром, сопровождающий геморрагический васкулит, требует назначения таких препаратов, как:
Развитие хирургических осложнений требует срочного оперативного вмешательства. При выявлении перфорации, инвагинации кишки, которые осложняют геморрагический васкулит, лечение проводится на операционном столе в экстренном порядке.
Рассказывая о том, как лечить аллергическую пурпуру, в качестве дополнительных средств терапии врачи допускают использование народных методов. Однако каждый рецепт необходимо согласовать со специалистом. В качестве примера можно привести следующие средства.
Настойка трав
- хвощ полевой – 15 г;
- цветки бузины черной – 15 г;
- листья мяты перечной – 10 г;
- тысячелистник – 10 г;
- вода – 200 мл.
- Травы смешивают.
- 5 г полученной смеси заливают стаканом кипятка.
- Настаивают 1 час.
- Принимают по 50 мл 4 раза в день.
Диета при геморрагическом васкулите
Чтобы не допустить ухудшения самочувствия пациента, врачи всегда обращают внимание на то, что можно есть при геморрагическом васкулите, а какие продукты необходимо исключить из рациона. При заболевании наблюдается увеличение проницаемости сосудов, поэтому употребляемый продукт может спровоцировать аллергическую реакцию.
Из рациона необходимо исключить:
- шоколад;
- какао;
- цитрусовые;
- клубнику.
Что касается блюд, то они все должны быть в отварном виде или приготовленными на пару. Употребление соли строго ограничивают. В день должно быть не меньше 5-6 приемов пищи. Воспалительные процессы требуют соблюдения температурных режимов при приготовлении пищи. Употребляемая еда должна быть теплой, а не горячей.
Новое в лечении геморрагического васкулита
Когда геморрагический васкулит, пурпура Шенлейна-Геноха, трудно поддается лечению стероидами, положительной динамики не наблюдается, врачи прибегают к помощи иммуносупрессоров или цитостатиков. Эти лекарства снижают активность иммунной системы, подавляя работу клеток, ответственных за запуск воспалительной реакции. Лекарства относятся к сильнодействующим, поэтому должны использоваться в соответствии с врачебными назначениями.
Для того чтобы исключить симптоматический геморрагический васкулит, его лечение дополняют следующими препаратами:
- Азатиоприн;
- Метотрексат;
- Циклофосфамид.
Заболевание известно под разными наименованиями, но геморрагический васкулит - термин, применяемый Е. М. Тареевым и В. П. Насоновой, наиболее точно определяет сущность этой патологии.
Этиология и патогенез васкулита . До сих пор остаются достаточно обоснованными инфекционная, токсическая, медикаментозная, алиментарная, травматическая, аллергическая, аутоиммунная и генетическая теории. Суммируя эти разнообразные данные и включая воздействие таких экзогенных факторов, как радиация, температурные влияния, следует считать геморрагический васкулит полиэтиологическим заболеванием. В патогенезе геморрагического капилляротоксикоза в последние годы доказана роль аутоиммунных патологических процессов с фиксацией иммуноглобулинов IgG, IgM, IgA, IgD в эндотелии сосудов и участием фракций комплемента С1, СЗ, С4.
Особенно интенсивно изучаются сложные иммунные сдвиги под влиянием бактериальной инфекции. Л. Ф. Пильтиенко и Т. П. Герасимова выявили у больных геморрагическим васкулитом высокий титр АСЛ-0 и АСГ, а также положительные результаты бластной трансформации лимфоцитов, базофильной дегрануляции и лейкоцитолиза с антигенами гемолитического стрептококка и стафилококка. По данным реакции локального аутоиммунного гемолиза установлена высокая активность противоэритроцитарных аутоантител, что свидетельствует о значительных аутоиммунных изменениях под влиянием очагов хронической инфекции
В. В. Латышева установила высокую комплементарную активность сыворотки у больных системными формами васкулитов; улучшение и клиническое выздоровление сопровождались снижением уровня комплемента. Известно, что активация комплемента сочетается с интенсификацией деятельности калликреин-кининовой и фибринолитической систем, высвобождением биогенных аминов, образованием белкового токсического фактора (анафилотоксина), вызывающего острое повреждение сосудов. При формировании патологического иммунокомплекса антиген - антитело в эндотелии сосудов и периваскулярной ткани образуются, помимо анафилотоксина, и другие токсические протеиназы (некрозин, лейкотоксин, фибринолизин, лейкоцитиназа), повреждающие, в первую очередь, сосудистую и около-сосудистую ткань.
Таким образом, геморрагический васкулит Шенлейна-Геноха по своему генезу является результатом сложного взаимодействия инфекционно-токсических и аутоиммунных реакций.
Симптомы геморрагический васкулита . Среди многочисленных клинических вариантов синдрома Шенлейна-Геноха выделяют так называемую молниеносную, некротическую, форму, которая все чаще встречается, особенно в детском возрасте. Заболевание начинается внезапно в виде множественных полиморфных высыпаний: геморрагические пятна петехиального и пурпурозного характера, узелки, везикулы, пустулы, пузыри. Возможно поражение слизистых оболочек полости рта и гениталий. Течение болезни циклическое с чередованием относительного улучшения с резким ухудшением и постепенным вовлечением в процесс все новых органов и систем. Возникают полиартрит, полисерозит, гломерулонефрит, диффузный миокардит, полиневрит. В активном периоде наблюдаются лихорадка септического типа, периодические боли в животе, суставах, мышцах, резкая астенизация, мелена, носовые кровотечения. На коже и слизистых оболочках геморрагические пятна трансформируются в экхимозы с пузырными, язвенными и некротическими элементами. Заболевание, как правило, заканчивается летально.
Помимо этой драматической разновидности, описанной Fellox в 1887 г., существуют более доброкачественные формы. Шенлейном в 1839 г. описана пурпура ревматическая, манифестирующая отечностью, гиперемией и артралгиями крупных суставов с петехиальными и пурпурозными элементами.
В 1868 и 1874 гг. Генох и Шеби-Буш независимо друг от друга наблюдали в детском и юношеском возрасте пурпурозный дерматоз, сочетающийся с поражением внутренних органов, чаще всего желудочно-кишечного тракта и почек. Эту разновидность называют абдоминальной пурпурой (полиморфные геморрагические элементы пятнистого, папуло-везикулезного, буллезного и уртикарного характера на коже и слизистых рта и гениталий). В период прогрессирования процесса могут возникнуть язвенно-некротические и экхиматозные поражения. В связи с тем, что эффлоресценции появляются не одновременно, клиническая картина кожной сыпи имеет пестрый вид и весьма напоминает полиморфную экссудативную эритему. Патология кожи и слизистых оболочек сочетается с поражением желудка и кишечника. Наряду с лихорадкой и недомоганием, больных беспокоят болезненные тенезмы, мелена, диарея, перитонеальные симптомы.
О. К. Шапошников и Н. В. Деменкова различают простую пурпуру, без выраженных висцеральных поражений, и две тяжелые формы - кожно-суставную и висцеральную. Простая форма капилляротоксикоза проявляется симметричными геморрагическими пятнами на коже разгибательнрй поверхности верхних и нижних конечностей. Иногда петехиальные или пурпурозные элементы бывают на лице и ушных раковинах. Мелкие точечные петехии наблюдаются также на слизистой оболочке щек, мягкого и твердого неба, языка, задней стенки глотки, пищевода и желудка. При простой пурпуре, представляющей собой наиболее легкую форму геморрагического васкулита (обычно разрешается в течение 2-3 недель), прогноз благоприятный, с каждым последующим рецидивом сыпь становится менее обильной и постепенно угасает, становясь все менее заметной.
Диагноз геморрагического васкулита . Хотя геморрагические проявления на коже и слизистых оболочках распознаются легко, дифференциальный диагноз с симптоматическими пурпурами у больных гипертонией, уремией, сахарным диабетом, лекарственными аллергиями и другими заболеваниями представляет значительные трудности. В этих случаях решающее значение приобретают данные анамнеза, детального обследования больных смежными специалистами, иммуноаллергического исследования (для исключения гиперергических состояний и непереносимости лекарственных препаратов). Аллергический васкулит Руитера и геморрагический васкулит Шенлейна-Геноха дифференцируют с большой группой геморрагически-пигментных дерматозов.
Лечение геморрагического васкулита направлено на устранение этиологических и патогенетических факторов. Так как инфекционные, токсические и другие экзо- и эндогенные факторы осуществляют свое действие преимущественно через посредство аллергических, иммунных механизмов, основной задачей является применение десенсибилизирующих и иммунокорригирующих препаратов. При очагах хронической инфекции проводят их санацию. Применение антибиотиков необходимо согласовывать с антибиотикограммой и результатами тестов на их переносимость. Пенициллины и сульфаниламиды следует назначать с особой осторожностью ввиду их высокой аллергизирующей активности. Поэтому больным васкулитами чаще назначают эритромицин, фузидин натрия, линкомицин и цепорин в соответствии с возрастом и массой тела ребенка.
Из десенсибилизирующих средств наиболее действенны кальциевые соединения: кальция глюконат, глицерофосфат, пантотенат и пангамат. Одновременно с ними применяют антигистаминные препараты. С целью активизации иммунных резервов используют анаболические соединения: неробол, декадураболил, нероболетта, метилурацил, калия оротат, фитин. Для нормализации сосудистой проницаемости и уплотнения эндотелия сосудов особенно показаны витамины (аскорбиновая кислота, рутин, биотин и витамин U). Назначают также средства, улучшающие трофику и вегетососудистые функции. Среди них хорошо зарекомендовали себя андекалин депопадутин, про-дектин, солкосерил, дипрофен, витамины В6, компламин, никошпан и др.
При тяжелых формах синдрома Шенлейна-Геноха (особенно при молниеносной, некротической) показано лечение глюкокортикоидами, которые оказывают активное противовоспалительное и десенсибилизирующее действие, нормализуют физико-химическое состояние межуточного вещества соединительной ткани, особенно периваскулярных зон, и угнетают образование аутоантител. Также показаны при тяжелых разновидностях геморрагического васкулита производные хингамина (плаквенил, делагил, резохин), нестероидные противовоспалительные средства (напросин, реопирин, пирабутол, бруфен, вольтарен, индоцид и др.).
Исследования В. В. Кулаги показали у больных аллергическими васкулитами избыточное содержание биологически активных веществ типа серотонина, брадикинина, медленно реагирующей субстанции аллергии, патологически изменяющих резистентность и проницаемость сосудов. Поэтому используют средства, обладающие антисеротониновым действием (резерпин, дезерил, динезин, перитол, сандостен и др.).
Для наружного лечения , имеющего второстепенное, вспомогательное значение, в период петехиальных и пурпурозных высыпаний применяют мази (ацеминовую, дибуноловую, венорутоновую, солкосерил), способствующие восстановлению эластичности и плотности сосудистых стенок. При эрозивно-язвенных проявлениях используют эпителизирующие мази (Вишневского, Микулича, солкосерил, ируксол). Больные всеми формами аллергических васкулитов подлежат диспансерному наблюдению с проведением профилактических противорецидивных мероприятий, заключающихся в санации очагов инфекции, предупреждении аллергизирующих экзо- и эндогенных влияний.
Под геморрагическим васкулитом понимается развитие заболевания, при котором преимущественно поражаются капилляры суставов, кожи, почек и желудочно-кишечного тракта. Возникновение геморрагического васкулита возможно в любом возрасте, но редко он диагностируется у детей в возрасте до 3-х лет. Заболевание может начаться спустя 1-4 недели после перенесения ОРВИ, скарлатины, ангины или иного инфекционного заболевания. Геморрагический васкулит — проявления, диагностика и лечение заболевания.
Причины геморрагического васкулита
У части заболевших развитию болезни предшествуют лекарственная непереносимость, вакцинация, травма, пищевая аллергия, охлаждение. Основной причиной геморрагического васкулита является наличие повышенной продукции иммунных комплексов, выявление активации системы комплемента, повышения проницаемости сосудов, повреждения стенки капилляров.
Проявления геморрагического васкулита

1. У большей части детей для начала геморрагического васкулита характерно появление типичных кожных высыпаний, представленных мелкопятнистыми, симметрично расположенными синячковыми элементами, не исчезающими при надавливании. Наиболее часто геморрагический васкулит появляется у детей в возрасте от 4-х до 12-ти лет. В основном местами локализации сыпи являются разгибательные поверхности конечностей, на ягодицах, вокруг суставов. Реже бывает, что появляются высыпания на коже туловища, лица, стопах и ладонях. Сыпь по интенсивности бывает различной: возможны как единичные, так и множественные элементы с тенденцией к слиянию. Когда сыпь угасает, остается пигментация. Если заболевание имеет частые рецидивы, то на месте сыпи появляется шелушение.
2. Вторым характерным проявлением геморрагического васкулита является поражение суставов. Как правило, оно появляется вместе с сыпью на первой неделе болезни или в более поздние сроки. В суставах могут появляться как кратковременные суставные боли, так и воспаление. Преимущественно поражаются крупные суставы, в особенности, коленные и голеностопные. Кроме этого, отмечается развитие околосуставного отека с изменением формы суставов и появлением болезненности; боли могут сохраняться от нескольких часов до нескольких дней. Не бывает стойкой деформации суставов, когда нарушается их функция.
3. Третьим характерным проявлением геморрагического васкулита является возникновение в животе болей. От одних больных поступают жалобы на возникновение умеренных болей в животе, которые не сопровождает расстройство пищеварения, которыми не причиняется особых страданий. От других больных можно услышать жалобы на возникновение болей в животе, для которых характерно обладание приступообразным характером, внезапное возникновение по типу кишечной колики. Они не имеют четкой локализации. Возможно многократное повторение болевых приступов в течение суток и их продолжительность может достигать нескольких дней. От больных также поступают жалобы на возникновение тошноты, рвоты, неустойчивого стула, в некоторых случаях — повышение температуры. Иногда на фоне указанной клинической картины появляются эпизоды кишечных желудочных кровотечений.
4. Гораздо реже по сравнению с остальными проявлениями заболевания может наблюдаться поражение почек при геморрагическом васкулите. Значительно реже выявляется поражение других органов: возникновение легочного синдрома, геморрагического перикардита, кровоизлияний в эндокард.
Диагностика геморрагического васкулита
При геморрагических васкулитах изменения лабораторных показателей являются неспецифичными. Может повышаться СОЭ и лейкоциты, неспецифические показатели, характеризующие воспаление, — ДФА, серомукоида, выявиться диспротеинемия с повышением уровня альфа-2-глобулинов, С-реактивного белка, титров антистрептолизина О и антигиалуронидазы. При диагностике геморрагического васкулита выявляются иммунологические изменения, проявляющиеся повышением уровня иммуноглобулина А, повышением циркулирующих иммунных комплексов и криоглобулинов, снижением уровня иммуноглобулина G, активности комплемента.
Лечение геморрагического васкулита

В зависимости от фазы геморрагического васкулита, клинической формы, степени тяжести проявлений, характера течения заболевания различается характер терапии. При всех формах заболевания предусмотрено применение антиагренатов – курантила, трентала. Если течение геморрагического васкулита тяжелое, то для того, чтобы усилить антиагрегационный эффект, предусмотрено назначение двух препаратов одновременно.
Продолжительность лечения геморрагического васкулита зависит от степени тяжести заболевания и клинической формы и может составлять от 2-3-х до 12-ти месяцев. Если течение болезни хроническое, проводится лечение повторными курсами на протяжении 3-х-6-ти месяцев.
Доза антикоагулянтов подбирается индивидуально, исходя из положительной клинической динамики симптомов (стабилизации кожных высыпаний, исчезновения болей в животе, уменьшения степени выделения крови с мочой), лабораторных параметров.

Кроме этого, при лечении геморрагического васкулита назначаются активаторы фибринолиза — никотиновая кислота и ее производные. При тяжелом течении заболеваниия эффективными являются глюкокортикостероиды. Лечение глюкокортикостероидами проводится на фоне антикоагулянтно-антиагрегантной терапии. Назначение цитостатиков целесообразно при тяжелых формах, при которых оказываются пораженными почки, если отсутствует положительная динамика лечения с помощью глюкокортикостероидов, а также в случае обнаружения тяжелого кожного синдрома с наличием участков омертвения кожи, возникающего на фоне высокой иммунологической активности.
Плазмозаменяющие растворы (капельница)

В острый период заболевания у детей с тяжелым течением геморрагического васкулита проводится трансфузионная терапия на протяжении 5-15-ти дней. Трансфузионная терапия включает в себя использование низкомолекулярных плазмозаменяющих растворов (реополиглюкина, реоглюмана, реомакродекса) глюкозо-новокаиновой смеси спазмолитиков, ингибиторов протеолитических ферментов. Препараты вводят капельно.
Плазмаферез направлен на то, чтобы из циркуляции удалить токсины, бактерии, воспалительные субстанции, антитела, иммунные комплексы, криоглобулины. Он показан в том случае, если течение геморрагического васкулита тяжелое, непрерывное или присутствует волнообразное рецидивирование симптомов. Плазмаферез способствует тому, чтобы нормализовались свойства крови, снялся спазм сосудов, улучшилась микроциркуляция, повысилась функциональная активность иммунокомпетентных клеток, чувствительность больных к препаратам.
Антигистаминные препараты при васкулите
Эффективно применение антигистаминных препаратов у детей, у которых в анамнезе присутствует пищевая, лекарственная или бытовая аллергия, проявление экссудативно-катарального диатеза, аллергических заболеваний. Могут использоваться супрастин, тавегил, диазолин, фенкарол и иные препараты на протяжении 7-ми-10-ти дней.
Энтеросорбенты при васкулите
В энтеросорбентах нуждаются больные с отягощенным аллергологическим анамнезом, если в животе есть боли, а также в случаях, когда пищевые агенты выступали в качестве провоцирующего фактора заболевания.
Мембраностабилизаторы могут быть назначены повторными курсами, если выявляется поражение почек или рецидивирующее течение кожного синдрома. Препараты этой группы способствуют тому, чтобы уменьшалась проницаемость сосудистой стенки, улучшились трофические процессы, для них характерно обладание иммуномодулирующим действием.
Читайте также:


