Техника операции грыжи брюшной стенки
- Виды и причины появления
- Способы удаления
- Как проводится операция — удаление грыжи живота?
- Послеоперационное восстановление
- Возможные осложнения
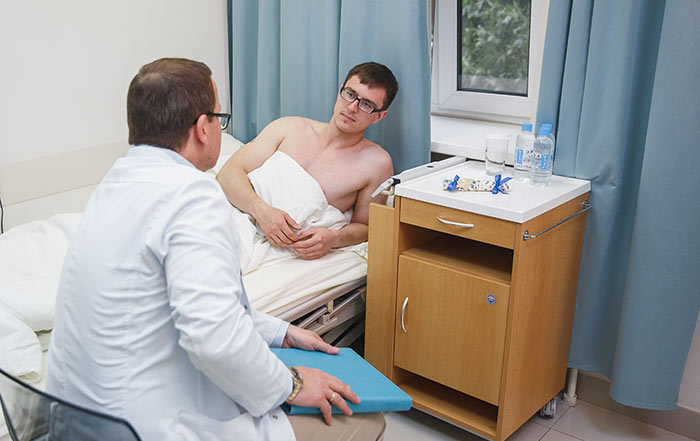
Одна из основных операций в хирургическом стационаре – удаление грыжи живота. Она проводится как экстренно, так и в плановом порядке.
Методика операции по удалению грыжи живота зависит от давности заболевания. От наличия ущемления и того, насколько своевременно пациент обратился за медицинской помощью.
Операция представляет собой выпячивание органов брюшной полости через несуществующие в норме отверстия. Например, в околопупочной области белой линии живота.
Виды и причины появления
- склонность к запорам;
- детский или пожилой возраст;
- нарушение анатомической целостности передней брюшной стенки, из-за ранее перенесенных операций;
- тяжелый физический труд;
- мужской пол;
- склонность к повышенной массе тела;
- сильный кашель или крик;
- повторные сложные естественные роды;
- травмы.
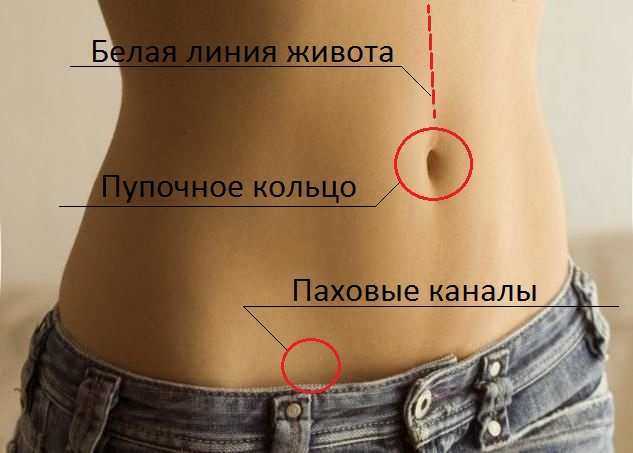
Грыжи белой линии живота бывают врождённые и приобретённые. Они редко достигают диаметра более 10 см. Чаще они расположены над пупком и крайне редко ущемляются.
Клиническая картина проявляется болью в том органе, который попадает в грыжевой мешок. Это может быть сальник, петли тонкой кишки, мочевой пузырь.
В случае попадания в грыжевые ворота петель кишечника возникают неприятные ощущения. Это может быть жжение в петлях кишки в верхней половине живота. В детском возрасте грыжи белой линии практически не встречаются.
Способы удаления
Операция – герниопластика может проводиться следующими способами:
- ушивание дефекта в белой линии кисетным, П-образным, узловыми и другими видами швов;
- пластика собственными тканями;
- лапароскопическая операция.
Операцию лучше проводить в плановом порядке не дожидаясь осложнений. По поводу которых придётся выполнять экстренное оперативное вмешательство. Лучше всего операцию проводить в специализированных клиниках по удалению грыжи.
Подготовка к операции включает в себя следующие анализы:
- клинический анализ крови; общий анализ мочи;
- биохимический анализ крови;
- коагулограмма – анализ на свёртываемость крови и длительность кровотечения;
- определение группы крови и резус фактора;
- кровь на реакцию Вассермана, ВИЧ, гепатиты;
- рентгенография органов грудной клетки;
- ультразвуковая допплерография сосудов нижних конечностей;
- при наличии сахарного диабета показана консультация эндокринологом;
Если у больного имеется язвенная болезнь желудка или двенадцатиперстной кишки, то необходимо выполнить ФГДС.
Как проводится операция — удаление грыжи живота?
Если содержимым грыжевого мешка является предбрюшинный жир, то операция включает в себя наложение П-образных швов. Предварительно надо убедиться, что внутри грыжевых ворот находится только брюшной жир и отсутствуют петли кишечника.
При больших выпячиваниях, производится удаление грыжи белой линии живота. Операция выполняется лапароскопически и включает в себя установку сетки в область расхождения листков апоневроза.
Сетка имплантируется в том случае, когда своих местных тканей не хватает для выполнения пластики. Также, если соединительная ткань очень мягкая, рыхлая, существует опасность рецидива грыжи.
Имеются следующие преимущества использования сетки во время операции:
- Практически исключаются рецидивы грыж.
- Легче протекает послеоперационный период, меньше болей в послеоперационной ране, т. к. меньше натяжение местных тканей в зоне оперативного вмешательства.
- Возможность раньше активизировать больного, восстановление качества жизни.
- Этот способ существенно снижает длительность оперативного вмешательства.
- Значительно меньшее количество шовного материала используется в процессе операции, и, следовательно, снижается риск возникновения лигатурных свищей.
- Сетка быстро прорастает фиброзной тканью и капиллярами, не отторгается, не требуется её удаления в дальнейшем.
При расхождении прямых мышц живота сбоку от белой линии используется лапароскопия. Она позволяет сделать оперативное вмешательство менее травматичным и послеоперационный период более гладким.
Удаление грыжи живота с применением лапароскопической методики позволяет:
- выполнять эту операцию у пожилых пациентов
- или больных, страдающих тяжёлой сопутствующей соматической патологией.
Лапароскопия желательна, когда есть подозрение, что содержимое грыжевого мешка заполнено петлями кишечника и ревизию грыжи надо проводить со стороны брюшной полости.
Особенностями хирургического лечения послеоперационных грыж является необходимость выделения грыжевого мешка из спаек, образовавшихся с момента предыдущей операции.
В этой ситуации также хороший эффект даёт лапароскопия, т. к. она позволяет значительно снизить риск развития интраоперационных осложнений. Чем аккуратнее выполнена операция, меньше травматизация тканей, кровотечение. Тем меньше риск развития нагноения и возникновения рецидива грыжи.
Послеоперационное восстановление
В послеоперационном периоде необходима ранняя активизация в бандаже. Это необходимо для профилактики развития такого опасного вида осложнений как гипостатическая пневмония.
Особенности послеоперационного периода зависят от того на каком этапе заболевания выполнялась операция. Предшествовало ли оперативному вмешательству ущемление петель кишечника, а также какие имеются сопутствующие соматические заболевания.
Ношение бандажа является строго обязательным.
При неосложнённом течении послеоперационного периода, пребывание в стационаре составляет 1 сутки после операции.
Целью использования послеоперационного бандажа является:
- уменьшение болевого синдрома;
- снижение вероятности развития рецидивных грыж после операции;
- бандаж предохраняет от инфекций, раздражения кожи, способствует быстрейшему восстановлению двигательной активности.
После восстановления перистальтики кишечника постепенно расширяется диета, разрешается употребление пищи. Особенности питания подразумевают употребление здоровой пищи. Пищи богатой клетчаткой, с целью профилактики запора, заболеваний других органов желудочно-кишечного тракта.
Реабилитация после удаления грыжи протекает легче, если оперативное вмешательство выполнялось лапароскопически. При этой методике отсутствуют большие травмирующие разрезы и болевой синдром после операции менее выражен.
Процесс реабилитации включает в себя контроль над следующими основными параметрами:
- Изменение температуры 2 раза вдень утром и вечером.
- Перевязки до снятия швов и контроль за послеоперационной раной. Швы снимаются на 7-10 день после операции.
- Отказ от вождения машины в ближайшие 2 суток после операции, т. к. анестетики, которыми проводился наркоз, снижают внимание, способность управлять транспортным средством.
- Если человек занимается умственным трудом, то возвращение на работу возможно через несколько дней после операции.
- При физической работе нужна будет реабилитация в течение нескольких недель после операции, которая будет включать ЛФК, массаж.
Возможные осложнения
В послеоперационном периоде могут развиться следующие осложнения:
- нагноения;
- кровотечения;
- рецидивы грыжи;
В случае своевременно выполненной операции, выполнения назначений врача, соблюдения режима питания и двигательной активности, то вероятность развития осложнений будет минимальной.
При появлении жалоб на неприятные ощущения и дискомфорт в области средней линии живота, необходимо:
- обратиться к врачу;
- сдать анализы крови;
- выполнить УЗИ органов брюшной полости.
Своевременная диагностика и лечения позволят вовремя выполнить операцию, исключить возможность осложнений и рецидивов.
Еще некоторые подробности об этой операции, вы можете увидеть из передачи Елены Малышевой.
Вентральная грыжа передней брюшной стенки – это послеоперационное осложнение. В этом случае органы брюшной полости выпячиваются под кожу в области послеоперационного рубца. Такой дефект может достигать больших размеров, нарушать работу органов ЖКТ, ущемляться.
Как проявляется грыжа передней брюшной стенки
- грыжевые ворота;
- грыжевой мешок;
- содержимое мешка;
- наружные мягкотканые оболочки мешка.
Грыжа причиняет боль и дискомфорт, некоторые больные чувствуют, что что-то вышло наружу или испытывают ощущение разрыва. Другие симптомы:
- ощущение давления на переднюю брюшную стенку;
- боль и жжение;
- ощущение ослабленности;
- выпуклость может появляться при кашле, чихании, натуживании и исчезать в положении лежа;
- при натуживании, кашле, поднятии тяжестей боль усиливается.
Классификация брюшных грыж
Грыжи передней брюшной стенки подразделяются на два основных вида – первичные и вентральные (послеоперационные).
- пупочными;
- околопупочными;
- эпигастральными;
- грыжами спигелиевой линии;
- грыжами белой линии.
Послеоперационные дефекты делятся на первичные и рецидивные (появившиеся после удаления аналогичной патологии).
Что будет, если не лечить?
Выпуклость будет постепенно увеличиваться, перестанет исчезать в положении лежа, будет усиливаться боль. Самое опасное осложнение – это ущемление, при котором может начаться некроз органов с последующим перитонитом, который является прямой угрозой жизни. При ущемлении проводится экстренное удаление грыжи брюшной полости.
Другие возможные осложнения грыж:
- воспаление;
- невозможность вправления;
- копростаз.
Что такое ущемление грыжи?
При ущемлении внутренние органы, находящиеся в грыжевом мешке, сдавливаются кольцом грыжевых ворот. В результате пережимаются сосуды, которые питают органы (чаще всего это большой сальник и петли кишечника).
Характерные симптомы ущемления:
- следы крови в кале;
- боль в зоне образования, которая нарастает и не проходит в покое;
- отсутствие возможности вправить дефект лежа на спине, даже нажав на него (делать это категорически не рекомендуется!);
- кожа в месте выпячивания меняет цвет – от очень бледного до багрового;
- образование увеличивается и уплотняется;
- больного тошнит и часто рвет.
- отсутствует передача кашлевого толчка.
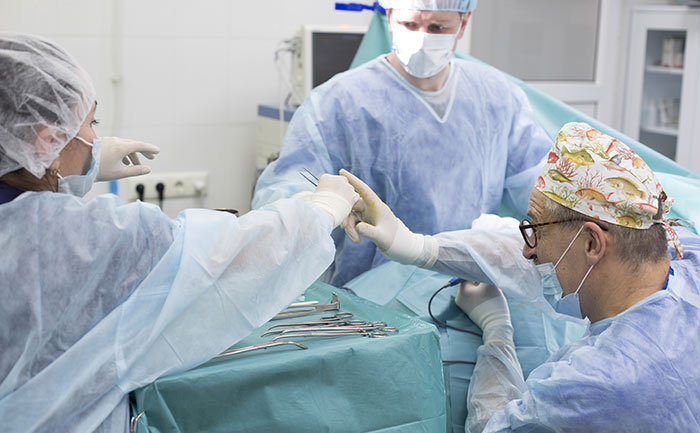
Хирургические методы лечения
Герниопластика может быть натяжная и ненатяжная, открытая и лапароскопическая. Лапароскопическим способом возможно удалить паховую и пупочную грыжу. В остальных случаях применяется открытая методика.
Операция заключается в том, что хирург делает наружный разрез кожи вместе с апоневрозом. Далее выводятся грыжевые ворота и мешок. Вышедшие наружу органы осматриваются и вправляются. Затем выполняется пластика грыжевых ворот собственными местными тканями, которыми закрывается отверстие. Такая методика подходит для лечения небольших дефектов.
Заключается в установке сетчатого имплантата из специального синтетического волокна, который закрывает грыжевые ворота после вправления органов. Сетка постепенно прорастает тканями, и это препятствует повторному образованию дефекта. Сегодня это самая распространенная методика, потому что дает меньше всего рецидивов заболевания. При этом натяжение собственных тканей отсутствует.
- минимум боли, потому что не сшиваются собственные ткани;
- риск рецидива – менее 1%;
- быстрое восстановление – от 1 до 4 дней в стационаре, через 7 дней можно вернуться к привычной жизни, а через месяц все полностью заживает.
Отличия лапароскопической методики
Вместо разрезов делается три небольших прокола, а сетка помещается изнутри брюшной полости, под брюшную стенку. Преимущества малоинвазивного метода:
- минимальное травмирование тканей;
- слабый болевой синдром после операции;
- выписка из стационара уже на второй день;
- быстрое возвращение к привычной жизни, нет ограничений на ходьбу, вождение автомобиля и др., за исключением тяжелого физического труда.
В периоде реабилитации назначается щадящая диета, ношение бандажа. Болевой синдром в первые 2-3 дня снимается обезболивающими препаратами. Для профилактики повторного появления грыжи брюшной полости рекомендуют пролечить системные заболевания, которые приводят к повышению давления в брюшной полости, и избавиться от вредных привычек.

Аппендицит – это воспаление червеобразного отростка (аппендикса, слепой кишки) в связи с закупориванием отверстия прямой кишки. Это может быть связано с накоплением.
- Хирургия
- О центре
- Врачи
- Лицензии
- Операционный блок
- Стационар
- Отзывы
- Контакты
- Цены
- Наши ресурсы
- Многопрофильный центр СМ-Клиника
- Педиатрическое отделение
- Центр пластической хирургии
- Хирургическое отделение
- Центр вакансий
- СМ-Клиника г. Москва
- Версия для слабовидящих
- Общая информация
- О холдинге
- Юридическая информация
- Карта сайта
- Статьи
- Контакты
-
e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Принципы операции при грыжах передней брюшной стенки состоят в устранении грыжевого выпячивания и пластическом укреплении слабого места брюшной стенки для предотвращения рецидива грыжи. Укрепление брюшной стенки производят с помощью апоневрозов (апоневротическая пластика), мышц и апоневрозов (мышечно-апоневротическая пластика), мышц и фасций (мышечно-фасциальная пластика).
Оперируют чаще под местным обезболиванием. При больших невправимых и ущемленных грыжах предпочтителен наркоз.
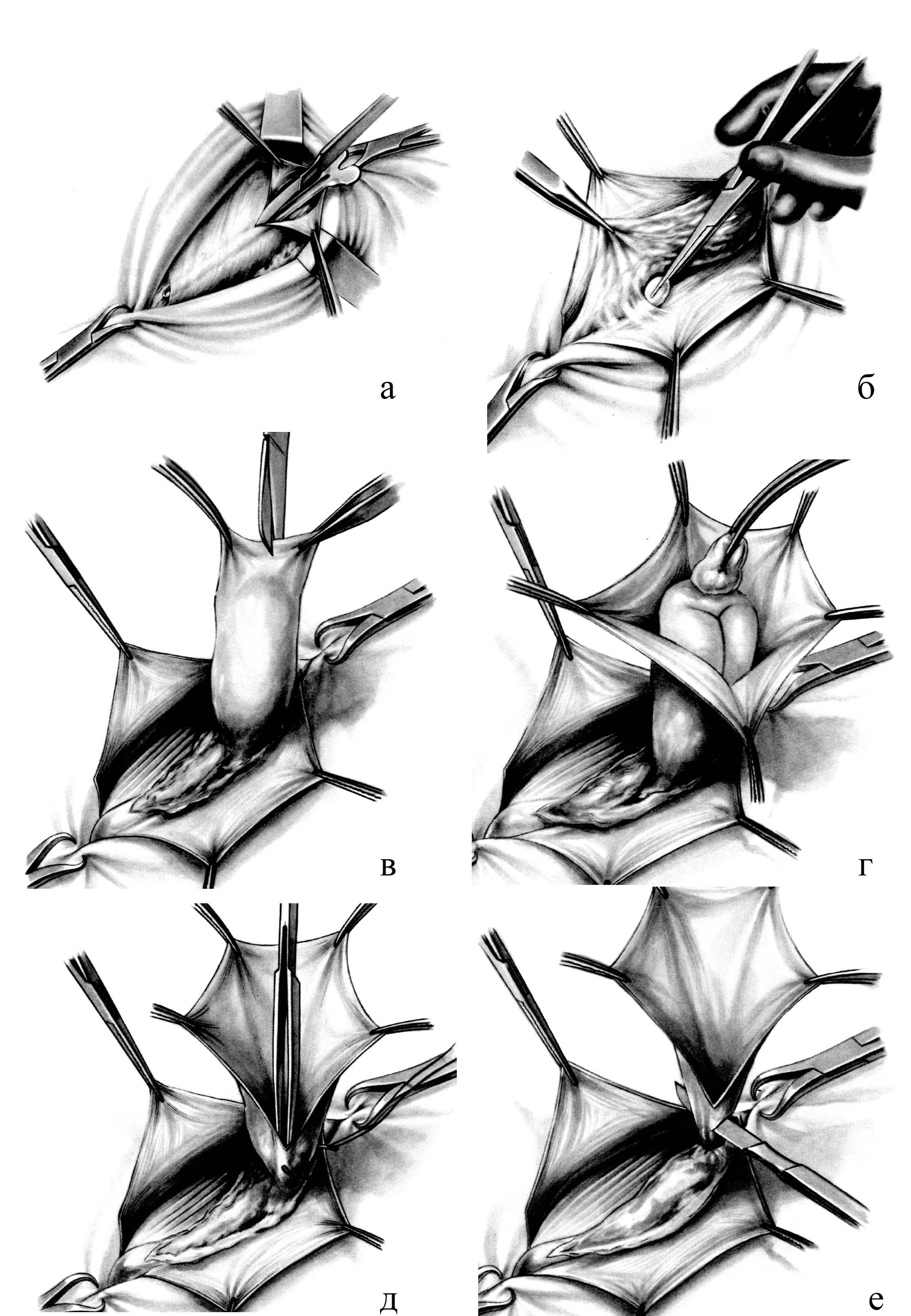
Операция включает в себя следующие этапы: 1) оперативный доступ к грыжевому мешку; 2) рассечение грыжевых ворот; 3) выделение грыжевого мешка; 4) вскрытие мешка и ревизия его содержимого; 5) перевязка и отсечение мешка у его шейки; 6) пластическое закрытие грыжевых ворот.
Грыжесечение при паховых грыжах
Паховые грыжи встречаются значительно чаще других: на их долю приходится 73,4% всех грыж.
Целью операции при паховых грыжах является ликвидация грыжевого мешка и закрытие грыжевых ворот.
Для закрытия грыжевых ворот предложено свыше 100 различных способов, из которых только немногие нашли применение в хирургической практике (способы Жирара, С.И. Спасокукоцкого, А.В. Мартынова, Бассини, М.А. Кимбаровского и др.).
Операции при косых паховых грыжах
Как правило, операции по поводу паховых грыж производят под местной анестезией. Общее обезболивание применяют только у детей и очень нервных больных.
Разрез кожи, подкожной клетчатки и поверхностной фасции длиной 8 – 12 см производят на 2 см выше паховой связки (рис. 19). Кровоточащие сосуды захватывают зажимами и перевязывают.
Апоневроз наружной косой мышцы живота тщательно отслаивают от подкожной жировой клетчатки и рассекают по желобоватому зонду. Образовавшиеся в результате этого лоскуты апоневроза захватывают зажимами, растягивают в стороны и тупфером отделяют от подлежащих тканей: внутренний лоскут – от m. obliquus internus abdominis, а наружный – от семенного канатика, выделяя при этом желоб паховой связки. Вдоль семенного канатика осторожно рассекают fascia cremasterica, m. cremaster, поперечную фасцию и обнажают грыжевой мешок, а также элементы семенного канатика. Грыжевой мешок тщательно отделяют от окружающих тканей пальцем, обвернутым марлевой салфеткой или тупфером, начиная от дна к шейке, до полного его освобождения. Следует помнить, что грубые манипуляции с семенным канатиком могут вызвать повреждение его элементов, что приводит к отеку яичка; в тканях, прилежащих к наружной поверхности грыжевого мешка, располагается подвздошно-паховый нерв, который во избежание повреждения необходимо сместить кнаружи. Выделенный грыжевой мешок у дна захватывают двумя пинцетами и осторожно, избегая повреждения содержимого, вскрывают.
![]()
Рис. 19. Оперативный доступ к грыжевому мешку при паховой грыже.
При наличии спаек между стенкой мешка, и грыжевым содержимым (сальник, кишка) их разъединяют, а содержимое осматривают и вправляют в брюшную полость. После этого стенку мешка рассекают по длине до шейки. Шейку грыжевого мешка как можно проксимальнее прошивают под контролем зрения, и концы нитей завязывают вначале на одной, а затем на другой стороне. Во время прошивания шейки и завязывания лигатур грыжевой мешок следует хорошо подтянуть, чтобы не захватить в шов стенку кишечной петли или сальник. Периферическую часть грыжевого мешка дистальнее наложенной лигатуры отсекают. Убедившись, что нет кровотечения из культи грыжевого мешка, срезают концы нитей, а на рассеченную fascia cremasterica накладывают несколько узловых кетгутовых швов. На этом заканчивается первый этап операции грыжесечения (рис.20).
Затем приступают к пластике пахового канала. При этом наиболее часто применяют способы Жирара, Спасокукоцкого, Мартынова, Кимбаровского, Боброва.
![]()
Рис. 20. Этапы грыжесечения при паховой грыже. а – рассечение грыжевых ворот; б – выделение грыжевого мешка; в – вскрытие грыжевого мешка; г – ревизия содержимого грыжевого мешка; д – погружение содержимого в брюшную полость с прошиванием шейки; е – отсечение грыжевого мешка.
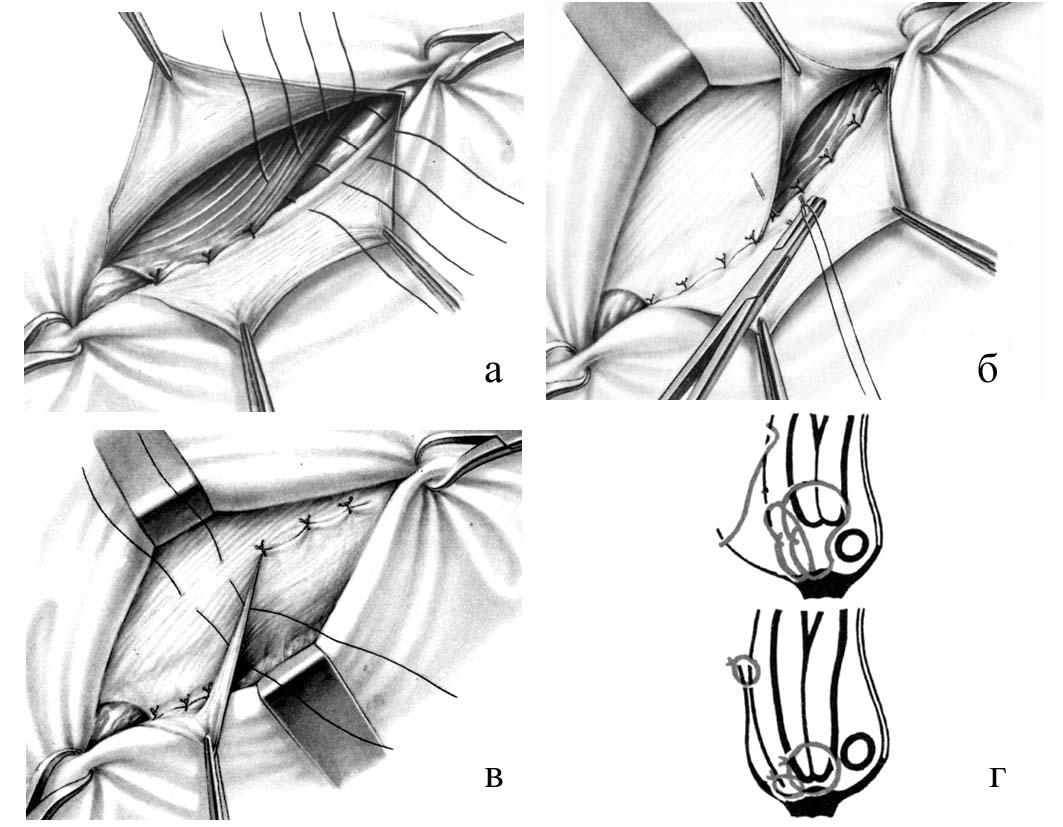
Способ Жирара (Girard). Способ Жирара заключается в укреплении передней стенки пахового канала поверх семенного канатика.
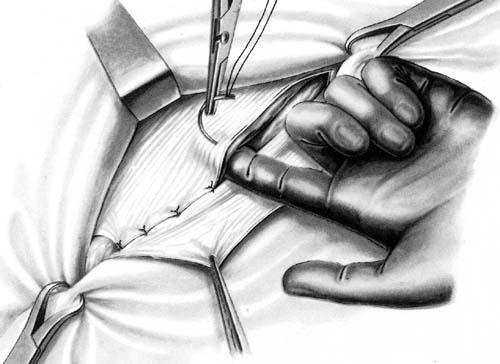
После обработки и отсечения грыжевого мешка оттягивают в стороны лоскуты апоневроза наружной косой мышцы живота и подшивают узловыми швами край внутренней косой и поперечной мышц к паховой связке поверх семенного канатика. При этом необходимо избегать захватывания в лигатуру подвздошно-пахового нерва, так как ущемление его ведет к развитию тягостных и длительных болей, иррадиирующих в пах. Сначала шелковой нитью прошивают край внутренней косой и поперечной мышц живота, а затем паховую связку (рис. 21). Для предупреждения повреждения брюшины и органов брюшной полости в момент прошивания мышц под них подводят палец или шпатель. Во избежание повреждения бедренных сосудов паховую связку не следует прокалывать слишком глубоко, для этого лучше пользоваться иглами небольшого диаметра. Всего накладывают 5 - 7 швов, которые затем поочередно завязывают. После этого на всем протяжении разреза узловыми швами подшивают внутренний лоскут апоневроза к краю паховой связки. Первый шов накладывают в области лонного бугорка; завязывая его, следует убедиться, не ущемлен ли семенной канатик. Наружный лоскут апоневроза укладывают поверх внутреннего (как полы пальто) и подшивают рядом узловых швов к последнему. Вновь образованное наружное кольцо пахового канала должно пропускать конец указательного пальца.
![]()
Рис. 21. Пластика передней стенки пахового канала по Жирару. а – подшивание краев внутренней косой и поперечной мышц живота к паховой связке; б - подшивание верхнего лоскута апоневроза наружной косой мышцы живота к паховой связке; в – создание дубликатуры апоневроза; г – схема.
В результате произведенной пластики пахового канала создается довольно прочный мышечно-апоневротический слой, состоящий из внутренней косой, поперечной мышц живота и дубликатуры апоневроза наружной косой мышцы, который препятствует выпячиванию внутренностей и повторному образованию грыжи.
После пластики пахового канала на подкожную клетчатку (если она хорошо развита) накладывают несколько кетгутовых швов. Кожу зашивают рядом узловых швов.
Недостаток метода – возможное разволокнение паховой связки и недостаточная прочность первого ряда швов, а также отсутствие прочного рубца вследствие сшивания разнородных тканей.
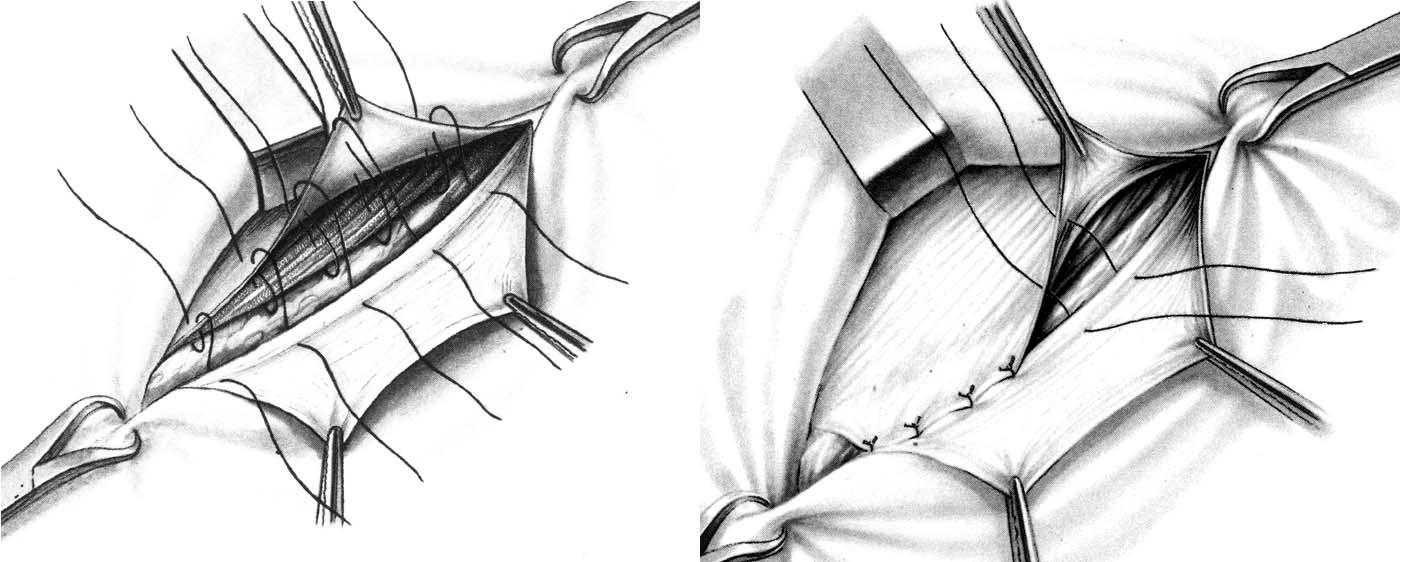
Способ С.И. Спасокукоцкого заключается в том, что внутренний лоскут апоневроза наружной косой мышцы живота вместе с краями внутренней косой и поперечной мышц живота подшивают к паховой связке одним рядом узловых швов. Затем наружный лоскут апоневроза подшивают поверх внутреннего (рис. 22).
![]()
Рис. 22. Пластика передней стенки пахового канала по способу Спасокукоцкого.
Недостаток метода – возможность интерпозиции мышечной ткани и ущемления ее между апоневрозами и паховой связкой, что ухудшает процессы заживления.
Способ Кимбаровского. После обработки и отсечения грыжевого мешка внутренний лоскут рассеченного апоневроза и подлежащие мышцы прошивают снаружи внутрь, отступя на 1 см от края разреза. Иглу проводят вторично только через край внутреннего лоскута апоневроза, идя изнутри кнаружи, затем той же нитью прошивают край паховой связки. Наложив 4 – 5 таких швов, их поочередно завязывают; при этом край внутреннего лоскута апоневроза подворачивается под край мышц и приводится в плотное соприкосновение с паховой связкой. Поверх внутреннего лоскута подшивают наружный лоскут апоневроза (рис. 23).
Способ А.В. Мартынова. Исходя из того, что прочное сращение наступает между однородными тканями, А.В. Мартынов предложил использовать для укрепления передней стенки пахового канала только апоневроз наружной косой мышцы живота.
Способ его сводится к образованию дубликатуры из листков рассеченного апоневроза: подшивают внутренний лоскут апоневроза к паховой связке, затем наружный лоскут укладывают поверх внутреннего и подшивают к последнему.
![]()
Рис. 23. Пластика передней стенки пахового канала. а – по Кимбаровскому; б – по Мартынову.
Своевременное лечение грыж передней брюшной стенки, включая паховые, бедренные, пупочные, белой линии живота, позволяет избежать развития таких серьезных осложнений как острая кишечная непроходимость, повысить качество жизни пациентов.
Грыжи передней брюшной стенки, особенно грыжи белой линии живота, у онкологических больных встречаются как последствия ранее выполненных операций на органах брюшной полости, в результате длительно существующего асцита, а также при слабости соединительной ткани, как и у любых других пациентов, не страдающих раком.
- Грыжа передней брюшной стенки как заболевание
- Как развиваются грыжи
- Почему необходима операция пластики грыжи
- Обследования для подтверждения диагноза
- Всегда ли обязательна операция?
- Противопоказания к операции
- Ход операции грыжесечения
В Европейской клинике работают высококвалифицированные хирурги c большим опытом реконструктивной и эстетической медицины. Использование в нашей клинике современных методик и материалов для пластики грыжи, своевременность проведенного хирургического вмешательства позволяет минимизировать количество осложнений, свести к минимуму рецидивы и обеспечить для пациента комфортный послеоперационный период. При помощи современного эндовидеохирургического оборудования хирургическое лечение проводится в соответствии с принципами эстетической и косметической хирургии. Новые методики позволяют проводить сочетанные (симультанные) операции для индивидуального пациента.
![]()
Грыжа передней брюшной стенки как заболевание
Реже встречаются бедренные, пупочные грыжи, грыжи белой линии живота.
Кроме того, выделяют следующие типы грыж - врожденные и приобретенные, травматические, послеоперационные; полные и неполные, вправимые и невправимые, осложненные и неосложненные.
Как развиваются грыжи
Факторами, способствующими клиническому проявлению грыжи, являются уменьшение (гипотрофия) мышц передней брюшной стенки, повышение внутрибрюшного давления при асците, ожирении, беременности, дискинезии кишечника. Возникновению пупочной грыжи у женщин способствуют многократные беременности и тяжелые роды. Отверстия и щели между мышцами брюшной стенки могут увеличиваться при резком похудании.
Послеоперационные грыжи возникают на месте дефекта ткани, истончения послеоперационного рубца чаще после различных осложнений в области послеоперационного шва (нагноение, инфильтрация и т.п.). У пациентов с онкологическими заболеваниями послеоперационные грыжи могут развиваться на поздних стадиях по факту резкого снижения массы тела, в том числе при развитии раковой кахексии.
![]()
Почему необходима операция пластики грыжи
Клинически ущемление грыжи сопровождается существенным увеличением грыжевого выпячивания, его невправлением, напряжением и резкой болезненностью. Боли могут локализоваться только в области грыжи или распространяться над всей поверхностью передней брюшной стенки. Поднимается температура, иногда до высокой – 38-39’C. У некоторых пациентов резко снижается артериальное давление с уменьшением систоло-диастолического интервала, например, до 80/60 мм рт.ст. У некоторых пациентов может быть рвота с примесью желчи и даже кала. Развивается острая кишечная непроходимость.
Обследования для подтверждения диагноза
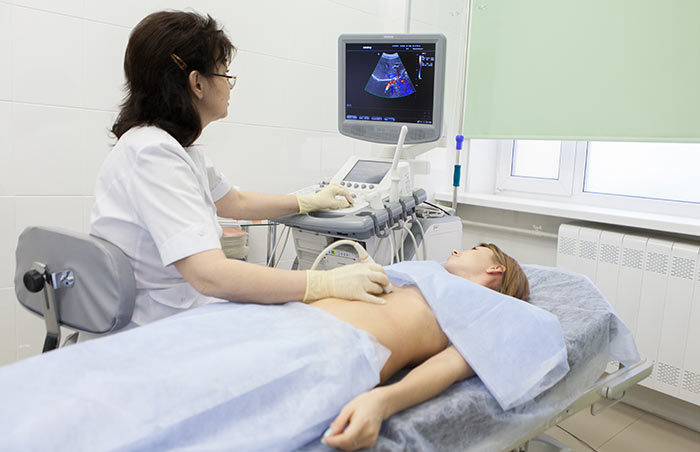
В неосложнённых случаях грыжи обычно достаточно стандартного предоперационного обследования. Диагноз ставится при обычном клиническом осмотре врачом-хирургом. В сомнительных случаях хирург пробует ввести палец в предполагаемый грыжевой канал и просит пациента натужиться или покашлять. При этом ощущается толчок, свидетельствующий о наличии грыжи. Проведение ультразвукового исследования у пациента в вертикальном положении позволяет обнаружить истончение тканей передней брюшной стенки в области грыжевых ворот.
![]()
В осложненных случаях в грыжевом мешке при проведении УЗИ можно обнаружить соответствующие органы – кишечник, мочевой пузырь и прочие.
При наличии тошноты, рвоты, болей и отсутствия ущемления органов в грыжевых воротах приходится исключать другие заболевания с подобной симптоматикой. Бывает, что грыжи белой линии живота сопутствуют язвенной болезни, раку желудка, холециститу и др.
Всегда ли обязательна операция?
Да, всегда. Имеющийся при клинически явной грыже дефект брюшной стенки никакими консервативными мерами или заговорами излечить нельзя. В случае наличия противопоказаний к операции из-за наличия тяжёлых сопутствующих заболеваний пациентам рекомендуется ношение специального бандажа, который несколько замедляет развитие грыжи и препятствует попаданию в грыжевой мешок внутренних органов.
Противопоказания к операции
Острые инфекции, беременность на поздних сроках, дерматит и экзема в области грыжи.
Поскольку операция грыжесечения выполняется при общей анестезии, то наличие декомпенсации тяжелых заболеваний внутренних органов, в том числе, ишемической болезни сердца, инсультов, сахарного диабета, является противопоказанием к операции из-за высокой степени анестезиологического риска.
У онкологических больных грыжа передней брюшной стенки лечится по тем же принципам, что и у остальных пациентов.
Ход операции грыжесечения
Оперативное вмешательство, производимое по поводу грыжи называется грыжесечение или герниопластика. Оно заключается в удалении грыжевого мешка, вправлении внутренностей в брюшную полость и укреплении слабого участка брюшной стенки в области грыжевых ворот.
К настоящему времени существует огромное количество модификаций и усовершенствований традиционной герниопластики, поскольку во все времена при этой патологии была велика частота рецидивов — 10% при простых, 30% и более — при сложных видах грыж.
![]()
С середины 80-х годов прошлого века предпочтение отдается "ненатяжной" пластике или пластике грыжевого мешка с минимальным использованием собственных тканей. При ненатяжной пластике для закрытия грыжевого дефекта не производится сшивание с натяжением разнородных тканей, а используются синтетические имплантаты. Рецидивов при ненатяжной пластике несравнимо меньше, меньше выражен болевой синдром в послеоперационном периоде, пациент получает возможность выписаться из стационара спустя 2-3 дня после проведенной операции.
При операции герниопластики, проводимой из обычного (открытого) грыжевого доступа, дно грыжевого канала формируется c помощью синтетической сетки. Эта операция технически гораздо проще, чем эндоскопическая, позволяет быстро вернуться к нормальной жизни, обеспечивает значительно менее болезненный и менее продолжительный, чем традиционные операции послеоперационный период. Всего срок послеоперационной реабилитации – 4-5 суток.
Лапароскопическая трансабдоминальная преперитонеальная герниопластика на сегодняшний день признана наиболее обоснованным и малотравматичным вмешательством при паховых и бедренных грыжах.
- Выполняется из лапароскопического доступа без рассечения покровных тканей.
- Через 3 небольших прокола (диаметром 10 мм и меньше) при помощи специальной аппаратуры в месте формирования грыжи фиксируется синтетическая (чаще полипропиленовая или тефлоновая) сетка.
- Этот способ сложнее технически и дороже, но он предпочтителен при лечении рецидивных, двухсторонних грыж, а также в тех случаях, когда необходимо достичь хорошего косметического эффекта.
- Активизация больного начинается непосредственно после операции.
- При использовании лапароскопического метода обеспечивается кратчайший и практически безболезненный послеоперационный период, раннее восстановление трудоспособности.
Хирурги Европейской клиники проводят герниопластику с использованием сетчатых имплантатов по поводу паховых, бедренных, пупочных, послеоперационных вентральных грыж. Согласно европейской статистике методики хирургического лечения грыж передней брюшной стенки, применяемые в нашей клинике, позволяют сократить число рецидивов грыжи до 1-2%.
Простая и вместе с тем эффективная методика герниопластики с использованием синтетических материалов обеспечивает пациенту отсутствие болей в послеоперационном периоде, быстрое возвращение к активной жизни, хороший косметический эффект и высокое ее качество в отдаленном послеоперационном периоде.
Читайте также: