Тест поперечного сжатия при ревматоидном артрите
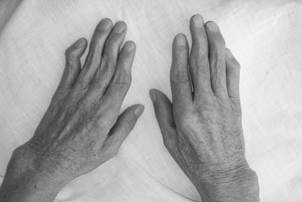
Ранняя фаза ревматоидного артрита характеризуется появлением утренней скованности (всегда! свыше 30 мин.) в мелких суставах кистей (проксимальных межфаланговых и пястно-фаланговых) и стоп (проксимальных межфаланговых и плюснефаланговых) с развитием воспалительного отека периартикулярных тканей, возникновение болезненности вышеуказанных суставов при пальпации (положительный симптом поперечного сжатия кисти).
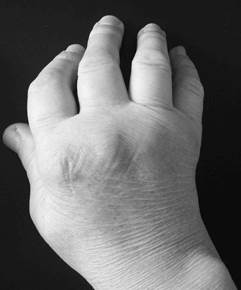
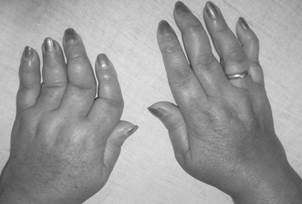
Процесс обычно симметричен и охватывает суставы обеих кистей (рис.1-2) и обеих стоп практически одновременно.



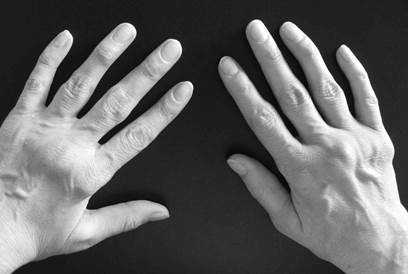
Если длительность подобной клинической симптоматики составляет не более 1 года, то речь идет о потенциально обратимой, клинико-патогенетической стадии болезни – раннем РА (РРА).
Признаки, позволяющие заподозрить РРА (по Р. Еmеry):
- > 3 припухших суставов;
- симметричное поражение пястно-фаланговых и плюсне-фаланговых суставов;
- утренняя скованность > 30 мин;
РРА сопровождается, чаще всего, такими системными проявлениями, как лихорадка, потеря массы тела, появлением ревматоидных узелков.
Уже на ранней стадии ревматоидного артрита будут характерны следующие изменения лабораторно-инструментальных показателей:
- СОЭ более 25 мм/ч;
- СРБ более 6 мг/мл;
- фибриноген более 5 г/л;
- наличие ревматоидного фактора, антител к циклическому цитруллиновому пептиду (АЦЦП), антител к виментину в сыворотке крови.
Примечание: при наличии таких признаков пациент должен быть направлен на консультацию к ревматологу
Клиническая картина РА.
Поражение суставов.
Утренняя скованность — один из основных симптомов РА ее развитие связано с гиперпродукцией синовиальной жидкости содержащей высокие концентрации провоспалительных цитокинов (ИЛ-1, ИЛ-6, ФНО-α), способствующих поддержанию воспалительного процесса в суставах и дальнейшей деструкции хряща и кости. Утренняя скованность является диагностически значимой, если ее продолжительность составляет более одного часа.
 |
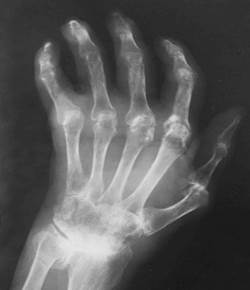
Суставы стоп, как и кистей, вовлекаются в патологический процесс достаточно рано, что проявляется как типичной клинической симптоматикой, так и ранними изменениями на рентгенограммах. Более характерно поражение плюсне-фаланговых суставов II-IV пальцев с последующим развитием дефигурации и деформации стопы за счет множественных подвывихов и анкилозов.
Тазобедренный сустав при РА вовлекается в патологический процесс сравнительно редко. Его поражение проявляется болевым синдромом с иррадиацией в паховую или нижние отделы ягодичной области и ограничением внутренней ротации конечности. Наблюдается тенденция к фиксации бедра в положении полуфлексии. Развивающийся в некоторых случаях асептический некроз головки бедренной кости, с последующей протрузией вертлужной впадины, резко ограничивает движения в тазобедренном суставе. Адекватным лечением в таком случае является эндопротезирование сустава.
Воспаление коленных суставов характеризуется их припухлостью из-за развившегося синовита и болезненностью при выполнении активных и пассивных движений. Развивается дефигурация суставов, при пальпации определяется баллотирование надколенника. За счет высокого внутрисуставного давления нередко образуются выпячивания заднего заворота суставной сумки в подколенную ямку (киста Бейкера). Для облегчения болей пациенты стараются держать нижние конечности в состоянии сгибания, что приводит с течением времени к появлению сгибательной контрактуры, а затем и анкилоза коленных суставов. Нередко формируется вальгусная (варусная) деформация коленных суставов.
Поражение суставов позвоночника, как правило сопровождается их анкилозированием в шейном отделе. Иногда наблюдаются подвывихи атлантоосевого сустава, еще реже — признаки компрессии спинного мозга или позвоночной артерии.
Височно-нижнечелюстные суставы особенно часто поражаются в детском возрасте, но могут вовлекаться в патологический процесс и у взрослых, что приводит к значительным трудностям при открывании рта.
Связочный аппарат и синовиальные сумки:тендосиновит в области лучезапястного сустава и кисти; бурсит, чаще в области локтевого сустава; синовиальная киста на задней стороне коленного сустава (киста Бейкера).
Внесуставные проявления РА.
Конституциональные симптомы.
Уже с первых недель заболевания у больных РА наблюдается снижение массы тела, достигающее 10-20 кг за 4-6 месяцев, иногда вплоть до развития кахексии. Характерно повышение температуры тела, сопровождающееся повышенной утомляемостью, адинамией, общим недомоганием. Лихорадка, появляющаяся уже в начальном периоде заболевания, беспокоит чаще во второй половине дня и вечером. Ее продолжительность колеблется от двух-трех недель до нескольких месяцев. Выраженность температурной реакции вариабельна — от субфебрильных цифр до 39-40°С при особых формах РА. Повышение температуры тела связывают с гиперпродукцией провоспалительных цитокинов (ИЛ‑1; ИЛ-3; ИЛ-6; ФНО-α) и простагландинов моноцитами-макрофагами. При повышении температуры тела наблюдается тахикардия и лабильность пульса.
Поражение кожи при РА.
Поражение кожи при РА развивается на фоне высокой активности ревматоидного процесса и включают в себя капилляриты, геморрагический васкулит, дигитальный артериит, язву голени. Появление кожных изменений при РА связано с прогрессирующим течением ревматоидного васкулита и требует активной подавляющей терапии основного заболевания.
Ревматоидные узелки — безболезненные округлые плотные образования от 2-3 мм до 2-3 см в диаметре, которые выявляются в 2-30% случаев заболевания. Они располагаются преимущественно подкожно на разгибательной стороне суставов пальцев кистей (рис.1-6), локтевых суставов и предплечьях, возможна и другая локализация. Ревматоидные узелки не примыкают к глубинным слоям дермы, они безболезненные, подвижные, иногда спаянные с апоневрозом или костью.

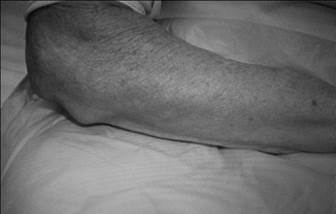
Рис. 1-6. Ревматоидные узелки
Их необходимо дифференцировать от подагрических тофусов, остеофитов при остеоартрозе, ксантоматозных узелков.
Наличие ревматоидных узелков ассоциируется с высокими титрами ревматоидного фактора в сыворотке крови. Их размер со временем меняется, в период ремиссии они могут полностью исчезать. Появление ревматоидных узелков в начальной стадии РА является неблагоприятным прогностическим признаком.
Периферическая лимфоаденопатия диагностируется у 40-60% больных РА. Наиболее часто поражаются передне- и заднешейные, подчелюстные, под- и надключичные, подмышечные и паховые лимфатические узлы, при этом выраженность лимфоаденопатии зависит от активности иммуновоспалительного процесса. Лимфатические узлы умеренной плотности, безболезненные, не спаянные с кожей, легко смещаемые, их размеры составляют от 1 до 3 см. При изменении характера лимфоаденопатии (увеличение в размерах лимфоузлов, изменение их плотности, генерализация процесса) необходимо проводить дифференциальную диагностику с системными заболеваниями крови, для которых характерно увеличение периферических лимфатических узлов (неходжкинские лимфомы, лимфогранулематоз, хронический лимфолейкоз и др.).
Спленомегалиянаблюдается примерно у 25-30% больных с РА, при этом наиболее объективные данные можно получить при ультразвуковом исследовании селезенки.
Характерны следующие изменения в общем анализе крови: анемия, тромбоцитоз, нейтропения.
Снижение продукции эндогенного эритропоэтина и недостаточная способность костного мозга к повышенной продукции эритроцитов также является одним из патогенетических факторов АХВ при РА. Еще одной причиной анемического синдрома при РА может быть укорочение периода жизни клеток эритроидного ряда.
Поражение легких при ревматоидном артрите:
-диффузный интерстициальный фиброз легких;
-плеврит (сухой или экссудативный, как правило, с незначительным количеством жидкости, благополучно купируется на фоне стандартной терапии);
-альвеолит (может быть сегментарным, лобулярным и крайне редко тотальным);
-облитерирующий бронхиолит (встречается казуистически редко);
-гранулема (создает сложности при дифференциальной диагностике).
При наличии множественных легочных узелков следует проводить дифференциальный диагноз среди следующих нозологических форм:
1. Гранулематоз Вегенера.
4. Опухоли (папилломатоз, бронхолегочный рак, метастазы, неходжкинская лимфома).
5. Инфекции (туберкулез, грибковые инфекции, эмболии при сепсисе).
Поражение легких, связанное с ревматоидным артритом, требует проведения активной подавляющей терапии с использованием высоких доз глюкокортикоидов (45 – 60 мг в сутки peros, 250 мг внутривенно капельно) с последующей коррекцией соответственно динамике процесса.
Сердечно-сосудистая система:перикардит, коронарный артериит, гранулематозное поражение сердца (редко), раннее развитие атеросклероза.
Миокардит у больных РА характеризуется тахикардией, приглушенностью тонов, систолическим шумом на верхушке. При эхокардиографии имеют место снижение фракции выброса, ударного объема, увеличение минутного объема.
Поражение почек у больных РА встречаются в 10-25% случаев (гломерулонефрит, амилоидоз). При РА наиболее часто диагностируется мезангиально-пролиферативный (около 60% случаев), реже — мембранозный вариант гломерулонефрита; они сочетаются с высокой активностью иммуновоспалительного процесса и наиболее часто проявляются изолированным мочевым синдромом, в некоторых случаях возможно развитие нефротического синдрома. Прогрессирующее поражение почек может приводить к формированию терминальной почечной недостаточности и уремии.
У больных с длительностью РА более 7-10 лет возможно развитие амилоидоза почек, для которого характерны стойкая протеинурия (потеря белка составляет до 2-3 г/сут), цилиндрурия и периферические отеки. Диагноз верифицируется на основании гистологического исследования нефробиоптата. Это самый прогностически неблагоприятный вариант поражения почек, так как средняя продолжительность жизни таких больных составляет 2-4 года. Летальный исход наступает в результате формирования терминальной почечной недостаточности.
Поражение глаз: ирит, иридоциклит, эписклерит и склерит, склеромаляция, периферическая язвенная кератопатия.
Наиболее часто (около 3,5% случаев) диагностируется иридоциклит. Ирит более характерен для ювенильного РА, но может встречаться и у взрослых. Начало процесса, как правило, острое, затем он может принимать затяжное течение, нередко осложняется развитием синехий. Эписклерит сопровождается умеренными болями, сегментарным покраснением переднего отрезка глаза; при склерите возникают сильнейшие боли, развивается гиперемия склер, возможна потеря зрения. При сочетании РА с синдромом Шегрена развивается сухой керато-конъюнктивит. Следует иметь в виду, что метотрексат, являющийся основным базисным препаратом для лечения ревматоидного артрита, может способствовать росту ревматоидных узелков в глазном яблоке. Подобная ситуация требует немедленной смены терапии.
Поражение нервной системы: симметричная сенсорно-моторная нейропатия, шейный миелит.
В основе патогенеза периферической полинейропатии лежит патология vasanervorum. У больных развиваются парестезии, чувство жжения в области нижних и верхних конечностей, снижается тактильная и болевая чувствительность, появляются двигательные расстройства. При активном течении РА иногда наблюдаются симптомы полиневрита с сильными болями в конечностях, чувствительными или двигательными нарушениями, атрофией мышц.
Классификационные критерии ревматоидного артрита (ACR/EULAR, 2010г)
Ревматоидный артрит может быть заподозрен, если:
-имеется, как минимум 1 припухший сустав;
-исключены другие заболевания индуцирующие синовиит;
-сумма по всем разделам составляет от 6 до 10 баллов.
· 1 крупный сустав – 0 баллов
· 2-10 крупных суставов – 1 балл
· 1-3 мелких сустава – 2 балла
· 4-10 мелких суставов – 3 балла
· >10 суставов ( как минимум 1 мелкий сустав должен быть в их числе) - 5 баллов
o менее 6 недель- 0 баллов
o более 6 недель – 1 балл
· Изменения одного из лабораторных показателей:
o РФ отр. и/или АЦЦП отр. -0 баллов
o РФ + (слабопоожительный) и/или АЦЦП + - 2 балла
o РФ ++ (резко положительный) и/ или АЦЦП ++ - 3 балла
· Изменения острофазовых показателей:
o СОЭ и/или СРБ в норме – 0 баллов
Дата добавления: 2015-04-03 ; просмотров: 3814 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Визитной карточкой этого заболевания является симметричное поражение мелких суставов кистей и стоп с их характерной деформацией. Именно так проявляется серопозитивный ревматоидный артрит в отличие от серонегативного, начинающегося с поражения единичных крупных суставов. Об особенностях проявления данной формы заболевания можно узнать из этой статьи.
Серопозитивный и серонегативный артрит – в чем разница?
Ревматоидный артрит (РА) – это хроническое аутоиммунное воспалительное системное заболевание соединительной ткани с поражением суставов и внутренних органов. Болезнь поражает около 1% населения. Серопозитивным артритом можно заболеть в любом возрасте, но чаще болеют женщины после 40 лет. В первые 5 лет половина заболевших становятся инвалидами. Код болезни по МКБ-10 М05.
Этиология
Причины развития (этиология) РА окончательно не установлены. Считается, что в основе заболевания лежат два фактора:
- генетический – наследственная предрасположенность к аутоиммунным процессам, что подтверждается частыми семейными заболеваниями;
- инфекционный – перенесенные вирусные инфекции; например, вирус Эпштейна-Барр, вызывающий инфекционный мононуклеоз.
Патогенез серопозитивного артрита
Механизм развития серопозитивного артрита (патогенез) связан с поломкой иммунной системы. Развивается он таким образом:
- в норме ответ на внедрение инфекции организм вырабатывает антитела; это белковые соединения – иммуноглобулины (Ig), назначением которых является соединение с инфекционным возбудителем (антигеном) и его нейтрализация;
- при РА вырабатываются измененные Ig, иммунная система их не узнает, принимает за чужеродные частицы (антиген) и вырабатывает к ним еще антитела, которые получили название ревматоидного фактора (РФ); образующиеся комплексы антиген-антитело откладываются в тканях, поддерживая воспаления и разрушая суставные поверхности;
- воспаление и повреждение тканей поддерживается и прогрессирует также за счет образования избыточного количества провоспалительных (поддерживающих воспаление) цитокинов – молекул, в норме передающих информацию и регулирующих воспалительные реакции вместе с противовоспалительными цитокинами.
Воспалительный процесс вызывает вначале отек околосуставных тканей, в том числе воспаляется и отекает внутренняя поверхность суставной капсулы - синовиальная оболочка. Следующий этап – разрастание в ней клеток соединительной ткани – паннуса. Паннус покрывает суставные поверхности костей, разрушает хрящевую и костную ткань, затем прорастает в суставную щель и смыкается с противоположной стороной, делая сустав неподвижным (анкилоз).
Симптомы серопозитивного артрита
Серопозитивный ревматоидный артрит обычно начинается постепенно. Реже начало может быть подострым, с более выраженными симптомами. Но в любом случае болезнь неуклонно прогрессирует, поэтому очень важно выявить ее как можно раньше и начать лечение.
Самыми первыми симптомами серопозитивного ревматоидного артрита, на которые следует обратить внимание, являются:
- недомогание, слабость, повышенная утомляемость;
- небольшое повышение температуры (может и не быть);
- утренняя скованность движений, которая длится около получаса – один из самых важных признаков серопозитивного артрита
- симметричное поражение 3-х и более слегка болезненных мелких суставчиков с небольшой припухлостью кистей или стоп; положительный тест поперечного сжатия кисти или стопы – появляется боль;то основное клиническое отличие серопозитивного артрита от серонегативного, при котором вначале асимметрично поражается 1 – 2 крупных сустава;
- неопределенные боли в мышцах.
Признаки серопозитивного ревматоидного артрита при дальнейшем развитии болезни делятся на суставные и внесуставные.
Суставные признаки серопозитивного РА - симметричное поражение мелких суставчиков пальцев и кисти рук и аналогичные изменения на стопах ног:
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Внесуставные признаки серопозитивного РА:
- кожные – появление небольших безболезненных подкожных образований – ревматоидных узелков;
- увеличенные безболезненные лимфатические узлы;
- пониженный гемоглобин (анемия) с головокружением и головными болями;
- уменьшение в объеме (атрофия) и болезненность мышц;
- язвенно-некротические поражения кожи и ногтей за счет воспаления стенок сосудов – системного васкулита;
- боли по ходу нервов;
- поражение внутренних органов: сердца (перикардит), легких (плеврит), почек (гломерулонефрит);
- увеличены печень и селезенка;
- больной истощен, нарастает депрессия.
Одна из форм длительно протекающего серопозитивного артрита – синдром Фелти. Клиническая картина характеризуется снижением числа лейкоцитов в крови, что значительно увеличивает риск развития инфекции, увеличением печени и селезенки, поражением внутренних органов. Встречается редко, отличается тяжелым течением.
Без своевременно начатого лечения серопозитивный ревматоидный артрит приводит к тяжелым осложнениям:
- остеопорозу за счет потери костями кальция;
- асептическим (без инфекции) некрозам (омертвением) суставных поверхностей рук и ног;
- подвывихам, вывихам и переломам;
- ущемлению нервных стволов и выраженному болевому синдрому;
- атрофии скелетных мышц;
- полному истощению;
- амилоидозу – отложению во внутренних органах амилоида – вещества, нарушающего их функцию; при серопозитивном артрите возникает редко.
Стадии заболевания
Серопозитивный ревматоидный артрит имеет 4 стадии развития:
- Начальная стадия – развитие заболевания длительностью до 6 месяцев; главный симптом – утренняя скованность движений.
- Ранняя стадия – от полугода до года; симптомы полиартрита более выражены, появляется значительная отечность тканей суставов.
- Развернутая стадия – от года до двух лет со всеми клиническими проявлениями.
- Поздняя стадия – более двух лет, сопровождается деформациями суставов, контрактурами, инвалидизацией и осложнениями со стороны внутренних органов.
Рентгенологические стадии серопозитивного артрита:
- Развитие остеопороза суставных поверхностей костей.
- Сужение суставной щели, начало разрушения хрящевой ткани.
- Значительное разрушение хрящевой и костной ткани суставных поверхностей, глубокие эрозии; подвывихи;
- Закрытие суставной щели и формирование анкилоза – неподвижности конечности.
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Диагностика
Диагноз серопозитивного ревматоидного артрита ставится на основании характерных клинических признаков и подтверждается:
- Лабораторными исследованиями:
- общеклиническими – выявляется ускорение СОЭ, анемия;
- биохимическим анализом крови – повышения уровня С-реактивного белка (СРБ) – белка плазмы крови, сигнализирующего о наличии воспаления;
- иммунологическими анализами:
- определение наличия ревматоидного фактора;
- обнаружение антицитруллиновых антител (АЦЦП) – могут появляться раньше, чем РФ, на начальной стадии развития, поэтому являются ранним диагностическим признаком;
- выявление повышенного содержания в крови провоспалительных цитокинов интерлейкина-1 (ИЛ-1) и фактора некроза опухоли альфа (ФНО альфа).
- Инструментальными исследованиями:
- рентгеном – выявляется степень разрушения суставных тканей;
- МРТ – выявляются ранние (дорентгенологические) нарушения;
- УЗИ – выявляются изменения околосуставных тканей, снижение объема синовиальной жидкости.
Лечение серопозитивного артрита
В настоящее время все специалисты придерживаются тактики раннего выявления и активной терапии серопозитивного РА. Такая тактика позволяет в большинстве случаев избежать инвалидности и сохранить достойное качество жизни.
Основным методом лечения серопозитивного артрита является медикаментозная терапия, остальные методики имеют вспомогательное значение. Это диета, физиотерапевтические процедуры, лечебная гимнастика, массаж, народные и гомеопатические средства.
Серопозитивный ревматоидный артрит начинают лечить как можно раньше, используя сразу несколько лекарственных препаратов - симптоматических и базисных.
К симптоматическим средствам относятся лекарства, устраняющие воспаление суставов и болевой синдром, но не действующие на механизм развития болезни (патогенез). Их назначают непродолжительными курсами для устранения острых симптомов серопозитивного РА. Это:
- Нестероидные противовоспалительные средства (НПВС):
- Диклофенак – назначают в виде таблеток, ректальных свечей, мазей; очень эффективное средство, но при длительном применении вызывает язвенные поражения желудка и склонность к кровотечениям;
- Нимесулид – более современный эффективный препарат, имеющий минимум побочных эффектов; назначают внутрь в виде таблеток.
- Глюкокортикостероидные гормоны (ГКС – Преднизолон, Дексаметазон, Бетаметазон) – еще быстрее устраняют симптоматику, но имеют много побочных действий и требуют постоянного повышения дозировок. Назначают строго по показаниям короткими курсами в том числе вводят в суставную полость.
К базисным средствам относятся медикаменты, оказывающие сильное воздействие на патогенез заболевания. Их назначают длительными курсами, периодически проверяя эффективность терапии диагностическими исследованиями. К таким препаратам относятся:
- Базисные противовоспалительные препараты (БПВП) – Метотрексат, Сульфасалазин, Лефлуномид. Подавляют аутоиммунные процессы, назначаются длительными курсами в виде инъекций или приема внутрь; к препаратам 2-го ряда этой группы, использование которых практикуется не всегда, относится Тауредон (препарат золота), подавляющий иммунные процессы и воспаление.
- Генно-инженерные биологические препараты (ГИБП, биологические агенты) – сюда входит самая современная группа препаратов (Инфликсимаб, Тоцилизумаб, Абатацепт, Ритуксимаб) они содержат антитела к провоспалительным цитокинам или подавляют работу определенных звеньев иммунитета. Назначаются в составе комплексной медикаментозной терапии, иногда вызывают аллергические реакции.
Лечащий врач может также включать в состав комплексной терапии серопозитивного артрита для облегчения состояния больного:
- гомеопатические и народные средства;
- физиотерапевтические процедуры;
- процедуры для очищения крови – плазмаферез, гемосорбцию;
- курсы лечебной физкультуры (ЛФК) и массажа – двигательная активность необходима, так как является профилактикой деформаций и контрактур;
- при необратимых изменениях в суставах и их деструкции на поздних стадиях, когда терапевтические мероприятия оказались неэффективными, направлять пациента на хирургическую операцию.
Подход к лечению серопозитивного артрита в нашей клинике
- медикаментозная терапия с включением новейший лекарств, фитотерапии, народных и гомеопатических средств; такое сочетание позволяет провести курс быстрее, эффективнее и снизить лекарственную нагрузку на больного;
- физиотерапевтические процедуры – назначаются в зависимости от стадии заболевания и общего состояния больного;
- кинезитерапия, тейпирование, комплексы лечебной гимнастики и медицинского массажа – применяются наиболее эффективные методики лечения для сохранения подвижности конечности, все процедуры назначаются врачом и проводятся под контролем инструктора по лечебной физкультуре;
- PRP-терапия –новейший метод , позволяющий в короткие сроки восстановить утраченные двигательные функции; основан на стимуляции регенеративных свойств организма собственными тромбоцитами крови пациента, обработанными при помощи особых методик;
- рефлексотерапия (РТ) – воздействие иглоукалыванием, прижиганием, точечным массажем на акупунктурные точки (АТ) на теле, рефлекторно связанные с внутренними органами и тканями; врачи нашей клиники владеют всеми методами РТ, так как проходили обучение в Китае и Тибете;
- фармакопунктура – введение в АТ современных высокоэффективных лекарств.
Профилактика рецидивов серопозитивного артрита
Чтобы жить без обострений в состоянии стойкой ремиссии, пациент должен:
- помнить о триггерах и избегать их;
- вести здоровый образ жизни, заниматься ЛФК;
- правильно регулярно питаться, следить за весом;
- обязательно регулярно наблюдаться врачом и по его рекомендации проводить курсы противорецидивной терапии.
- Насонов ЕЛ, Каратеев ДЕ, Балабанова РМ. Ревматоидный артрит. В кн. : Ревматология. Национальное руководство. Под ред. Е. Л. Насонова, В. А. Насоновой. Москва: ГЭОТАР-Медиа; 2008. С. 290–331.
- Насонов Е.Л., Мазуров В.И., Каратеев Д.Е. и др. Проект рекомендаций по лечению ревматоидного артрита Общероссийской общественной организации “Ассоциация ревматологов России” – 2014 (часть 1). Научно-практическая ревматология 2014;52:477–94.
- Molina JT, Garcia FJB, Alen JC, et al. Recommendations for the use of methotrexate in rheumatoid arthritis: up and down scaling of the dose and administration routes. Rheumatol Clin 2015;11:3-8.
- Tornero Molina J, Calvo Alen J, Ballina J, et al Recommendations for the use ofparenteral methotrexate in rheumatology. Reumatol Clin 2017. pii: S1699-258X(16)30162-0.
- Espinosa F, Fabre S, Pers Y-M. Remission-induction therapies for early rheumatoid arthritis: evidence to date and clinical implications. Ther Adv Musculoskelet Dis 2016;8:107-18.
Суставы, Боли, Лечение без операции
Дата публикации: 10.04.2020
Дата обновления: 24.04.2020
… между тем решение этой задачи представляет значительные трудности во всех странах мира, независимо от организации и уровня развития системы здравоохранения.
По данным зарубежных исследователей, одной из главных причин отсроченной постановки диагноза ревматоидного артрита является позднее направление больного к ревматологу, задержка его на уровне первичного звена медицинской помощи.
(1) наличие не менее трех припухших суставов;
(2) вовлечение пястно- или плюснефаланговых суставов, что выявляется тестом поперечного сжатия кисти или стопы;
(3) наличие утренней скованности продолжительностью не менее 30 мин.
Достаточно хотя бы ! одного из этих критериев , чтобы направить больного к ревматологу, который должен:
(1) провести детальный анализ характера и длительности суставного синдрома,
(2) выявить все другие относящиеся к заболеванию симптомы (например, внесуставные проявления);
(3) провести необходимые лабораторно-инструментальные исследования;
(4) снять или подтвердить диагноз ревматоидного артрита.
На ранних стадиях наиболее важными для диагноза данными, которые могут быть получены при опросе больного, являются жалобы на:
(1) боль, отечность и скованность преимущественно в мелких суставах кистей, симметричность поражения;
(2) затруднения при сжатии кисти в кулак и боль у основания пальцев стоп при ходьбе, особенно с утра;
(3) улучшение состояния при приеме нестероидных противовоспалительных препаратов (НПВП);
(4) быструю утомляемость, общее недомогание, потерю в весе, повышение температуры тела.
В процессе осмотра важно выявить:
(1) объективные признаки синовита: припухлость, местное повышение температуры, выпот;
(2) болезненность при поперечном сжатии кисти и стопы;
(3) подтвердить симметричность поражения;
(4) осмотреть места излюбленной локализации ревматоидных узелков (проксимальная треть разгибательной поверхности предплечья, запястье, пальцы рук, ахиллово сухожилие, затылок, мелкие суставы стоп, коленные суставы).
! Необходимо помнить , что НПВП, а тем более глюкокортикоиды, могут маскировать диагностически важные клинические признаки ревматоидного артрита, поэтому от их назначения до установления точного диагноза лучше воздерживаться. Крайне нежелательно проведение внутрисуставных инъекций глюкокортикоидов, поскольку эта манипуляция на несколько недель, а иногда и месяцев затушевывает клиническую симптоматику и поэтому является одной из наиболее частых причин запоздалой постановки правильного диагноза.
Оценка лабораторных показателей воспаления – СОЭ, С-реактивный белок (СРБ), белковые фракции – имеет второстепенное значение в диагностическом процессе, и отсутствие их изменений не должно препятствовать постановке диагноза. В первые 2-3 месяца величины этих параметров не менее чем у 50% больных не выходят за пределы нормальных значений. Кроме того, изменения острофазовых показателей совершенно неспецифичны для ревматоидного артрита.
Гораздо большее значение имеет обнаружение в крови РФ (ревматоидного фактора) в диагностических титрах. Известно также, что больные, позитивные по РФ, имеют худший прогноз течения заболевания. Однако РФ-фенотип имеет два существенных ограничения. Во-первых, специфичность этого теста для ревматоидного артрита является достаточно низкой: РФ обнаруживается примерно у 5% здоровых людей, у 5-25% лиц пожилого возраста, а также у значительного числа больных с хроническими заболеваниями. Во-вторых, наличие РФ не является стабильным. Частота выявления РФ существенно зависит от длительности заболевания: в первые 6 месяцев он выявляется лишь у 15-43% больных ревматоидным артритом, в последующем часть РФ-негативных пациентов становятся РФ-позитивными. Под влиянием лечения возможна и обратная трансформация.
Указанных ограничений лишен иммунологический тест - определение антител к циклическому цитруллинированному пептиду (анти-ЦЦП), что значительно повысило эффективность лабораторной диагностики ревматоидного артрита на ранних стадиях.
Цитруллинирование – это процесс, в котором формируются цитруллинсодержащие белки. Хотя цитруллин – обычный метаболит, представленный повсеместно в организме, он является нестандартной аминокислотой, так как не может быть инкорпорирован в белок в процессе его синтеза. Цитруллинсодержащие белки могут образовываться только в ходе посттрансляционной модификации аргининовых остатков – реакции, катализируемой пептидил-аргининдеиминазой.
Реакция цитруллинирования привлекла повышенное внимание ревматологов, поскольку у больных с ревматоидным артритом было выявлено несколько аутоантител, направленных против белков, содержащих цитруллин: (1) антиперинуклеарный фактор и (2) антикератиновые антитела, которые специфически связывают филаггрин, в котором главной антигенной детерминантой для этих антител является цитруллин. Основываясь на этих данных, был разработан доступный для клинической практики метод иммуноферментного определения антител к цитруллинсодержащим белкам – производным филаггрина, в котором в качестве антигенной субстанции используется синтетический циклический цитруллинированный пептид.
Установлено, что анти-ЦЦП являются более специфичными для ревматоидного артрита и, по меньшей мере, так же чувствительны, как традиционный ревматоидный фактор: чувствительность анти-ЦЦП при диагностике ревматоидного артрита составляет 70-80%, специфичность – 98-99%. Чувствительность теста для больных с ранним ревматоидным артритом колеблется между 40 и 70%.
Рентгенография суставов является наиболее доступным, но имеющим на ранних стадиях заболевания низкую диагностическую ценность, методом исследования. На развитие околосуставного остеопороза (неспецифический признак) требуется как минимум несколько недель, а костные эрозии – классический и наиболее важный симптом ревматоидного артрита – являются поздним признаком и могут обнаруживаться лишь много месяцев спустя. У некоторых больных они рентгенологически не выявляются вплоть до стадии анкилозирования сустава.
Биопсия синовиальной оболочки и исследование синовиальной жидкости практически утратили свое значение в диагностике ревматоидного артрита, поскольку обнаруживаемые изменения малоспецифичны. Исключение составляет выявление в синовиальной жидкости РФ, если он не обнаруживается в крови. Методика сцинтиграфии позволяет лишь доказать воспалительную природу патологического процесса, поскольку изотоп накапливается в местах с усиленным кровотоком. Для диагностики ревматоидного артрита определенное значение имеет симметричность накопления изотопа. Компьютерная томография может использоваться в основном для выявления поражений позвоночника и ревматоидного пульмонита.
На ранних стадиях ревматоидного артрита наиболее чувствительным методом для выявления диагностически значимых изменений в суставах является магнито-резонансная томография (МРТ). Этот метод позволяет обнаружить изменения в мягких тканях, включая паннус, синовит, истончение хряща, тендовагиниты, а также очаговый отек кости (как предвестник эрозий) или эрозии, в том числе в трудно визуализируемых при рентгенографии суставах (например, в суставах запястья). МРТ является методом выбора при оценке ревматоидного поражения шейного отдела позвоночника и диагностике асептического некроза головки бедренной кости, хотя эти патологические процессы встречаются в дебюте ревматоидного артрита очень редко.
Более доступным для клинической практики для выявления диагностически значимых изменений в суставах является метод допплеровского ультразвукового исследования суставов , который, как и МРТ, обладает большей по сравнению с рентгенографией чувствительностью в выявлении характерных для ревматоидного артрита изменений в суставах. В первые месяцы заболевания, помимо визуализации синовита и тендовагинита, большое значение для постановки диагноза имеет обнаружение паннуса, который выглядит как гроздевидное утолщение синовиальной оболочки до 4-6 мм с усиленной васкуляризацией. Этот метод имеет преимущества при исследовании плечевых и тазобедренных суставов, хуже доступных для физикального обследования.
Читайте также:


