Трофические язвы при ревматоидном артрите
Ревматоидный артрит это сложное системное аутоиммунное заболевание, при котором кроме воспалительно-деструктивного нарушения суставов в процесс вовлекаются патологии других систем организма. Одной из наиболее частых патологий РА является ревматоидный васкулит, серьезное кожное заболевание хронического характера. Предрасположенностью к развитию кожного васкулита на фоне ревматоидного артрита является мужской пол, наличие антител цитоплазмы и антител к АЦЦП.
Ревматоидный васкулит не является отдельным заболеванием и требует особой терапии только в случае имеющихся открытых трофических язв. В других случаях терапия осуществляется комплексно.
При этом следует учитывать, что развитие кожного васкулита усугубляет течение ревматоидного артрита и требует немедленного принятия терапевтических мер сразу же после обнаружения патологии.
Кожный васкулит как патология ревматоидного артрита
Ревматоидный артрит, вопреки сложившемуся мнению, заболевание, поражающее людей среднего, трудоспособного возраста. Болезнь носит хронический характер и приводит к ухудшению жизнедеятельности с частой последующей инвалидизацией. Мнения ученых по поводу происхождения заболевания. Часть медиков считает, что существенное влияние оказывает курение и носительство гена НLA-С3, другая группа ученых склонна предполагать влияние с рядом генотипов гена HLA-DRВ1. Предполагают связь развития РА с отложением в стенках сосудов иммунных комплексов.
Возникновение системного васкулита связывают с несколькими иммунными процессами, вовлеченными в развитие ревматоидного артрита. Происходит активация клеточного иммунитета, как следствие, увеличивается селективное действие цитоктинов, отвечающих за противовоспалительные функции, и инфильтрация стенок сосудов макрофагами и Т-лимфоцитами, вследствие чего образуются гранулемы. Предположительно, поврежденные таким образом стенки сосудов подвергаются ангиогенезу, влияющему на создание там клеточного инфильтрата воспалительного характера. Кроме того, развитию ревматоидного васкулита могут содействовать некоторые другие факторы, в частности некроза опухоли, Е-селектин и молекулы адгезии 1 межклеточной.
Возникновение системных васкулитов, по мнению ученых, может являться следствием как иммунных, так и неиммунных патологических изменений. Большое значение придают активации эндотелия сосудов и нарушению нормальной работы апоптоза его клеток, а так же нарушению нормального взаимодействия между этими клетками и лейкоцитами.
Повреждение стенок сосудов происходит и от участия в этом тромбоцитов, обнаружено это было экспериментальным путем еще в 1951 году при тщательном изучении пробы биопсии пораженного участка кожи. Воспалительные процессы наблюдались по стенкам мелких артериальных сосудов. Сейчас уже доказано и подтверждено на официальном уровне вовлечение в патологический процесс сосудов различных размеров и расположения.
Диагностика ревматоидного васкулита
Большинство ученых, диагностируя ревматоидный васкулит при имеющемся диагнозе ревматоидный артрит, придают основное значение изучению кожного биоптата.
При диагностировании системного ревматического васкулита выделяется три основных типа патологии:
- Дигитальный артериит. Патология характеризуется сосудистой пролиферацией интимы и тромбообразованием.
- Воспаление кожных капилляров и мелких артерий с некрозом тканей. Характеризуется язвообразованиями и легко пальпируемой пурпурой.
- Некротизирующий артериит. Поражаются средние и мелкие артерии, приводящие к последующему поражению периферической нервной системы. По клиническим данным аналогичен узелковому полиартерииту.
Признаками ревматического васкулита являются наличие периферической гангрены, возможное возникновение множественного мононеврита, имеющихся различных поражениях одного или обоих легких, наличие склерита или/и перикардита.
Наиболее частые проявления РВ это его кожная форма, в частности, образование дигитального околоногтевого артериита и хронических трофических язв на одной или обеих голенях.
Лечение кожного васкулита на фоне ревматоидного артрита
Ревматоидный васкулит не считается отдельным заболеванием и не требует обособленной терапии, так как является внесуставным проявлением заболевания ревматоидный артрита лечение уже которого требует соответственно особого подхода. Вся терапия осуществляется в комплексе, отдельно рассматриваются только трофические язвы.
Лечение трофических язв должно осуществляться при главенствующей терапии основного системного заболевания, но с учетом применения местных препаратов для очищения раны и устранения воспалительного процесса.
Если кожный ревматоидный васкулит проявляется тяжелыми осложнениями, назначают глюкокортикостероиды совместно с препаратом циклофосфамид в течение 14-21 дня в дозе от 100 до 150 мг в сутки на взрослого человека. Кроме того, хорошие результаты дает использование глюкокортикостероидов с цитостатиком метотрексат. Данная комбинация эффективна как на эрозийные проявления артрита, так и на различные варианты ревматоидного васкулита.
Основное внимание уделяется местному лечению, так как трофические язвы необходимо залечивать с целью предотвращения гангрены. Комплексное лечение трофических язв заключается в обработке их поверхностей, глубокой очистке от отмерших тканей и купировании воспалительного процесса раны.
Обрабатывать необходимо любую трофическую язву, даже если началась регенерация тканей. Местная терапия разделяется на две фазы:
- обработка раны во время происходящего воспалительного процесса, вызывающего некроз тканей и гнойные выделения;
- обработка чистой раны при начавшейся регенерации тканей.
Гнойные некротические ткани необходимо вычищать, используя специальные медицинские препараты для купирования воспалительного процесса и отторжения мертвой клетчатки.
Ни в коем случае не рекомендуется просто обычная перевязка стерильными медицинскими бинтами, даже если это сверхсовременные перевязочные материалы. Рану, особенно в состоянии сильного воспаления, необходимо тщательно обрабатывать.
В конце прошлого столетия активно популяризировали кристаллизованные препараты химотрепсина и трипсина. Считалось, что они совершат прорыв в области лечения трофических язв при диагнозе ревматический васкулит. Однако этого не произошло по причине их неполного терапевтического действия. Кристаллизированные протеолитические ферменты не оказывали влияния на коллаген, расщепляя только материалы раневого экссудата. Кроме того, они мешали регенерации тканей, повреждая соединяющий ткани матрикс.
В современной терапии с успехом используется абсолютно новый препарат. Мазь, имеющая гидрофильную основу и включающая в себя антибиотик левомицетин и клостридиопептидазу А, называется Ируксол, и в настоящее время считается препаратом выбора при лечении трофических язв. Входящая в состав мази коллагеназа является хорошо растворимой в воде и в полярных растворителях, устойчива к повышенной температуре в районе раны и не чувствительна к добавляемым электролитам.
Принцип действия вещества коллагеназа основан на избирательном расщеплении только мертвого коллагена, что позволяет довольно быстро и безболезненно удалять гнойно-некротические ткани, отделяемые от раны. В отличие от препаратов прошлого века, Ируксол увеличивает выработку кератоницидов примерно в 10 раз.
Присутствие в мази антибиотика оказывает влияние на воспалительный процесс, быстро купируя его. Водорастворимый фермент коллагеназа обеспечивает глубокое проникновение антибиотиков, обеспечивая тем самым лечение пораженных клеток и недопускания распространения инфекции. Применяется ируксол мазь без каких-либо противопоказаний за исключением гиперчувствительности к любому из ее компонентов.
Неплохие отзывы от медиков имеет еще одна мазь, содержащая фермент коллагеназа. Это стрептолавен, препарат, включающий в себя еще и антисептик мирамистин.
Выводы
Ревматоидный васкулит не является отдельным заболеванием и лечится совместно с основной болезнью - ревматоидный артрит. Лишь только лечение трофических язв требует дополнительного использования местных препаратов. Наиболее эффективными препаратами для купирования воспаления в районе язвы и ее заживления являются мази на основе водорастворимого фермента коллагеназа, такие как ируксол мазь и стрептолавен мазь.
Положительных результатов удается добиться в большинстве случаев при правильном применении и соблюдении всех предписаний.
Трофическая язва – это довольно неприятное и опасное заболевание, требующее квалифицированного лечения. В этой статье мы Вам расскажем о причинах появления язв, симптомах, диагностике и детально постараемся обсудить лечение трофических язв.
Трофическая венозная язва — что это такое?
Трофическая венозная язва — это долго незаживающий дефект кожной поверхности, возникающий вследствие нарушения местной иннервации, лимфо - и кровотока. Заболевание носит затяжной характер (как правило, более 1 месяца и до нескольких лет), с периодами обострения.
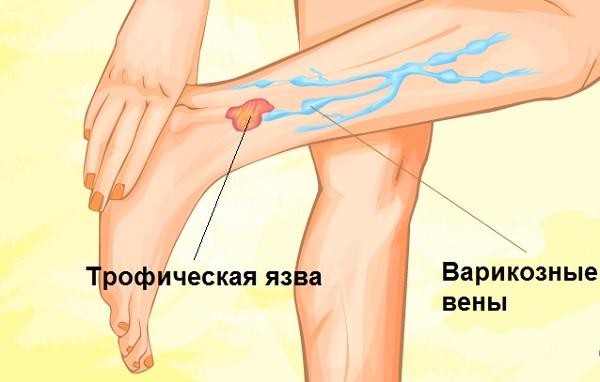
Причины появления трофической язвы на ноге
Трофическая язва всегда сопутствует другому серьезному заболеванию. Заболевания, способствующие появлению трофических язв:
- запущенная стадия варикозного расширения вен
- тромбофлебит
- атеросклероз
- сахарный диабет
- гипертоническая болезнь
- ожоги, отморожения
- отравление мышьяком или хромом
- радиационное облучение
- заболевания спинного мозга и периферических нервов
- осложненный туберкулез и сифилис
- заболевания крови
- длительная обездвиженность в результате травмы (пролежни)
- осложненные заболевания кожных покровов, в том числе аллергического характера
Трофическая язва — это очень плохо!
Чаще язвы возникают на нижних конечностях, но возможно их появление на других участках тела и даже на слизистой. От обычной раны трофическую язву отличает следующее:
- длительный, рецидивирующий характер;
- неспособность поврежденных тканей к регенерации (заживлению);
- потеря ткани;
- заживление с образованием глубокого рубца.
Если появилась трофическая язва нижних конечностей, лечение должно быть быстрым.
Трофическая язва - симптомы
Трофические язвы не образуются спонтанно. Вначале появляется отечность, сопровождающаяся сильным зудом. Кожа истончается. Появляется пигментация или синюшность.
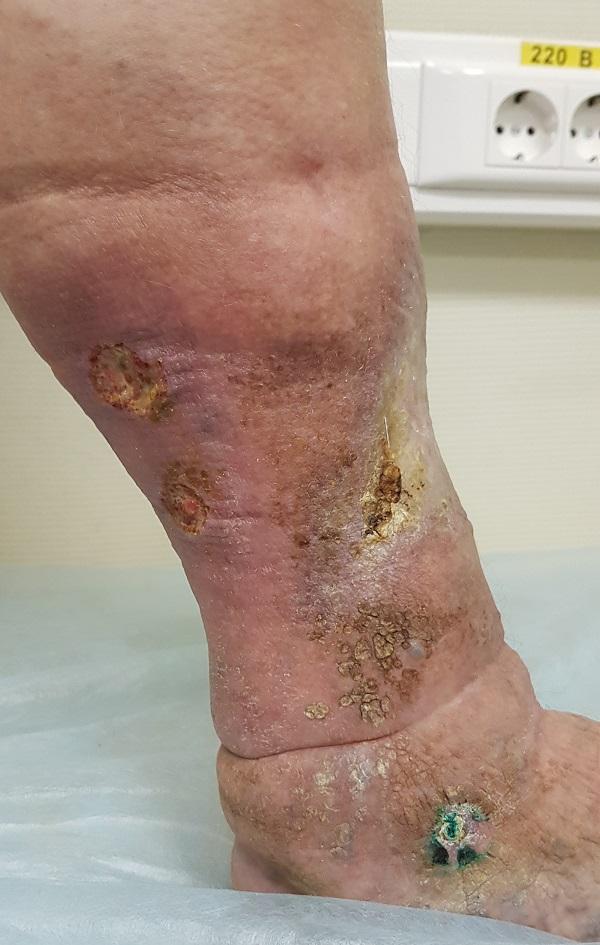
Появление трофической язвы зачастую сопровождается ознобом и ночными судорогами икроножных мышц. Из-за застоя в лимфатических сосудах на остекленевшей поверхности кожи начинают появляться капельки жидкости. Далее очаги отслоившегося эпидермиса сливаются, и образуется язва с рваными уплотненными краями, вызывающая сильную боль при малейшем прикосновении. Как правило, язвенная поверхность быстро заселяется бактериями, кровоточащая язва начинает гноиться.
Почему трофическая язва появляется чаще на нижних конечностях?
Нижние конечности более всего подвержены появлению трофических язв. Это обусловлено замедленным кровотоком в сосудах ног. Лимфостаз и неполноценное питание тканей приводит к появлению обширных язв с грязным гнойным налетом. Это и есть трофическая язва нижних конечностей. Фото, симптомы, диета, профилактика – все этим вопросы стоит детально рассмотреть. Стоит отметить, что при сахарном диабете язвы появляются на большом пальце стоп и пятках.
Трофическая язва при варикозе
Более 70% случаев трофических язв обусловлены тяжелыми случаями варикозного расширения вен. Даже незначительное повреждение целостности кожных покровов при варикозе могут привести к образованию язв на лодыжках и голенях.

Трофические язвы, расположенные на голени, говорят о серьезных изменениях более крупных венозных сосудов и распространении области с нарушенной иннервацией и плохим кровоснабжением. Трофическая язва голени обычно доставляет сильную боль.
Трофическая язва, стадии или варианты течения
Размеры трофической язвы напрямую зависят от недостаточности кровоснабжения и длительности патологического процесса. Обычно язвенная поверхность занимает не более 35 см 2 . При отсутствии лечения может охватывать всю голень и достигать 100 см 2 Методы лечения трофических язв должны быть правильными, грамотными и квалифицированными: никаких припарок и настоек!
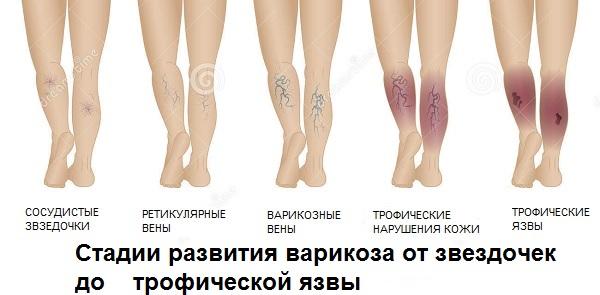
Начальная стадия (кровоточащая язва небольших размеров) осложняется присоединением бактериальной и грибковой инфекции. Из язвы начинает отделяться гнойное содержимое с неприятным запахом. Чем длительнее процесс, тем более глубокие слои подвергаются воспалению и гниению. Язвенное поражение распространяется на икроножные мышцы, вовлекая в воспалительный процесс голеностопный сустав. В запущенных случаях возможно развитие пиодермии, флегмоны и сепсиса.
Стоит различать венозные и артериальные трофические язвы. Первые встречаются у пациентов любого возраста, тогда как артериальные язвы — недуг, встречающийся исключительно в пожилом возрасте, обусловленный атеросклерозом стенок артерий.
Трофическая язва, диагностика
При диагностике трофической язвы и выявлении причин ее возникновения применяются следующие лабораторные анализы:
- определение уровня сахара в крови
- реакция Вассермана
- цитологический анализ
- бактериологическое исследование
Также врач назначает ряд необходимых исследований:
- ультразвуковое исследование сосудов нижних конечностей
- ангиография (рентгенологическое исследование сосудов с контрастным веществом)
- реовазография
- инфракрасная термография
- спиральная компьютерная томография
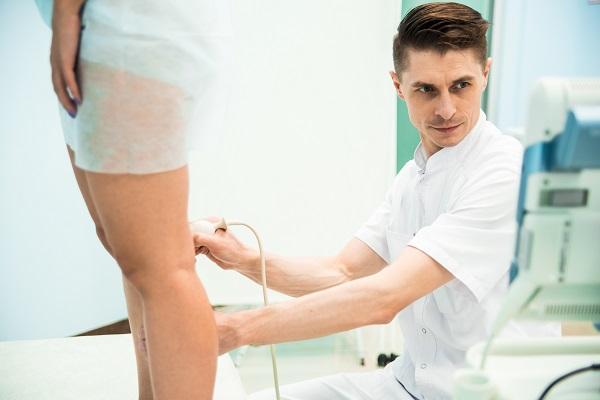
Для выбора эффективного лечения необходима консультация хирурга флеболога, специализирующегося на заболеваниях сосудов нижних конечностей.
Чем опасна трофическая язва — Википедия предупреждает!
Основным моментом в лечении трофических язв является выявление основного заболевания, вызвавшего язвенный дефект кожи. Такой подход обеспечит эффективное лечение язвы и предупреждение рецидивов. Опасность трофических язв заключается в том, что при отсутствии правильного лечения поврежденные клетки способны к злокачественному перерождению и появлению плоскоклеточного рака, в редких случаях саркомы кожи. Поэтому если даже ушла трофическая язва, лечение после операции должно продолжаться.
Трофическая язва - лечение в Москве
У вас трофическая язва? Лечение в Москве или в любом другом городе довольно длительное и представляет собой целый комплекс мер, чтобы исчезла трофическая язва. Лечение консервативное, то же, что и лечение медикаментозное направлено на уменьшение симптоматики основного заболевания, вызвавшего нарушение трофики тканей, лечение собственно язвенного поражения и борьбу с вторичной инфекцией.
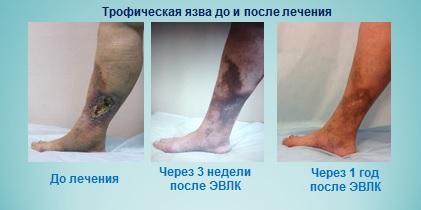
Прекрасные результаты лечения трофической язвы лазером
В зависимости от стадии, по-разному убирается трофическая язва. Лечение (Москва предлагает множество методов) зависит от стадии развития трофической язвы и проводится по следующим направлениям:
- местное лечение;
- эластическая компрессия;
- медикаментозное лечение;
- гемосорбция — выведение из крови токсических продуктов распада тканей;
- физиотерапия;
- аутооблучение крови лазером или ультрафиолетовыми лучами;
- хирургическое вмешательство при наличии показаний;
- посещение санаториев.
Как быть, если у вас глубокие трофические язвы нижних конечностей? Что делать, если большая трофическая язва, лечение (фото, результаты вы уже оценивали) которой вы не проводили, увеличивается?
Трофическая язва — лечение в домашних условиях
О возможности лечения недуга в домашних условиях решает лечащий врач. С назначенным комплексом медикаментов пациент может делать перевязки дома, регулярно посещая при этом врача. Желательно, конечно, чтобы этот врач был хорошим специалистом в лечении трофических язв. В Москве таких докторов немного.

В нашем центре "МИФЦ" этой проблемой занимается ведущий хирург-флеболог Малахов Алексей Михайлович.
Трофическая язва – лечение без операции
Если причиной язвенного дефекта не является венозная патология, то достаточно проведения консервативных мероприятий. Большим подспорьем в домашнем лечении начальных стадий язвенного поражения кожи при размере до 50 см 2 является портативный лазерный аппарат. Лазер, введенный в вену, способствует уменьшению вязкости крови, заметно снижается риск тромбообразования, усиливается кровоток в проблемных участках. Вдобавок лазерный луч эффективно снижает боль, уменьшается трофическая язва. Лечение лазером (отзывы есть ниже) в сочетании с консервативным лечением позволяет избежать хирургического вмешательства.
Лазеротерапию проводят курсами в 10-15 процедур. При правильном индивидуальном подборе параметров воздействия эта методика лечения не дает осложнений, пациенты отмечают хорошую переносимость процедур, устраняется быстро трофическая язва. Лечение лазером, цена которого не слишком высока, очень популярно.
Трофическая язва – лечение народными средствами
Если у вас трофическая язва, лечение народными средствами может только усугубить ситуацию. Лучше сразу записаться на прием к врачу, чтобы не стала глубже трофическая язва. Лечение (операция) – не так сложно, как может показаться. Об этом мы расскажем чуть ниже.
Трофическая язва — лечение лазером (ЭВЛО, ЭВЛК)
Лечение трофических язв лазером в Москве обладает рядом преимуществ:
- малая травматичность — флеболог не делает дополнительных разрезов в изъязвленной области;
- возможность избежать длительного консервативного лечения перед операцией;
- высокая эффективность — рубцевание язвы проходит довольно быстро;
- положительный косметический эффект — малый травматизм тканей исключает образование грубых рубцов, когда исчезает трофическая язва. Лечение лазером, стоимость которого можно обсудить при поступлении, поможет вам.
Трофическая язва — лечение радиочастотой (РЧА, РЧО)
Лечение РЧО в Москве проводится достаточно быстро, через 10 минут после вмешательства пациент отправляется домой. Радиочастотный метод дает следующие преимущества:
- краткосрочность процедуры — 30-40 минут;
- параметры воздействия подбираются автоматически и без участия врача;
- косметический эффект — отсутствие дополнительного травматизма способствует образования менее грубого рубца, где была трофическая язва. Лечение РЧА в этом плане очень положительно.
- процедура совершенно безболезненная и легко переносимая;
- не нужна госпитализация, пациент может вести обычный образ жизни, ограничив активность лишь после процедуры.
Нужна ли при лечении трофической язвы диета
Чего надо избегать, если есть трофическая язва? Фото осложнений поможет вам держать себя в руках при диете. Питание при трофической язве исключает соленые продукты и пряности. Необходимо насытить организм питательными веществами, витаминами и Омега-3 кислотами. Особенно полезны овощи (морковь, помидоры, капуста), фрукты, орехи, молоко, сыры, растительное и сливочное масло, рыба. Питаться следует маленькими порциями, дабы избежать резкого повышения сахара в крови. Кардинального изменения рациона не требуется, небольшая его корректировка благоприятным образом скажется на процессе выздоровления.
Трофическая язва — профилактика
Чтобы не вернулась трофическая язва, лечение не прошло даром (стоимость которого можно узнать только после консультации), позаботьтесь о профилактике. Меры по предотвращению возникновения трофических язв и рецидивов:
- раннее выявление и лечение заболеваний, провоцирующих появление трофических язв;
- умеренная физическая нагрузка (ежедневная ходьба 2-3 км.);
- использование компрессионного трикотажа;
- игнорирование бань и саун, закаливающие процедуры для ног;
- отказ от мучного и сладостей, преобладание в рационе фруктов и овощей;
- медицинское обследование 2 раза в год.
Часто задаваемые вопросы наших пациентов в интернете о трофической язве
Уважаемая Виктория! Чтобы эффективно лечить незаживающие раны на ногах, необходимо разобраться, как появились такие раны. Длительно незаживающие раны на ногах могут образовываться вследствие ряда совершенно различных патологий, и каждая требует своего, специфического лечения.
Уважаемая Мария! Прежде, чем начинать лечить длительно незаживающие раны в домашних условиях, нужно выяснить причину появления таких ран. Чаще всего это:
- Сахарный диабет.
- Облитерирующий атеросклероз.
- Хроническая венозная недостаточность.
Если Вы хотите вылечить длительно незаживающие раны, то помимо местного использования мазей, необходимо заниматься основной патологией, вызвавшей проблему.
Уважаемая Надежда! Вопрос: чем обработать глубокую рану необходимо задать доктору на очной консультации. Лечить такие раны самостоятельно, с помощью интернета может быть чревато прогрессированием процесса и развитием жизнеугрожающего состояния.
Уважаемая Вера! Если появились и длительно не проходят "болячки" на ногах, избавиться от них поможет, как правило, только врач. Длительно незаживающие раны, зачастую, признак серьёзной патологии, требующей специфического лечения.
Трофическая язва – лечение. Отзывы наших пациентов.
Виктор Петрович, 65 лет.

Я пенсионер с целым возом всяких болячек. Ноги болели и опухали давно, но я, как и многие, откладывал поход ко врачу на потом. Принимал кое-какие таблетки по совету соседки-медсестры, хотя особенного улучшения и не замечал. В общем, дожился до того, что у меня на ноге появилась огромная язва. Дай Бог здоровья вашим врачам, я уже думал, что останусь без ноги. Сделали мне лечение лазером. Особенно в нюансы этого дела я не вникал, врачи гарантировали хороший результат. Все прошло без боли, буквально через несколько дней моя трофическая язва стала исчезать на глазах, и недели через две от нее остался лишь небольшой шрам. Конечно, были назначены разные лекарства, потом съездил в санаторий и забыл об этой страшной болезни. Спасибо всем докторам "Медицинского центра флебологии", особенно доктору Малахову Алексею Михайловичу.

Постоянно ныла нога, было гудящее ощущение в ней в конце дня, а потом образовала трофическая язва, которая становилась все больше и больше. На операцию классическим способом не решалась, так как боялась после прочитанных в сети отзывов и всевозможных осложнений. Хорошо дочка в теме, нашла мне опытного доктора в Москве Малахова Алексея Михайловича. Перед операцией, а это эндовазальная лазерная коагуляция, в медцентре в Москве, где я решилась ее делать, сделали УЗИ сдала кровь и все. После операции заставили встать со стола и ходить около часа. Через 3 недели показалась моему врачу. О шрамах не беспокоилась, главное, чтобы язва быстрее зажила. Прошло 3 месяца после лазерной процедуры на ноге. Все прекрасно, язва стала совсем маленькой, но надеюсь, скоро совсем заживет. Очень рада, что все прошло хорошо. Спасибо за все. Комиссарова Людмила Ивановна, 7 декабря 2016г.
Ревматоидный артрит – тяжелое, с трудом поддающееся лечению заболевание. Причины развития его установлены не полностью, тем не менее, при проведении правильно назначенного комплексного лечения качество жизни пациента может быть вполне удовлетворительным. Но это при условии неукоснительного выполнения больным всех рекомендаций лечащего врача.
Что такое ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное прогрессирующее заболевание, проявляющееся в виде воспаления в основном мелких суставов. Связано оно не с инфекцией, а с поломкой иммунной системы. Поражается соединительная ткань, поэтому данное заболевание называется системным. Патологический процесс часто распространяется и внутренние органы (сердце, сосуды, почки) – это внесуставные проявления болезни.
Всего в мире ревматоидным артритом болеет около 1% населения. Заболеть можно в любом возрасте, но чаще это случается в 35 – 55 лет у женщин и немного позже (в 40 – 60 лет) у мужчин. Ревматоидный артрит у женщины диагностируют в три раза чаще, чем мужчины.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
- Наследственная предрасположенность – встречаются случаи семейных заболеваний.
- Влияние внутренних (эндогенных) факторов – у большинства больных женщин и мужчин отмечается низкий уровень мужских половых гормонов; научно подтверждено, что после использования оральных контрацептивов (ОК) риск развития болезни снижается.
- Влияние факторов внешней среды (экзогенных). Возбудители инфекции запускают аутоиммунную реакцию – аллергию на собственные ткани организма. Это связано с тем, что некоторые инфекционные возбудители имеют в составе своих клеток белки, схожие с белками тканей человека. При попадании этих возбудителей в организм иммунная система вырабатывает антитела (IgG), которые по неизвестной науке причине становятся антигенами (чужеродными для организма веществами). На них вырабатываются новые антитела IgM, IgA, IgG (ревматоидные факторы), уничтожающие их. Нарастание количества антител сопровождается усилением воспаления. Некоторые возбудители выделяют вещества, способствующие разрастанию суставной синовиальной оболочки и ферменты, повреждающие ткани.
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
- травмы, заболевания суставов;
- переохлаждения, постоянное пребывание в сыром помещении или в сыром климате;
- нервные перенапряжения, стрессы;
- имеет значение наличие хронических очагов инфекции – тонзиллиты, кариозные зубы, любые инфекционно-воспалительные процессы;
- прием некоторых лекарств с мутагенными свойствами.
Симптомы
Заболевание протекает волнообразно, в виде периодов обострений (рецидивов) и ремиссий.
Начало в большинстве случаев подострое и имеет связь с перенесенной инфекцией, переохлаждением, травмой или нервным перенапряжением, беременностью, родами.
Одновременно появляются незначительно выраженные боли в пораженных суставах, сначала преходящие, а затем постоянные. Еще один из первых симптомов, на который стоит обратить внимание, - легкая припухлость в суставной области. Она может проходить в течение дня, но затем становится постоянной.
В большинстве случаев при ревматоидном артрите поражается сначала небольшое количество суставов стоп и кистей. На ранней стадии могут также поражаться коленные суставы. Поражения симметричны. При подостром течении первые признаки нарушений появляются через несколько недель, при медленном, хроническом – через несколько месяцев.
Острое начало, высокая активность патологического процесса и системные проявления характерны для ювенильного ревматоидного артрита у детей и подростков. Он может начинаться с высокой температуры, изначального поражения сразу нескольких суставов и признаков поражения внутренних органов.
Ревматоидный артрит сопровождается признаками общей интоксикации. Это слабость, недомогание, небольшое повышение температуры тела, головные боли. Нарушается аппетит, больной теряет массу тела.
Суставной синдром. Поражаются сначала мелкие суставы кисти (число их увеличивается), а затем и крупные суставы (плечевые, коленные). Они опухают, становятся очень болезненными, постепенно теряют свою функцию, обездвиживаются. Длительное обездвиживание приводит к выраженной атрофии (уменьшению в объеме) мышц. Ревматоидный артрит характеризуется также тем, что поражения разных суставов могут быть неодинаковыми: в одних могут преобладать признаки воспаления (отек), в других – пролиферации (разрастания соединительной ткани с деформацией и нарушением функции).
Появляются подкожные ревматоидные узелки – небольшие, умеренно плотные, безболезненные образования, располагающиеся на поверхности тела, чаще всего на коже локтей.
Поражается периферическая нервная система. Из-за поражения нервов больные ощущают онемение, жжение, зябкость в конечностях.
При ревматоидном васкулите происходит поражение различных мелких и частично средних кровеносных сосудов. Часто это проявляется в виде точечных очагов некроза в области ногтей или безболезненных язв в области голени. Иногда васкулит может проявляться в виде микроинфарктов.
При частых обострениях и прогрессировании ревматоидного артрита происходит поражение внутренних органов - сердца (эндокардит), почек (нефрит), легких (узелковое поражение легочной ткани) и т.д.
К врачу следует обращаться при появлении следующих симптомов:
- Болей в суставах, легкой скованности движений по утрам, если:
- кто-то из близких родственников болеет ревматоидным артритом;
- вы недавно перенесли какое-то инфекционно-воспалительное заболевание (ОРВИ, ангину), затяжной стресс или просто переохладились;
- вы проживаете в холодной сырой местности.
- Небольшого повышения температуры, недомогания, снижения аппетита, потери массы тела, сопровождающихся легкой утренней скованностью движений.
Локализации процесса
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Внешний вид нижних конечностей:
- пальцы стоп приобретают молоточковидную форму;
- подвывихи мелких суставов приводят к развитию плоскостопия;
- для ревматоидной стопы характерно также вальгусное (кнаружи) отклонение стопы, связанное с поражением голеностопа;
- при поражении коленных суставов появляется сгибательная контрактура (неподвижность).
Тазобедренные суставы поражаются редко.
Стадии ревматоидного артрита
Ревматоидный артрит протекает в три стадии:
- Начальная, воспаления– поражение синовиальных сумок сопровождается болями, отеком околосуставных тканей.
- Прогрессирующая, пролиферации – быстрое деление клеток синовиальной оболочки, приводящее к ее уплотнению.
- Завершающая, деформации – при длительном течении воспаленные клетки начинают выделять фермент, разрушающий хрящевую и костную ткань, что приводит к изменению суставной формы и тяжелому нарушению их функции.
По длительности течения выделяют следующие стадии ревматоидного артрита:
- очень ранняя – до полугода;
- ранняя – от полугода до года;
- развернутая – до 2-х лет;
- поздняя – после 2-х лет.
- Околосуставной остеопороз – разрежение, истончение костной ткани;
- Сужение суставной щели и единичные эрозии на хрящевой суставной поверхности;
- Множественные глубокие эрозии суставных хрящей и костей;
- Присоединяется анкилоз - неподвижность сустава из-за сращения суставных поверхностей.
Стадии ревматоидного артрита
Существует несколько типов классификаций ревматоидного артрита по разным критериям.
По клинико-анатомическим признакам выделяют следующие формы ревматоидного артрита:
- суставная форма;
- суставно-висцеральная (системная) – поражаются не только суставы, но и внутренние органы;
- ювенильная форма – развивается у детей до 16 лет, характеризуется острым началом, лихорадкой и выраженными внесуставными проявлениями.
- медленнопрогрессирующий РА – самая частая форма, может продолжаться годами;
- быстропрогрессирующий РА – характеризуется злокачественным течением;
- без признаков прогрессирования – встречается редко.
По иммунологическим признакам:
- Наличие или отсутствие содержания в крови ревматоидного фактора (РФ) – антител к собственному иммуноглобулину G:
- серопозитивные – РФ обнаружен;
- серонегативные – РФ не обнаружен.
- Наличие или отсутствие в крови антител к циклическому цитрулинсодержащему пептиду – анти-ЦЦП или АЦЦП (цитрулин – продукт обмена, в норме полностью выводящийся из организма; при РА выделяются ферменты, встраивающие цитрулин в белки и превращающие его в чужеродный белок – антиген; на этот антиген иммунная система вырабатывает антитела):
- серопозитивные – АЦЦП обнаружен;
- серонегативные – АЦЦП не обнаружен.
Выделяют следующие критерии сохранности функций опорно-двигательного аппарата:
- Выполнение движений в полном объеме.
- Снижение двигательной активности. Появляются трудности, не позволяющие выполнять движения в полном объеме, особенно в профессиональной сфере.
- Нарушение подвижности, возможно только самообслуживание.
- Невозможны любые виды двигательной активности, в том числе самообслуживание.
Что будет, если не лечить
Если ревматоидный артрит не начать лечить своевременно, в дальнейшем он начнет быстро прогрессировать, что увеличивает риск развития возможных осложнений:
- деформации и утрата суставных функций, приводящие к инвалидности;
- изменению нервно-мышечной системы с нейропатиями и уменьшением объема мышц;
- поражению сердечно-сосудистой системы в виде васкулитов, эндокардитов, микроинфарктов;
- нарушениям со стороны почек с постепенным формированием хронической почечной недостаточности;
- поражениям органов зрения, в том числе язвенного характера;
- поражению плевры и легких - развитию плеврита и интерстициальной пневмонии;
- развитию анемии и системных тромбозов мелких кровеносных сосудов.
Диагностика
Диагноз ревматоидного артрита подтверждается данными дополнительного обследования. Диагностика ревматоидного артрита включает:
- Лабораторные исследования:
- общий анализ крови – выявляет воспалительный процесс (ускоряется СОЭ, изменяется число лейкоцитов);
- биохимия – позволяет уточнить причины воспаления и нарушения обменных процессов;
- иммунологические исследования – наличие или отсутствие специфических антител.
- Инструментальные исследования:
- рентгендиагностика – выявляет патологию суставов;
- компьютерная и магнитно-резонансная томография (КТ, МРТ) – позволяют провести оценку ранних суставных изменений;
- УЗИ – выявляет увеличение объема суставной жидкости и наличие участков некроза.
Как лечат ревматоидный артрит
Лечение ревматоидного артрита начинается с устранения воспаления и боли. Затем присоединяется комплексное лечение:
- диета;
- медикаментозная терапия (базисное лечение);
- средства народной медицины;
- физиотерапевтические процедуры;
- лечебная гимнастика и массаж;
- новые методики;
- хирургические методы лечения.
Питание при ревматоидном артрите должно быть регулярным и полноценным. В суточном рационе должны присутствовать продукты, богатые кальцием (творог, сыр, кефир), овощи, фрукты, овощные супы, нежирное мясо и рыба.
Из рациона должны быть исключены: концентрированные бульоны, овощи, богатые эфирными маслами (свежий лук, чеснок, редис), жирные, копченые, консервированные продукты, сладости, сдоба, сладкие газированные напитки. Должен быть полностью исключен прием алкоголя.
Это индивидуально подобранная терапия, включающая в себя применение нестероидных противовоспалительных препаратов (НПВП), глюкокортикоидных средств (ГКС), базисных препаратов и биологических агентов.
Чтобы облегчить состояние больного, лечение начинают с назначения НПВП. Современные лекарственные препараты этого ряда (нимесулид, целекоксиб, мелоксикам) снимают воспаление и боль в суставах, не вызывая выраженных побочных явлений, характерных для ранних НПВП (диклофенака и др.).
Если воспаление и боль носят выраженный характер и НПВП не помогают, назначают глюкокортикоидные гормоны (ГКС - преднизалон, дексаметазон, триамсинолон). Они быстро снимают отек, боль, устраняют повышенное содержание синовиальной жидкости, но имеют много побочных эффектов, поэтому их стараются назначать короткими курсами. Препараты этой группы назначают также для того, чтобы подавить разрастание синовиальной оболочки сустава. Иногда ГКС вводят в суставную полость. При сильных болях и воспалении ГКС назначают в виде пульс-терапии: внутривенно большими дозами на протяжении не более трех дней.
При тяжелом течении ревматоидного артрита назначают плазмаферез – очищение крови от антител. С этой же целью назначают сорбенты, например, Энтеросгель, очищающий организм от токсинов.
Препараты базисной терапии подавляют аутоиммунный воспалительный процесс и пролиферацию (размножение) клеток соединительной ткани, оказывающих разрушающее действие на суставы. Базисные средства действуют медленно, поэтому их назначают длительными курсами и подбирают индивидуально. Эффективные, проверенные временем базисные препараты метотрексат, сульфасалазин и лефлуномид (Арава). Последний препарат относится к новому поколению и имеет меньше побочных эффектов.
В последнее время для лечения ревматоидного артрита стали применять биологические агенты – антитела, цитокины и другие активные вещества, играющие значительную роль в иммунных реакциях. Одним из таких препаратов является ритуксимаб (Мабтера, Реддитукс). Активным действующим веществом препарата являются антитела мыши и человека, которые подавляют иммунные реакции. Назначение этого препарата позволяет реже назначать курсы комплексной медикаментозной терапии.
Народные средства при ревматоидном артрите применяют в основном наружно. Вот некоторые из них:
- кору вяза высушить, растереть в порошок, развести водой, разложить на салфетке над пораженной поверхностью в виде компресса на всю ночь; хорошо лечатся воспаление и боль;
- спиртовые растирания с экстрактами растений (корня лопуха, хмеля, цветков одуванчика, чабреца); в стеклянную банку помещают измельченные растения, заливают водкой, настаивают в темном месте 10 дней и используют как растирание.
Физиотерапевтические процедуры помогают быстрее избавить больного от воспаления и боли. С этой целью назначают:
- электрофорез с диклофенаком;
- фонофорез с дексаметазоном;
- аппликации с димексидом.
Хондропротекторы что это как выбрать, насколько они эффективны
Читайте также:


