Тромб после операции на грыжу
Сосудистые патологии нижних конечностей, характеризующиеся наличием воспалительного процесса в венозных стенках и образованием тромбов, диагностируются у 29% перенесших длительные хирургические вмешательства больных. При уклонении пациентов от назначенного комплекса профилактических и терапевтических мероприятий тромбофлебит после операции, прогрессируя, может привести к ампутации ноги или летальному исходу.
Особенности заболевания
Рассматриваемая аномалия является полиэтиологическим недугом. Ее появление вызывают наличие в организме инфекционных очагов (колоний патогенов, провоцирующих возникновение кариеса, скарлатины, септикопиемии, гриппа, тонзиллита, туберкулеза) и нарушение целостности стенок эластичных трубчатых элементов, транспортирующих к сердцу обогащенную углекислым газом кровь.
Процессу образования тромбов способствует замедление кровотока в совокупности с увеличением активности свертывающей и пассивности антикоагулянтной систем.
В перечне факторов, обуславливающих возникновение болезни, эксперты особо отмечают:
- нарушения деятельности ЦНС;
- сбои в работе эндокринных желез;
- слабую сопротивляемость болезнетворным микроорганизмам.
Диагностирование аномалии проводится при помощи УЗ-методов (допплерографии, ангиосканирования вен), КТ-ангиографии, коагулологического тестирования.
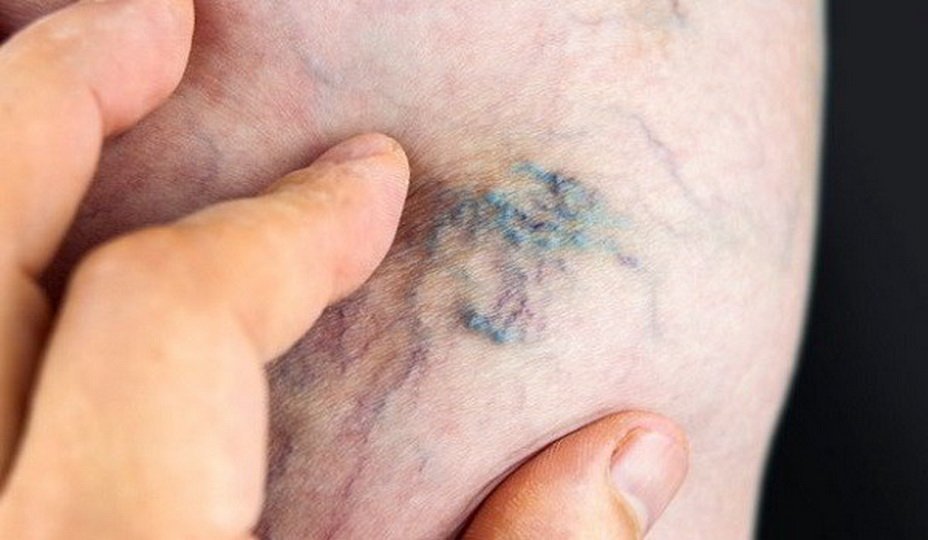
Существующая классификация дифференцирует тромбофлебит с учетом его этиологии, места локализации, особенностей течения.
Первый из принципов систематизации подразделяет заболевания на 2 группы. В их перечне — инфекционные (возникающие после родов, операций, искусственного прерывания беременности, перенесения указанных выше недугов) и асептические виды измененных состояний. Последний тип патологий появляется при варикозах, аномалиях сердца и сосудов, закрытых травмах и сопровождающихся нарушением целостности вен кровоизлияниях.
С учетом течения болезни эксперты классифицируют тромбофлебит на 3 вида:
- острый (гнойной, негнойной форм);
- подострый;
- хронический (в т. ч. циклично обостряющийся).
По месту локализации различаются заболевания поверхностных и глубоких трубчатых эластичных образований ног. Группа недугов, поражающая подкожные элементы кровеносной системы, отличается формированием болезненных уплотнений и наличием локальных покраснений эпидермиса. Второй тип аномалий сопровождается отеками.
В списке последствий несвоевременного лечения описываемой сосудистой патологии:
- посттромбофлебитический синдром;
- абсцессы, флегмоны окружающих тканей;
- гангрена пораженной конечности;
- сепсис;
- тромбоэмболия легочной артерии.
Осложнение, обозначаемое в медицинской литературе аббревиатурой ТЭЛА, является самым грозным из всех перечисленных. Закупорка тромботическими массами ствола или ветвей элемента, транспортирующего венозную кровь, приводит к нарушениям гемодинамики. При молниеносном течении аномалии спасти пациента не удается.

Летальный исход, вызванный тромбоэмболией, диагностируется в 0,3-1% случаев от общего числа проведенных хирургических вмешательств. Снижению показателя способствует только своевременная профилактика заболевания.
Предрасполагающие факторы после операции
Развитие тромбофлебита нижних конечностей после операции наблюдается преимущественно у лиц, страдающих варикозом ног и малого таза, онкологическими патологиями, поражениями почек (в т. ч. сопровождающимися нефрозом), нарушениями работы сердечно-сосудистой системы.
В списке дополнительных причин, способствующих возникновению заболевания:
Среди предрасполагающих к появлению тромбофлебита факторов особо выделяются ампутации и хирургия брюшной полости.
Группы риска
Вероятность возникновения патологии у различных категорий пациентов варьируется.
К группе с низким уровнем риска развития аномалии относятся лица не старше 40 лет, в анамнезе которых отсутствуют купируемые при помощи гормональных препаратов недуги. В перечне дополнительных условий — нормальный вес, вмешательства длительностью до 35 мин. Возможность появления тромбоза глубоких вен после операции у таких больных не превышает 2%.
Вторая категория объединяет пациентов без злокачественных образований, ожирения и варикоза, не достигших пожилого возраста. Умеренная (10-30%) вероятность развития патологии сохраняется при проведении хирургами сложных инвазивных процедур протяженностью от 40 минут.

В последнюю группу входят лица старше 60 лет, перенесшие инсульт. Совокупность дополнительных факторов (лишний вес, наличие в анамнезе переломов, сахарного диабета, онкологических заболеваний) увеличивает риск возникновения воспалений глубоких вен с формированием сгустков крови. При отказе от выполнения назначенных мер профилактики аномалии выявляются у каждого 4 больного, завершаются летальным исходом — в 1% случаев.
Клинические проявления
О начальной стадии тромбофлебита, развивающегося в послеоперационном периоде, сигнализируют боли в пораженной конечности, внезапное изменение температуры тела и синюшность покровов. Ряд пациентов жалуется на общую слабость и постоянный озноб. При обследовании врач выявляет чрезмерную плотность подкожных сосудов, наличие шнуровых инфильтратов.
О прогрессировании патологии, ее переходе на глубокие вены свидетельствуют резкое усиление дискомфорта (особенно при кашле), а также визуально и пальпаторно определяемые признаки. В перечне последних:
- отечность;
- изменение цвета кожи на синюшно-мраморный;
- холодность, напряженность конечности;
- ослабленный (полностью отсутствующий) пульс на пораженной ноге.
Хроническая степень постоперационного недуга отличается наличием уплотненных тяжей с узлами. Больные отмечают повышенную утомляемость.
При запущенных формах тромбофлебита на кожных покровах появляются трофические язвы.
Какие симптомы сигнализируют о развитии ТЭЛА: пациент начинает ощущать нехватку воздуха, резкую боль в области грудной клетки. Среди дополнительных признаков — тахикардия, падение АД, гиперемия лица.
Тактика врачебных действий
Методы терапии варьируются в зависимости от типа заболевания. Консервативное лечение задействуется при локализации аномалии в поверхностных сосудах; показаниями к проведению неотложной операции при тромбофлебите являются острые формы патологии и поражение глубоких вен.

Для восстановления кровообращения и устранения сформированного в просвете трубчатого образования кровяного сгустка применяются:
- Тромболитики (Стрептокиназа, Альтеплаза). Препараты способствуют разрушению тромбов.
- НПВС (Кетотифен, Ибупрофен). Нестероидные средства купируют воспалительные процессы.
- Антиагреганты, антикоагулянты. Аспирин, Курантил, Фраксипарин, Гепарин устраняют нарушения вязкости биологической жидкости, предотвращают дальнейшее тромбообразование.
- Сосудорасширяющие препараты (Никотиновая кислота, Эуфиллин).
- Спазмолитики (Но-шпа), расслабляющие напряженную мышечную ткань.
В целях пресечения роста колоний патогенных агентов больному назначается прием антибиотиков.
В ходе медикаментозной терапии пациент обязан соблюдать постельный режим, носить компрессионное белье.
Оперативные вмешательства, задействуемые при тромбофлебитах вен, систематизируются на 2 группы. Первые — паллиативные — являются менее травматичными; их проводят для устранения закупорок просветов эластичных трубчатых образований, предупреждения проникновения тромба с током крови в артерию. Основной недостаток манипуляций — возможный рецидив болезни (причина развития патологий не устраняется).
Ко второму — радикальному — типу хирургических методик относятся удаление участков сосудов.

В перечне распространенных видов вмешательств:
- кроссэктомия (перевязка большой поверхностной вены);
- установка специальных устройств — кава-фильтров — для захвата сгустков;
- интраоперационные стволовые склерооблитерации, склеивающие вовлеченные в аномальный процесс каналы.
Востребованная ранее тромбэктомия сегодня применяется хирургами реже ввиду существенного количества противопоказаний.
Восстановление после хирургической процедуры
В реабилитационном периоде прооперированным больным для ускорения восстановления назначается выполнение несложных упражнений и ношение компрессионного трикотажа.
Возвращение к физической активности происходит в 3 этапа.
На первом врач рекомендует пациенту выполнять легкую гимнастику: приподнимать, сгибать ноги. Манипуляции осуществляются лежа, по окончании фиксации пораженных участков эластичными бинтами. В завершении пройденных процедур допускается проведение осторожного массажа.
Медленное увеличение нагрузок проводится на 2 этапе. В этот период больной должен дополнить выполняемые упражнения ежедневными пешими прогулками, улучшающими кровоток. Длительность ходьбы и интенсивность гимнастики определяются индивидуально.
Занятия на велотренажере, плавание включают в программу реабилитации через 90 дней от момента проведения операции.
Эластичные бинты и компрессионный трикотаж применяются в течение первых 2-3 мес. восстановительного периода.
Ношение специальных гольф, чулок, колготок помогает скорректировать давление на вены нижних конечностей, ускорить кровоток, купировать боль. Снимать изделия разрешается только перед ночным отдыхом.

Категорически не рекомендуется приобретать товар без предварительной консультации с врачом-флебологом.
В ряде случаев для облегчения состояния пациента задействуется особый агрегат — компрессор, оснащенный манжетой. Его применение позволяет добиться пассивных сокращений мышечных тканей.
Предупреждение развития тромбозов
В перечне способов предотвращения возникновения патологии — изменение образа жизни, прием медикаментов и задействование рецептов народной медицины.
Раннее (спустя 8-12 часов по окончании операции) вставание, двигательная активность и выполнение физических упражнений, постоянная равномерная нагрузка помогают предупредить формирование тромбов в венах.
Закреплению достигнутых результатов и купированию рецидивов болезни способствуют лечебный массаж, пелоидотерапия, радоновые, йодобромные, сероводородные ванны.
Пациент должен отказаться от вредных привычек, соблюдать диету и правильный питьевой режим (в сутки рекомендуется выпивать 2-2,5 л воды), каждые 6 месяцев проходить специальное обследование в медклинике.
Рассматриваемый метод профилактики включает введение малых доз Гепарина в периоперативном периоде. Инъекции препарата сокращают риск возникновения ТЭЛА в 2 раза, других осложнений — в 3 р.
При отсутствии противопоказаний также задействуется полисахарид Декстран.
В перечне наиболее эффективных способов:
- Употребление отвара из дубовой коры. Для его приготовления сырье в количестве 1 ст. л. заливается 200 мл кипятка, проваривается 20 мин. и настаивается. Лечебный напиток принимают каждые 8 часов по столовой ложке.
- Растирания маслом тмина.
- Компрессы из 1 стакана порошка горькой полыни и 0,5 л простокваши. В тщательно перемешанной массе смачивают бинты, которые накладываются на воспаленные области. Длительность сеанса — 40 мин.
- Обертывания листьями свежей капусты, предварительно хорошо отбитыми и смазанными растительным маслом.
Задействовать перечисленные рецепты без консультации с флебологом запрещено.
Тромбофлебит — болезнь, поддающаяся современной терапии. Избежать осложнений и рецидивов недуга можно при тщательном выполнении всех врачебных рекомендаций.
Предотвращение тромбоза после операции
Есть несколько нюансов, которые вы должны соблюсти, чтобы предотвратить тромбоз после операции. Самое главное, что вы можете сделать, это обсудить вашу историю болезни с вашим врачом. Если вы имеете историю сгустков крови или в настоящее время принимаете лекарства, то вы должны сообщить об этом вашему доктору.
Некоторые нарушения крови могут привести к проблемам со свертываемостью и вызвать проблемы после операции. Прием аспирина помогает бороться со сгустками крови, поэтому начинать режим приема аспирина может быть полезно.
Ваш врач может назначить варфарин (Кумадин) или гепарин, которые являются общими растворителями разжижающие кровь. Растворители крови, или антикоагулянты, используются для того чтобы бороться с чрезмерной свертываемостью крови.
Перед операцией, ваш доктор примет все необходимые меры предосторожности для предотвращения сгустков крови. После операции, медперсонал должен будет следить за тем, чтобы ваши руки или ноги были расположены выше вашего тела. Это улучшает кровообращение.
Если у вас высокий риск образования тромбов, вам необходимо оставаться под наблюдением медперсонала. Врач может наблюдать и контролировать вас с помощью последовательного дуплексного ультразвукового сканирования. Растворяющих сгустки препараты тромболитики могут быть использованы, если у вас высокий риск тромбоэмболии легочной артерии (ТЭЛА) или тромбоза глубоких вен (ТГВ). Эти лекарства вводят в ваш кровоток.
Изменения образа жизни до операции также могут предотвратить трамбоз после операции. Они могут включать в себя отказ от курения или принятие программы упражнений.
Перемещение снижает ваш шанс развития сгустка крови. Ваш врач может также рекомендовать компрессионные чулки. Они могут помочь предотвратить отек ног и образования тромбоза после операции.
Симптомы сгустка крови после операции
Всегда есть риски, связанные с любым видом хирургии. DVT и PE являются потенциальными осложнениями, на которые вы должны обратить пристальное внимание.
По данным Американского общества гематологии, 900 000 человек в США разрабатывают ДВТ каждый год, и до 100 000 человек в год умирают от этой болезни.
Многие люди не понимают симптомы и факторы риска, связанные с тромбами. Общие симптомы сгустков крови включают:
| Расположение Сгустка | Появление симптомов |
| Сердце | Тяжесть или боль в груди, онемение рук, дискомфорт в других областях верхней части тела, одышка, потливость, тошнота, легкость головы |
| Мозг | Слабость со стороны рук или ног, затруднение или искажение речи, проблемы зрения, неожиданная и строгая головная боль, головокружение |
| Рука или нога | Внезапная или постепенная боль в конечности, отек, вялость и тепло в конечности |
| Легкое | Острая боль в груди, сердце учащенное дыхание, затрудненное дыхание, пот, лихорадка, кашель с кровью |
| Живот | Сильная боль в животе, рвота, диарея |
Тромбоз после операции, факторы риска
Ваш риск развития тромбов увеличивается после операции. Одним из типов риска является состояние, которое называется тромбоз глубоких вен (ТГВ). ДВТ ссылается на образование сгустков крови в глубоких венах в вашем теле.
Возможно, что сгустки отделятся от ТГВ и проберутся к сердцу, легким или мозгу. Это предотвращает адекватный приток крови к этим органам.
Основная причина, повышенного риска развития тромбоза после операции-это отсутствие активности. Что является естественным во время и после операции. Однако мышечное движение необходимо, чтобы непрерывно накачивать кровь к сердцу.
Этот недостаток активности собирает кровь в нижней части вашего тела (в ногах и области тазобедренного сустава). Если ваша кровь не проходит свободно то вы имеете более высокий риск тромбоза.
В дополнение к бездействию, хирургия также увеличивает ваш риск для тромбоза побочными веществами. Они могут быть внесены в ваш кровоток, включая твердые частицы ткани, коллаген, и жир.
Когда ваша кровь вступает в контакт с инородной материей, она реагирует на утолщение. Этот контакт может побудить кровь свернуться. Дополнительно, в ответ на удаление или движение мягких тканей во время хирургии, ваше тело может выпустить естественную защитную реакцию, вещества, которые усиливают свертываться крови.
Образование тромбов после операции-риск. Ваш доктор оценит ваши факторы риска перед хирургией и сделает рекомендации для того чтобы предотвратить DVTs или PEs. Несмотря на это, важно ознакомиться с общими симптомами риска тромбоза после операции.
Воспаление стенок сосудов и образование в просвете сгустка крови называют тромбофлебитом. Тромб, который оторвался от стенки сосуда и продвигается дальше с током крови, называется эмбол. Его проникновение в легочную артерию вызовет тромбоэмболию, закупорку просвета сосуда сгустком крови, опасное послеоперационное осложнение.
Чтобы избежать возникновения возможных последствий, необходимо тщательно соблюдать профилактические меры.
Предрасполагающие факторы
Процесс образования тромбов относится к защитным функциям организма. Во время хирургического вмешательства нарушается целостность тканей и всевозможных кровеносных сосудов (капилляры, вены). Включаются защитные механизмы организма и появляются небольшие сгустки крови, которые закрывают повреждение.
Важным фактором в образовании тромбов является длительная неподвижность пациента. В этом случае нарушается нормальное кровообращение, замедляется венозный кровоток. Наиболее часто такая ситуация возникает при проведении операций на нижних конечностях с последующим наложением гипса.
Помимо этого, необходим ряд факторов, наличие которых повышает риск развития тромбов:
- Высокая свертываемость крови.
- Возраст, превышающий 40-летний рубеж.
- Длительная неподвижность пациента, вызванная параличом, сложным переломом или возникшая по иной причине.
- Ожирение.
- Сахарный диабет.
- Варикозное заболевание вен.
- Злокачественные новообразования.
- Патологические процессы сердечно-сосудистой системы. Инфаркты, ишемия, сердечно-сосудистая, венозная недостаточность и другие.
- Воспалительные заболевания кишечника.
- Длительный прием эстрогенов.
- Объемные хирургические операции, длительное время оперативного вмешательства.
- Переломы костей таза, нижних конечностей.
При наличии факторов, повышающих риск образования тромбов, в естественном защитном процессе происходит сбой и получившийся сгусток крови не просто закрывает поврежденное место в сосуде, но и может полностью перекрыть просвет вены или артерии.
Какие операции увеличивают риск образования тромбов?
Пациентов принято подразделять на три основные группы риска:
- Группа минимального риска. Сюда относят пациентов без наличия в анамнезе параличей, приема гормональных препаратов или иных провоцирующих факторов. А планируемое оперативное вмешательство не займет много времени. Вероятность развития тромбозов после операции в этой группе не превышает 10%.
- Группа среднего риска. В эту группу попадают пациенты с 40-летнего возраста, которым предстоит объемное или длительное хирургическое вмешательство. Однако при этом необходимо полное отсутствие факторов риска. Развитие тромбоза сосудов несколько выше, примерно 20-40%.
- Группа высокого риска.Сюда относят пациентов, у которых совпадает несколько провоцирующих факторов. Риск развития осложнения в виде тромбоэмболии и тромбозов самый высокий – до 80%.
Вид проведенной операции тоже влияет на развитие образования тромбов. Наибольшую опасность в этом случае имеют хирургические манипуляции по поводу варикозного расширения вен, ампутации конечностей, злокачественных новообразований, хирургическое лечение травм и переломов нижних конечностей.
Например, при проведении операции на органах брюшной полости, после которых пациенты с трудом, но могут двигаться, риск развития тромбов не превышает 35%. В то же время после протезирования тазобедренных или коленных суставов риск возрастает до 70%. В этом случае пациент практически не может двигаться, вставать и ходить. В результате замедляется венозный кровоток и увеличивается вероятность развития тромбов.
Симптомы
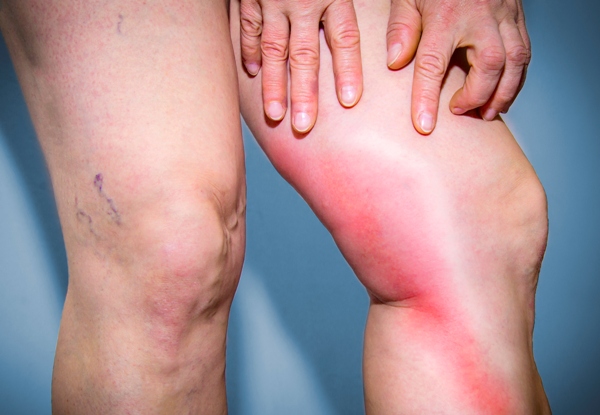
Проявление клинических симптомов будет зависеть от того, какие вены подверглись патологическим процессам. Наиболее часто возникает тромбоз вен нижних конечностей. Примерно в 70-80% всех случаев наблюдается тромбофлебит правой ноги.
Если явления тромбофлебита возникли в поверхностно расположенных венах, то симптоматика будет слабо выражена. При закупорке глубоких вен клинические проявления возникнут быстро (остро), а внешние изменения будут носить выраженный характер.
Изначально наблюдается небольшой отек и болезненность пораженной конечности. В дальнейшем отмечается увеличение отечности. Изменяется окрас кожных покровов: выше места закупорки сосуда кожа становится красной, а ниже – приобретает синюшный оттенок. Пораженный сосуд выглядит как плотный шнур специфического фиолетового цвета. Постепенно нарастает болевой синдром.
Появляются признаки интоксикации организма: тошнота, повышение температуры, озноб, слабость, вялость, испарина и учащенное сердцебиение.
Такая ситуация грозит образованием некроза тканей, отрывом тромба и образованием тромбоэмболии.
Какой врач лечит тромбоз после операции?
До недавнего времени патологиями кровеносной системы занимались хирурги и кардиологи. Но прогресс не стоит на месте. В медицинской практике появилось отдельная структура – флебология, основной функцией которого является лечение патологий, связанных с сосудами. Соответственно, специалистом, лечащим тромбоз после операции, станет флеболог.
Лечение
Врачебная тактика будет зависеть от сложности процесса.
Терапия будет направлена на рассасывание тромба, с последующей нормализацией кровообращения:
- Препараты для рассасывания сгустка крови: Стрептокиназа, Урокиназа, Альтеплаза, Тенектеплаза.
- Препараты для разжижения крови, препятствующие образованию новых сгустков: Гепарин, Курантил, Аспирин и другие.
- Таблетки противовоспалительного действия: Ибупрофен, Кетофен. По показаниям возможно применение антибиотиков.
- С целью снятия спазмов и уменьшения болевого синдрома, применяют Спазмолгон, Но-Шпу.
- Используют внутривенно-капельное введение физраствора, глюкозы, аскорбиновую кислоту. Это способствует разжижению крови.
- В обязательном порядке назначают постельный режим и использование специального белья (компрессионного).
В тех случаях, когда лечение не приносит результатов или наблюдается очень глубокий процесс, проводят хирургическое лечение.
При тромбофлебите нижних конечностей проводят следующие манипуляции:
- Тромбэктомия– удаление тромба из сосуда хирургическим путем.
- Эндоваскулярная операция – удаление тромбов с помощью введения в сосуд специального катетера и зонда.
- Радиоволновая операция – разрушение сгустков крови радиоволнами, в просвет сосуда вводят катетер с радиоволновой головкой.
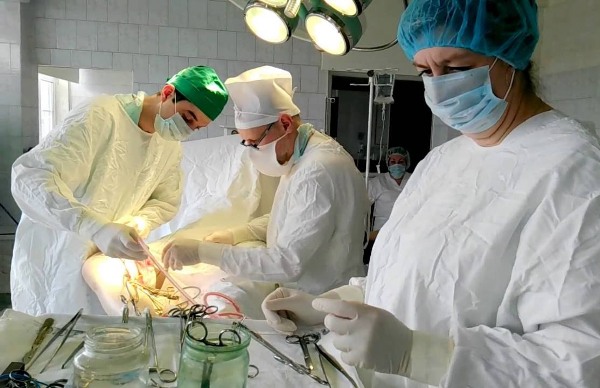
Выбор оперативного вмешательства зависит от тяжести патологического процесса и состояния пациента. Решение принимает врач, однако мнение пациента тоже имеет значение.
Профилактика
Основные меры по профилактике образования тромбов после операции:
- Минимизировать время неподвижности пациента. Очень часто больных заставляют садиться или ходить по палате уже в первые сутки после операции. Данная мера направлена на восстановление нормального кровотока, в том числе и венозного.
- Лечебная гимнастика. Назначается посильная физическая нагрузка: сгибание стопы, подъем ноги и так далее. Даже такая минимальная работа связок, мышц и сухожилий позволяет предотвратить венозный застой.
- Ношение компрессионного белья.
- Использование медикаментов. Назначают таблетки Продакса, Эликвис и другие. Курс применения составляет от двух до пяти недель.
Тромбофлебит после операции – серьезная патология, угрожающая здоровью и жизни человека. Игнорирование симптомов тромбоза вен может привести к развитию легочной тромбоэмболии и смертельному исходу.
В процессе подготовки к операции пациент может поспособствовать в минимизации рисков развития тромбозов вен. Для этого необходимо отказаться от вредных привычек, рационализировать питание, уменьшить избыток веса. Перед проведением планового вмешательства нелишним станет обследование на наличие варикозной болезни вен.
Полезное видео про тромбы

Такая патология, как послеоперационный тромбоз, возникает достаточно часто. Основную опасность в данном случае представляет не столько нарушение регионарной динамики крови, сколько высокая вероятность возникновения тромбоэмболии легочной артерии, чреватой летальным исходом.
В большинстве случаев послеоперационный тромбоз возникает в нижних конечностях. Данная патология проявляется болью, повышением температуры, сильным потоотделением и общим ухудшением самочувствия. При отсутствии лечения из-за нарушения питания нижележащих тканей может начаться гангрена. Сегодня проблема профилактики послеоперационного тромбоза и своевременного лечения возникшей патологии остается очень важной.
Послеоперационный тромбоз – факторы, увеличивающие вероятность развития

К основным факторам, увеличивающим риск того, что появится послеоперационный тромбоз, относят:
- хирургические операции, особенно если они продолжаются долгое время и направлены на удаление злокачественных опухолей;
- преклонный возраст пациента;
- варикозное расширение вен;
- атеросклероз;
- избыточная масса тела;
- прием некоторых лекарственных препаратов;
- беременность;
- малоподвижный образ жизни;
- травмы.
Вообще тромбозы делятся на две группы – посттравматические и спонтанные. Последние возникают как самостоятельное явление в венах нижних конечностей. Развитию посттравматических тромбозов (куда можно отнести и тромбозы послеоперационные) способствуют:
- нарушения в работе венозных клапанов;
- локальные проблемы с циркуляцией крови;
- гиперкоагуляция и нарушения свойств крови;
- истончение венозных стенок.
В подавляющем большинстве случаев развитие тромбоэмболии легочной артерии связано с появлением тромбоза в нижней полой вене, что обусловлено анатомическим строением вен нижних конечностей. Дело в том, что емкость этих сосудов очень большая, что приводит к депонированию крови после травматического шока, а также к появлению застоев, что еще больше усугубляет процесс тромбообразования.
Дополнительные факторы развития послеоперационного тромбоза

На развитие тромбозов также влияет область проведения оперативного вмешательства. Чаще всего заболевание появляется после эндопротезирования тазобедренного или коленного суставов, поскольку вены находятся в непосредственной близости от операционного поля. Также проблемы могут возникнуть после хирургии на почках, мочевом пузыре, матке и печени.
Вторым дополнительным фактором, повышающим вероятность развития патологии, является применение анестезии. Дело в том, что общий наркоз расслабляет некоторые типы мышц, что влияет на кровоток нижних конечностей, поскольку кровеносные сосуды, расположенные там, поддерживаются работой мышц.
Во время длительной операции кровь, находящаяся в сосудах, может свернуться, особенно если у человека от природы высокая свертываемость. А здесь читайте о пользе витамина Е.
Лечение послеоперационного тромбоза заключается в иммобилизации конечности, приеме препаратов, снижающих свертываемость крови, а также в использовании специальных мазей и повязок.
В запущенных случаях необходимо хирургическое вмешательство.
Источник – сайт медицинского центра “Рамат-Авив” (Тель-Авив, Израиль)
Читайте также:


