У меня дисбактериоз и эрозия
Этот недуг протекает абсолютно незаметно. При этом эрозия — одна из главных причин рака шейки матки, и она может возникнуть даже у 16-летних девушек. Не верьте тем, кто говорит, что эрозия может "рассосаться". Ее нужно обязательно лечить. Самые эффективные методы — заморозка и лазер.
Эрозия шейки матки - один из самых коварных недугов. Во-первых, во время первичного гинекологического осмотра она выявляется у 15-20% женщин. А во-вторых, она протекает без боли, повышения температуры и других явных симптомов.
Как и любое распространенное, но непонятное заболевание, эрозия обросла множеством мифов. Их мы попросили развеять врача-гинеколога Ольгу Воронову.
Миф 1. Эрозия вызывается инфекцией
Не всегда. Шейка матки - это переход между маткой и влагалищем. А значит, самое уязвимое место в репродуктивной системе женщины. Травмы во время родов или полового акта, воспалительные процессы во влагалище, гормональные перестройки в организме женщины - все это может стать причиной эрозии шейки матки. Но наиболее частая причина патологии - это, конечно же, инфекции. Любая, даже незначительная и хорошо пролеченная инфекция влагалища может перекинуться на стенки шейки матки. А длительное инфекционное заболевание (хламидии, микоуреоплазменная, папиломавирусная или герпетическая инфекции) изменяет свойства эпителиальных клеток, повышает скорость их деления, что в свою очередь вызывает эрозию.
Миф 2. Патология шейки матки возникает у 40-летних женщин
Средний возраст женщин, подверженных патологиям шейки матки, действительно, раньше был около 40 лет. Но за последние 10 лет эрозия помолодела. Сегодня она встречается даже у 16-летних девушек. Прежде всего это связано с участившимися патологиями эндокринной системы, которые вызывают дисбаланс женских половых гормонов. А это провоцирует неконтролируемое деление клеток, рост железистых структур, и, как следствие, возникновение опухолей.
Миф 3. Эрозия может исчезнуть сама собой
Миф 4. Маленькая эрозия в раковую опухоль никогда не перерастет
Следующий этап диагностики - кольпоскопия. Это исследование шейки матки под микроскопом позволяет детально изучить структуру эпителия, обнаружить его патологические изменения даже в тех местах, о которых ни врач, ни пациент не подозревали. После этого проводится биопсия - исследование, позволяющее установить окончательный диагноз и выяснить, с какой формой перерождения эпительных клеток врач имеет дел (доброкачественной или злокачественной). При необходимости врач может попросить пациентку сдать анализ крови на уровень гормонов яичников и гипофиза. Это даст информацию о причине возникновения эрозии, поэтому будет назначено более эффективное лечение.
Миф 5. Если есть эрозия, нужно обязательно делать прижигание
До недавнего времени диатермоэлектрокоагуляция (прижигание пораженной ткани с помощью высоких температур) действительно была одним из самых распространенных методов борьбы с эрозией в Украине. Однако эффективность этого метода достигает 50-65%, а потому столь широкое применение прижигания было связано скорее с относительно низкой стоимостью аппаратуры, необходимой для процедуры. Так что сегодня гинекологи признают, что подобная методика несет больше вреда, чем пользы, ведь ткани шейки матки после прижигания заживают крайне медленно (2-3 месяца), а среди женщин, переживших диатермоэлектрокоагуляцию, довольно часто возникает эндометриоз шейки матки, нарушения менструальной функции, а во время родов шейка матки не может достаточно широко раскрыться из-за образовавшихся после процедуры рубцов.
Миф 6. Патологию шейки матки можно вылечить с помощью нетрадиционных методов лечения
Только при условии, что степень повреждений тканей незначительная: терапия с помощью химической коагуляция (спринцевание аптечными препаратами) и нетрадиционные методы лечения (рефлексотерапия, физиотерапия, фитотерапия) не дают высокого терапевтического эффекта. А потому справиться с серьезными патологиями шейки матки им не под силу. К тому же химическая коагуляция противопоказана женщинам, страдающим аллергиями, ведь медикаменты могут вызывать у них серьезные аллергические реакции.
Миф 7. Самый эффективный метод лечения - криодеструкция
Нет, хотя криодеструкция имеет весьма высокую эффективность - 85-90%. А потому в последнее десятилетие этот метод (вымораживание пораженных тканей низкими температурами) получил весьма широкое распространение среди отечественных гинекологов. Впрочем, у него так же есть свои слабые стороны. К примеру, ни один, даже самый опытный, гинеколог не может с высокой точностью дозировать глубину промерзания тканей. А потому зачастую струп на шейке матки получается рыхлым, и женщину, перенесшую эту операцию, длительное время (более месяца) беспокоят обильные сукровичные выделения.
Но даже после их прекращения женщине в течение первых трех месяцев после перенесенной операции запрещается купаться в бассейне, реке или море. Накладывается табу и на вагинальные половые контакты. Кроме того, криодеструкцию нельзя применять для лечения нерожавших пациенток, а также при наличии острых инфекций и воспалительных заболеваний во влагалище и шейке матки. Что же касается повторного применение подобной хирургии (если эрозия дала рецидив), то процент нежелательных осложнений и побочных эффектов увеличивается вдвое.
Единственным максимально эффективным методом лечения эрозии шейки матки на сегодняшний день признана лазерная хирургия. Самое главное ее преимущество перед всеми остальными методами лечения - дозированное (на строго определенной глубине) воздействие лазерного луча. Кроме того, лазерные технологии сводят риск заражения инфекционными заболеваниями во время лечения к минимуму. Еще один плюс лазерной хирургии - быстрое заживление обработанных поверхностей (эпителий повреждается точечно и не глубоко). Да и рубцы после этой процедуры не появляются, так что данный метод применим для нерожавших женщин.
Последнее обновление: 12.12.2019
Содержание статьи
Дисбактериоз (Dysbacteriosis) влагалища в официальной медицине чаще всего именуют вагинальным дисбактериозом или бактериальным вагинозом, который проявляется в нарушениях соотношения между бактериями, заселяющими слизистую влагалища.

Дисбактериоз влагалища
Биоциноз влагалища представлен ассоциациями различных микроорганизмов, существование которых контролируется лактобактериями (палочками Дедерлейна, молочнокислыми бактериями). Вырабатывая специальные вещества и создавая слабокислую среду, они защищают слизистые, не давая размножаться условно-патогенным микроорганизмам. При возникновении каких-либо сбоев количество лактобактерий (Lactobacillus) на слизистой влагалища может значительно сократиться, что и приведет к активному размножению болезнетворных микроорганизмов.
В случае возникновения проявлений дисбактериоз влагалища требуется обязательное посещение гинеколога, который проведет осмотр и произведет забор анализа на определение состава микрофлоры и рН среды. Лечение состояния баквагиноза, как правило, не занимает много времени и проводится препаратами местного и системного действия. Игнорирование лечения дисбиоза влагалища может привести к серьезным последствиям и способствовать развитию заболеваний, таких как кольпит (Colpitis) или вагинит, цервицит (Cervicitis), цистит (Cyctitis) и т.д. Дисбактериоз во время беременности может спровоцировать выкидыш, преждевременные роды или инфицирование плода.

Факторы, влияющие на микрофлору влагалища
Причины дисбактериоза влагалища
Причины дисбактериоза влагалища очень многоплановые. Среди основных провоцирующих факторов можно выделить стрессы, общие заболевания, переохлаждения, антибиотикотерапию, несоблюдение правил гигиены особенно в период менструации. Среди других причин вагинального дисбактериоза также отмечают:
Кроме того, использование неправильно подобранных контрацептивов, кортикостероидные и цитостатические препараты также могут влиять на гормональный баланс и, как следствие, на микрофлору влагалища.
Признаки и симптомы дисбактериоза влагалища
Начало дисбактериоза практически никак не проявляется и может протекать малозаметно. Незначительное изменение характера влагалищных выделений, как правило, остается незамеченным. Однако дальнейшее развитие заболевания приводит к появлению ряда более характерных симптомов:
- зуд и жжение в области влагалища;
- болезненность и ощущение сухости во влагалище во время полового акта;
- рези и боли в области половых органов и внизу живота;
- появление обильных выделений из влагалища, имеющих желтоватый оттенок и неприятный запах, который напоминает "гнилую рыбу".
Если же дисбактериоз влагалища прогрессирует, то возникает риск развития воспалительных заболеваний половой сферы,что влечет к появлению следующих признаков:
- бели сменяются гнойными (кольпит);
- при мочеиспускании появляются рези (цистит);
- иногда встречаются случаи повышения температуры (восходящая инфекция в половой и мочевыделительной системах)
Опасность представляет игнорирование коррекции баквагиноза. В результате у женщины может развиться хронический (постоянный) дисбактериоз влагалища, характеризующийся периодами обострений и ремиссий.
Осложнения дисбактериоза влагалища
Во-первых, к числу наиболее частых осложнений относятся воспалительные процессы, которые возникают на стенках влагалища (вагинит), на шейке матки (цервицит), ее полости (эндометрит (Endometritis) и придатках (аднексит), брюшины (перитонит (Peritonitis). Начало воспаления можно определить по существенному увеличению объема выделений и появлению зуда и жжения.
Во-вторых, при дальнейшем распространении инфекции по влагалищу, она может вызвать не только воспаление в полости матки, ее придатках или в яичниках, но и способствовать попаданию болезнетворных микроорганизмов в мочеиспускательный канал, что в большинстве случаев заканчивается уретритом (Urethritis), циститом, пиелонефритом (Pyelonephritis).
Дисбактериоз влагалища: лечение

Для того, чтобы не получить осложнения при нарушении микрофлоры половых органов, женщина должна при первых подозрительных симптомах обратиться к врачу и сдать анализ на дисбактериоз влагалища. Даже обычный профилактический ручной осмотр позволит выявить нарушение состояния микрофлоры влагалища, а дополнительные методы исследования (микробиологическое исследование мазка, бакпосев и ПЦР-анализ) позволят быстро поставить точный диагноз и назначить лечение.
Лечение дисбактериоза влагалища направлено, в первую очередь, на устранение болезнетворных бактерий, которые активно размножаются на слизистой поверхности влагалища. Для этого в большинстве случаев применяют местные антисептические препараты или антибиотики. Форма выпуска таких препаратов – вагинальные таблетки или свечи. При этом на первый план выходит необходимость индивидуального подбора лечения, которое зависит от результатов лабораторных исследований. Обычно после диагностики дисбиоза назначают Метрогил и Далацин – местные препараты, вводимые в полость влагалища. Также могут быть прописаны вагинальные свечи Ацилакт или Нео-Пенотран.
В большинстве случаев дисбактериоз влагалища успешно вылечивается одним курсом 10-12 дней, после чего врач обычно назначает восстанавливающие препараты с лактобактериями, которые должны восстановить нормальную концентрацию кисломолочных бактерий в слизистой влагалища. Например, это могут быть Лактобактерин и Бифидумбактерин – препараты, принимаемые перрорально и позволяющие в относительно короткие сроки восстановить микрофлору влагалища.
В этот период особую роль играет диета, в рамках которой рекомендовано ежедневное употребление кисломолочных продуктов и исключение острых и кислых блюд, дрожжевой выпечки, спиртного.

Питание при дисбактериозе влагалища
Параллельно с лечением дисбактериоза влагалища женщина должна заняться повышением иммунитета. В рамках этих мероприятий показан прием витаминов, лечебная физкультура, закаливание. По результатам лечения дисбактериоза влагалища необходим контрольный осмотр гинеколога и повтор всех анализов для подтверждения нормализации микрофлоры.
Кроме дисбактериоза микрофлоры влагалища у женщин репродуктивного возраста подобные нарушения довольно часто встречаются у девушек-девственниц. Это обусловлено становлением менструального цикла, скачками гормонального фона, а также особенностями строения влагалища, формой гимена (девственной плевы).
Протекание дисбактериоза у девушек и девочек отличается от течения болезни во взрослом возрасте тем, что количество выделений из влагалища обычно намного меньше, но жжение, зуд, неприятный запах сохраняется.
Как лечить дисбактериоз влагалища народными способами?
- Облегчить симптомы дисбактериоза влагалища у женщин помогает сок алоэ, смешанный в равных пропорциях с оливковым маслом.
- Хорошую помощь в лечении нарушений микрофлоры влагалища оказывает облепиховое масло.
![]()
Облепиховое масло при дисбактериозе - Также полезным будет употребление внутрь отваров некоторых растений. Например, для лечения нарушений микрофлоры влагалища можно приготовить отвар из столовой ложки черемухи, залитой стаканом воды и прокипяченной на медленном огне в течение четверти часа.
Дисбактериоз влагалища при беременности
Инфекция во влагалище у беременных – очень частый случай. До 70% беременных в первом триместре сталкиваются с влагалищным дисбактериозом или молочницей. Это объясняется серьезными гормональными перестройками в организме, которые могут спровоцировать сухость влагалища и, как следствие, нарушение нормального бактериологического баланса слизистой. Нелеченый дисбактериоз влагалища несет в себе угрозу преждевременных родов, невынашивания беременности или заражения ребенка во время родов, поэтому обращение к врачу просто необходимо.
Однако производители отмечают необходимость предварительной консультации с врачом для правильного выбора препарата и его дозировки. Кроме местной терапии обычно требуется некоторая корректировка питания будущей мамы.

Дисбактериоз влагалища у беременных
Профилактика дисбактериоза влагалища
Несмотря на то, что возможности развития дисбактериоза слизистой влагалища подвержено большинство женщин, при соблюдении профилактических мер этого неприятного заболевания можно избежать. К числу обязательных профилактических мер относится следующее:
Согласно клиническому исследованию, проведенному А. В. Игнатовским и Е. В. Соколовским на базе кафедры дерматовенерологии СПбГМУ им. акад. И.П. Павлова, хорошие результаты в комплексной терапии дисбактериоза влагалища дает восстанавливающий гель Гинокомфорт с эфирным маслом чайного дерева. Гель использовался в качестве дополнительного средства после проведения этиотропной терапии.
Дисбактериоз влагалища – не повод для паники
Не впадайте в панику, если у вас появились нетипичные выделения, жжение и зуд влагалища. Главное в таком случае – не откладывать визит к врачу, ведь при раннем диагностировании симптомов дисбактериоза влагалища лечение этого заболевания обычно протекает легко и быстро.
Нарушения микрофлоры влагалища: видео
Врачи-гинекологи научно-исследовательской клиники Медхелп и дисбактериозе влагалища.. Источник - HealthCare
Биопленки при бактериальном вагинозе. Березовская Е.С., Макаров И.О., Гомберг М.А., Боровкова Е.И., Чулкова Е.А., Аракелян Л.А. // Акушерство, гинекология и репродукция. - 2013. - 2: С. 34-36.
Nonspecific vaginitis. Diagnostic criteria and microbial and epidemiologic associations. Amsel R., Totten P.A., Spiegel C.A. et al. // Am. J. Med. - 1983. - Р. 74:14
Сравнительная эффективность местной терапии бактериального вагиноза у беременных с ожирением. Макаров И.О., Боровкова Е.И. // Акушерство, гинекология и репродукция. - 2012. - 3: С. 14-17.
Бактериальный вагиноз: правда и вымысел
Бактериальный вагиноз — с этим заболеванием хотя бы раз в жизни сталкивались 8 из 10 женщин детородного возраста. Оно также диагностируется в 76% случаев обращений пациенток к гинекологу. Вместе с тем, вокруг бактериального вагиноза, также известного как дисбиоз влагалища или гарднереллез, по-прежнему ходит множество мифов. Попробуем разобраться, где заканчивается правда и начинается вымысел.
Миф № 1: бактериальный вагиноз передается половым путем
На самом деле природу заболевания лучше всего характеризует термин "бактериальный", предусмотрительно вынесенный в название.
Влагалище каждой женщины — это подвижная экосистема, в которой уживаются более 300 видов бактерий. В норме среди них преобладают лактобактерии, защищающие наш организм от вторжения и размножения болезнетворных микробов. Бактериальный вагиноз развивается, когда под действием тех или иных факторов полезные молочно-кислые бактерии уступают место условно-патогенной микрофлоре, вызывающей заболевание только при сниженном иммунитете. Раньше считалось, что ответственность за развитие патологии несет один-единственный вид бактерий — так называемая гарднерелла (Gardnerella vaginalis), однако в настоящее время ученые полагают, что заболевание возникает из-за самого факта нарушения "микробного равновесия".
Спровоцировать бактериальный вагиноз может все что угодно. По словам доктора медицинских наук, профессора кафедры акушерства и гинекологии лечебного факультета МГМСУ Александра Леонидовича Тихомирова, прежде всего это частые половые акты (более 4-5 в неделю), внутриматочная контрацепция, кунилингус, бесконтрольный прием антибиотиков, использование тампонов и синтетического белья, нарушение гигиены или, наоборот, чрезмерно частые спринцевания, которые приводят к вымыванию здоровой влагалищной микрофлоры. Однако, как и любой дисбактериоз, это заболевание не передается половым путем.
Миф № 2: из-за скрытого течения заболевания бактериальный вагиноз может обнаружить только врач
Иногда бактериальный вагиноз действительно протекает практически незаметно, без ярко выраженных симптомов. В таких случаях его диагностирование обычно происходит совершенно случайно, например, во время планового гинекологического осмотра. Однако гораздо чаще заболевание все же проявляет себя. "Основным, а порой и единственным симптомом дисбиоза влагалища являются обильные выделения белого или серого цвета с „рыбным“ запахом, сопровождающие незащищенный половой акт или менструации. При прогрессировании болезни выделения приобретают желтовато-серый оттенок, появляются жалобы на жжение и зуд вульвы, а также болевой синдром при половых отношениях", — описывает клиническую картину Александр Леонидович Тихомиров.
При обнаружении этих симптомов, даже если они не приносят ощутимого дискомфорта, следует сразу же обратиться к врачу.

Миф № 3: если бактериальный вагиноз — всего лишь форма дисбактериоза, то вряд ли он может быть опасным
Вопреки распространенному мнению, бактериальный вагиноз довольно опасен. Практически не доставляя дискомфорта на ранних стадиях, он, тем не менее, увеличивает риск "расцвета" гораздо более серьезных заболеваний: вульвовагинита (воспаления влагалища), эндометрита (воспаления слизистой матки), оофорита (воспаления яичников), сальпингоофорита (воспаления придатков) и других. Кроме того, многочисленными исследованиями установлена связь между дисбиозом влагалища и преждевременными родами, а также возникновением таких осложнений, как хориоамнионит (воспаление оболочек плода) и послеродовой сепсис.
Патология оказывает негативное воздействие и на новорожденных — по наблюдениям акушеров-гинекологов, дети с недостаточным весом чаще всего рождаются у женщин с бактериальным вагинозом.
Миф № 4: бактериальный вагиноз — заболевание женщин от 18 до 50 лет
Несмотря на то, что женщины детородного возраста являются основной группой риска, заболевание регулярно диагностируется и у девочек-подростков, и у тех, кому за 50. У девочек, не живущих половой жизнью, угнетение нормальной микрофлоры влагалища обычно возникает из-за приема антибиотиков и ношения синтетического белья, а женщин в постменопаузе — вследствие резкого ощелачивания влагалищной среды.
Миф № 5: дисбиоз влагалища следует лечить антибиотиками
Не будем еще раз говорить про то, что применять антибиотики без назначения врача не следует в принципе. Отметим лишь, что антибиотики уничтожают абсолютно все бактерии: как болезнетворные, так и полезные. Очевидно, что в этом случае ни о какой нормализации микрофлоры влагалища не может идти и речи.
Лечение бактериального вагиноза проходит в два этапа. Сначала назначаются противомикробные и антисептические препараты, снижающие количество условно-патогенных организмов, а затем пациентка принимает пробиотики — лекарственные средства, содержащие те самые лактобактерии. Второй этап, на котором происходит восстановление микрофлоры после лечения, не только нормализует текущее состояние, но и снижает риск возникновения других заболеваний половой сферы.
Отдельно следует остановиться на лечении бактериального вагиноза у девочек-подростков, не живущих половой жизнью. Бактерийные и биологические препараты для коррекции дисбиоза в этом случае не применяются, а предпочтение отдается оральным пробиотикам.
Во избежание рецидивов болезни крайне важно соблюдать правила личной гигиены:
- Не носите тесное, синтетическое белье. Оно нарушает кровообращение в органах малого таза и плохо вентилируется, создавая в области промежности теплую и влажную среду — идеальные условия для размножения гарднереллы.
- Не злоупотребляйте ношением тампонов и ежедневных прокладок, в особенности содержащих ароматизаторы.
- Грамотно подмывайтесь — не снизу вверх, а спереди назад.
- Используйте средства для интимной гигиены, способствующие восстановлению естественного уровня рН влагалищной среды. Оптимальный вариант — применять комбинацию из специального мыла и геля с Ph от 3,8 до 4,4 (эта информация должна быть указана на упаковке). Кроме того, в числе компонентов ищите молочную кислоту, желательно в комбинации с растительными экстрактами (календулы, ромашки, шалфея), увлажняющими слизистые оболочки.
Благодарим за помощь в подготовке материала Тихомирова Александра Леонидовича, акушера-гинеколога, д.м.н., профессора, и экспертов фармацевтической компании "ЭГИС".
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Эрозия кишечника – это поверхностный дефект слизистой оболочки, заживающий без образования рубцов. Эрозии бывают одиночными и множественными, могут поражать любой отдел кишечника. Они возникают под действием повреждающих факторов или на фоне других заболеваний. Эрозии не имеют специфических симптомов, точный диагноз ставят только при эндоскопии.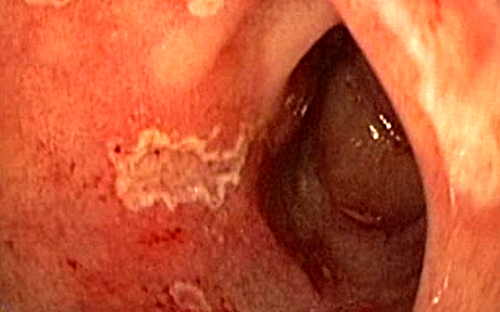
Симптомы
Единичные дефекты слизистой оболочки у молодых людей в 90% случаев протекают бессимптомно. Клинические признаки возникают при множественных эрозиях и развитии осложнений.
Жалобы зависят от локализации поражения.
Эрозии двенадцатиперстной кишки
![]()
ноющие боли под мечевидным отростком и справа от него, возникающие через 1,5 часа после еды и ночью;- изжога;
- отрыжка;
- снижение аппетита;
- кал черного цвета при кровоточивости дефектов.
Эрозии других отделов кишечника
- схваткообразные боли в животе после еды;
- вздутие живота;
- расстройство стула – диарея или чередование запоров и диареи;
- примесь крови в кале.

При хроническом процессе и при частых кровотечениях возникают:
- слабость;
- головокружение;
- обмороки;
- снижение массы тела.
Причины
Точные причины заболевания не известны. Эрозии кишечника появляются при сочетании нескольких факторов:
Диагностика
При жалобах со стороны органов пищеварения обратитесь к терапевту или гастроэнтерологу.
![]()
Общий анализ крови – снижение гемоглобина и эритроцитов укажет на скрытое кровотечение.- Анализ крови на содержание железа – при кровоточащих эрозиях уровень железа снижается.
- Кал на скрытую кровь – реакция положительная.
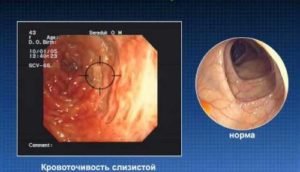
- ФЭГДС – стандарт диагностики дефектов верхних отделов желудочно-кишечного тракта, эндоскопический осмотр с возможностью биопсии.
- Колоноскопия – осмотр с помощью колоноскопа всех отделов толстого кишечника: прямой, сигмовидной, слепой, ободочной кишки.
- Ректоскопия – осмотр прямой кишки с помощью эндоскопического аппарата – ректоскопа.
![]()
Капсульная эндоскопия – самый современный метод эндоскопической диагностики. Пациент проглатывает специальную видеокапсулу, которая продвигается по кишечнику, записывает изображение, затем выходит во время дефекации. Процедура безболезненна. Единственный недостаток – невозможность взять биопсию с проблемных участков.- Рентгенологическое исследование с контрастом – позволяет выявить очаги поражения размером 1-3 мм. Исследование назначают при противопоказаниях к эндоскопическим методам.
![]()
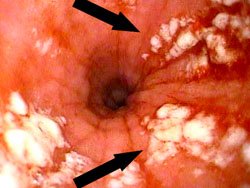
Слизистая оболочка в зоне поражения ярко красного цвета, отёчная.- Острые эрозии – плоские округлые, линейные или точечные дефекты до 5 мм, покрыты кровью или фибрином.
- Хронические эрозии – выпуклые образования на слизистой с углублением в центре, покрыты налётом фибрина.
Лечение
Лечебные мероприятия направлены на ускорение заживления эрозий, остановку кровотечения, восполнение кровопотери. В лёгких случаях лечение проводят в домашних условиях, при обширном поражении кишечника и симптомах кровотечения – в стационаре.
![]()
принимайте пищу небольшими порциями до 6 раз в день – дробно;- кушайте в спокойной обстановке, не спеша, тщательно пережёвывайте еду;
- исключите грубую пищу и продукты, способствующие газообразованию;
- способы кулинарной обработки: отваривание в воде и на пару;
- в остром периоде заболевания блюда должны быть однородными, полужидкой консистенции;
- оптимальная температура пищи 15-60 °С.
| Разрешено | Запрещено |
|
|
- Препараты висмута (Викаир, Де-нол) – образуют на поверхности дефектов защитную пленку, способствуют заживлению эрозий, подавляет Helicobacter Pylori.
- Антациды (Фосфалюгель, Альмагель) – нейтрализуют соляную кислоту желудочного сока, уменьшают боли в животе, изжогу.
- Антисекреторные препараты (Омез, Фамотидин) – уменьшают продукцию соляной кислоты, ускоряют заживление эрозий.
![]()
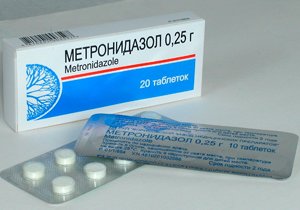
Антибиотики – назначают при поражении двенадцатиперстной кишки для подавления Helicobacter Pylori: Кларитромицин, Метронидазол, Амоксициллин.- Антигельминтные средства – при глистной инвазии рекомендуют Пирантел, Немозол
- Спазмолитики (Но-шпа, Бускопан, Папаверин) – снимают спазмы кишечника, уменьшают боли в животе
- Прокинетики (Мотилиум) – нормализуют перистальтику и повышают тонус сфинктера пищевода, назначают при тошноте и рвоте.
- Антидиарейные средства (Лоперамид, Имодиум) – препараты для симптоматического лечения диареи, уменьшают двигательную активность кишечника.
- Свечи с Метилурацилом – используют при эрозивном поражении прямой кишки. Средство стимулирует восстановление слизистой оболочки.
- Переливание крови – проводят при массивном кровотечении и тяжёлой анемии.
- Кровоостанавливающие препараты – Аминокапроновая кислота капельно внутривенно и внутрь, Дицинон, Викасол в инъекциях. Средства активируют свёртывающую систему крови.
Эффективность лечения контролируют с помощью эндоскопии раз в 3-4 недели.
Кровоточащие эрозии прижигают с помощью эндоскопического оборудования.
- лазерная коагуляция;
- диатермокоагуляция.
Показания к операции:
- обширное поражение стенки кишечника, сочетание эрозий с язвами, грубые рубцы;
- обильное кровотечение, которое не удается остановить другими методами.
Прогноз
При поздней диагностике дефекты слизистой кишечника приводят к рецидивирующим кровотечениям, анемии. Заболевание прогрессирует, развиваются осложнения: эрозии переходят в язвы, возникает рубцовая деформация стенки кишки. При грамотном лечении эрозии кишечника полностью заживают в течение 3-4 недель.
Читайте также: