У нас ремиссия васкулита
Геморрагический васкулит – это системное заболевание, которое характеризуется воспалением стенок кровеносных сосудов. Болезнь чаще встречается в детском возрасте, до 14 лет, но заболеть могут лица всех возрастных групп, в том числе и взрослые. Синонимами геморрагического васкулита являются – синдром Шенлейна-Геноха, капилляротоксикоз, аллергическая или геморрагическая пурпура. Пик заболеваемости приходится на поздний осенне-зимний и ранний весенний периоды.
Причины геморрагического васкулита
До конца причина заболевания геморрагическим васкулитом не установлена. Болезнь Шенлейна-Геноха представляет собой неестественную реакцию иммунной системы организма, когда иммунная система поражает кровеносные сосуды в ответ на бактериальную или вирусную инфекцию. К наиболее частым предрасполагающим факторам относят стрептококковые ангина, вызванные β-гемолитическим стрептококком группы А, обострение хронического тонзиллита, отиты, цитомегаловирусные инфекции, кариес зубов и др.). Провоцирующими факторами развития заболевания могут быть переохлаждение, аллергия (пищевая, холодовая), вакцинация (особенно на фоне обострения хронического очага инфекции), укусы насекомых, паразитарные инвазии и многое другое.
Геморрагический васкулит может также появиться на фоне приема лекарственных препаратов, в основном антибиотиков (эритромицин, цефазолин, цефабол) в результате токсического действия больших доз лекарств, принимаемых длительное время, либо в результате повышенной чувствительности организма к определенному препарату. Но в большинстве случаев причину возникновения аллергической пурпуры врачам выяснить не удается.
Для развития данного заболевания обычно требуется наследственная предрасположенность, склонность к аллергиям, частые инфекционные заболевания и применение различных лекарственных препаратов.
Геморрагический васкулит в Международной классификации болезней мкб обозначается D69.0 - Аллергическая пурпура.
Геморрагический васкулит – фото
Геморрагический васкулит – фото (по клику фотография будет увеличена).
Симптомы геморрагического васкулита
В половине случаев геморрагический васкулит начинается с симптомов умеренной или выраженной интоксикации: головной боли, слабости, недомогания, повышения температуры тела до субфебрильных или фебрильных цифр, однако возможно отсутствие подъема температуры. Болями в области голеностопных и коленных суставов и высыпаниями на ногах.
Сыпь имеет геморрагический характер, то есть возникает в результате кровоизлияний в кожу, так как циркулирующие иммунные комплексы (ЦИК) повреждают микрососуды, в сосудистой стенке возникают асептическое (то есть без участия микробов) воспаление, деструкция (разрушение), тромбирование микрососудов и разрыв капилляров.
Частота основных клинических проявлений геморрагического васкулита:
- пятнистые высыпания на коже (кожная геморрагическая сыпь) — 100%;
- суставной синдром (боль в голеностопных суставах) — 75%;
- абдоминальный синдром (боли в животе) — 65%;
- поражение почек — 35-40%.
При геморрагическом васкулите могут поражаться сосуды любой области, в том числе почек, легких, глаз, мозга. Геморрагический васкулит без поражения внутренних органов - самое благоприятно протекающее из всей этой группы заболевание.
Диагноз геморрагического васкулита
Диагноз геморрагического васкулита в ряде случаев может представить затруднение, если первыми симптомами заболевания становятся боли в суставах и боли в животе. Поражение кожи (наличие сыпи на ногах и ягодицах) наблюдается у всех больных геморрагическим васкулитом и является обязательным критерием для диагностики. Без двусторонних кожных геморрагических высыпаний на нижних конечностях диагноз геморрагический васкулит НЕ ставится.
В крови наблюдается повышенное СОЭ, повышенная концентрация С-реактивного белка и фибриногена, тромбоцитоз (увеличение количества тромбоцитов).
Лечение геморрагического васкулита у детей
Всех детей с геморрагическим васкулитои (любой формы) и вне зависимости от степени тяжести госпитализируют в гематологическое отделение.
Специфической терапии васкулита не существует, в первую очередь лечение направленно на купирование развившихся клинических симптомов, на достижение ремиссии, на профилактику обострений. Лечение зависит от степени тяжести и характера течения заболевания. Пациентам с признаками геморрагического васкулита в острой фазе необходимо строго соблюдать постельный режим, гипоаллергенную диету. Им назначается антикоагулянтная терапии.
Антикоагулянтная терапия. При геморрагическом васкулите назначают препараты, препятствующие свертыванию крови, так называемые антикоагулянты. Основной препарат — гепарин, который детям вводят подкожно в область живота. Доза и длительность применения препарата определяются врачом исходя из клинической формой болезни.
Антиагреганты - препараты уменьшающие тромбообразование, такие как курантил (дипиридамол) или трентал (пентоксифиллин).
Гормоны используются в наиболее тяжелых случаях с поражением почек. Показаниями к назначению глюкокортикоидов (гормонов), таких как преднизолон являются упорное волнообразное появление кожной сыпи, непроходящие боли в животе, нефрит.
Сосудоукрепляющие средства. Часто назначаются препараты, такие как аскорутин, для укрепления сосудистой стенки, хотя убедительных доказательств их эффективности пока нет.
Антигистаминные препараты показаны детям-аллергикам, имеющим пищевую, лекарственную или бытовую аллергию в анамнезе.
Антибиотики. Антибактериальная терапия показана в начале заболевания, если в развитии геморрагического васкулита имел значение инфекционный фактор, либо при рецидивирующем течении болезни, обусловленном обострением очагов хронической инфекции (хронический тонзиллит, аденоиды, отит и т.д.);
Плазмаферез (плазмофорез) показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез назначают для очищения крови от иммунных комплексов, токсинов, бактерий, которые разрушают стенки кровеносных сосудов, способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию.
В качестве симптоматического лечения проводят санацию очагов хронической инфекции, лечение сопутствующих заболеваний, дегельминтизацию (очищение организма от глистов, лечение лямблиоза, кариеса зубов и т.п.
Геморрагический васкулит – диета
Соблюдение диеты при геморрагическом васкулите является обязательным условием лечения. При резко выраженных болях в животе (абдоминальном синдроме с расстройством стула, кишечным кровотечением) на несколько дней назначают стол № 1 с последующим переводом ребенка на стол №5. При нефротическом варианте детям назначают бессолевую диету с ограничением белка – стол №7.
Диета после перенесенного геморрагического васкулита у детей заключается в исключении из рациона определенных продуктов питания. Блюда рекомендуется готовить в отварном, запеченном, тушеном, но не жареном виде. Подавать еду следует в жидком или кашицеобразном состоянии. Потребление поваренной соли необходимо сократить.
После достижения ремиссии ребенок, переболевший васкулитом, в течение года должен соблюдать гипоаллергенную диету. Затем, с разрешения врача-гематолога ребенку начинают постепенно расширять меню, вводя в рацион по одному исключенному ранее из рациона продукту. Следующий пищевой продукт вводится не раньше, чем через пять-семь дней после предыдущего.
Исключается: цитрусовые, хурма, смородина всех сортов, клубника, земляника, красные яблоки, ананасы, манго, абрикосы, персики, гранаты, красный виноград.
Разрешается: яблоки зеленых сортов (Семиренко, Антоновка, Гренни Смит) в первое время только запеченные, бананы, груши.
Исключается: перец красный, свёкла, морковь, томаты, зимние огурцы/
Разрешается: капуста (тушенная, отварная, на пару), перец зеленый, картофель, кабачки, цветная капуста.
Исключается: яйца в любом виде и их содержащие продукты (макароны, изделия из теста с большим содержанием яиц), майонез.
Исключается: молоко, сгущенное молоко, йогурты с добавками, глазированные сырки, творожная масса, любые молочные продукты с добавками, мороженное, все виды сыра, брынза.
Разрешается: каши варить на воде с добавлением в конце сливок, йогурты без добавок, творог в виде запеканки, кефир, простокваша, ряженка.
Исключается: курица, свинина, крепкие мясные бульоны, колбасные изделия, ветчина, сосиски, все морепродукты (креветки, крабы, раки, мидии и т.п.), любая рыба, икра.
Разрешается: индейка, кролик, говядина нежирная, баранина.
Исключается: конфеты любые, шоколад, торт, пирожные, пряники, мёд.
Разрешается: вафли сухие без начинки (для торта), сухари, бублики, баранки без добавок и ароматизаторов, хлебцы (не витаминизированные).
Исключается: кофе, какао, крепкий чай с добавками и ароматизаторами, газированные сладкие напитки, соки, морсы, кисели промышленного изготовления
Разрешается: некрепкий чай, компот из сухофруктов (груши, яблоки), щелочные дегазированные минеральные воды, то есть без газа: Ессентуки-4, Славяновская, Минская, Боржоми, Нарзан.
Также при геморрагическом васкулите исключаются из рациона все виды грибов, все виды орехов, пряности (перец, уксус, ваниль), копчености, консервы, пресервы, продукты, содержащие красители, пищевые консерванты и ароматизаторы.
Кулинарная, в том числе тепловая обработка пищи, может в большинстве случаев снизить аллергенность пищевых продуктов (двойное вываривание мяса, замачивание круп, овощей и т.д).
Геморрагический васкулит – профилактика
В профилактике обострения геморрагического васкулита важную роль играют устранение очагов инфекции (своевременное лечение кариозных зубов, профилактика хронического тонзиллита и т.д.), отказ от необоснованного применения антибиотиков без веских показаний к их назначению, индивидуальный подбор продуктов питания, укрепление защитных сил организма (закаливание, прогулки на свежем воздухе, здоровое питание с достаточным содержанием овощей и фруктов и др.).
Детям, переболевшим васкулитом, противопоказаны переохлаждения, контакты с инфекционными больными, ароматическими веществами, прочими аллергенами (такие как животные, растения, мыло и шампуни с отдушками, зубная паста с ароматизаторами и т.п.).
Если геморрагический васкулит возник в ответ на инфекционное заболевание (ангина, отит, корь, т.п.), от он может бесследно пройти. Но во многих случаях васкулиту свойственно хроническое течение, тогда он может беспокоить не один год, в этом случае задача врачей - перевести болезнь в состояние ремиссии, когда проявления болезни исчезают.
Диспансерное наблюдение детей, перенесших геморрагический васкулит
Диспансерное наблюдение направлено на профилактику рецидива геморрагического васкулита и осуществляется 1 раз в 3 месяца на первом году диспансеризации и раз в полгода в последующем. Дети не реже раза в полгода должны осматриваться врачом терапевтом, 1 раз в 3-4 месяца посещать стоматолога и отоларинголога для раннего выявления и санации патологических состояний носоглотки и зубов. Рекомендуется сдавать анализ мочи общий 1 раз в 2 недели, анализ мочи по Ничипоренко - 1 раз в месяц.
Оформляется медицинский отвод от профилактических прививок на 2-3 года при условии наступления полной ремиссии. Детям, перенесшим геморрагический васкулит противопоказаны пробы с бактериальными антигенами – туберкулиновые (проба Манту), диаскинтест, поскольку они могут вызвать рецидивы болезни.

Васкулитом называется воспаление разных по диаметру сосудов, в основе которого, чаще всего, лежит аутоиммунный процесс. В результате сосуды перестают нормально функционировать и доставлять к тканям и органам питательные вещества и кислород в необходимом количестве, поэтому они со временем все хуже справляются со своими функциями. Постепенно сосуд выходит из строя, появляются кровоизлияния, наслоения на пораженных стенках сосудов и развивается некроз. Чем опасен васкулит, так это тем, что в результате его воздействия сужаются кровеносные сосуды, поэтому нарушается кровоснабжение в органах, к которым они доставляют кровь, что приводит к дальнейшему их отмиранию.
Классификация
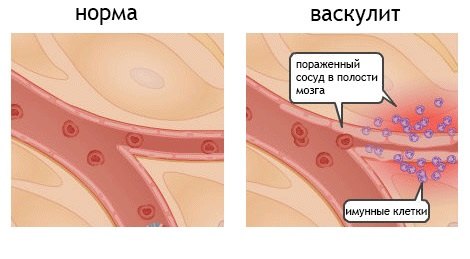
Симптомы системных васкулитов зависят от места локализации пораженных сосудов, их диаметра и от активности воспалительного процесса.
К васкулитам относят:
- узелковый периартериит;
- болезнь Хортона;
- синдром Чарга-Стросса;
- болезнь Кавасаки;
- геморрагический васкулит;
- синдром Такаясу;
- микроскопический полиангиит;
- криоглобулинемический васкулит;
- гранулематоз Вегенера.
Существует специальная классификация системных васкулитов, так как все типы заболевания различаются между собой по специфике протекания и наличию воспалительного процесса.
Некоторые формы заболевания поражают только кожный покров, доставляя больному человеку небольшой дискомфорт. Другие виды протекают очень тяжело и приводят к смерти пациента при отсутствии своевременной диагностики и терапии.
В таблице отражена основная система разделения различных видов заболевания.
| КЛАССИФИКАЦИЯ | ||
|---|---|---|
| ПО ДИАМЕТРУ СОСУДОВ | ПО ХАРАКТЕРУ ТЕЧЕНИЯ | ПО ХАРАКТЕРУ ВОЗНИКНОВЕНИЯ |
| 1. Артерииты. Поражаются крупные сосуды. | 1. Острый. Развивается без осложнений и в данный момент его еще можно затормозить. | 1. Первичные. Прогрессирует без посторонних болезней и является самостоятельным заболеванием, причины васкулита этого вида выясняют до сих пор. Для него характерно воспаление, которое проникает во все слои стенок сосудов. В итоге появляются микроциркуляторные расстройства, а затем ишемия. В более тяжелых ситуациях развивается некроз и инфаркт сосудов и тканей. |
| 2. Артериолит. Системный васкулит поражает сосуды средних размеров. | 2. Хронический. Системные васкулиты с хроническим течением характеризуются сменой периодов ремиссии и обострения. В результате в организме происходят необратимые процессы нарушения аутоиммунного характера. | 2. Вторичные. Системные васкулиты такого типа развиваются на фоне другой болезни, которая уже имеется в организме. Поэтому их рассматривают в качестве осложнения либо как симптом патологии, развившийся на фоне аллергии на введенную вакцину, продолжительного токсического воздействия, повышенных или слишком низких температур. |
| 3. Капилляриты.Поражаются мельчайшие сосуды. | ||
| 4. Смешанные. Поражаются любые виды сосудов. |
Причины

Причины болезни еще не достаточно изучены, но есть в патанатомии несколько основных теорий, в которых имеется ответ на вопрос: что это за болезнь такая, васкулит, и от чего она развивается. По одной из них, болезнь появляется из-за ранее перенесенных тяжелых вирусных болезней. В результате иммунитет начинает неправильно реагировать на инфекционного возбудителя и дает толчок к развитию болезни.
Согласно второй теории считается, что защитная система организма принимает клетки кровеносных сосудов за чужеродные, поэтому атакует их, чтобы уничтожить.
Существует гипотеза, что васкулиты могут передаваться по наследству. Неблагоприятная экологическая обстановка и генетическая предрасположенность в несколько раз увеличивают вероятность появления такого заболевания.
На сегодняшний день основной считается теория об инфекционном происхождении васкулитов. В некоторых работах медиков описывались случаи, когда болезнь развивался после перенесенного вируса гепатита В.
Некоторые причины возникновения васкулита давно уже установлены. Это воздействие разнообразных лечебных сывороток и медикаментов. Именно роль лекарств в возникновении болезни не вызывает никаких вопросов. Чаще всего заболевание проявляется в результате приема антибиотиков, сульфаниламидов, витаминов группы В, анальгетических средств.
Симптоматика

Жалобы пациентов очень разнообразны и зависят, прежде всего, от места расположения пораженного сосуда, от стадии развития заболевания.
- Повышение температуры тела. Для человека, у которого имеется системный васкулит, характерна постоянная субфебрильная температура (37,2-37,5 градусов), которая не спадает после приема антибиотиков. Она может внезапно понизиться, если человек начинает принимать глюкокортикоиды.
- Снижение массы тела. Сильное похудение за короткий период времени свидетельствует о быстром развитии заболевания.
- Кожные высыпания. Самым ярким признаком васкулита является поражение кожи, которые отмечаются в половине случаев заболевания. Могут наблюдаться язвы, узелки, пятна. Иногда на коже появляется сетчатый рисунок (сетчатое ливедо). При этом интенсивность окраски проступивших сосудов варьируется от бледно голубого до интенсивно синюшного. Обыкновенно такие сеточные рисунки появляются при гранулематозе Вегенера, антифосфолипидном синдроме, узелковом периартериите. Появляется пурпура, то есть мелкие пятна, возникающие из-за многочисленных кровотечений в капиллярах. Все поражения кожи имеют свойства перерождаться в язвы и некроз кожи. Появляющиеся трофические язвы обычно бывают очень болезненными.
- Боли в мышцах. Такой симптом васкулита наблюдается почти в половине случаев заболевания. Обусловлено это нарушением кровообращения в группах мышц. Если болевой синдром наблюдается постоянно, это свидетельствует о поражении периферической нервной системы. В дальнейшем оно будет проявляться потерей чувствительности пальцев верхних и нижних конечностей.
- Поражение почек. Самый неблагоприятный, но одновременно частый симптом. Он проявляется у 20-40% страдающих от васкулита. Симптоматика начинает проявляться в активную фазу заболевания.
- Другие симптомы. Одновременно проявляется симптоматика поражения дыхательной системы, сердечно-сосудистой системы, ЖКТ. В зависимости от того, где располагаются пораженные сосуды, у больного могут наблюдаться расстройства зрения, кровь в моче, головные боли.
Проявление заболевания зависит от того, какие сосуды были поражены. В таблице представлены симптомы васкулита, характерные для конкретных типов болезни.
| ТИП ВАСКУЛИТА | СИМПТОМАТИКА |
|---|---|
| Артериит Такаясу | Характерно появление головной боли, шума в ушах, чувство похолодания и онемения нижних конечностей, нарушение зрения, отсутствие пульса в ногах, или он едва прощупывается. Беспокоят суставные и мышечные боли, обмороки, сонливость, повышенная утомляемость, периодические боли в животе, метеоризм. |
| Болезнь Бехчета | Для заболевания характерно формирование язв (в основном на половых органах, во рту) и воспаление глаз. |
| Облитерирующий тромбангиит | Наблюдается боль в конечностях и появление язвочек на пальцах. |
| Гигантоклеточный артериит | Патология начинает развиваться в артериях головы, поэтому сопровождается сильнейшими головными болями, дискомфортом в шее, появляется онемение языка, боль во время пережевывания пищи. Со временем симптоматика усиливается, появляются нарушения зрения из-за повреждения сосудов глаза. |
| Гранулематоз Вегенера | Поражаются сосуды носа, почек, легких. В начале развития заболевания симптоматика слабо развита. Но затем человеку становится трудно дышать, часто наблюдаются кровотечения из носа, появляется боль в пояснице, уменьшается количество мочи, появляется боль в животе, кашель, осиплость голоса. |
| Микроскопический полиангиит | Человек теряют массу тела, на коже появляются язвы. Если заболевание затронуло сосуды почек, то развивается воспаление фильтровальных клубочков, что способствует снижению выделительной функции почек. |
| Криоглобулинемический васкулит | Характеризуется воспалением суставов и появлением на ногах пурпуры. По мере развития заболевания в суставах появляется чувство онемения. Это происходит, когда васкулит поражает нервные окончания. |
| Пурпура Шенлейн-Геноха | Проявляется пятнами красного цвета на коже. Возникают боли в животе схваткообразного характера (чаще всего в области пупка), наблюдается примесь крови в моче и кале, развивается пурпура на руках и ногах. |
| Синдром Чарга-Стросса | При таком типе заболевания поражаются только сосуды легких. Наблюдаются симптомы пневмонии (сухой кашель, небольшая температура). |
| Узелковый полиартериит | Поражаются абсолютно любые сосуды в любой точке организма. Сопровождается болезнь обширной симптоматикой. Могут возникать проблемы с почками, язвы на коже, пурпура, повышение температуры, лихорадка, боли в суставах и мышцах, снижение веса, появление на коже красных пятен и волдырей (затем пузырьков, узлов сосудов под кожей, некроза), онемение и побледнение пальцев, гломерулонефрит, бронхиальная астма, боли в животе, увеличение печени, тошнота, рвота. |
| Уртикарный васкулит | Внешние проявления напоминают крапивницу. Основным симптомом является кожная сыпь, после которой остаются пятна желтоватого или зеленоватого цвета. Сыпь сопровождается повышением температуры тела. |
Диагностика

Ранняя диагностика васкулита крайне необходима для своевременного начала терапии. Чем позже выявлено заболевание, тем больше вероятность развития необратимых процессов в организме.
Основную роль в диагностике играет сбор анамнеза, жалоб пациента и информации об изменениях в организме человека, которые выявляются при осмотре.
Естественно, что людей интересует вопрос: если подозревают васкулит, то к какому врачу нужно обращаться за направлением на диагностику? Конкретно специфических анализов для выявления этого заболевания не существует. Обычно диагностика включает в себя полное обследование у различных врачей (нефролога, ревматолога, терапевта, невролога). Они назначают целый ряд анализов.
Инструментальные методы включают рентген, ЭХО КГ, висцеральную ангиографию сосудов, УЗИ почек, биопсию пораженных сосудов и тканей.
К лабораторным анализам относят общий анализ мочи и крови (ОАК, ОАМ), биохимию крови.
Для разных подвидов болезни имеются свои критерии, по которым ее выявляют, поэтому в каждом конкретном случае назначают помимо общих еще и дополнительные процедуры, чтобы понять, как лечить васкулит.
Лечение

Васкулит является хроническим прогрессирующим заболеванием с периодами ремиссии и обострения. Стойкая ремиссия достигается только при хорошо подобранном лечении. Во избежание путаницы стоит знать, какой врач лечит васкулит. Этим должны заниматься опытные доктора, так как патология представляет опасность для жизни. Чаще всего лечение проводит ревматолог совместно с врачом, который лечит тот орган, который в данный момент поражен.
Лечение ориентировано на устранение воспаления и восстановления нормального функционирования всех систем и органов, чтобы избежать дальнейшего развития заболевания.
Терапия является строго индивидуальной. Все лекарства назначаются только после полного обследования, выявления вида васкулита, в соответствии с массой тела, возрастом пациента.
Сегодня врачи выбирают противовоспалительное лечение и терапию, направленную на угнетение иммунитета. Это достигается одновременным приемом цитостатиков и глюкокортикоидов. Такие средства позволяют остановить прогрессирование аутоиммунного процесса, эффективно устранить воспаление в сосудах. Применяют НПП, которые обезболивают и устраняют воспаление.
Обычно при выборе лечения васкулитов останавливают внимание на преднизолоне. Этот препарат способен быстро устранять отек стенок сосудов, способствует уменьшению ишемического синдрома. Длительное применение глюкокортикостероидов в небольших дозах предотвращает дальнейший стеноз крупных сосудов.
Больным стоит знать, что улучшение качества их жизни связано с применением цитостатиков. Часто назначают Циклофосфан, дозу которого должен устанавливать и изменять исключительно лечащий врач, так как дозировка варьируется в широких пределах, в зависимости от вида заболевания и степени поражения сосудов.
Хорошим эффектом обладают сосудорасширяющие препараты. Это персантин, никотиновая кислота, компламин, а также препараты, предотвращающие образование тромбов (агапурин, трентал). Эти средства назначают в качестве дополнительного лечения.
Применяют и другие группы препаратов, таких как антикоагулянты (гепарин), нестероидные противовоспалительные средства (аспирин), метилксантины (агапурин). Все эти лекарственные средства используют для коррекции нарушений микроциркуляции в сосудах.
Вспомогательными терапевтическими мерами являются плазмоферез (замена плазмы крови другой жидкостью с целью выведения токсинов), гемосорбция (очистка крови от токсинов) циклоспорины, иммуноглобулины, антикоагулянты, антиагреганты.
Лечение васкулита геморрагического дополняется антимикробными средствами. При лечении уртикарного васкулита назначают прием противовоспалительных, антиаллергических препаратов, противомалярийных, комбинированных витаминных средств, гепаринов.
При аллергическом васкулите, который вызывается стафилококками, грибками вирусами, приемом антибиотиков, варикозом, гипертонией. Используют антиаллергические средства (супрастин), препараты против ломкости сосудов (венорутон, аскорутин), укрепляющие стенки сосудов (дицинон).
При лечении узелкового васкулита применяют гормональные препараты, иммунодепрессанты, ангиопротекторы, мочегонные препараты и средства, снижающие давление.
Системные васкулиты не поддаются терапии с помощью гомеопатии и народной медицины: только назначенные врачом препараты помогут значительно улучшить качество жизни, продлить ее, и вернуть больного человека к активной трудовой жизни.
Осложнения
С помощью современной терапии, направленной на угнетение иммунной системы, можно добиться устойчивой ремиссии и отсрочить последствия васкулита. Если лечение подобрано неверно, или больной не соблюдает правила приема лекарств, то заболевание продолжает прогрессировать и приводить к различным осложнениям.
Самыми распространенными осложнениями считаются:
- артериальная гипертензия;
- инфекционные осложнения;
- тромбоз и кровотечение;
- нефротический синдром;
- легочная гипертензия.
Системные васкулиты имеют очень высокий риск развития осложнений, однако своевременно начатое лечение помогает замедлить их появление. Если же не проводить лечение, направленное на угнетение иммунной системы, то прогноз становится неблагоприятным. Всего 10% от всего числа больных выживает на протяжении 5 лет. Если же проводится активная терапия с помощью цитостатиков и глюкокортикостероидов, то уже 60-90% пациентов выживают на протяжении 5 лет.
Так как заболевание является аутоиммунным, то специфическая профилактика васкулита отсутствует. Нужно закаливать свой организм, правильно питаться, лечить воспалительные и инфекционные заболевания, укреплять иммунитет. Если появились такие признаки воспаления, как резкое снижение массы тела, постоянная слабость, лихорадка, сопровождающиеся высыпаниями на коже, то следует обратиться к врачу. В таком случае после диагностики будет назначена адекватная терапия, и болезнь можно будет держать под контролем.
, MD, MPH, Cleveland Clinic
- 3D модель (0)
- Аудио (0)
- Боковые панели (0)
- Видео (0)
- Изображения (2)
- Клинический калькулятор (0)
- Лабораторное исследование (0)
- Таблица (2)


Васкулит представляет собой воспаление кровеносных сосудов, часто с ишемией, некрозом и поражением внутренних органов. Васкулит может распространяться на кровеносные сосуды любого типа: артерии, артериолы, вены, венулы и капилляры. Клинические проявления патологического процесса при васкулите разнообразны и зависят от размера и местоположения пораженных сосудов, от того, насколько орган вовлечен в патологический процесс, а также от степени и характера воспалительного процесса.
Этиология
Васкулит может быть
Причина первичного васкулита неизвестна.
Вторичный васкулит может быть вызван инфекцией, использованием лекарственных средств или воздействием токсинов, или может проявляться как часть другого воспалительного или онкологического заболевания.
Патофизиология
Гистологическое описание пораженного сосуда должно включать:
Описание повреждения стенок сосуда (например, тип и локализация воспалительного инфильтрата, степень и тип повреждения, наличие или отсутствие фибриноидного некроза)
описание репаративного ответа (например, гипертрофия интимы, фиброз)
Некоторые признаки (например, преобладающие воспалительные клетки, локализация воспаления) предполагают конкретный тип васкулита и могут помочь в диагностике ( Гистологическая диагностика васкулитов). Например, при многих острых изменениях преобладающими воспалительными клетками являются полиморфно-ядерные лейкоциты, при хронических изменениях – лимфоциты.
Воспаление может быть сегментарным или распространяться на весь сосуд. В зонах воспаления, расположенных в одном или нескольких слоях сосудистой стенки, наблюдается различная степень клеточной инфильтрации, некротических и рубцовых изменений. Воспаление медии артерии мышечного типа приводит к разрушению внутренней эластичной пластинки. Некоторые формы васкулита характеризуются наличием гигантских клеток в стенке сосуда. При некоторых васкулитных заболеваниях, таких как гранулематоз с полиангиитом или болезнь Кавасаки, воспаление сосудов (истинный васкулит) является лишь частью патофизиологического процесса. При этом преобладает паренхиматозное воспаление с характерной картиной, затрагивающей определенные органы
Преимущественно ненекротизирующий грануломатозный воспалительный инфильтрат с лимфоцитами, макрофагами и многоядерными гигантскими клетками
Первичный ангиит ЦНС (определенные типы)
Фибриноидный васкулярный некроз стенки сосуда со смешанной инфильтрацией, состоящей из различных комбинаций лейкоцитиов и лимфоцитов
Связанный с иммуноглобулином-А васкулит (ранее известный как пурпура Шенлейна-Геноха)
Незначительное количество или полное отсутствие депозитом иммуноглобулинов и комплемента в стенках сосудов* ,†
*Эти признаки определяются при иммунофлуоресцентном исследовании.
† Такие болезни называют пауцииммунными васкулитами.
ЭГПА = эозинофильный гранулематоз с полиангиитом; ГПА = гранулематоз с полиангиитом; МПА = микроскопический полиангиит.
Классификация
Классификация васкулита основана на размерах наиболее пораженных сосудов. Однако часто наблюдается существенное дублирование ( Классификация васкулитов).
Размер доминантных пораженных сосудов
Аномальные результаты АД и несимметричное наполнение пульса/отсутствие пульсовой волны на конечностях
Признаки ишемии ЦНС (например, инсульт)
Кожный васкулит с поражением сосудов среднего калибра
В пораженных органах наблюдаются следующие симптомы инфаркта ткани:
Нервы: множественная мононевропатия (множественный мононеврит)
Желудочно-кишечный тракт: ишемия брыжейки
Почки: вновь возникшая гипертензия (с вовлечением почечных артерий)
Кожа: язвы, узелки, сетчатое ливедо
Геморрагический васкулит (прежнее название пурпура Шенлейна-Геноха)
Симптомы инфаркта ткани в пораженных органах похожи на симптомы поражения средних сосудов, за исключением поражений кожи, более характерных для пурпуры
В почках: гломерулонефрит
Клинические проявления
Размер пораженных сосудов обуславливает клинические проявления ( Классификация васкулитов).
Независимо от калибра пораженных сосудов заболевание может начинаться с признаков системного воспаления (например, с лихорадки, ночных потов, недомогания, анорексии, снижения массы тела, артралгий, артрита). Некоторые проявления являются угрожающими для жизни или жизнедеятельности органов и требуют немедленного лечения


Васкулит малых и средних сосудов может начинаться с таких кожных поражений, как пальпируемая пурпура, крапивница, язвы, сетчатое ливедо и узелки.
Диагностика
Основные лабораторные тесты для выявления воспаления или дисфункции органа (например, ОАК, СОЭ или С-реактивный белок, сывороточный альбумин и общий белок, АСТ и АЛТ, азот мочевины и креатинина, общий анализ мочи) и для определения стадии заболевания
Лабораторные тесты, которые помогают определить тип васкулита (например, антинейтрофильные цитоплазматические антитела [АНЦА]) рекомендованы клинической оценкой
Лабораторные исследования и методы визуализации, которые могут помочь определить этиологию васкулита (например, криоглобулины, вирусный гепатит) и степень поражения органов
Системный васкулит подозревается в следующих случаях:
Симптомы и признаки, указывающие на васкулит (например, головная боль в области висков и привычный вывих нижней челюсти позволяют предполагать гигантоклеточный артериит)
Ишемические проявления (например, ишемический инсульт, перемежающаяся хромота, ишемия брыжейки) непропорциональные имеющимся у больного факторам риска атеросклероза;
Необъяснимая комбинация симптомов, соответствующих васкулиту, со стороны более одной системы органов (например, гипертензия, миалгии, кровохарканье), особенно при наличии признаков системного заболевания
Первичный васкулит диагностируют по наличию характерных жалоб, объективных признаков, соответствующих результатов лабораторных тестов при исключении других причин (например. вторичного васкулита). Гистологическое исследование выполняют всегда, когда это возможно: оно может подтвердить диагноз специфического поражения сосудов ( Гистологическая диагностика васкулитов). Клинические проявления дают возможность поставить дифференциальный диагноз и тем самым определяют конкретную направленность лабораторных исследований.
Большинство стандартных лабораторных анализов дают неспецифические результаты; однако данные результаты часто могут помочь подтвердить диагноз, определить расположение и степень поражения органов или предположить альтернативные диагнозы. Обычно проводят общий анализ крови, определяют СОЭ или содержание С-реактивного белка, сывороточного альбумина и общего белка, а также АСТ и АЛТ. Часто отмечаются повышение СОЭ или С-реактивного белка, анемия, связанная с хроническим воспалением, увеличение числа тромбоцитов и низкое содержание сывороточного альбумина. Следует определить содержание эритроцитов и белка в свежесобранной моче для выявления поражения почек. Необходимо выявить уровень сывороточного креатинина и контролировать его в динамике. Лейкопения и тромбоцитопения не являются типичными признаками первичного васкулита и позволяют предположить альтернативный диагноз.
Обнаружение АНЦА может свидетельствовать в пользу диагноза гранулематоза с полиангиитом (ГПА), эозинофильного гранулематоза с полиангиитом (ЭГПА) или микроскопического полиангиита (иногда в совокупности называемых АНЦА-ассоциированные васкулиты). Стандартизованные тесты на наличие антинейтрофильных цитоплазматических антител (АНЦА) включают иммунофлуоресцентное исследование и иммуноферментный метод (ELISA). Иммунофлуоресцентное окрашивание фиксированных этанолом нейтрофилов может определить цитоплазматический тип цАНЦА или перинуклеарный тип пАНЦА. Иммуноферментное исследование используется для определения антител к основным аутоантигенам: протеиназе 3 (ПР3), при этом окрашивание типа цАНЦА, или миелопероксидазе (МПО), при этом окрашивание типа пАНЦА, эти виды окрашивания наблюдаются на фиксированных этанолом нейтрофилах. Поскольку АНЦА-ассоциированные васкулиты наблюдаются редко, а АНЦА-тест не является абсолютно специфичным, тестирование на АНЦА проводят только когда вероятность наличия АНЦА-ассоциированного васкулита до проведения теста является умеренно высокой.
Другие лабораторные тесты включают серологическое тестирование на гепатит B и C, электрофорез белков сыворотки и мочи, скрининг на антиядерные антитела и антитела к экстрагируемым ядерным антигенам, тестирование на наличие криоглобулинов и уровень комплемента. Уровни комплемента могут быть низкими при вирусном васкулите, криоглобулинемическом васкулите, лимфопролиферативных расстройствах или васкулитах на фоне аутоиммунных заболеваний.
Дальнейшее исследование определяется клиническими данными. Если клинические данные указывают на наличие васкулита, для выявления инфильтратов необходимо провести рентгенографию грудной клетки, но также может потребоваться неконтрастная КТ грудной клетки высокого разрешения для обнаружения небольших изменений, таких как маленькие узелки или полости. Двусторонняя диффузная инфильтрация позволяет думать о двусторонних геморрагиях, что требует немедленной диагностики и лечения. Могут потребоваться другие методы визуализации. Например, магнитно-резонансная томография крупных кровеносных сосудов и аорты полезна для диагностики и мониторинга при выявлении поражения таких сосудов. Если симптоматика и обследование указывают на нейропатию, может быть полезной электромиография.
Поскольку васкулиты встречаются редко и лечение может вызывать серьезные нежелательные явления, для подтверждения диагноза по возможности используют биопсию. Оптимальное место для биопсии определяется по клиническим признакам. Результаты биопсии, скорее всего, будут положительными, если она взята из пораженных тканей легких, кожи и почек. Слепые биопсии органов без клинических проявлений или результатов лабораторных исследований, которые указывают на необходимость их проведения, имеют низкую вероятность положительных результатов.
Лечение
Индукция ремиссии васкулита, представляющего угрозу для жизни или органа, применением кортикостероидов, часто в комбинации с циклофосфамидом или ритуксимабом
Для индукции ремиссии при менее тяжелых формах васкулита может использоваться сочетание кортикостероидов и иммунодепрессантов слабой активности (например, метотрексат, азатиоприн, микофенолата мофетил) или ритуксимаба
Поддержание ремиссии осуществляется с использованием метотрексата, азатиоприна или ритуксимаба плюс постепенное снижение дозы кортикостероидов
Лечение васкулита зависит от этиологии, типа васкулита, выраженности и тяжести заболевания. При вторичных васкулитах обычно помогает устранение причины заболевания (например инфекции, лекарства, опухоли).
При вторичных васкулитах лечение направлено на то, чтобы индуцировать и поддерживать ремиссию. Ремиссия индуцируется иммунодепрессантами и высокими дозами глюкокортикоидов. Обычно для достижения ремиссии или приемлемого снижения активности болезни требуется 3–6 мес. Продолжительность ремиссии прогнозировать сложно, она может зависеть от типа васкулита. У многих пациентов для поддержания ремиссии необходимо продолжение иммуносупрессивной терапии без использования кортикостероидов в низких дозах или с применением их. В течение этого периода основной задачей является отмена кортикостероидов или снижение их дозы и назначение менее активных (и менее токсичных) иммунодепрессантов, которые используются на протяжении необходимого времени.
Во всех случаях у пациентов, принимающих иммунодепрессанты, необходимо мониторить наличие инфекции, вызываемой условно-патогенной флорой, и другие виды инфекции. Необходимо провести анализы на ТБ и гепатит В, которые могут обостряться от применения иммуносупрессивной терапии. Для пациентов, получающих сильнодействующий или продолжительный курс иммуносупрессивной терапии, необходимо проводить профилактику против Pneumocystis jirovecii.
Для менее тяжелых форм васкулита можно использовать низкие дозы глюкокортикоидов и менее активные иммуносупрессанты (например, метотрексат, азатиоприн, микофенолата мофетил).
Тяжелый быстропрогрессирующий васкулит, создающий угрозу для жизни и органов (например, вызывающий альвеолярное кровотечение, быстропрогрессирующий гломерулонефрит или ишемию брыжейки), является неотложным состоянием, требующим госпитализации и немедленного лечения. Традиционная терапия заключается в следующем:
Кортикостероиды: часто назначают высокие дозы кортикостероидов (пульс-терапия). Конкретные дозы и препараты должны быть подобраны индивидуально. Например, может быть назначен метилпреднизолон 15 мг/кг или 1 г внутривенно 1 раз в день в течение 3 дней, с последующим приемом преднизона или метилпреднизолона 1 мг/кг перорально (или, в случае госпитализации, иногда внутривенно) 1 раз в день в течение примерно 4 нед. Затем дозу постепенно снижают с учетом переносимости, обычно на 10 мг за неделю до 40 мг/день, на 5 мг каждые 2 нед. до 20 мг/день, на 2,5 мг каждые 2 нед. до 10 мг/день, затем проводят дальнейшее снижение дозы до полной отмены препарата. Этот график снижения может быть изменен, если не наблюдается достаточного улучшения или возникает рецидив.
Циклофосфамид: Обычно назначают перорально по 2 мг/кг 1 раз/день в течение как минимум 3 мес. или до достижения ремиссии. Необходимо регулярно контролировать число лейкоцитов и корректировать дозу, чтобы избежать лейкопении. Число лейкоцитов должно сохраняться на уровне > 3500/мкл. В качестве альтернативы иногда используется циклофосфамид 0,5–1 г/м2 внутривенно с интервалами от 2 до 4 нед. При наличии клинически значимой почечной недостаточности следует уменьшить дозу и регулярно контролировать число лейкоцитов. Пациенты, постоянно принимающие высокие дозы кортикостероидов, особенно циклофосфамида, должны также получать профилактическую терапию против Pneumocystis jirovecii.
Месна: месну смешивают с внутривенным циклофосфамидом для связывания молекул акролеина, продукта деградации циклофосфамида, который токсичен для эпителия мочевого пузыря и может привести к геморрагическому циститу, а иногда и к переходно-клеточному раку мочевого пузыря. Длительное применение циклофосфамида увеличивает риск развития рака мочевого пузыря. На 1 мг циклофосфамида добавляется 1 мг месны. При рецидивирующей гематурии, особенно в отсутствие цилиндров и дисморфных эритроцитов в моче, показано урологическое исследование. Необходимы цистоскопия и инструментальное исследование почек для исключения рака.
Ритуксимаб: ритуксимаб (моноклональные антитела к антигену CD20 В-лимфоцитов) считается равноценным циклофосфамиду в индукции ремиссии тяжелого АНЦА-ассоциированного васкулита. Ритуксимаб используется в дозировке 375 мг/м 2 внутривенно 1 раз/неделю в течение 4 недель. Широко используется альтернативная схема -две инфузии по 1000 мг с перерывом в 2 недели.
Дозу глюкокортикоидов уменьшают до полной отмены или до минимальной дозы, достаточной для поддержания ремиссии. Для некоторых форм васкулита (наиболее наглядно – для АНЦА-ассоциированного заболевания) циклофосфамид рекомендуется заменить на еженедельный прием метотрексата (с фолатом) или ежедневный прием азатиоприна, поскольку эти препараты имеют лучший профиль побочных эффектов. Для поддержания ремиссии также используют периодическое внутривенное введение ритуксимаба, но оптимальная дозировка пока четко не установлена. Продолжительность этого лечения варьирует от одного года до нескольких лет, в зависимости от состояния пациента, конкретного диагноза и склонности к рецидиву заболевания. У пациентов с частыми рецидивами оно может проводиться неопределенно долго.
Длительное лечение глюкокортикоидами может сопровождаться значительными нежелательными явлениями. Пациентам, принимающим более 7,5 мг преднизона ежедневно или эквивалентные дозы других кортикостероидов, следует назначать препараты кальция, витамин D и бисфосфонаты для профилактики или минимизации проявлений остеопороза; при этом предполагается регулярный мониторинг плотности костной ткани.
Основные положения
Васкулит может проявляться как основное или как вторичное заболевание.
Его клинические проявления могут быть системными и/или органоспецифическими, в зависимости от степени вовлеченности сосудов.
Васкулит поражает мелкие, средние или крупные сосуды; для каждого случая характерна определенная клиническая картина вовлечения органов.
Для идентификации причин васкулита (в том числе таких заболеваний, как инфекции и рак), степени вовлечения органов и стадии заболевания, необходимо провести анализы крови, изучить результаты методов визуализации и биопсии.
Лечение проводят с использованием кортикостероидов и иммуносупрессантов.
Необходимо устранить повышенный риск возникновения инфекции и остеопороза, вызванный лечением васкулита, путем мониторинга и/или профилактического лечения.
Читайте также:


