Убыль костной ткани на рентгене
Что такое атрофия костной ткани челюсти
- Губчатая кость — пористая и легкая, в ней между костными структурами (трабекулами) много свободного пространства, где проходят кровеносные сосуды. В структуре преобладают органические компоненты.
- Компактная (кортикальная) кость — плотно скомпонованная и очень прочная. В ней преобладают неорганические субстанции.
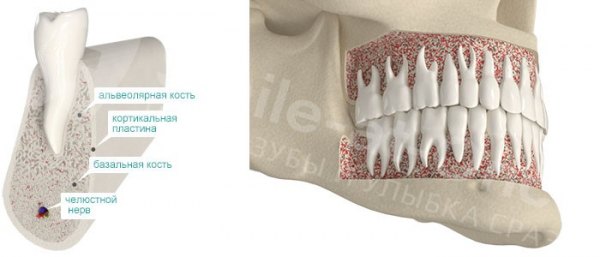
Живая ткань кости формируется костными клетками: остеоцитами и остеокластами.
Остеоциты — это клетки костной ткани, которые ее формируют и регулируют процесс кальцификации. Они синтезируют белковые структуры кости, регулируют минерализацию — концентрацию солей кальция и фосфора, таким образом поддерживая баланс между органической и неорганической составляющей.
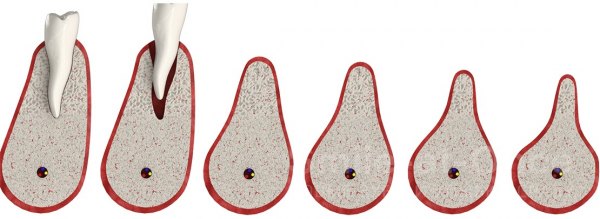
В клинической практике выделяют 4 степени атрофии [4] :
- незначительная;
- умеренная;
- выраженная;
- грубая.
При незначительном снижении плотности костной ткани возможна имплантация зубов с помощью дентальных имплантатов оптимального размера. При грубой атрофии имплантация возможна только после реконструкции челюсти.
Потеря зуба — не единственная причина изменения костной структуры. Такими причинами могут стать:
- воспаление десен и периодонта — структур, окружающих зубы и обеспечивающих их стабильность;
- кисты и воспаления в области корней зубов или верхнечелюстных пазух;
- травмы челюсти;
- остеопороз;
- врожденные анатомические особенности.
Тем не менее основные причины развития атрофии костной ткани челюсти — несвоевременное протезирование после удаления зуба.
И основная проблема, с которой сталкиваются пациенты стоматологических клиник, — невозможность имплантации зубов. По данным отечественных врачей, у 35% пациентов она невозможна без проведения реконструкции костной ткани челюсти [5] .
Поскольку атрофия костной ткани чаще всего развивается из-за удаления зуба (или нескольких зубов), очевидно, что для ее предотвращения следует как можно скорее восстановить зубы. Традиционно используются несколько методик:
- установка мостовидной конструкции;
- установка съемного протеза;
- имплантация.
Имплантация зубов, в отличие от других методик протезирования, позволяет сформировать нагрузку непосредственно на костную ткань в районе удаленного зуба. Таким образом, костная ткань продолжает работать в нормальном режиме, а значит, в ней сохраняются все необходимые обменные процессы. Это предупреждает истончение костной ткани челюсти.
Но что же делать, если время упущено и степень атрофии костной ткани не позволяет имплантировать зубы? На сегодня есть две основные методики, позволяющие справиться с этой проблемой.
Это классическая методика, проверенная временем. Сначала проводится операция по увеличению объема костной ткани. Существуют разные методики: синус-лифтинг, расщепление альвеолярного отростка, подсадка костного трансплантата или искусственной ткани. Какая из них будет оптимальна в данном конкретном случае, может решить только лечащий врач. После операции потребуется от нескольких месяцев до полугода на восстановление костных структур, после чего в челюсть вживляются имплантаты, пока без коронок — и снова требуется около полугода для их приживления. Только после этого на титановое основание имплантатов устанавливаются коронки и челюсть, наконец, получает нагрузку.
Это относительно новая методика стала возможной благодаря специальным имплантатам, которые фиксируются не в альвеолярной части челюсти, а глубже, в базальной ее части, которая состоит в основном из компактного вещества. Имплантаты подбирают исходя из индивидуальных особенностей челюсти пациента. Они требуют минимального времени для заживления — протез устанавливают уже на 3–5-й день после фиксации самого имплантата. Благодаря тому, что кость сразу же получает нагрузку, в ней сохраняется кровообращение, нормальный обмен веществ, что ускоряет регенерацию.
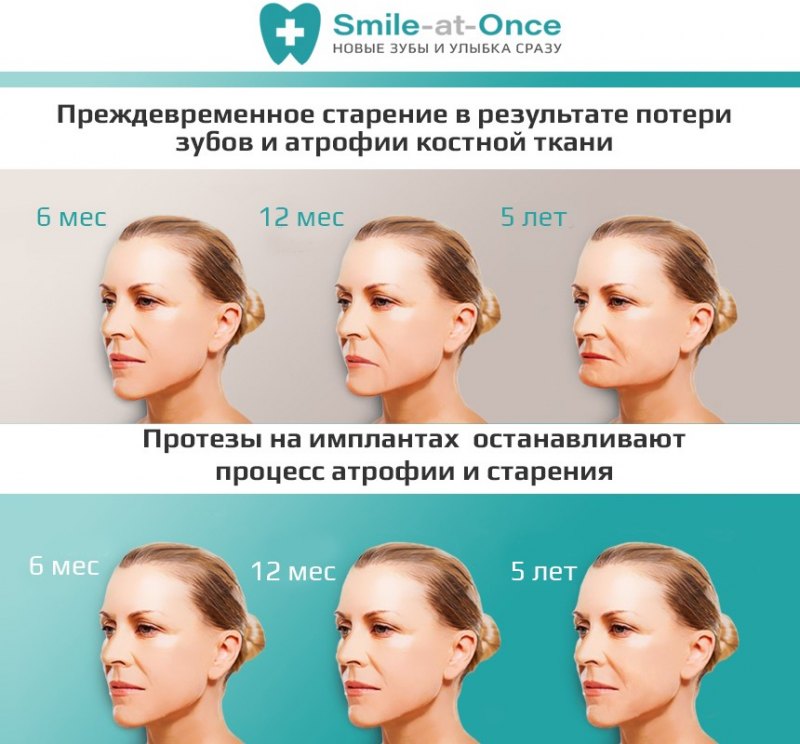
Для того чтобы орган сохранял свою структуру и функции, он должен работать. Это касается и костной ткани челюсти. Потеря зубов приводит к атрофии кости челюсти. Чтобы предупредить этот процесс, необходимо как можно быстрее после удаления зуба заменить его протезом. Имплантация зубов — самый приближенный к естественному способ их восстановления, позволяющий сохранить объем и плотность костной ткани.
О том, на что обращать внимание, планируя имплантацию зубов, рассказывает Олег Владимирович Филимонов, врач-имплантолог центра дентальной имплантации SMILE-AT-ONCE:
«Как минимум поинтересуйтесь оборудованием, на котором работает клиника, материалы каких производителей она использует. Например, стоматология SMILE-AT-ONCE — официальный партнер известных производителей имплантатов: Nobel Biocare, Oneway Biomed, Straumann. На нашем сайте есть подробная информация об инструментах, оборудовании, программном обеспечении и технологиях, которые мы используем. Там же вы можете ознакомиться с нашими лицензиями, сертификатами и наградами.
Лицензия № ЛО-77-01-013995 от 14 марта 2017г. выдана Департаментом здравоохранения города Москвы

Предотвратить атрофию костной ткани можно, прибегнув к протезированию зубов с использованием имплантатов.
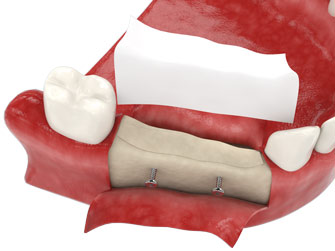
Протезирование зубов с использованием имплантатов часто рекомендуется, если значительно сократился объем костной ткани и если нельзя осуществить костную пластику.

Протезирование зубов с использованием имплантатов позволяет:
- остановить атрофию костной ткани;
- восстановить костную ткань;
- частично разгладить морщины вокруг рта за счет исправления формы челюсти.
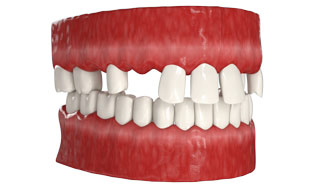
Протезирование зубов с использованием имплантатов возможно даже на последних стадиях развития пародонтита, а также при полной адентии и при значительном сокращении костной ткани.
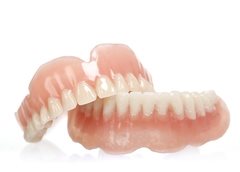
Ношение съемных протезов может вызывать дискомфорт и приводить к атрофии костной ткани и к проседанию десны.
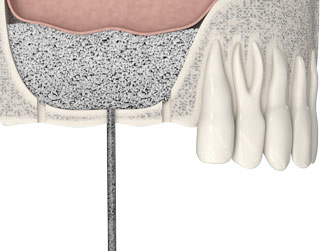
Протезирование зубов с использованием имплантатов не занимает много времени: обрести новую улыбку можно менее чем за одну неделю.
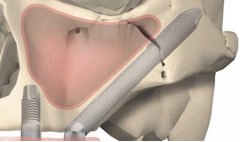
Протезирование зубов с использованием имплантатов может быть актуально для восстановления не только части жевательных зубов, но и всего зубного ряда верхней челюсти.
- 1 Биохимия соединительной ткани
- 2 Lars Schropp, A. Wenzel, L. Kostopoulos, et al. Bone Healing and Soft Tissue Contour Changes Following Single-Tooth Extraction:
A Clinical and Radiographic 12-Month Prospective Study. - 3 Соков, Л.П. Руководство по нейроортопедии. Л.П. Соков, Е.Л. Соков, С.Л. Соков. — М.: РУДН, 2002. — С. 74-75
- 4 Никольский В. Ю., Вельдяксова Л. В., Максютов А. Е. Оценка степени атрофии костной ткани челюстей после удаления зубов
в связи с дентальной имплантацией. Саратовский научно-медицинский журнал 2011. - 5 Клинические результаты использования различных костно- пластических материалов при синус-лифтинге /
С.Ю. Иванов, Э.А. Базикян, М.В. Ломакин [и др.] // Новое в стоматологии. — 1999. — № 5. — C. 75
Если вы решились на установку имплантатов или другой вид дентального протезирования, предварительно посетите пародонтолога. При выявлении патологий потребуется их устранение. Кроме того, необходима гигиеническая чистка зубодесневых карманов и зубов для устранения налета и зубного камня.
Степень активности костных деструктивных изменений определяют по характеру контура зон резорбции, их четкости, наличию очагов остеопороза. Рентгенологические проявления пародонтита по их выраженности и глубине можно разделить на следующие стадии:
1) начальные — когда исчезают лишь замыкающие пластинки гребней и самые их верхушки, но высота перегородок существенно не меняется. Наряду с этим имеются и такие межальвеолярные гребни, в которых видны только участки остеопороза;
2) средние — по глубине и тяжести стадий поражения, когда межальвеолярные гребни разрушены более чем на треть их высоты, костная ткань отсутствует на уровне щечной части и аппроксимальной трети корней;
3) тяжелые — межальвеолярные перегородки разрушены более чем на половину их высоты, корни обнажены более чем на половину их длины.
Костный процесс может быть очаговым, распространенным и генерализованным, иметь различную глубину в разных отделах альвеолярных отростков.
Как правило, деструктивный процесс в пародонте чаще всего начинает выявляться на уровне пришеечного отдела зубов. Первыми исчезают кортикальные выстилки межальвеолярных перегородок, затем вовлекаются более глубокие зоны перегородок.
На этапе начальных рентгенологических проявлений костные изменения могут быть обратимы. По мере нарастания воспалительных изменений кортикальные пластинки межальвеолярных перегородок разрушаются и исчезают. Этот процесс наблюдается как в выступающих участках гребней между альвеолами, так и в глубине лунок, вызывая расширение переодонтальных щелей. Если воспалительный процесс в ПК не исчезает, кортикальная выстилка может исчезнуть на всем протяжении лунки и корни зубов окружает разреженная, нечетко очерченная костная ткань.
При этом следует учитывать, что хотя работами ряда отечественных и зарубежных специалистов давно доказано, что начальные костные проявления появляются в интерпроксимальной зоне, физиологическое ремоделирование, постоянно происходящее в этих отделах, может на некоторый период скрыть как качественные, так и количественные изменения. В частности, рентгенологическая плотность кортикальной замыкающей пластинки альвеолярного края тесно связана с букко-лингвальной его шириной. Именно поэтому остеопороз раньше проявляется у верхушек центральных зубов.
У пациентов с пародонтитом средней степени отмечается деструкция костной ткани межзубных перегородок до 1/3, наблюдается расширение периодонтальной щели в пришеечной области.
При пародонтите тяжелой степени глубина зон резорбции превышает 1/2 расстояния от эмалево-цементной границы до верхушки корней в области поражения.
Наиболее выраженные деструктивные изменения наблюдаются при рентгенологическом исследовании пациентов с быстро прогрессирующим пародонтитом, у которых определяются генерализованное поражение костной ткани на всем протяжении альвеолярных отростков челюстей, полное разрушение кортикальных пластинок, обширные очаги остеопороза с размытыми, нечеткими границами. Глубина зон резорбции у 80 % пациентов превышает 1/3—1/2 расстояния от эмалево-цементной границы до верхушки корней зубов в области поражения.
Очаги глубокой костной деструкции, как правило, выявляются в зонах травматических узлов, нависающих краев пломб или неправильно изготовленных коронок, тесно расположенных зубов. Убыль костной ткани в области моляров у 70 % пациентов с пародонтитом тяжелой степени и 84 % больных с быстро прогрессирующим пародонтитом захватывает область фуркаций: вертикальная убыль кости в этих участках составляет от 4 до 7 мм, что соответствует II—III степени поражения фуркаций по Tarnow— Fletcher.
Таким образом, рентгенологическое исследование является важнейшим способом диагностики распространения деструктивных изменений из тканей десны на краевые костные отделы альвеолярных отростков, позволяет определить характер, степень их активности и глубину разрушения альвеолярного края, выявляет анатомические особенности зубов и челюстей, влияющие на течение заболевания, а также кариозные поражения и их осложнения. Оно является обязательным элементом клинического исследования пациентов на всех этапах лечения заболевания и при динамическом наблюдении за результатами.

Что такое атрофия? Каковы её причины? Почему у кого-то она развивается стремительно, буквально месяц-два:
а кто-то ходит без зубов годами - и при этом не происходит убыли костной ткани?
Можно ли прогнозировать степень атрофии костной ткани еще до удаления зубов и существует ли её профилактика?
Ответы на эти вопросы важны хотя бы потому, что без понимания биологических механизмов атрофии, невозможно определить необходимость проведения той же превентивной аугментации лунку удалённого зуба, невозможно ПРАВИЛЬНО выбрать метод наращивания костной ткани для конкретного клинического случая и, самое главное - невозможно дать внятный и долгосрочный прогноз по результату остеопластики.
Скажу даже больше - во многом, почти все неудачные исходы наращивания костной ткани объясняются, в том числе, непониманием процессов, происходящих в челюстной кости после удаления зуба. Вот почему эти знания важны.
Атрофия - это.
Согласно медицинским учебникам, под атрофией подразумевают прижизненное уменьшение объёма клеток, тканей и органов, сопровождаемое снижением или прекращением их функций. Применительно к стоматологии и имплантологии, мы можем можем определить атрофию как изменение линейных размеров и объема альвеолярного гребня после удаления зуба или зубов.
Атрофия бывает обратимой и необратимой.
Обратимая атрофия вызывается, как правило, прекращением функционирования органа или ткани. Так, если долго не пользоваться рукой (например, после перелома), то мышцы руки атрофируются.
Однако, по возвращению функции, они быстро приходят в норму.
Необратимая атрофия имеет целый ряд причин, среди которых дисфункция - лишь одна из них. Так, атрофия сердечной мышцы сопровождается её склерозом, замещением собственно мышечных волокон соединительной тканью. Как результат - хроническая сердечная недостаточность, для которой пока существует только симптоматическое лечение.
Вопрос об обратимости атрофии мозга у некоторых людей остаётся дискуссионным.
Атрофию альвеолярного гребня после удаления зуба в большинстве доступных мне книг относят к дисфункциональной, т. е., связанной с прекращением функции. Казалось бы, очень простой механизм - "нет зубов, нет нагрузки на костную ткань - превед, атрофия!"
Но, на деле, не всё так однозначно.
Во-первых, дисфункциональная атрофия, как правило, обратима (см. пример с мышцами).
Во-вторых, - и этот вопрос волнует меня в первую очередь, - почему у разных людей скорость и уровень потери объёма костной ткани разный?
Почему у некоторых пациентов после удаления зуба уже через несколько недель возникает атрофический песдетс, а другие живут без зубов много лет, сохраняя чуть ли не первоначальные объёмы костной ткани? Откуда такая несправедливость?
И вот, чтобы разобраться в этом вопросе, нам необходимо вспомнить, что такое костная ткань вообще.
Костная ткань - это.
Частично мы затрагивали эту тему, обсуждая "Теорию остеопластики". Сейчас поговорим об этом более подробно.
Первое, что нужно знать о костной ткани:
Да, обменные процессы в ней идут крайне медленно, а после гибели она, в отличие от мягких тканей, практически не меняет объёма и основных свойств - и это та причина, по которой многие люди, в т. ч. и стоматологи-имплантологи, воспринимают её слишком механистически, как обычный неживой материал для пиления и сверления. Такой отношение приводит к "столярно-слесарному подходу" к имплантации, который можно сформулировать одной фразой: "чем крепче вкрутил - тем лучше держится". Впрочем, об этом я тоже писал. Про торки, и почему усилия >30 Нсм - это плохо, можно почитать здесь>>.
Второе, не менее важное - это то, что текущее состояние костной ткани является результатом биологического равновесия между процессами остеолизиса и остеогенеза. Иными словами, клетки кости делятся и умирают, коллагеновые волокна деградируют и образуются вновь, кальций приходит в костную ткань и уходит из неё - и всё это происходит постоянно и непрерывно.
Третья вещь, что вы должны знать о костной ткани - так это то, что основной её компонент как по объёму, так и по массе, межклеточное вещество (остеоматрикс) участвует в регенерации исключительно опосредованно. Поэтому для "наращивания костной ткани" совершенно бесполезно пить кальций - и про это мы тоже уже писали. Как и про то, что источником "костеобразования" являются только живые клетки костной ткани, остеобласты и остеоциты. Между этими клетками есть принципиальная разница:
То есть, двигаются и размножаются только остеобласты. Остеоцит - это не способная к делению клетка, основная задача которой - продуцировать остеоматрикс, формируя вокруг себя структурную единицу костной ткани, остеон (картинка честно спижжена из какого-то учебника):
Следовательно, чем "плотнее" костная ткань, чем она тверже и прочнее - тем меньше в ней остеобластов, делящихся клеток, и тем больше в ней остеоцитов, клеток неделящихся. И, чем "плотнее" и "тверже" костная ткань, тем хуже она будет регенерировать, т. е. восстанавливаться после повреждения.
Четвертое - это то, что костная ткань неравномерна по структуре. У неё есть плотный кортикальный слой, называемый "компактной пластинкой" и рыхлая внутренняя часть, называемая "губчатой костью".
И, в зависимости от соотношения компактной пластинки и губчатой кости, альвеолярную кость принято делить на биотипы. О них мы говорили много-много раз, например здесь>>, здесь>> и тут>>:
Так вот, друзья, исходя из того, что мы знаем об остеогенезе и клетках костной ткани, регенерация костной ткани разных биотипов будет различаться. Зная это, мы можем адекватно выбирать метод наращивания костной ткани - и всегда добиваться хорошего результата лечения.
И, наконец, пятое, что нужно знать о челюстной костной ткани.
Каким образом происходит нарушение?
Любую хирургическую операцию, в том числе удаление зуба, организм воспринимает как травму и реагирует на неё соответствующей реакцией, воспалением.
Воспаление - это сложный патофизиологический процесс, состоящий из нескольких плавно перетекающих одна-в-другую стадий:
В ходе воспаления выделяется ряд биологически активных веществ (БАВ) запускающих фагоцитоз, в котором участвуют остеокласты и прочие макрофаги. Они уничтожают всё то, что считают повреждённым (а всё повреждённое маркируется заранее специальными соединениями, антителами).
Так, запускается процесс остеолизиса - остеокласты жрут костную ткань, она уменьшается в объёме. И было бы всё очень печально, если бы остеокласты не дохли от своего обжорства - погибая, они выделяют целый ряд медиаторов, т. н. Белков Костного Морфогенеза (БКМ) или, на иностранщине, BMP (Bone Morphogenetic Proteins), которые активируют размножение и дифференцировку фибробластов и остеобластов. Иными словами, запускают остеогенез, рост новой кости:
И вот тут надо сделать пару важных замечаний:
- основные БАВ, запускающие фагоцитоз (белки цитокинового ряда и т. д.) выделяются во время альтеративной стадии воспаления, которая известна своей бурной симптоматикой. Да, друзья, отёк, боль, повышение температуры травмированного участка - всё это происходит в фазу альтерации.
- да, мы все боимся выраженной постоперационной (читай, "воспалительной") симптоматики и многое делаем для того, чтобы она была как можно мягче. Но интересный факт - слабо выраженная стадия альтерации не даст нужного количества БАВ для запуска остеокластов, а они, в свою очередь - для регенерации костной ткани. Таким образом, между симптоматикой постоперационного воспалительного процесса и последующей регенерацией существует прямая положительная связь: чем более выражена альтеративная стадия воспаления, тем больше выделится управляющих остеогенезом факторов.
Фактически, посттравматический воспалительный процесс выводит наше уравнение "остеолизис-остеогенез" из состояния равновесия - из-за повышенной активности жрущих кость клеток, остеолизис перевешивает:
К счастью, этот процесс длится недолго. Постепенно, все процессы вновь уравновешиваются, скорость и степень остеолизиса почти сравнивается со степенью и скоростью остеогенеза.
И процесс атрофии замедляется. Если привязать его ко времени и нарисовать график, то получим следующее:
Проще говоря, наибольшая потеря объемов костной ткани происходит в первые 4-8 недель после удаления зуба. Затем, процесс замедляется - и, взяв промежуток времени от 18 до 24 месяцев после удаления, мы с удивлением отметим, что линейные размеры кости практически не меняются:
Но, вернёмся к биотипам костной ткани.
Если существует зависимость между биотипом альвеолярной кости и её регенеративными возможностями (остеогенезом), то, очевидно, есть взаимосвязь между биотипом и скоростью атрофии кости. И вы это неоднократно наблюдали - скажем, если мы видим очень сильно атрофированный альвеолярный гребень, то, как правило, он D1-D2 биотипа, а если форма и объем челюстной кости после потери зубов практически не уменьшаются на протяжение длительного времени, то на 146% D3-D4.
И это легко объяснить, зная, что костная ткань D3-D4 биотипа лучше кровоснабжается, в ней больше остеобластов, а обменные процессы в ней идут интенсивнее. Значительная и требующая остеопластики атрофия такого альвеолярного гребня возникает редко и, как правило, только в случаях очень-очень-очень травматичного удаления зубов, либо на фоне хронического воспалительного процесса, когда остеокласты и прочие макрофаги активны в течение очень-очень-очень большого промежутка времени.
А что на практике?
Биотип костной ткани - это то, что мы можем определить по компьютерной томограмме еще до удаления зуба.
Зная взаимосвязь между биотипом и атрофией, можно более-менее достоверно определять показания, к примеру, для превентивной консервации лунки, в том числе, при немедленной имплантации.
И, по идее, такой внятный анализ и прогноз атрофии применительно к конкретному клиническому случаю должны заменить устоявшийся в современной имплантологии принцип "Все так делают!" или "Нас так учили!".
Кроме того, мы можем предсказывать степень атрофии и определять, потребуется ли наращивание костной ткани при отсроченной имплантации даже до того, как зубы удалены.
Заключение
Ключевыми причинами атрофических изменений в костной ткани являются потеря функции (нагрузки) из-за удаления зубов и, как следствие, перестройка микрососудистого русла, нарушение обмена веществ и т. д.
При этом, "движущая сила" атрофии - это макрофагальная (в т. ч. остеокластическая активность), управляемая рядом биологически активных веществ, образующихся, в основном, в ходе воспалительного процесса.
В то же время, остеокласты и прочие макрофаги выделяют вещества, управляющие регенерацией, которые в простонародье называются Белками Костного Морфогенеза (БКМ). Последние активируют размножение и дифференцировку остеобластов и фибробластов - и костная ткань начинает расти.
Уменьшение объёма и линейных размеров костной ткани, в т. ч. после имплантации и остеопластики, будет продолжаться до тех пор, пока процессы остеолизиса и остеогенеза снова не придут в состояние биологического равновесия.
Быстрая потеря регенерата после наращивания кости, периимплантит или резкая убыль костной ткани вокруг имплантатов, может и должна быть рассмотрена как частный случай атрофического процесса, подчиняющегося тем же самым закономерностям, что и вообще. Иными словами, имеет место быть хроническое воспаление со всеми вытекающими.
История о том, что "чем больше ждёшь, тем меньше кости останется", мягко говоря, не совсем правдива. Если пациент пришёл через год после удаления зуба с определённым объёмом костной ткани, то не имеет смысла его торопить и пугать атрофией. Всё, что должно было уменьшиться - уже уменьшилось. Не суетитесь. Спокойно делайте остеопластику и проводите имплантацию.
Немедленная имплантация практически не влияет на скорость и степень атрофии. Именно поэтому в некоторых ситуациях (между прочим, далеко не во всех) при немедленной имплантации нам необходима аугментация лунки с использованием биоматериалов.
Рекомендации о необходимости ждать по полгода с момента удаления зуба до имплантации не имеют под собой оснований. В ожидании более 4-6 месяцев от операции остеопластики до операции имплантации больше вреда, чем пользы. Почему? Читайте здесь>>
Завершая эту, иногда сложную для понимания статью, я хотел бы сделать небольшую ремарку.
Мы живём в мире готовых решений. Нам не надо готовить борщ (есть Яндекс.Еда), не надо чинить, обслуживать и даже заправлять автомобиль (есть Яндекс.Драйв), не нужно помнить Дни Рождения друзей (есть Фейсбук), не нужно уметь ориентироваться (есть Яндекс.Навигатор). Нам не надо читать книжки, чтобы самостоятельно найти ответы на свои вопросы (есть куча пабликов, где можно задать любой вопрос и получить тысячу ответов). Нам не надо знакомиться с девушками/юношами (есть PornHub).
Да, что уж говорить - вы пользуетесь Т9 в переписке, выбирая слова, которые предлагает вам компьютер! И вам совершенно не нужно знать, как это всё работает.
В медицине, в целом, в стоматологии, в частности - это устойчивый тренд. Все мы ждём, что появится какой-то волшебный метод остеопластики, который будет работать всегда и везде, без осложнений и т. д. И нам всё время пытаются внушить, что вот он, этот метод, он существует. Ты просто повтори его так, как это делает лектор или преподаватель - и всё. А если у тебя возникли проблемы - то лишь от того, что ты неправильно его повторил.
Вместо этой статьи я мог бы показать вам какой-нибудь красивый клинический случай с фотографиями "было-стало" и минимумом текста.
Возможно, кто-то из вас восхитился, кого-то стошнило бы от вида расчленёнки - но какую пользу вам принесла бы подобная публикация? Ну знали бы вы, что мы в CLINIC IN умеем делать остеопластические операции с красивым результатом - так все это и так знают!
Нет, друзья, иногда я вынужден рассказывать о малопонятных и скучных, на первый взгляд, вещах, которые, однако, важны для понимания принципов наращивания костной ткани, представления о том, что происходит с вами после хирургической операции и откуда берутся осложнения, необходимы для правильного планирования и прогнозирования стоматологической реабилитации с использованием дентальных имплантатов. Очень надеюсь, что я на верном пути.
Ведь, чем больше вы знаете - тем лучше для всех.
CLINIC IN вам в этом поможет.
Спасибо, что дочитали до конца.
С уважением, Станислав Васильев, имплантолог CLINIC IN.
Прочитав эту статью, Вы узнаете:
— какие бывают симптомы (признаки) пародонтита,
Пародонтит – это воспаление всех окружающих зуб тканей, сопровождающееся разрушением и убылью косной ткани, а также разрушением зубодесневого прикрепления.
Причины развития пародонтита.
Пародонтит может быть локализованным в области одного или нескольких зубов, а также иметь генерализованный характер (в области всех зубов).
Причины развития локализованного пародонтита:
1. Нависающие края пломб в межзубных промежутках − это приводит к травме межзубных сосочков, а также создает условия для задержки пищевых остатков в таких межзубных промежутках, и как следствие- развитие воспаления,
2. Нависающие края искусственных коронок или мостовидных протезов, травмирующие десну,
3. Плохо изготовленные съемные протезы, травмирующие десну,
4. Физическая травма (удар),
5. Окклюзионная травма (патология прикуса) − когда нагрузка при смыкании зубов распределяется не равномерно на все зубы, а есть участок преждевременного накусывания (суперконтакт). В месте такого суперконтакта зуб испытывает перегрузку, что сопровождается развитием воспаления. Очень часто оклюзионные травмы имеют место быть у пациентов, у которых отсутствует часть зубов.
Причины развития генерализованного пародонтита:
Генерализованная форма пародонтита, т.е. когда воспаление есть в области всех или большинства зубов − развивается вследствие плохой гигиены полости рта, наличия большого количества над и поддесневых зубных отложений. Токсины, выделяемые микроорганизмами зубного налета, запускают цепь воспалительных реакций в деснах, которые приводят к разрушению прикрепления зуба к кости, к разрушению костной ткани и т.д.
Симптоматика локализованной и генерализованной формы пародонтита мало чем отличается друг от друга, разница только в причинах возникновения воспаления и в количестве зубов, у которых развивается воспаление. Поэтому мы опишем только генерализованную форму, как наиболее часто встречающуюся. Симптомы генерализованного пародонтита будут зависеть от степени выраженности воспаления.
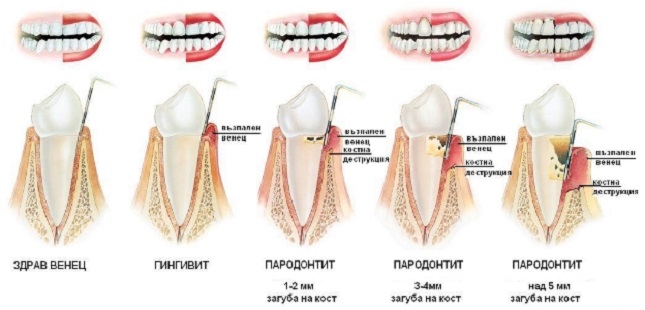
Пародонтит легкой степени.
Визуально определяется большое количество мягкого зубного налета, твердых зубных отложений, включая поддесневые зубные камни. Отмечается воспаление краевой десны, десневых сосочков: десна выглядит ярко красной или синюшной. Воспаленная десна легко кровоточит, например, при чистке зубов. Костная ткань вокруг зубов начинает рассасываться. Атрофия кости достигает 1/4-1/5 длины корня, что хорошо видно на рентгенографических снимках. Имеются пародонтальные (зубодесневые) карманы глубиной до 3,5 мм, из которых выделяется серозно- гнойный экссудат.
Пародонтит средней степени тяжести.
Происходит дальнейшее нарастание симптомов. Количество пародонтальных карманов увеличивается, а их глубина достигает 5 мм. Выделение серозно- гнойного экссудата из них становится более выраженным. Атрофия костной ткани вокруг зубов достигает 1/3-1/2 длины корней. Атрофия кости приводит к появлению подвижности зубов (1-2 степени, т.е. умеренная подвижность). Часто происходит обнажение шеек зубов и корней, или возможно наоборот воспалительное разрастание десны по типу гипертрофического гингивита. При обострении хронического воспаления могут возникать пародонтальные абсцессы (гнойники в деснах).
Пародонтит тяжелой степени.
Происходит дальнейшее нарастание симптомов. Тяжелый пародонтит характеризуется часто возникающими обострениями, которые сопровождаются образованием абсцессов, резким припуханием десен, болями в них, увеличением подвижности зубов. Глубина пародонтальных карманов может достигать 5-6 мм и вплоть до верхушки корня. Атрофия костной ткани может достигать 2/3 и более длины корня.Подвижность зубов достигает 3-4 степени (сильная подвижность).
При тяжелой форме больные начинают страдать не только от местных симптомов, но также жалуются на слабость, недомогание, плохой сон, аппетит, обострение хронических заболеваний внутренних органов и т.д. Особенно сильно ухудшается состояние больных сахарным диабетом, сердечно-сосудистыми, гормональными, ревматоидными заболеваниями.
Обострение хронического пародонтита.
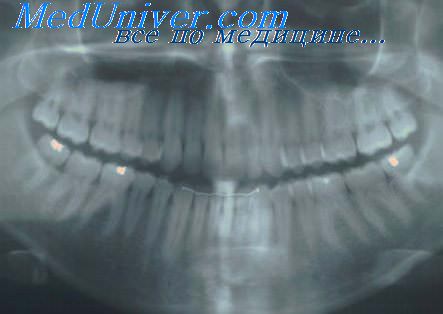
Диагностика пародонтита должна учитывать не только симптоматику и жалобы пациентов, но и обязательное рентгенографическое исследование. Как правило, при пародонтите проводят панорамную рентгенографию (ортопантомограмма). На таком панорамном снимке видны сразу все зубы и степень атрофии костной ткани у каждого зуба.
Пародонтит и Пародонтоз во время беременности.
Какие же отличия пародонтоза и пародонтита у беременных?
Пародонтоз -это обменно-дистрофическое заболевание, которое проявляется медленной убылью десны и обнажением корней зубов. При этом воспаление в деснах отсутствует, при пародонтозе никогда не бывает ни кровоточивости, ни отека, ни болей.
Пародонтит — наоборот является воспалительным заболеванием десен, проявляющееся их кровоточивостью, отеком, покраснением или синюшностью, болями, образованием пародонтальных (зубодесневых) карманов с гнойным отделяемым. При средней и тяжелой степени пародонтита к описанным симптомам также присоединяется подвижность зубов, обнажение шеек и корней зубов.
Пародонтит является следующим этапом развития хронического гингивита, который не был вовремя вылечен. Причина гингивита и пародонтита одинакова. Это недостаточная гигиена полости рта, при которой на зубах скапливается большое количество мягкого микробного зубного налета и твердых над и поддесневых зубных отложений.
Во время беременности у женщин появляется изменение гормонального фона, который является предрасполагающим фактором, что и ускоряет переход гингивита в пародонтит.
Отличия гингивита и пародонтита у беременных.
1. Симптомы гингивита у беременных:
— на зубах мягкий микробный зубной налет (микробная бляшка) и твердые наддесневые зубные отложения,
— кровоточивость десны (особенно при чистке зубов, при приеме жесткой пищи)
— покраснение или синюшность десны,
— иногда боли в десне,
— у беременных женщин (из-за гормональных изменений) к этим симптомам может присоединиться разрастание десневого края.
Гингивит является начальной стадией воспаления десны, при которой отсутствует образование пародонтальных карманов, подвижность зубов, обнажение корней зубов.
2. Симптомы пародонтита во время беременности:
Все вышеперечисленные симптомы гингивита, при пародонтите сохраняются.Основным отличием пародонтита от гингивита является:
— разрушение костной ткани вокруг зубов (при легкой форме пародонтита атрофия кости достигает 1/3 длины корня, при средней степени тяжести – до 1/2 длины корня, при тяжелом пародонтите атрофия достигает 2/3 и более длины корня),
— образование пародонтальных (зубодесневых) карманов (при разрушении кости одновременно происходит образование пародонтальных карманов и разрушение зубо-десневого прикрепления). Глубина пародонтальных карманов зависит от тяжести воспаления и может составлять от 2-3 мм до 10 мм. Из пародонтальных карманов обычно выделяется серозно-гнойный экссудат,
— появление подвижности зубов,
— обнажение шеек и корней зубов,
— на рентгенограмме будет видно, что уровень костной ткани соответствует норме (при гингивите разрушения костной ткани на рентгене Вы никогда не увидите), а на рентгенограмме, сделанной у пациента с пародонтитом средней степени тяжести будет видно, что костная ткань разрушена на 1/2 длины корня.
Лечение пародонтита у беременных.
Напомним, что основная причина развития пародонтита – это твердые зубные отложения и мягкий микробный зубной налет. Поэтому лечение будет направлено на устранение этих причин.
Удаление над и поддесневых зубных отложений это самый главный этап лечения, т.к. если не удалить причину заболевания, то все остальные мероприятия дадут, лишь временный и весьма небольшой эффект.
Снимают зубные отложения чаще ультразвуком, но можно делать это ручными инструментами. После снятия отложений зубки обязательно полируются специальными щетками и пастами.
В первом триместре беременности обычно любые стоматологические вмешательства (анестезия, лечение зубов) противопоказаны, но зубные отложения снимать можно. Но, если возможно, то лучше даже такую процедуру перенести на второй триместр. Второй триместр является наиболее безопасным для лечебных процедур.
В третьем триместре снимать зубные отложения тоже можно, но в связи с повышенной утомляемостью и нервозностью беременных в этот период – лучше всё же (если есть такая возможность) перенести процедуры на период после родов.
После снятия зубных отложений, врач назначает противовоспалительную терапию индивидуально.
Противовоспалительная терапия – это такая терапия, которая обычно состоит из антисептических полосканий и аппликаций противовоспалительными гелями. Курс обычно длится 10 дней, проводить его можно (в случае невыраженного воспаления) даже в домашних условиях. Напоминаем, что эффективен такой курс будет только после снятия зубных отложений.
Врач назначит вам самые безопасные средства для антисептического полоскания полости рта. Лучше использовать готовые растительные эликсиры для полосканий, которые продаются в аптеках. Но правильный выбор средств сможет сделать только врач! Кроме полосканий врач назначит и аппликации на десну противовоспалительных гелей.
Многие гели не рекомендуется назначать беременным женщинам в 1-м триместре беременности (во 2-3- м триместрах – можно).
После снятия зубных отложений и назначения противовоспалительной терапии, стоматолог на приеме обучит Вас адекватной гигиене полости рта, т.к. все воспалительные заболевания десен связаны с недостаточной гигиеной полости рта.
У беременных женщин (в связи с гормональной перестройкой) воспаление возникает даже при минимальном количестве зубного налета и зубного камня, в связи с чем, им нужно уделять гигиене в 2 раза больше времени, чем остальным людям.
Огромную помощь в поддержании гигиены полости рта может оказать ирригатор для промывания межзубных промежутков, пародонтальных карманов и других труднодоступных участков полости рта. Так же беременным нужно соблюдать правильный режим питания. Для этого необходимо избегать частых перекусываний и потребления сладких напитков между основными приемами пищи. Если Вы съели печенюшку или конфетку – значит нужно идти чистить зубы, т.к. углеводы – это главное сырье для размножения микробов в полости рта. Если Вам лень выполнять это простое правило, то это по большому счету говорит о бессмысленности лечения и неизбежном прогрессировании заболевания даже в случае проведения противовоспалительных мероприятий.
Дополнительные лечебные мероприятия при заболеваниях пародонта.
Если у Вас гингивит, то всего вышеперечисленного вполне достаточно, чтобы вылечить это заболевание и забыть о кровоточивости десен. Но если у Вас развился Пародонтит, то все вышеперечисленные мероприятия – это только базовое лечение, направленное на снятие симптомов воспаления. Как известно при пародонтите возникает подвижность зубов, появляются глубокие пародонтальные (зубодесневые) карманы, поэтому необходимы дополнительные лечебные мероприятия. К ним относится шинирование подвижных зубов, кюретаж пародонтальных карманов.

Статью подготовила: Заведующий отделением: врач-стоматолог-терапевт Логиновских Татьяна Сергеевна
Читайте также:


