Удаление грыжи диска и имплант
Замена межпозвоночного диска – микрохирургическая методика вживления имплантата диска после тотального удаления диска. Подобная операция по замене позволяет надежно стабилизировать пораженный сегмент, вернуть ему утраченные функции опороспособности. Протезирование восстанавливает подвижность и амортизацию на дискэктомированном уровне, приближенные к нормальным значениям. Благодаря внедрению между двумя позвонковыми телами специального замещающего устройства пациент избавляется от компрессии нервных корешков, отступают болевой синдром и неврологические расстройства, существенно улучшается работоспособность проблемной части хребта. Осложнения бывают в единичных случаях, риски неблагополучного исхода составляют 1%-2%.
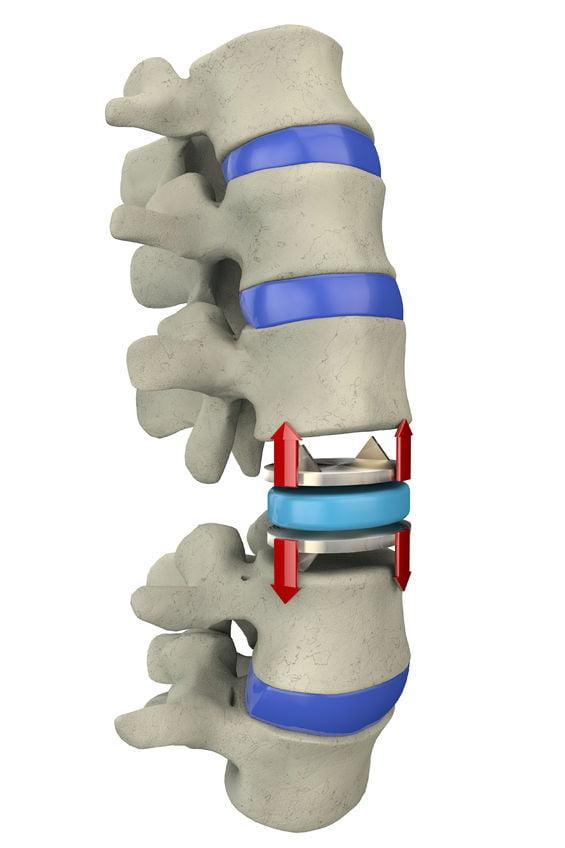
Искусственные диски, допускающие движение позвонков и амортизацию, стали применять сравнительно недавно, но уже обрели высокую популярность. Их установку стало возможным осуществлять с 2004 года после одобрения методологического подхода соответствующими медицинскими инстанциями. За время использования в нейрохирургии позвоночника функциональных межтеловых протезов отзывы специалистов сводятся к тому, что это – наилучшая альтернатива традиционному спондилодезу. Объясним почему.
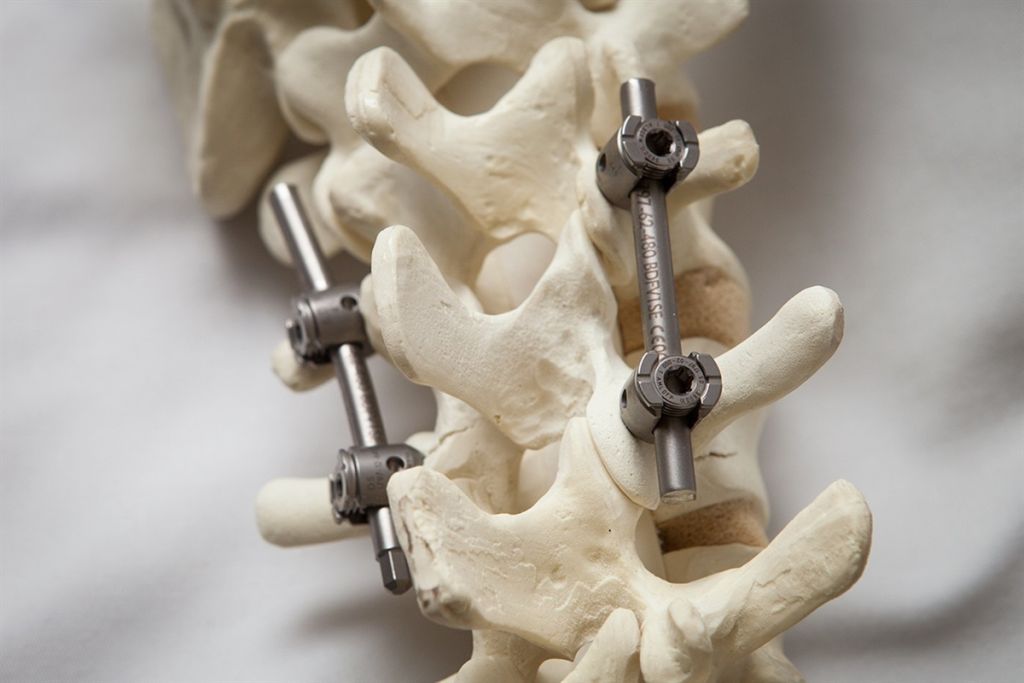
Костное слияние с жесткой стабилизацией имеет слишком высокие предпосылки к возникновению дегенеративных болезней смежного уровня. После внесения таких серьезных перемен в позвоночную систему неизбежно происходит перестройка биомеханики. Страдают чаще соседствующие нижние или вышележащие сегменты. Так как заблокированная костным блоком область неподвижна, возникает компенсаторная реакция: увеличивается нагрузка на прилежащие позвонки и суставы, усиливается их подвижность, возрастает давление в соседних межпозвонковых дисках. Это провоцирует деструктивные процессы в ближних костно-хрящевых структурах.


М6 spine implants
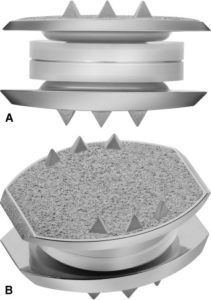

Наиболее полно механику и рессорные функции восстанавливают изделия, в конструкции которых между металлическими замыкательными пластинами имеются имитаторы пульпозного ядра и фиброзного кольца, сделанные из эластичного полимерного материала. Таковыми являются Bryan, М6. Они обеспечивают с контролируемой амплитудой и смягчением осевой нагрузки все 6 плоскостей движения, в том числе сжатие и растяжение, как у естественного диска.
Несколько меньшими возможностями обладают модели, которые предполагают допустимый поворот тел позвонков вокруг одной оси и амортизирующие свойства. Они обычно состоят из двух пластин, между которыми прочно зафиксирована упругая пружина. У приспособлений все детали произведены из металла.
Искусственные межпозвоночные диски разработаны с учетом физиологических особенностей и биомеханики позвоночно-двигательных элементов. Поэтому хорошо приживаются, очень редко вызывают негативные реакции, не ощущаются в позвоночнике, корректно и мягко функционируют. Выполнены они из высокотехнологичных материалов с наивысшей степенью биосовместимости и износостойкости – титана или титанового сплава, полиуретана высокой плотности, полиэтилена ультравысокой молярной массы.
Замена (протезирование) диска поясничного отдела
Замена диска поясничного отдела осуществляется по показаниям. В первую очередь дегенерации межпозвоночного фиброзно-хрящевого элемента. Если консервативная терапия не дает удовлетворительных результатов на протяжении максимум 6 месяцев, пациент испытывает хронические боли, рекомендуется операция по установке имплантата. О пройденном протезировании, как указывают отзывы, пациенты по большей мере не жалеют. Новый диск им помог вернуться на здоровый уровень качества жизни. Примерно 2-3 часа – это то время, сколько длится замена межпозвоночного L-сегмента искусственным аналогом.
На данный вид медпомощи слишком высокая цена (см. выше), что объясняется применением имплантов, расходных материалов к ним и трудоемкостью хирургических манипуляций. Чтобы сократить денежные расходы, как вариант, можно попробовать поискать клинику, оказывающую услугу по полису ОМС. Тогда вам нужно будет оплатить только стоимость комплекта для протезирования и медикаментозное пособие. Однако придется еще подождать своей очереди, пока вас пригласят на лечение, на что уходит от 3 месяцев до 1 года.
Во вмешательстве будет отказано, если выявлены следующие проблемы на интересующем уровне:
- остеопоротическое поражение костной ткани;
- выраженная нестабильность тел позвонков;
- остеоартрит дугоотростчатых сочленений;
- новообразования различной этиологии;
- инфекционные и воспалительные процессы;
- сильный стеноз позвоночного канала;
- повреждения связочного аппарата.
При отсутствии в ходе предоперационного обследования всех противопоказаний начинают подготовку пациента и тщательное операционное планирование.
Сегодня в эндопротезировании абсолютно всех отделов опорно-двигательного аппарата ведущую ступень лидерства занимает Чехия. Нейрохирурги этой страны владеют всеми передовыми ортопедическими технологиями. В Чехии всегда предоставляется полная послеоперационная реабилитация – очередной плюс. Цены здесь на высококачественную лечебную программу по данному профилю, включающую замену и реабилитацию, в 2 раза ниже, чем в других европейских государствах.
Оперативное вмешательство начинается с процедуры обезболивания, которая предполагает эндотрахеальный наркоз (общий). Доступ выполняется со стороны спины или брюшной стенки. Процесс всех манипуляций постоянно контролируется при помощи интраоперационного микроскопа и рентгенографического оборудования.
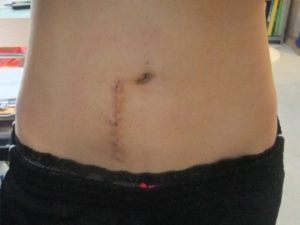
Шрам после описанного вида операции.
На следующий день после операции человек сможет вставать, двигаться, ходить, а приблизительно на 5-ые сутки покинуть лечебное заведение с рекомендациями по дальнейшему восстановлению. Через 3 месяца поверхности пластин вместе с поверхностями костных тел прочно срастаются. По окончании послеоперационной реабилитации каких-либо жестких требований по ограничению физической активности нет.
Замена (протезирование) диска шейного отдела
Натуральные сегменты верхнего отдела имеют самые мелкие формы и отличаются большей мобильностью, так природа устроила наш позвоночник для его гармоничной работы. Поэтому у шейного диска-аналога размеры меньше, а потенциал подвижности выше, чем у поясничного. На шейном отделе замена межпозвоночного компонента выполняется через переднешейный доступ. Показания, противопоказания, анестезиологическое обеспечение, интраоперационный контроль аналогичны протезированию люмбальных структур. Опишем главные технические моменты хирургической процедуры по вживлению цервикальных эндопротезов.
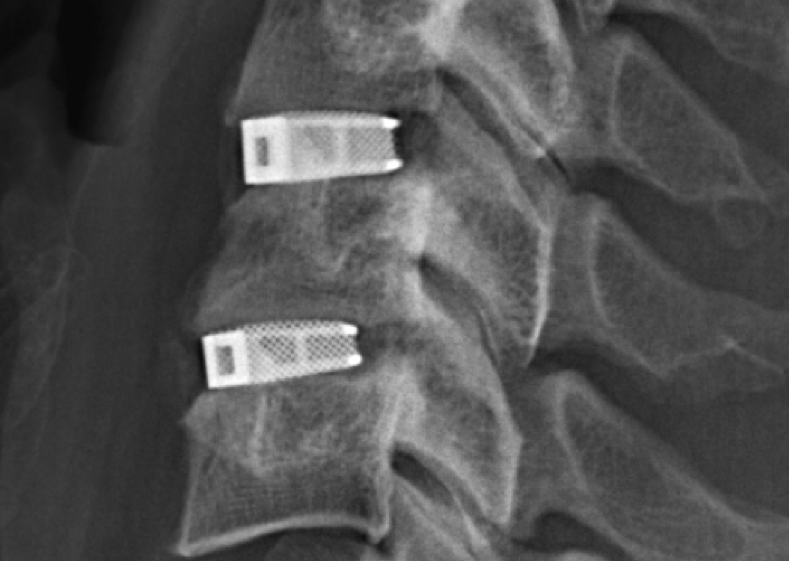
Рентген после операции.
- Хирург аккуратно рассекает по вертикали мягкие ткани с передней стороны шеи. Длина разреза – 3,5-5 см.
- Важные образования шеи очень бережно сдвигаются в сторону. Напоминаем, что все действия врач совершает, используя мощное оптическое и рентгенологическое оборудование, а именно, микроскоп с многократным увеличением (до 50 раз) и аппарат томографии.
- Подход к позвонкам и диску освобожден, рана зафиксирована микрохирургическим расширителем. Теперь проводится полное извлечение по способу микродискэктомии проблемного С-диска.
- После выполненной тотальной эктомии диска кости позвонков проходят подготовку для установки имплант-системы.
- В освобожденное от хрящевой ткани место на подготовленные грани позвонков крепится имплантат. Имплантированное изделие проверяется на качество фиксации, функциональность.
- На завершающем этапе рану закрывают при помощи хирургических нитей, применяя подкожную технологию наложения шва. Когда рана заживет, след от операции будет едва заметным.
Активизировать пациента положено в ближайшее время – через несколько часов в этот же день или на следующие сутки. Так как манипуляции проводились в районе шеи, необходимо будет соблюдать особенную диету, в первые сутки пациент только пьет, затем включают пюреобразные негустые блюда.
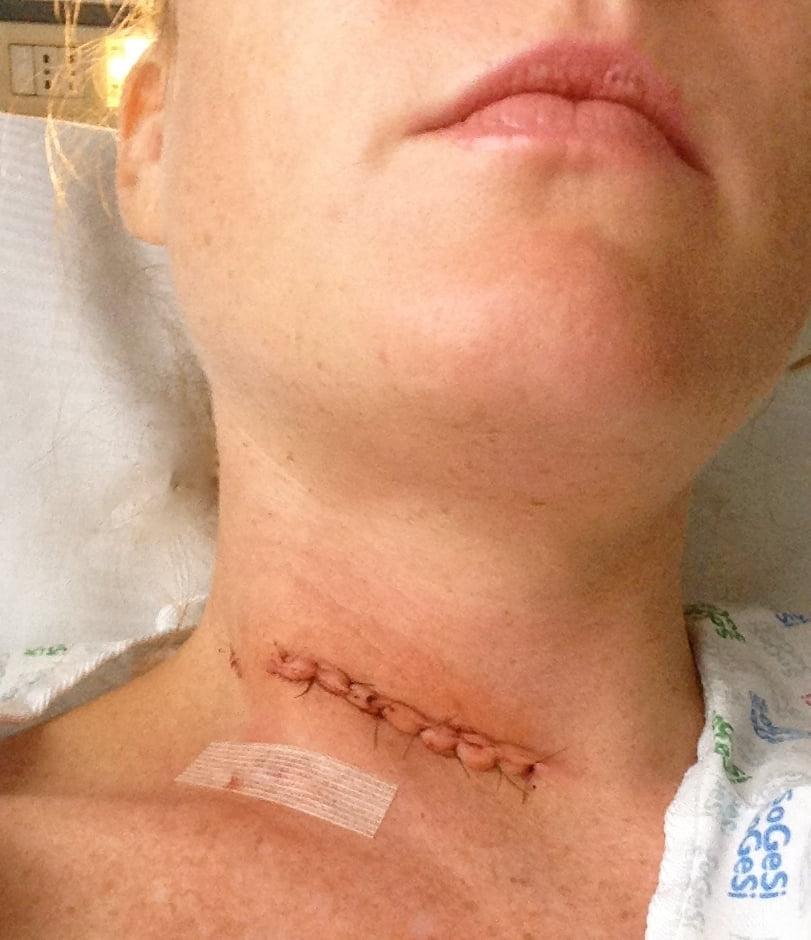
Сразу после операции.
Отзывы об операции
А что говорят, собственно, люди, которым довелось пройти через протезирование межпозвонкового диска? Как им живется со встроенным в позвоночник замещающим диск механизмом? На основании изученных отзывов, можно сделать вывод, что большинство прооперированных почувствовало почти сразу заметное облегчение болевого синдрома, который наблюдался в дооперационный период.
Боль уходит очень быстро, уже в ранний период многие отказываются от обезболивающих препаратов, будучи еще в стационаре. Но вот если ранее были проблемы с чувствительностью конечностей, подобные расстройства проходят подольше, у некоторых до полугода. На первых порах после хирургии, произведенной в области шеи, могут появиться временные проблемы с глотанием. После операции на шейном отделе – ощущение инородного тела в горле. Данные расстройства проходят, если они, конечно, не вызваны интраоперационной травмой нервно-сосудистых образований.
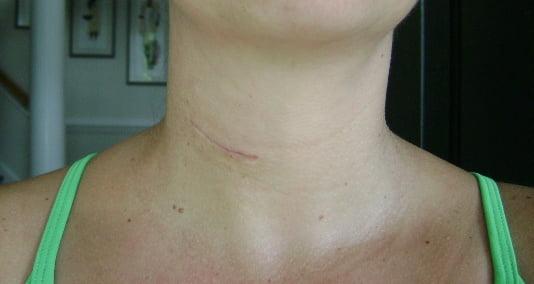
6 месяцев после операции.
Для шеи или поясницы практически всем прописываются полужесткие ортопедические приспособления – воротник, корсет, бандаж. Носят их в среднем 14 суток, через 2 недели зачастую специалисты отменяют использование поддерживающих фиксаторов в ночное время. По истечении 21-30 суток корсет обычно отменяют совсем.
Выписывают обычно через 4 суток, текущие минимум 3 месяца – строжайший период, где вы обязаны четко следовать врачебным рекомендациям, ежедневно делать ЛФК, проходить физиотерапию, массаж, не допускать резких и быстрых движений в позвоночнике. Даже если вы через 1 месяц будет считать себя на 100% здоровым и в полной физической боеготовности человеком, что вполне реализуемо, не форсируйте события! Учтите, самая распространенная ошибка среди пациентов, не сулящая ничего хорошего, – возвращаться раньше срока в спорт или даже элементарно возобновлять долгожданные пробежки.
Искусственный диск должен окончательно адаптироваться, а на это уходит от 3 до 5 месяцев, у каждого по-разному. Недопустимо ранняя отмена щадящего физического режима может привести к невозможности нормальной остеоинтеграции, к расшатыванию, миграции, нарушению целостности внедренной системы. А это уже является абсолютным показанием для выполнения ревизионной операции. Поэтому всему свое время, слушайте доктора и не отступайтесь ни на шаг от назначенной им восстановительной программы. Тогда будете с лихвой вознаграждены продолжительной и исправной службой имплантата, безболезненной свободой движения на долгие годы.
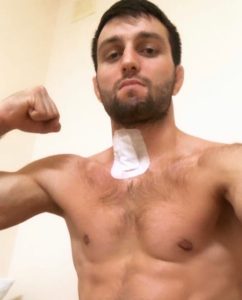
Это Сослан Рамонов, олимпийский чемпион по вольной борьбе 2016 года, чемпион мира и т.д. Спортсмену была проведена операция на шейном отделе и он продолжает спортивную карьеру.

- Отделение анестезиологии и реанимации
- Метастазы рака
- Химиотерапия
- Хоспис для онкологических больных
- Иммунотерапия в центре платной онкологии Медицина 24/7
- КТ-исследования
- МРТ-исследования
По каким симптомам человек может заподозрить у себя межпозвоночную грыжу?
Игорь Юрьевич Малахов: Первое, на что жалуются пациенты, кончено же, боль, и чаще всего в пояснице, так как грыжа поясничного отдела — самый распространенный случай. В основном человек чувствует тупые ноющие боли, которые могут проявляться после сильных нагрузок на спину. Затем может наступить ослабление симптома — и кажется, что недуг прошел. Но, если не обратиться к врачу и не начать лечение, с каждым разом боль будет становиться сильнее, а периоды проявления симптомов — продолжительнее.
Таким образом, при грыже позвоночника человек в первую очередь чувствует боль, но вот ее локализация и остальные симптомы зависят от того, в каком отделе позвоночника повредился диск.
При повреждениях в шейном отделе наблюдаются боль в плече или руке, головокружение и головные боли, скачки давления, онемения пальцев рук, шум в ушах и бессонница. Грыжа грудного отдела наиболее опасна, так как из-за переднего сдавления спинного мозга может возникнуть синдром Броун-Секара — нарушение движений и чувствительности в ноге или ногах. Заболевание также проявляет себя постоянной болью в грудном отделе, слабостью в руках, покалыванием и онемением в грудной клетке, спине, руках, верхнем отделе живота.

Почему появляется межпозвоночная грыжа?
Борис Анатольевич Сычеников: Грыжа чаще всего имеет характер посттравматический: когда после травмы у человека происходит разрыв фиброзного кольца и содержимое — ядро — смещается в сторону этого разрыва, тем самым выдавливая ткани в сторону невральных структур. Зачастую этот момент пациенты сразу чувствуют.
Игорь Юрьевич Малахов: В группе риска все те, кто подолгу сидит или стоит на работе. Это как офисные сотрудники, так и, например, водители. Почему именно они? Потому что питание межпозвонковых дисков происходит за счет диффузии. То есть питательные вещества поступают в них, когда мы совершаем физическую активность. И наоборот, когда сидим, диск сдавлен, получает меньше питательных веществ, из-за этого развиваются дегенеративные изменения. Зачастую образования грыжи можно избежать, став более внимательным к своему образу жизни и привычкам.
В группу риска также входят люди, которые, не занимаясь регулярно физической нагрузкой, совершают какое-то резкое усилие. Например, кто только пришел в фитнес-зал и сразу начинает делать становые тяги. Или люди, которые всю зиму только ходили до офиса и домой, а весной приехали на дачу и принялись носить мешки с картошкой как ни в чем не бывало.
Если грыжа давит на спинной мозг — это опасное состояние? Чем оно может грозить?
Игорь Юрьевич Малахов: Да, это очень опасное состояние, так как возникает миелопатия. Если в шейном или грудном отделе грыжа давит на спинной мозг, возникает отек, а потом отмирание этого участка. Это может грозить развитием необратимого неврологического дефицита. То есть будут плохо работать руки, ноги, появится нарушение чувствительности.
Сколько лет человек может прожить с грыжей, не обращаясь к врачу? Или боль все равно заставит это сделать?
Игорь Юрьевич Малахов: Если есть небольшое выпячивание, которое не беспокоит человека, он может прожить с ним всю жизнь. Но если это выпячивание превращается в грыжу, которая сдавливает невральные структуры, человек рано или поздно это почувствует.
Борис Анатольевич Сычеников: Зачастую человек может проходить с грыжей диска всю жизнь, не подозревая об этом. Или узнать о заболевании после снимка МРТ по совершенно другим показаниям. В таких случаях, конечно, пациенту не нужна операция. Если грыжа не мешает, достаточно просто следить, чтобы она не развивалась дальше и не начала приносить боль.

Кто-то просто халатно относится к своему здоровью, надеется на авось, запивая боль таблетками. А кто-то боится операции и приходит к нам уже с атрофией конечностей, нарушением рефлексов, с повисшей стопой. Хотя можно было не доводить до этого и удалить грыжу гораздо раньше.
Может ли мануальный терапевт хотя бы частично решить проблему межпозвоночной грыжи — например, вернуть чувствительность в конечностях, свести к минимуму боль?
Борис Анатольевич Сычеников: В этом деле, как и любом другом, главное, чтобы был баланс. Я не против мануальных терапевтов: зачастую боль в спине вызвана фасеточным синдромом, и тогда мануальная терапия — отличное решение. Но надо понимать, что мануальный терапевт — это не костоправ, в основном он работает с мышцами. Это симптоматическое лечение. Когда у нас болит какая-то мышца, мы ее разминаем, делаем упражнения, которые подразумевают постизометрическую релаксацию мышц. То есть путем напряжения данных мышц достигаем максимального их расслабления и снимаем боль.
Игорь Юрьевич Малахов: Любым пациентам с грыжей, которым ее не нужно удалять, мы рекомендуем лечебную физкультуру, физиотерапию и лекарственные препараты. Поэтому мануальная терапия — лишь часть лечения. Она не может заменить все остальное. Если нет секвестра и сдавления невральных тканей, мануальная терапия, конечно, помогает: облегчает самочувствие пациента.
Сегодня популярно посещать массажистов. Не опасно ли это? Может массаж усугубить ситуацию с межпозвоночной грыжей?
Игорь Юрьевич Малахов: Если у пациента небольшая протрузия и небольшой болевой синдром, то массаж полезен. Он является частью комплексного лечения. Однако важно для этого сначала понять причину болей: провести МРТ и пройти обследование у невролога, чтобы исключить грыжу или стеноз. Стоит также обращаться не просто к массажисту, а к массажисту-неврологу, который будет делать процедуру с учетом оценки состояния пациента.
Какими методами сегодня чаще всего лечат грыжи?
Борис Анатольевич Сычеников: Если подходит консервативное лечение, назначают лечебную физкультуру, физиотерапию и лекарственные препараты. Если же грыжа в виде секвестра или она так сдавливает нерв, что консервативное лечение не помогает, прибегают к хирургическим методам.
Игорь Юрьевич Малахов: Основных хирургических методов сегодня существует несколько:
- открытая операция: проводится открытый разрез с повреждение мышечных и костных структур;
- микрохирургическая операция — удаление грыжи под микроскопом;
- эндоскопическая операция — через небольшой прокол с помощью эндоскопа.
Борис Анатольевич Сычеников: Когда приходит пациент, мы рассказываем обо всех подходящих ему методах. Объясняем плюсы и минусы каждого из них, тем самым давая человеку выбор. Безусловно, когда эндоскопия показана, у нее больше преимуществ, но есть и другие методы, которые обязательно надо проговорить, чтобы человек сделал выбор сам.
Что собой представляет технология эндоскопического вмешательства на позвоночнике? Расскажите для непрофессионалов, как проходят такие операции?
Игорь Юрьевич Малахов: Через прокол мы вводим специальные тонкие трубки-манипуляторы с инструментами и камерой на концах. С их помощью во время операции я вижу все, что делаю внутри, не рискуя нанести повреждений костным структурам, нервным тканям или мышцам. Специальными инструментами удаляю грыжу. Важно отметить, что мы работаем в жидкостной среде: то есть в эндоскоп подается вода, из-за чего невральные структуры не соприкасаются с воздухом. Это исключает риск развития эпидурита.
Технология TESSYS может применяться при любых видах и локализациях грыж? Или существуют ограничения и противопоказания?
Игорь Юрьевич Малахов: Мы используем две методики iLESSYS и TESSYS. iLESSYS — это операция, которая проводится интраламинарным доступом, то есть между дужек позвонков. Она имеет ограниченные показания: в основном применяется при грыже в L5-S1, L4-L5, то есть поясничном отделе. А вот технология TESSYS проводится трансфораминальным доступом: прокол делается в нескольких сантиметрах от срединной линии. Эта технология позволяет лечить грыжу в любом отделе позвоночника.
Может эндоскопический метод полностью заменить все остальные?
Борис Анатольевич Сычеников: Нет. Я считаю, у эндоскопии, как и любого другого метода лечения, есть свои показания. То есть эндоскопией тоже все проблемы позвоночника решить нельзя. Поэтому нельзя говорить, что эндоскопические операции — это прямо что-то новое и крутое, а открытая операция и винты — это прошлый век.
Еще раз повторюсь: важно пациенту проговорить все возможные варианты и исходы, чтобы он сам решал, какой метод ему подходит больше.
Насколько безопасны такие операции — малоинвазивное радикальное лечение грыж? Могут быть послеоперационные осложнения?
Игорь Юрьевич Малахов: Такие операции полностью безопасны. После хирургического вмешательства могут возникнуть боль в области раны, нагноение раны, регрессирующий болевой синдром. Но это бывает крайне редко, как и рецидивы. За два года, которые в нашей клинике оперируем грыжи эндоскопическим методом, рецидив был один раз. Причина — резкий набор веса пациента.
Через какое время после эндоскопической операции человек может вернуться к активной жизни, работе?
Борис Анатольевич Сычеников: Человека мы поднимаем после операции через 12 часов. К активной жизни он возвращается в течение ближайшей недели, максимум — двух. Это в разы меньше, чем при открытой операции.
Какие еще патологии позвоночника, кроме грыж, можно устранить методом эндоскопического вмешательства?
Игорь Юрьевич Малахов: В первую очередь — стеноз позвоночного канала. Это заболевание, когда разрастается желтая связка, фасеточные суставы, что приводит к сужению позвоночного канала. В итоге сдавливаются корешки и возникает очень характерный симптом: боль в ягодицах и бедрах при вертикализации, онемение, нарушение функций таза. Таким же способом можно удалять тарловые кисты, лечить эпидуриты. Методом эндоскопического вмешательства мы сделали самое больше количество таких операций в России.
Как попасть к вам на консультацию?
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли [1] . Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска — дискэктомия . Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков ( ламинэктомия ). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии — микродискэктомия . Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также микроэндоскопическая дискэктомия — сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации , или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска [2] ;
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника [3] ;
- грыжи грудного отдела позвоночника являются самыми редкими.
По расположению грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также по стадиям образования :
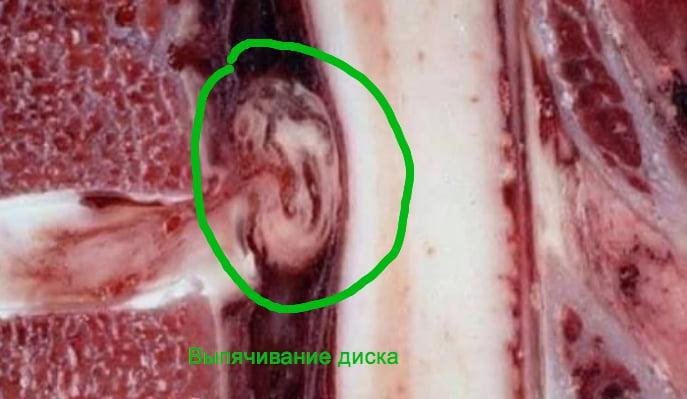
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена секвестрированная грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.

Не забывайте о простейшей профилактике: при сидячей работе каждые час–два вставайте с кресла и делайте небольшую разминку — хотя бы пройдитесь по офису. Следите за осанкой, сохраняйте правильное положение. Старайтесь больше двигаться.
Читайте также:






