Управляемая инфекция что это такое

Дорогие мусульмане сегодня была очень интересная встреча с главным внештатным специалистом МЗ УР по вакцинопрофилактике Е.А. Даниловой. Предлагаем Вам ознакомится с кратко изложенным материалом встречи, посвященной профилактике управляемых инфекций.
Профилактические прививки – одно из крупнейших достижений человечества, позволившее резко снизить заболеваемость и смертность от многих инфекций. При этом, лишь при охвате профилактическими прививками 95% населения возможно резко снизить заболеваемость соответствующей инфекцией.
Ежегодно в Удмуртской Республике (УР) осуществляется иммунизация населения в рамках национального календаря прививок против 12 инфекции (туберкулез, дифтерия, коклюш, столбняк, полиомиелит, корь, паротит, краснуха, гепатит В, гемофильная и пневмококковая инфекция, а также грипп).
В результате в республике не зарегистрированы случаи заболевания полиомиелитом у детей.
Уровень заболеваемости острым гепатитом В стабилен и имеет тенденцию к снижению. В 2017 г. отмечено 6сл. ОВГВ (заболеваемость – 0,39 на 100 тыс. нас.) 2016 – 7 сл., (0,46/100 тыс. нас.), в течение последних лет заболеваемость не регистрируется среди детского населения. По сравнению с началом реализации проекта (в 2005г. - 8,85 на 100 тыс. нас.) заболеваемость уменьшилась в 19 раз.
Заболеваемость краснухой имеет спорадический характер, случаи заболевания краснухой единичны (в 2016 – 0сл., 2017 - 0 сл.).
Заболеваемость корью снизилась в 9 раз (2016 – 0 сл., 2017 – 0 сл.).
Интенсивность и продолжительность эпидемий гриппа в УР сократилась.
Чем же опасны перечисленные инфекционные заболевания?
Полиомиелит (или детский паралич) - острое инфекционное заболевание, поражающее центральную нервную систему, в первую очередь спинной мозг. Заболевание приводит в 100% случаев к развитию параличей и пожизненной инвалидности.
Острый гепатит В - тяжелое инфекционное заболевание, характеризующееся воспалительным поражением печени. Перенесенный в раннем возрасте вирусный гепатит Вв 50% случаев переходит в хроническую форму, приводящую в дальнейшем к циррозу печени и первичному раку печени.
Коклюш - инфекционное заболевание дыхательных путей. Опасным является поражение легких (бронхопневмония). Серьезным осложнением является энцефалопатия, которая вследствие возникновения судорог, может привести к смерти или оставить после себя стойкие повреждения, глухоту или эпилептические приступы.
Дифтерия - острое инфекционное заболевание с быстрым нарастанием тяжести состояния и высокой летальностью, характеризующееся токсическим поражением организма, преимущественно сердечно- сосудистой и нервной систем. Часто дифтерия вызывает инфекционно-токсический шок, миокардиты, моно- и полиневриты, включая поражения черепных и периферических нервов, поражения надпочечников, токсический нефроз.
Столбняк – возбудитель заболевания поражает нервную систему и ведет к летальности вследствие паралича дыхания и сердечной мышцы.
Корь - заболевание может вызвать развитие отита, пневмонии, энцефалита. Риск тяжелых осложнений особенно высок у детей старших возрастов. В настоящее время эпидемическая ситуация по кори крайне неблагополучна.
Эпидемический паротит (свинка) - заболевание может осложняться серозным менингитом, в отдельных случаях воспалением поджелудочной железы. Свинка является одной из причин развития мужского и женского бесплодия, сахарного диабета у лиц старше 60 лет.
Краснуха - представляет большую опасность для беременных, которые могут заразиться от больных детей. Заболевание краснухой беременных очень часто приводит к развитию множественных уродств плода, выкидышам и мертворождениям.
Туберкулез - длительно текущая инфекция, затрагивающая чаще всего органы дыхания. В настоящее время распространен туберкулез с множественной лекарственной устойчивостью и развитием тяжелых форм заболевания, которые лечатся годами и могут заканчиваться инвалидностью и даже смертью. Наиболее важным в профилактике туберкулеза является своевременная туберкулинодиагностика (реакция Манту, диаскинтест).
Грипп – вирусное острое респираторное заболевание, который опасен быстрым развитием тяжелых осложнений с летальным исходом.
В настоящее время все больше родителей отказываются вакцинировать своих детей. С одной стороны они боятся, что, не сделав прививку ребёнку, они подвергают его здоровье опасности в будущем, с другой стороны родителям страшно, что у ребёнка на прививку разовьется тяжёлая реакция.
Насколько же обоснованы эти опасения?
Во–первых, в Российской Федерации функционирует системы оценки безопасности вакцин для здоровья населения и государственных испытаний вакцин. Перед тем как вакцина выпускается для массового использования, она проходит многоступенчатую проверку, которая включает в себя проведение различных опытов, экспериментов и клинических испытаний, которые оценивают степень безопасности той или иной вакцины.
Оценить тяжесть реакции на введение вакцины и при необходимости помочь ребенку может только медицинский работник.
Удмуртская Республика является эпидемически неблагополучной территорией по природно-очаговым и особо опасным заболеваниям (далее – ПОИ и ООИ) лептоспирозом, бруцеллезом и туляремией, сибирской язвой, бешенством и клещевым вирусным энцефалитом (на основании Постановлений Главного государственного санитарного врача по УР).
Благодаря проводимым профилактическим мероприятиям в республике не регистрируется заболеваемость среди людей бешенством, сибирской язвой, бруцеллезом и туляремией. Заболеваемость лептоспирозом за последние 3 года снизилась и в 2017г. зарегистрировано 4 случая заболевания (в 2016г. – 1 случай), по сравнению с 2014г. – 22 человека.
УР является территорий эндемичной по заболеванию клещевым вирусным энцефалитом (КЭ). Ежегодно в учреждения здравоохранения УР по поводу укусов клещей обращаются 13-16тыс. пострадавших.
Основным и эффективным способом защиты от клещевого вирусного энцефалита (далее – КВЭ) является иммунизация населения.
Привитым против КВЭ считается лицо, получившее законченный курс вакцинации и 1 (или более) ревакцинаций (всего 3 аппликации). В дальнейшем ревакцинация необходима каждые 3 года.
Вакцина для иммунизации детей в УР против КЭ ежегодно приобретается в республике в рамках Программы.
До периода активного использования вакцин с целью профилактики уровень заболеваемости в УР был более 30 на 100 тыс. населения, в последние 10 лет заболеваемость составляет 3-7 на 100 тыс. населения.
Благо дарим за предоставленную информацию Елену Данилову.
Первой успешной программой по устранению инфекционной нозологической единицы стала вакцинация против натуральной или черной оспы. Попытки к созданию вакцины от этого заболевания появились еще в XVIIIвеке. Врачи заметили, что у лошадей и коров возникает болезнь, которая по характеру сыпи очень похожа на натуральную оспу. Люди также заражались этой хворью, и у них инфекция протекала в доброкачественной форме: без лихорадки и смертельных исходов. Больные после этого не подвергались инфицированию человеческой формой оспы. Научный опыт по подтверждению этого открытия проделал Дженнер. После этого подобная вакцинация стала обязательной.
Примечательным стал 1967 год, когда ВОЗ принимает решение о массовой вакцинации человечества от оспы. Основное внимание уделялось странам Африки, где болезнь была широко распространена. На сегодняшний день заболевание полностью побеждено. Образцы натуральной оспы находятся в ладвух лабораториях на планете (В США и России). Новые случаи не фиксируются более 35 лет.
Управляемая инфекция должна передаваться от человека к человеку. При ней нет стадии скрытого переноса вируса. Она не должна иметь межвидовой передачи и природных резервуаров инфекции.
Вакцинация против оспы была прекращена в 1980, когда ВОЗ объявила о победе над смертельным вирусом.
Полиомиелит
Этот вирус также можно полностью устранить. Вакцины Солка позволяют обеспечить стойкий пожизненный иммунитет к этому заболеванию. Благодаря профилактическим мерам удалось ликвидировать заболевание в более чем 50 странах. Однако, очаги вируса остаются в Африке, где массовая вакцинация сильно затруднена.
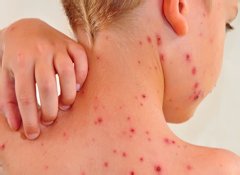
Эта инфекция была весьма распространена в XX веке. Она считалась опасной болезнью, у детей часто приводила к летальным исходам. Однако, на сегодняшний день заболеваемость удалось резко снизить. Вакцинация проводится препаратом с ослабленным штаммом вируса. Прививку делают в 1 год, ревакцинация проходит в 6 лет. Далее, человек приобретает стабильный иммунитет на 10-15 лет. Взрослых людей, имевших контакт с больными детьми, приходится вакцинировать заново.
Выезжая за границу на постоянное место жительства, не удивляйтесь, если вас попросят предоставить данные о вакцинации от кори. Вам даже могут отказать в открытии визы при отсутствии этой прививки.
Корь опасна своими осложнениями. В разгар болезни у некоторых пациентов развиваются менингиты и энцефалиты вирусного происхождения. У взрослых людей поражения мозга протекают крайне тяжело. Также во время кори могут возникать пневмонии: вирусные и бактериальные. Лечение требует назначения антибиотиков. Вирус может поражать сосуды, вызывая не только характерную сыпь, но и обширные очаги некроза, оставляющие после себя грубые рубцы.
При вспышках кори всех взрослых контактных лиц прививают вакциной. Детям старше 3 месяцев вводится иммуноглобулин, обеспечивающий пассивный иммунитет к заболеванию на 3 месяца. После года делается обычная прививка от кори.
Краснуха
Эта болезнь обычно протекает с симптомами средней тяжести. Во время заболевания возникает характерная сыпь, увеличивается задняя группа лимфоузлов на шее. Несколько дней держится температура. Однако, государство тратит большие деньги на устранение этого заболевания. Ежегодно закупается французская или американская вакцина, которая вводится деткам в 1 год с последующей ревакцинацией в 6 лет.
Болезнь передается от человека к человеку. Обычно заразиться можно от пациента с явной клиникой. Однако, инфекцию можно получить от больного со скрытой и атипичной формой. Также дети с врожденной краснухой могут передавать ее на протяжении 2 лет.
В отличие от остальных управляемых инфекций краснуха имеет бессимптомную форму. Следовательно, ее полное устранение затруднено.
Краснуха страшна во время беременности, когда вирус воздействует на несформировавшийся плод. При этом формируются пороки развития, которые делают будущего ребенка инвалидом (слепота, аномалии сердца, катаракта). В некоторых случаях плод становится нежизнеспособным. На ранних стадиях при контакте с больным показано прерывание беременности.
Женщины в возрасте до 25 лет проходят повторную ревакцинацию вакциной от краснухи (рудивакс). Это позволяет гинекологам не беспокоиться о возможности заражения беременной и плода.
Будьте бережны и внимательны к своему здоровью – выберите подходящего вам врача и запишитесь на приём по телефону: 8 (499) 969-20-36 (для жителей Москвы и Московской области).

Корь – острое вирусное инфекционное заболевание, сопровождающееся лихорадкой, общей интоксикацией, сыпью, поражением конъюнктив и верхних отделов респираторного тракта. Человеческий организм чрезвычайно чувствителен к вирусу кори: при контакте с больными люди, не привитые и ранее не болевшие корью, заболевают в 100% случаев.
Распространение. Источником инфекции является больной человек, который выделяет вирус во внешнюю среду. Вирус кори распространяется воздушно-капельным путем. Может распространяться на значительные расстояния с током воздуха.
Осложнения. Самым тяжелым осложнением при кори является энцефалит, который в 10% случаев становится причиной летальных исходов.
Профилактика. Единственное эффективное средство профилактики кори – вакцинация, как среди детей, так и среди взрослых. Вакцинация создаёт надежный, длительный иммунитет.
Плановая иммунизация против кори проводится в рамках регионального календаря профилактических прививок:
— Детям – в возрасте 12 месяцев; ревакцинация – в возрасте 6 лет.
— Взрослым, не привитым и не болевшим ранее, — в возрасте до 35 лет.
— Лицам из групп риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы, лица, работающие вахтовым методом, сотрудники государственных контрольных органов в пунктах пропуска через гос. границу) – до 55 лет.
С 1 апреля по 1 октября 2019 года в Москве проходит масштабная кампания по дополнительной вакцинации граждан против кори. Прививки могут сделать все, кто ранее не был привит от кори или не получил полный курс вакцинации.
Прививки взрослым и детям проводятся в медицинских организациях по месту прикрепления, а также в детских садах и школах. Прививки проводятся после обязательного осмотра врача.
Процедура по вакцинации займет у вас совсем немного времени и позволит защитить от кори.
Гепатит B — антропонозное (заболевание, возбудитель которого способен паразитировать в естественных условиях только в организме человека) вирусное заболевание, вызванное возбудителем гепатита В. Характеризуется медленным развитием болезни, длительным течением, возможностью формирования хронического гепатита, цирроза, рака печени.
Болеют гепатитом В люди всех возрастов.
Заразиться можно при попадании вируса в кровь, при повреждении кожи и слизистых оболочек. Источником заражения служит инфицированный человек больной как острыми, так и хроническими формами. Вирус содержится в крови, сперме, слюне, вагинальных выделениях. Характерным свойством вируса являются его высокая активность и устойчивость в окружающей среде. Для заражения достаточно поступления в организм самого небольшого количества крови, инфицированной вирусом (всего 0,0001 мл!). Передача происходит от инфицированной матери к ребенку во время прохождения его через родовые пути, при половом контакте с инфицированным человеком, при внутривенном введении наркотиков, в семьях больных хроническими гепатитом В при пользовании общими бритвенными приборами, зубными щетками и пр., в единичных случаях при нарушениях санитарно-противоэпидемического режима во время проведения разнообразных лечебно-диагностических манипуляций.
Основные клинические признаки: большинство людей не испытывают никаких симптомов во время острой стадии инфекции. У части людей могут выявляться общие симптомы: усталость и утомляемость, потеря аппетита, желтуха, тошнота, чувство дискомфорта в правом подреберье, изменения цвета мочи (темнеет) и кала (светлеет), боли в суставах. Для начинающегося гепатита В характерно, когда у заболевшего на фоне повышения температуры и интоксикации (недомогание, ухудшение самочувствия) появляется потемнение мочи и развивается желтуха. При гепатите В, помимо биохимических признаков повреждения клеток печени, обнаруживают соответствующие маркеры в крови. Наличие HBsAg, анти-HBc IgM, анти-HBc общий, HBeAg, анти-Hbe (маркеры гепатита В), HBV-ДНК в сыворотке крови подтверждает наличие гепатита В. Разные сочетания результатов этих анализов говорят о наличии инфекции в настоящем или прошлом, острой или хронической фазе гепатита В, активности вируса. По результатам анализов можно определить показания к лечению и оценить его эффективность.
Гепатит В представляет собой серьезную глобальную проблему здравоохранения. Он может вызывать хроническую инфекцию и подвергать людей высокому риску смерти от цирроза и рака печени.
При подозрении на заболевание, подозрение на контакт с инфекцией, следует немедленно обратиться к врачу.
Проведение полного курса вакцинации (не менее 3 прививок, без нарушения схемы вакцинации) приводит к образованию специфических антител к вирусу гепатита В в защитном титре. Вакцинация проводится в рамках Национального календаря профилактических прививок. Курс вакцинации состоит из 3-х прививок и проводится по схеме: 0-1-6 мес.
Используются вакцины: ▪ Регевак В ▪ Вакцина гепатита В рекомбинантная дрожжевая ▪ Вакцина гепатита В рекомбинантная (рДНК) ▪ Шанвак В ▪ Энджерикс В ▪ Эбербиовак.
Какие могут быть осложнения на введение вакцины? Побочные явления при вакцинации против гепатита В редки. В 5–10% возможны болезненность в месте введения вакцины, покраснение и уплотнение в месте инъекции, а также незначительное повышение температуры, жалобы на недомогание, усталость, боль в суставах, боль в мышцах, головную боль, головокружение, тошноту. Указанные реакции развиваются, в основном, после первых двух инъекций и проходят через 2–3 дня. Крайне редко могут развиться аллергические реакции немедленного типа у особо чувствительных лиц.
К противопоказаниям для проведения вакцинации относятся повышенная чувствительность к дрожжам и другим компонентам вакцины, сильная реакция или осложнение на предыдущее введение препарата, острые заболевания (вакцинация откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний).
Острое вирусное инфекционное заболевание, вызываемое вирусом краснухи, характеризующееся мелкопятнистой сыпью, увеличением лимфоузлов, умеренно выраженной лихорадкой
Источником инфекции является человек с клинически выраженной или стертой формой краснухи. Пути передачи — воздушно-капельный (при разговоре с больным, поцелуях) и вертикальный (от матери к плоду). Больной становится заразным за 1 неделю до появления сыпи и продолжает выделять вирус в течение 5–7 дней после появления высыпаний.
Основные клинические признаки: инкубационный (скрытый) период длится от 11 до 24 дней (чаще 16–20). Характерным проявлением краснухи является сыпь.
Сыпь, которая появляется в 50–80% случаев, обычно сначала выступает на лице и шее, затем в течение суток она появляется на туловище и на конечностях. Сыпь сохраняется 1–5 дней. Элементы сыпи представляют собой круглые или овальные розово-красные мелкие пятна. Особенно типично расположение сыпи на спине, ягодицах, внешней поверхности рук и передней поверхности ног. На подошвах и ладонях сыпь отсутствует. Иногда одновременно мелкие единичные высыпания появляются на слизистой оболочке рта.
Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. Наиболее тяжело краснуха протекает у взрослых: характерно повышение температуры тела (до 38–39 °C), головная боль, боли в мышцах, снижение аппетита, может развиваться артрит с болями в суставах, который длится обычно 3–10 дней.
Чем опасно заболевание? Особенно опасно заболевание краснухой в первые 3 месяца беременности — при этом нередко развиваются тяжелые врожденные пороки развития ребенка (синдром врожденной краснухи), возможна внутриутробная гибель плода. Самый высокий риск СВК существует для женщин детородного возраста не имеющих иммунитета к этой болезни (который вырабатывается либо в результате вакцинации, либо после перенесенной ранее краснухи).
Лечение проводится под контролем врача и обычно не требует госпитализации. Специфического лечения не требуется.
Самым эффективным средством профилактики является вакцинация.
Осложнения на введение вакцины: на введение краснушной вакцины реакции могут быть нетяжелые и встречаются редко: кратковременное повышение температуры до невысоких цифр, гиперемия в месте введения препарата, реже — воспаление лимфатических узлов. Иногда с 5-го по 12 –й день после прививки отмечаются симптомы краснухи: увеличение затылочных и заднешейных лимфоузлов, кратковременная сыпь. Все реакции характеризуются кратковременным течением.
Противопоказания для проведения вакцинации:
▪ тяжелые формы аллергических реакций на аминогликозиды (гентамицина сульфат) и на куриные яйца;
▪ первичные иммунодефицитные состояния, онкологические заболевания;
▪ сильная реакция (подъем температуры выше 40 градусов, отек, гиперемия или отек больше 8 см. в диаметре в месте введения препарата) или осложнение на предыдущую прививку;
Пневмококковая инфекция — группа различных по клиническим проявлениям заболеваний, обусловленных пневмококком. Чаще характеризуется поражением легких, но может вызывать и другие болезни (менингит, сепсис, ангину, эндокардит и др.)
Часто болеют лица старше 65 лет, лица с хроническими заболеваниями легких, сердечнососудистой системы, печени и др.
Инфекция передаются воздушно-капельным путем. Источником инфекции может быть человек (больные различными формами пневмококковой инфекции и здоровые бактерионосители).
Основные клинические признаки: симптомы зависят от формы и могут проявляться в качестве симптомов пневмонии, отита, менингита и т. д.
Инфекция опасна осложнениями, среди которых можно выделить пневмококковый сепсис, острый средний отит, воспаление легких, пневмококковый менингит которые отличаются тяжелым течением, могут привести к инвалидности или летальному исходу. Лечение: антибактериальная терапия (с определением чувствительности к антибиотикам) под наблюдением врача, амбулаторно или в стационаре в зависимости от тяжести заболевания.
Предупреждение заболевания: проведение прививок против пневмококковой инфекции.
Осложнения на введение вакцины: как правило, серьезных осложнений не отмечается. Местные: покраснение, уплотнение/отек, болезненность. Общие: повышение температуры, раздражительность, сонливость, рвота, диарея, снижение аппетита. Серьезные осложнения (лимфаденопатия, анафилактоидные реакции, коллаптоидные реакции, судороги, дерматит, зуд, крапивница) при использовании пневмококковой вакцины возникают редко.
Противопоказания для проведения вакцинации: сильные реакции на предыдущую дозу и гиперчувствительность к компонентам вакцин.
Профилактика управляемых инфекций.
Общество находится в безопасности, когда привито 80-95% населения, только при этом показателе охвата прививками вспышки инфекции не случится.
Прекращение иммунизации или недостаточный охват населения профилактическими прививками приводит к тому, что возобновляется или активизируется эпидемический процесс управляемых инфекций - появляются заболевания, ранее не выявлявшиеся или регистрируемые на спорадическом уровне, возникают эпидемические вспышки управляемых инфекций.
Вакцинопрофилактика - одна из самых эффективных и экономически целесообразных мер медицинского вмешательства, существующих в настоящее время. При сравнительно небольших материальных затратах достигается значительный положительный результат, отражающийся на здоровье и благополучии всего населения. Иммунизация ежегодно предотвращает миллионы случаев заболеваний управляемыми инфекциями, а также обусловленных этими заболеваниями смертности и инвалидности. При этом финансовые затраты значительно меньше, чем стоимость лечения.
Предупреждая возникновение и распространение управляемых инфекционных заболеваний, вакцинация обеспечивает значительную экономию средств, не поддающуюся оценке, что способствует повышению уровня жизни, производительности труда, облегчению доступа к образованию, медицинским услугам, а также снижению расходов на лечение.
Вакцинопрофилактика способствует увеличению
продолжительности жизни населения; подсчитано, что 25 лет из 30 можно смело приписать результатам иммунопрофилактики инфекций. Она является одним из важнейших факторов снижения детской смертности, увеличения продолжительности и качества жизни населения всех возрастных и социальных групп. Средняя продолжительность жизни в Европе только за счет вакцинопрофилактики увеличилась на 20 лет.
Вакцины эффективны в предупреждении ряда онкологических заболеваний, ассоциированных с патогенными микроорганизмами. Они стали важным компонентом лечения многих хронических инфекционных заболеваний.
В настоящее время многие люди полагают, что поскольку некоторые заболевания ликвидированы или встречаются редко, они уже не представляют угрозы для их здоровья и что вакцинопрофилактика более опасна, чем само инфекционное заболевание. Такое положение может привести к снижению уровня охвата населения вакцинопрофилактикой и как следствие этого - к возникновению и распространению управляемых инфекционных заболеваний.
Для профилактики управляемых инфекционных заболеваний разработан достаточный арсенал специфических препаратов. В России зарегистрирована и разрешена к применению 101 вакцина (в том числе 44
- зарубежного производства) против 35 инфекционных заболеваний.
Снижение заболеваемости в СССР в 1990 г. по сравнению с пиком заболеваемости в довакцинальный период составило: для дифтерии - 96,5%; для коклюша - 97,6%; для столбняка - 96,4%; для кори - 98,6%.Случаев паралитического полиомиелита не выявляли с 1990 г.
Анализ заболеваемости управляемыми инфекциями в России в довакцинальный период и после введения вакцинопрофилактики убедительно свидетельствует о ее эффективности. Так, средний показатель заболеваемости за период с 1984 г. по 2003 г. по сравнению с довакцинальным периодом снизился:
- корью - в 356 раз;
- столбняком - в 20 раз;
- дифтерией - в 799 раз;
- коклюшем - в 79 раз;
- краснухой - в 58 раз.
Известно, что некоторые инфекционные заболевания у взрослых протекают тяжело и могут стать причиной серьезных осложнений. Во время плановой диспансеризации, которую рекомендуется проходить всем без исключения, врачи непременно напоминают о необходимости равакцинации и составляют индивидуальный календарь прививок. Чтобы установить, насколько необходима человеку во взрослом возрасте
ревакцинация, проводится лабораторное исследование анализа крови на предмет наличия антител к тому или иному возбудителю.
Перед вакцинацией всех прививаемых осматривает врач с целью выявления лиц, которым она противопоказана. Перечень противопоказаний для разных препаратов варьирует в зависимости от биологических особенностей препарата и специфики физиологического статуса той группы населения, для иммунизации которой они предназначены. Ряд противопоказаний является общим для введения всех вакцинных препаратов. К ним относятся: острые инфекционные и неинфекционные заболевания; обострение хронических заболеваний; злокачественные заболевания крови и злокачественные опухоли; иммунодефицитные состояния; аллергические реакции на компоненты, входящие в состав вакцины.
Все прививки проводятся бесплатно вакцинами, разрешенными к применению на территории РФ, при проведении прививок используется стерильный расходный материал и одноразовые шприцы.
Аннотация научной статьи по наукам о здоровье, автор научной работы — Шамшева Ольга Васильевна, Колтунов И.Е.
В статье представлены показатели заболеваемости основных управляемых инфекций в мире и России, приведены меры по их снижению, что, в конечном итоге, должно провести к ликвидации заболеваний.
Похожие темы научных работ по наукам о здоровье , автор научной работы — Шамшева Ольга Васильевна, Колтунов И.Е.
Towards the Elimination of Preventable Diseases
The article presents incidence rates of major vaccine-preventable diseases in the world and the Russian Federation and cites mitigation measures that, in the end, must lead to the elimination of the diseases.
На пути ликвидации управляемых инфекций
О. В. Шамшева, И. Е. Колтунов
ГБОУ ВПО Российский национальный исследовательский медицинский университет им. Н. И. Пирогова МЗ РФ, Москва
В статье представлены показатели заболеваемости основных управляемых инфекций в мире и России, приведены меры по их снижению, что, в конечном итоге, должно провести к ликвидации заболеваний. Ключевые слова: вакцинопрофилактика, управляемые инфекции, календарь прививок
Towards the Elimination of Preventable Diseases
O. V. Shamsheva, I. E. Koltunov
Russian National Research Medical University named after N.I. Pirogov, Moscow
The article presents incidence rates of major vaccine-preventable diseases in the world and the Russian Federation and cites mitigation measures that, in the end, must lead to the elimination of the diseases.
Key words: vaccine-preventable diseases, immunization schedule
д.м.н., проф., зав. каф. инфекционных болезней у детей №2 РНИМУ; 117049, Москва,
Контактная информация: Шамшева Ольга Васильевна
4-й Добрынинский пер., 1, МДГКБ; (499) 236-01-55
В 1974 году ВОЗ приняла Расширенную Программу Иммунизации (РПИ), предусматривающую проведение вакцинации детей первого года жизни против шести инфекционных заболеваний (дифтерия, полиомиелит, корь, туберкулез, столбняк и коклюш). В результате уровень охвата прививками повысился с 5 до 80% в 1990 г., что предотвратило около 3 млн детских смертей из 130 млн ежегодно рождавшихся. Но это был лишь первый этап на пути снижения детской заболеваемости и смертности (РПИ-1). После завершения в 1990 г. РПИ-1 началась реализация РПИ-11, которая предусматривала дальнейшее (до 2000 г.) повышение охвата прививками против 6 указанных инфекций до 95% детей, а также расширение календаря за счет включения вакцинации против гепатита В, краснухи и достижение ликвидации полиомиелита к 2000 году. В современные календари профилактических прививок включены все вакцины, указанные в РПИ-11. Несмотря на то, что до сих пор не удалось достичь всех запланированных показателей, программа иммунизации, инициированная ВОЗ, прежде всего повлияла на предотвращение параличей и ассоциированной с корью смертности, снижение частоты заболеваний и прерывание трансмиссии вируса кори и полиомиелита от человека к человеку и индукцию популяци-онного иммунитета. Сегодня, благодаря осуществлению РПИ, ежегодно удается предотвратить более 1,35 млн случаев смерти от кори в развивающихся странах. В течение первых 10 лет 21 века действует РПИ-Ш, цель которой — прекращение циркуляции вирусов полиомиелита и кори, что позволит отменить эти вакцинации [1].
Успехи в борьбе с детскими инфекциями в России в предыдущие годы были достигнуты исключительно на пути реализации Национального календаря профилактических прививок. Уровень привитости против основных детских инфекций в нашей стране достиг 95—98%, т. е. удалось реализовать в полной мере принцип массовой, практически тотальной вакцинации, что привело к быстрому снижению заболеваемости управляемыми инфек-
циями [2]. Несомненно, тотальное наступление на инфекцию с помощью вакцин приносит плоды. В настоящее время благодаря вакцинопрофилактике, помимо натуральной оспы, ликвидированы столбняк новорожденных, полиомиелит; близки к элиминации корь, дифтерия; быстро снижается заболеваемость эпидемическим паротитом, краснухой, гепатитом В. С другой стороны, осуществление вакцинопрофилактики в глобальном масштабе вносит определенные коррективы на ее пути.
Ликвидация полиомиелита. Одним из самых успешных проектов в области вакцинопрофилактики стала ликвидация полиомиелита. С 1988 года заболеваемость полиомиелитом в мире снизилась на 99% и составила 1410 случаев в 2010 году против 350 000, что предотвратило более 8 миллионов параличей.
В настоящее время лишь четыре страны — Афганистан, Индия, Нигер и Пакистан — остаются эндемичными по сравнению со 125 странами в 1988 году. В прошедшем 2012 году было зарегистрировано 193 случая против 650 в 2011 г., в том числе в Индии — 0, в Пакистане — 54, Афганистане — 30, Нигере — 104 случая дикого полиомиелита. Среди неэндемичных территорий 5 случаев были зарегистрированы в республике Чад.
После сертификации ликвидации натуральной оспы в 1980 году, на 44-й сессии Всемирной ассамблеи здравоохранения в 1988 году, в работе которой принимали участие делегаты 166 государств, была принята резолюция о глобальной ликвидации полиомиелита в мире к 2000 году. Это положило начало Глобальной инициативе по ликвидации полиомиелита (ГИЛП), возглавляемой ВОЗ, совместно с Центром по контролю и профилактике заболеваний США (CDC) и Международным чрезвычайным детским фондом ООН (ЮНИСЕФ).
Уже в 1994 году Американский регион, включающий в себя 36 стран, был сертифицирован как свободный от полиомиелита. За ним последовали в 2000 году западная часть Тихоокеанского региона (37 стран и террито-
* — критическая оценка проводится спустя не менее 6 месяцев после выявления последнего случая полиомиелита, генетически связанного с заносом инфекции, датируемым 2009 г. (т. е. к концу 2010 г.). Задача прекращения каких-либо новых вспышек (т. е. начавшихся в 2010 г., 2011 г. или 2012 г.) подразумевает их прекращение в течение 6 месяцев после подтверждения первичного случая; ** — критическая оценка проводится спустя не менее 12 месяцев после выявления последнего случая полиомиелита, генетически связанного с возобновленной циркуляцией вируса (к концу 2011 г.).; *** — критическая оценка проводится спустя не менее 12 месяцев после выявления последнего случая полиомиелита, генетически связанного с местным типом вируса (к концу 2012 г.); контроль за изменением числа случаев заболевания полиомиелитом по сравнению с предыдущим годом будет осуществляться ежеквартально по каждой эндемичной стране для проведения оценки хода работ по достижению этого глобального этапа.; | — критическая оценка проводится спустя не менее 1 2 месяцев после выявления последнего случая полиомиелита, генетически связанного с местным типом вируса (к концу 2013 г.); Ц — сертификация может быть проведена по прошествии не менее трех лет после выявления последнего случая полиомиелита, при условии проведения надлежащего эпиднадзора на всей территории эпидемического региона.
Таблица 1. Международный план ликвидации полиомиелита
К середине 2010 г. К концу 2010 г. К концу 2011 г. К концу 2012 г. К концу 2013 г.
Прекращение всех вспышек полиомиелита, начавшихся в 2009г.* Прекращение возобновленной передачи всех полиовирусов ** Прекращение передачи всех полиовирусов по меньшей мере в двух из четырех эндемичных стран*** Прекращение передачи всех диких полиовирусов | Первоначальная критическая оценка промежуточных показателей за 2012 г. |Т
рий, включая Китай) и в июне 2002 года Европейский регион (51 страна, включая Россию).
Все регионы выполнили три условия, предъявляемые ВОЗ для их сертификации:
1. Отсутствие регистрации случаев заболевания полиомиелитом, вызванным диким полиовирусом, в течение, по меньшей мере, трех лет.
2. Проведение эпиднадзора за болезнью в соответствии с международными стандартами.
3. Демонстрация своих потенциальных возможностей в плане выявления завозных случаев заболевания полиомиелитом, уведомления о них и принятия соответствующих мер по их ликвидации.
О беспрецедентном уровне эпиднадзора за полиомиелитом свидетельствует своевременное выявление случаев острого вялого паралича. Частота случаев неполи-омиелитных ОВП в 2011 г. снизилась, по сравнению с 2009 г. и составила 0,10 против 0,59 на 100 000 населения соответственно.
В рамках ГИЛП был разработан стратегический план с бюджетом на период 2010—2012 гг., который был поддержан на 63 сессии Всемирной ассамблеи здравоохранения. Этот план включает в себя две задачи:
1) достижение порогового уровня напряженности иммунитета населения, необходимого для предотвращения передачи дикого полиовируса в районах Африки и Азии, где он еще циркулирует;
2) снижение рисков распространения полиовируса между странами и повторного инфицирования районов, свободных от полиомиелита.
Бюджет стратегического плана составляет 2,6 млрд. долл. США при глобальном дефиците финансирования в размере 1,3 млрд. долл. США, включая недостающую сумму в 234 млн. долл. США на 2010 г. (по состоянию на 26 мая 2010 г.).
При условии финансирования и реализации в полном объеме настоящий Стратегический план может привести к ликвидации остающихся резервуаров дикого полиови-руса к 2013 году во всем мире, подготавливая почву для окончательной сертификации этого достижения и прекращения использования ОПВ в глобальном масштабе (табл. 1).
Ликвидация дифтерии. Одним из самых успешных и эффективных по стоимости мероприятий общественного здравоохранения является ежегодная иммунизация против дифтерии, столбняка, коклюша и кори, позволяющая предотвратить случаи смерти от этих заболеваний во всех возрастных группах.
По оценкам ВОЗ, в 2010 году 109 миллионов детей в возрасте до одного года были вакцинированы тремя дозами вакцины против коклюша-дифтерии-столбняка (КДС3). В 2011 году около 107 миллионов детей грудного возраста в мире получили три дозы вакцины КДС3. К 2011 году в 130 странах был обеспечен, по меньшей мере, 90-процентный охват КДС3. Однако 19,3 миллиона детей этого же возраста ежегодно не получают вакцины КДС. Около 70% этих детей живут в 10 странах, а более половины из них — в регионах Африки и Юго-Восточной Азии. Тем не менее, уязвимые группы населения существуют во всех странах, в т. ч. около 1 миллиона детей, рождающихся ежегодно в Европейском регионе, также не заканчивают полного курса вакцинации.
В России на фоне высокого уровня охвата прививками детского населения, наблюдаемого в течение последних лет, заболеваемость дифтерией продолжает снижаться: в 2011 и 2012 гг. наблюдалось всего по 7 случа-
ев, в том числе у 1 и 3 подростков до 17 лет соответственно. Показатель заболеваемости по стране составил 0,00 против 0, 1 в 2010 году [3].
Ликвидация столбняка. К концу 2011 года вакцина, предотвращающая столбняк матерей и новорожденных, была введена в календари прививок более чем 100 стран. Охват вакцинацией, по меньшей мере, двумя дозами, оценивался на уровне 70%, и в результате иммунизации было защищено, по оценкам ВОЗ, 82% новорожденных детей. Столбняк матерей и новорожденных остается проблемой общественного здравоохранения в 36 странах, преимущественно в Африке и Азии. Ежегодно в мире, по официальным данным, от столбняка умирает более 250 тысяч человек, из них 80% случаев приходится на новорожденных.
Для достижения ликвидации необходимо поддержание высокого уровня охвата трехкратной иммунизацией АКДС и соответствующими бустерными дозами во всех возрастных группах [4].
Устранить споры столбняка из окружающей среды практически невозможно, поэтому также необходимо основное внимание уделять повышению качества медицинских услуг первичного звена здравоохранения.
В России в результате целенаправленной активной иммунопрофилактики столбняк новорожденных не регистрируется с 1 975 г. В последние десятилетия болеют, главным образом, лица старшего возраста, ранее не привитые или утратившие иммунитет против столбняка.
Показатели заболеваемости столбняком стабилизировались на уровне 0,01 на 100 тыс. населения — ежегодно регистрируются от 10 до 15 случаев заболевания, 30—45% заболеваний приходятся на жителей сельской местности.
Ликвидация кори. Несомненным успехом вакциноп-рофилактики являются достижения на пути ликвидации коревой инфекции. Еще в 1994 году Американский регион первым провозгласил своей целью ликвидацию кори к 2000 г., а в 1998 г. еще два региона поставили задачу ликвидировать корь: Европейский регион — к 2007 г., Восточно-Средиземноморский — к 2010 г.
С 1998 г., когда была поставлена цель элиминации кори, показатель заболеваемости в Европейском регионе снизился со 110 случаев на 1 миллион жителей до самых низких за всю историю уровней: Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Причины, вследствие которых в России произошло ухудшение эпидситуации по кори, аналогичны тем, которые вызвали вспышки на остальной территории Европейского Региона. Они были сформулированы на совещании Стратегической консультативной группы экспертов по иммунизации в ноябре 2011 года и касались в основном низкого уровня охвата прививками ( 80% контингента, и для которых снижение числа случаев или элиминация СВК считается приоритетной задачей здравоохранения, а мобилизация существующих ресурсов может гарантировать внедрение существующей стратегии.
Ликвидация паротита. Стратегия борьбы с паротитом должна составлять единое целое со стратегией борьбы или элиминации кори и краснухи, особенно в тех странах, где применяется тривакцина против кори-паротита-краснухи. Также как и при краснухе, недостаточный охват прививками против паротита может привести к эпидемиологическому сдвигу заболеваемости в сторону старших возрастных групп, что, в свою очередь, вызовет увеличение роста заболеваемости и осложнений, по сравнению с допрививочным периодом. Поэтому плановая иммунизация против паротита рекомендована странам с эффективной программой иммунизации и высоким уровнем охвата прививками против кори и краснухи (более 80%). К концу 2011 года вакцина против паротита была введена на общенациональном уровне в 120 странах.
Ликвидация гепатита В. К концу 2011 года вакцина против гепатита В для детей грудного возраста была введена на общенациональном уровне в 180 странах. Глобальный охват вакциной против гепатита В оценивается на уровне 75%.
Проведение массовой иммунизации населения против гепатита В в мире РФ, позволило в 5 раз снизить заболеваемость острым гепатитом В (ОГВ): с 8,6 в 2005 году до 1,42 на 100 тыс. населения в 2012 году [3, 7].
Среди детей до 14 лет этот показатель снизился в 16,5 раз, составив 1,98 и 0,12 на 100 тысяч в 2005 и 2012 годах соответственно. Общее количество заболевших ОГВ детей уменьшилось соответственно с 440 до 26 человек.
Значительное увеличение иммунной прослойки за последние годы способствовало двукратному (в 2,3 раза) снижению в стране уровня носительства ВГВ (с 50,5 в 2005 году до 21,17 на 100 тыс. в 2012 году), у детей до 14 лет число носителей сократилось до 1,16 на 100 тыс. Эпидемиологическое неблагополучие по вирусным гепатитам, в том числе по гепатиту В, имевшее место в предыдущие 15 лет, стало причиной ежегодной регистрации относительно высоких показателей заболеваемости хроническими формами гепатита В (ХВГ) — 12,64 на 100 тыс. населения в 2012 г. При этом заболеваемость хроническими формами гепатита В детей до 14 лет снизилась в
2,95 раза (с 2,3 в 2005 году до 0,56 на 100 тыс. в 2011 году).
Таким образом, опыт показывает, что снижение заболеваемости ОГВ до нулевых показателей, ХГВ и носи-тельства ВГВ возможно лишь с помощью проведения многолетней массовой вакцинации взрослого и детского населения. На пути ликвидации этой инфекции большую роль играет охват прививками. По данным Роспотреб-надзора, к началу 2012 года оставались не привитыми около 15 млн взрослых, подлежащих прививкам против гепатита В в рамках Национального календаря профилактических прививок. В 2012 году согласно планам профилактических прививок подлежало вакцинации 7,1 млн детей, подростков и взрослых, из них 5,4 млн — в возрасте 18—55 лет.
Реализация широкомасштабной вакцинопрофилакти-ки населения в рамках Национального календаря профилактических прививок в перспективе позволит ликвидировать в РФ острый гепатит В, обеспечить прекращение вертикальной передачи ВГВ от матери ребенку. Ликвидация острого гепатита В явится первым этапом элиминации гепатита В в Российской Федерации.
Несмотря на значительный прогресс, достигнутый за последнее десятилетие в охвате вакцинами против основных управляемых инфекций в мире, многие проблемы по-прежнему до сих пор не решены. Целью является обеспечение к 2020 году охвата прививками против основных управляемых инфекций ^90% в масштабах каждой страны. На очереди — прекращение циркуляции вирусов полиомиелита и кори, что позволит в дальнейшем отменить эти вакцинации. Вместе с тем необходимо учитывать вакцинозависимость человечества, когда в условиях массовой иммунизации происходит возврат управляемых инфекций, если число привитых снижается ниже критического уровня.
2. Учайкин В.Ф. Национальный календарь профилактических прививок: достоинства и недостатки // Детские инфекции. — 2004. — №2. — С. 4—8.
3. Сведения об инфекционных и паразитарных заболеваниях за январь-декабрь 2012 // Детские инфекции. — 2013. — №1. — С. 3.
4. Шамшева О.В. Региональные календари прививок как этап к совершенствованию профилактической работы в России. Опыт зарубежных стран // Детские инфекции. — 2010. — №4. — С. 4—9.
5. О дополнительных мерах по ликвидации кори на территории РФ: постановление Роспотребнадзора. — 14.09.2011. — №120.
6. Учайкин В.Ф., Молочкова О.В. Случится ли эпидемия кори в России? // Детские инфекции. — 2012. — №2. — С. 3—4.
7. Шахгильдян И.В. Современные эпидемиологические особенности и состояние вакцинопрофилактики гепатита В в Российской Федерации // И.В. Шахгильдян, М.И. Михайлов,
B.А. Хухлович // Детские инфекции. — 2005. — Т.4, №2. —
Читайте также:


