Уреплазменная инфекция у женщин лечить или нет
Бактерии уреаплазмы по своей величине такие же микроскопические, что и вирусы. Они не обладают собственной оболочкой и ДНК структурой. Присутствуют рибосомы и прокариотический нуклеоид, строение бактерии представляет собой микрокапсулу с цитоплазматической мембраной.
Причины появления уреаплазмоза у женщин
Уреаплазма – это внутриклеточный болезнетворный паразит, обитающий на слизистой оболочке мочеполового канала, является представителем условно-патогенной микрофлоры. То есть он всегда присутствует в нас, но появление в большом количестве приводит к болезням. Вопрос состоит в другом – как бактерия попадает в организм, и какие факторы влияют на ее активность.
К основным причинам инфицирования относится половой контакт и не соблюдение элементарной личной гигиены.
- длительные хронические недуги;
- хирургические операции, химиотерапия и т. д.;
- неправильное питание;
- отсутствие активного образа жизни;
- переохлаждение;
- перегрев;
- наличие пагубных привычек – алкоголь, курение, наркотики;
- частые стрессы и расстройства нервной системы;
- низкий уровень социальных благ – нищета, проживание в неприспособленных помещениях;
- прием гормональных успокоительных и других видов лекарственных препаратов.

Откуда берется уреаплазма у женщин, причина возникновения чаще всего — половой контакт. Обосновавшись на головке мужского полового органа, она проникает при акте в женское влагалище. От женщины через смазочные вещества, слизь к мужчине. Заражение может произойти и при оральном сексе.
Не исключено инфицирование плода от носительницы матери при внутриутробном развитии.
Заражение может произойти через околоплодные воды, в момент прохождения плода через родовой канал. В данном случае не всегда малыш получает от матери болезнь, случаются также рождение совершенно здоровых детей. Но есть одна особенность – ребенок женского пола чаще заражается. Мальчикам в этом смысле повезло. Мало того, что они на порядок реже заражаются, так и заболевание имеет в большинстве случаев свойство самоизлечиваться.
Существуют повышенные риски, когда может проявиться уреаплазма у женщин, причины возникновения:
- половой контакт без защитного барьера (незащищенный секс);
- частая смена полового партнера;
- половые контакты в раннем возрасте;
- использование чужого мыла, полотенца.
Статистические данные в отношении урогенитального инфицирования варьируются от 10 до 80%. Как правило, обнаруживается у ведущих активную сексуальную жизнь людей и чаще всего у тех, кто имеет 3 и более половых партнеров.
Главная способность микроорганизма – легкое преодоление мембранной защиты клеток и сцепление с их поверхностью. Именно таким образом она попадает в мочеполовую систему, цепляясь за слизистую эпителия и проникая в цитоплазматическую жидкость. Далее происходит продуцирование фермента, растворяющего иммуноглобулин А и происходит размножение. По этой причине иммунитет женщины падает и не способен защитить организм от атаки агентов.
При низкой активности патогена протекает практически бессимптомно. При высокой из-за повышения проницаемости тканей проявляется симптоматика, разрушаются клетки эпителий.
Виды уреаплазмы
Микробиологи обнаружили 14 биоваров бактерии, но при исследовании на серотип выявлено 3 вида, способных вызвать воспаления. К ним относятся:
У каждого из них отсутствует ДНК структура и стенка клетки.
Относится к семейству микоплазмоза. Но размножаться и жить она может только внутри клетки. По этой причине ее долго невозможно распознать.
Уреаплазмоз обитает на слизистой влагалища у женщин. И с помощью фермента уреазы расщепляет мочевину и формируется аммиак. При размножении возникает воспалительный процесс в половых органах.
- Высока вероятность формирования камней в мочевыводящих каналах.
- Угнетаются защитные свойства организма за счет выработки антител к иммунитету.
Зачастую данный вид инфекции активируется при наличии таких недугов, как гонорея, хламидиоз. Инкубационный период парвум – до 4-х недель.
Легко внедряется в эпителии слизистой половых органов и обладает большим риском инфицирования.
При оптимальном уровне иммунитета заболевание вряд ли будет развиваться, так как вид уреалитикум не способен угнетать антитела. Разрушает клетки крови и семенной жидкости.
Вид приводит к формированию спаек, непроходимости труб, риску бесплодия, внематочной беременности.
Как и вышеописанные биовары — представитель нормальной микрофлоры, место обитания паразита – мембрана половых клеток. Разрушая их, приводит к воспалительным процессам. Обычно им больше рискуют заразиться представители мужского пола.
Для адекватного и быстрого избавления от заболевания необходимо выявить вид с помощью детальных и специальных исследований. Уреалитикум можно определить только при увеличении его количества. Парвум и Специес обнаруживаются при лабораторных исследованиях по истечению срока инкубации.
Носители уреаплазмоза
Одна из самых распространенных бактерий уреаплазма может годами не обнаруживаться и мирно обитать в теле, отлично свыкаясь с микрофлорой. Именно по этой причине паразиты относятся к условно-патогенным. Опасность грозит только при создании условий – падении иммунитета, стрессов и других. А до этого момента женщина является носителем инфекции.
Важно: некоторые врачи при обнаружении микроорганизма тут же назначают терапию, в которой нет никакой необходимости. Их наличие еще не означает активную фазу болезни.
Согласно статистике до 80% населения может быть носителем паразитического уреаплазмоза и не подозревать об этом. Поэтому нужно понимать, что высок риск инфицирования или передачи сексуальному партнеру.
Симптомы уреаплазмоза у женщин

Как уже известно, заболевание может протекать бессимптомно. Патологические симптомы если и проявляются, то напоминают массу других заболеваний.
- Вагинит: обильные выделения из влагалища, зловонный запах, густая консистенция. Наблюдается при вагинозе.
- Цервицит: при мочеиспускании жжение, дискомфорт.
- Частое мочеиспускание.
- Боли острые или тупые в нижней области живота.
Больные нередко путают перечисленные явления с менструальным циклом, простудой, стрессом и другими заболеваниями.
Уреаплазмоз и беременность
Изучаемая нами инфекция относится к тем, на которые каждая дама обязана обратить внимание. При планировании семьи в обязательном порядке следует пройти обследование, и вот по каким основаниям:
Исходя из перечисленного, стоит понимать, что опасный паразит должен быть выведен из организма до наступления счастливой беременности.
В случае если симптомы уреаплазмы возникли у женщины при беременности, то последствия могут быть плачевными. Нередко формируется фетоплацентарная недостаточность – у малыша развивается дефицит кислорода, полезных веществ. Данный фактор может спровоцировать выкидыш.
До сих пор идут споры о влиянии микроорганизма на репродуктивные функции. Многие доктора указывают на некоторые случаи бесплодия, преждевременного выкидыша и других проблем наличием уреаплазмы.
Опасен уреаплазмоз у женщин и для малыша, рискующего заразиться через околоплодные воды и во время выхода плода через родовые каналы.
В большинстве случаев ребенок не заражается, так как защищен пленкой (плацентой). Но в 50% случаев он может приобрести инфекцию именно через родовые пути.
Современная медицина располагает рядом эффективных средств для терапии у беременной на третьем триместре. Наличие бактерии уже не является причиной для преждевременного прерывания.
Диагностика уреаплазмы
Чтобы подтвердить или опровергнуть симптомы или наличие уреаплазмоза у женщин, необходимо провести следующие виды лабораторных анализов:
- Выделения из влагалища исследуются в селективной среде: в течение трех дней культура развивается и размножается, благодаря чему ее можно отличить от других видов инфекционных болезней.
- ПЦР на определение возбудителя – полимерная цепная реакция: в течение 24 часов после соскоба определяется видовая принадлежность.
- Серология: исследование анализа крови на определение антител и антигенов. Особенно важно обследование при рецидивах, бесплодии и осложнениях.
Специалисты рекомендуют чаще проводить исследования пережившим воспаление матки, придатков, выкидыши, проблемы с менструальным циклом, при эрозии, хронических кольпитах.
Лечение уреаплазмоза у женщин
Важным моментом при обнаружении бактерии является обязательная терапия обоих половых партнеров.
Лечение заболевания при беременности обязательно в любом случае. Методы, вид лекарственных препаратов зависит от срока беременности и особенностей его лечения. В случае возникновения угроз прерывания, обострения хронических недугов — терапия применяется только при наличии осложнений. При благополучном течении, лечение проводят на 30 неделе для устранения инфекции в родовых каналах.
Наиболее эффективным средством при лечении являются препараты антибиотического ряда. Применяются три группы:
Какой из препаратов выбирать – решает лечащий врач, основываясь на показаниях исследований, общей картине заболевания, состояния иммунной и других систем пациента. В любом случае, существуют правила, которые следует соблюдать:
- Лечиться должны оба партнера.
- Категорически нельзя вносить самостоятельные поправки в схему терапии.
- Не допускается прерывание лечения, необходим комплексный и полный курс.
Важно: врачи рекомендуют ограничить половые контакты, но лучше исключить их на время лечения полностью.
В некоторых случаях показано применение сразу двух видов препаратов, но только при наличии сопутствующих инфекционных патологий. Курс лечения зависит от выбранного лекарства:
- кларитромицин – одна-две недели;
- доксициклин – до 10 дней;
- эритромицин — до одной недели;
- аминогликозиды – до 10 дней;
- азитромицин (1 грамм) – однократный прием.
Наиболее эффективными считаются антибиотики полусинтетического типа – группа тетрациклинов.
Лечение может вызвать побочные эффекты:
- головокружение;
- головную боль;
- тошнота;
- рвота;
- рези в животе;
- диарею.
Применение любых лекарственных форм может стать причиной аллергической реакции, проявляющейся через:
- сыпь;
- покраснение и отек кожи;
- зуд;
- кашель;
- чихание, насморк;
- отек Квинке, анафилактический шок.
Все перечисленные моменты могут быть угрозой для жизни, по этой причине важно определить, есть ли аллергия на те или иные наименования.

Прием антибиотических средств влечет за собой уничтожение не только болезнетворных патогенных бактерий, но и здоровой флоры. Но без них вылечить болезнь совершенно невозможно. Для восстановления микрофлоры потребуется прием пробиотиков и пребиотиков. В состав данных средств типа Апилак, Лактобактерин, Бифидумбактерин, Лактусан входят полезные виды бактерий. Выпускаются в форме сиропа, свечей и т. д.
В виду того, что микроорганизм способен размножаться при падении уровня иммунитета, важной составляющей лечения является ее повышение. Назначаются иммуностимуляторы и иммуномодуляторы типа:
Препараты выпускается в форме сиропа, таблеток, инъекций. Также применяются свечи Виферон, обладающие отличным эффектом и прекрасной сочетаемостью с другими лекарствами.
Важная роль в комплексном подходе отводится применению физиотерапевтических процедур, предназначенные для устранения осложнений и усиления иммунитета:
- Массаж для устранения спаек в трубах.
- Лечение грязью для терапии и профилактики воспалительных процессов.
- Гирудотерапия. Метод позволяет устранить спаечный процесс, снять воспаление и повысить иммунитет.
- Облучение крови (внутривенно). Усиливает иммунитет, устраняет воспаление.
- Электрофорез. Отличный способ истреблять колонии патогенной флоры.
- Озонотерапия. Внутривенно вводятся препараты, в состав которых входит озон, что активизирует защитные функции человеческого организма.
- Магнитотерапия. Метод активирует циркуляцию крови, открывает доступ кислорода к мельчайшим капиллярам, улучшает защитные силы организма и устраняет воспаления.
Существует еще масса физиотерапевтических видов воздействия на бактерию, весьма эффективных в комплексном лечении. Определиться с выбором и количеством сеансов должен только специалист – гинеколог.
Профилактика уреаплазмоза у женщин
Известно, что бактерия уреаплазма является представителем условно-патогенной микрофлоры. И ее наличие в анализах не означает, что у человека присутствует заболевание. Но что же делать, чтобы не стать жертвой неприятного недуга? Следует выяснить, что такое уреаплазмоз, и соблюдать меры профилактики. Заболевание передается в основном половым способом, поэтому необходимо:
- Использовать презерватив при каждом половом контакте;
- Быть осмотрительной в выборе сексуального партнера;
- После случившегося контакта тщательно под проточной водой промыть влагалище;
- Если присутствуют случайные половые связи – регулярно обследоваться.
В обязательном порядке пройти обследование организма и исследование анализов при планировании беременности.
ТОП-5 проверенных клиник венерологии
Источники
Инфекционные заболевания у женского пола не редкость. Особенно в современном мире. К таким проблемам относится и уреаплазмоз у женщин. Уреаплазменная инфекция, что это такое, какая симптоматика и первопричины, как лечить недуг? Уреаплазмоз относится к воспалительным инфекциям, возникающим в мочеполовой системе. Его возбудителями являются грамотрицательные микробы. Уреаплазма в медицине почти не встречается в качестве самостоятельного недомогания, ее часто выявляют вместе с хламидиями и микоплазмой (микоплазмоз).
Что такое уреаплазма парвум и уреалитикум
Причины возникновения заболевания
Положительная почва для размножения уреаплазмоза у женщин и скорость распространения микробов в мочеполовой системе базируется на следующих причинах:
- значительные изменения в иммунной системе (сильное ослабление иммунитета);
- вынашивание ребенка или прерывание беременности;
- хронические инфекционные заболевания;
- гормональные сбои в период менструации.
Основные признаки и симптомы у женщин
Симптоматика уреаплазмы в женском организме иногда обнаруживается случайно, посредством диагностики другого заболевания. При других обстоятельствах признаки уреаплазмоза распознаются без проблем. Вот некоторые из них:

- Если влагалищные выделения в норме, то они бесцветны и не пахнут. Выделения желтого окраса, имеющие неприятный душок, сигнализируют о наличии уреаплазмы.
- Болевые ощущения, значительный дискомфорт во влагалище при занятиях сексом и по завершению соития – частые признаки уреаплазмоза.
- Уреаплазмы могут проявляться в качестве резей в нижней части живота (говорят о вероятном поражении инфекцией придатков и матки).
- Если заражение уреаплазмозом имеет орально-генитальный характер, то возникают признаки свойственные ангине (налет на миндалинах, боль в горле).
- Учащение мочеиспускания, вызывающее жжение, неприятные ощущения в мочеиспускательном канале.
Если уреаплазма не вызывает дискомфорта, болевых чувств, ее все равно необходимо обязательно искоренять. Своевременное обращение к профильному специалисту не позволит инфекционному недугу развиваться, поможет избежать осложнений, в числе которых хронический уреаплазмоз (требует длительной и сложной терапии). Необходимо следить за своим здоровьем постоянно.
Методы диагностики
Диагностирование уреаплазмоза в организме осуществляется несколькими способами. Пациент должен сдать ряд анализов, подтверждающих или опровергающих наличие уреаплазматической инфекции у человека. Медики используют четыре основных методики, чтобы обнаружить уреаплазму в женском организме:

- Самым точным способом определения уреаплазмоза считается анализ ПЦР. Когда при помощи популярной методики находят уреаплазму, то диагностика продолжается. Правда, этот способ не используется для проверки результатов лечения уреаплазмоза urealyticum у женщин.
- Еще один неплохой метод вычисления уреаплазмы – серологическая метода, которая находит антитела к структурам вредоносных микробов.
- Для определения численности возбудителей уреаплазматической болезни применяется бактериологический анализ-посев.
- Следующий и заключительный способ диагностики уреаплазмоза – ПИФ (прямая иммунофлюоресценция) и ИФА (иммунофлюоресцентный анализ).
Анализ на уреаплазму выполняется следующим образом. Врач берет соскоб из влагалищных сводов, канала шейки матки или слизистой уретры женщины. Периодически для выявления уреаплазмы у пациента берут кровь и мочу. Несколько простых, но важных правил подготовки к сдаче анализов на диагностирование уреаплазмоза:
- прерывание курса лекарств антибактериальной группы за две-три недели до сдачи анализа;
- при сборе биологического материала из уретры, врачи советуют не мочиться на протяжении 2 часов до соскоба;
- когда у женщины идут месячные, анализы на уреаплазмоз не берут;
- кровь нужно сдавать исключительно натощак, иначе результаты анализов на уреаплазму могут быть ошибочными;
- если сдается моча, то лучше собрать порцию, которая располагалась в мочевике не менее 6-7 часов.
Как лечить уреаплазмоз у женщин
Лечебные средства для устранения уреаплазмоза могут быть различного характера. Основной группой целебных препаратов считаются антибактериальные таблетки, свечи. Лекарства от уреаплазмы подразделяются на три группы:
Лечебный процесс уреаплазмоза антибактериальными препаратами делится на два вида: таблетки-антибиотики (системная терапия) и вагинальные свечки (местная терапия). Достичь действенного результата удается с помощью сочетания этих методик. Лечебные препараты:
Схема лечения уреаплазмы у женщин
- Доктор выписывает противомикробные, иммуностимулирующие средства.
- Восстанавливается индивидуальная микрофлора кишечника, влагалища, разрушенная уреаплазмой. Для этого больная должна употреблять полезные лакто- и бифидобактерии.
- Весь период избавления от уреаплазматической инфекции нужно воздерживаться от половой жизни.
- Врачом назначается местное лечение ректальными, влагалищными свечами.
- Составляется специальная диета, исключающая алкоголь, жирное, жареное, приправы, соусы.
Уреаплазмоз иногда можно излечить с помощью народной медицины. Ингредиенты для приготовления домашних лекарств лучше приобрести в городской аптеке. Предлагаем несколько эффективных народных рецептов для борьбы с уреаплазмой в женском организме:

- Победить уреаплазму нам помогут корни солодки, левзеи, копеечника, череда, шишки ольхи, цветы ромашки аптечной. В емкость высыпаем по 1-ой столовой ложке каждого компонента. Полученное необходимо тщательно измельчить, смешать. Стаканом кипятка заливаем одну ложку сбора, настаиваем 8-10 часов. Настойку следует употреблять три раза в сутки перед едой по 1/3 стакана.
- Для приготовления следующего народного снадобья от уреаплазмоза берем тимьян, багульник, тысячелистник, череду, почки березы, корни левзеи, кровохлебки. Измельчаем все ингредиенты, перемешиваем, взяв их в одинаковом количестве (1 ст. л). Одну ложку травяной смеси заливаем стаканом горячей воды. Настаиваем около 9-10 часов. Лекарство пьется по полстакана перед приемом пищи два раза в день.
Чем лечат уреаплазму у беременных
Профилактика заболевания
Профилактические мероприятия для предупреждения женского уреаплазмоза:
- постоянное поддержание иммунитета в надлежащем состоянии (закаливание, витамины, здоровое питание);
- применение барьерных способов предохранения против уреаплазмоза;
- отказ от случайной интимной близости с разными партнерами;
- строгое соблюдение правил интимной гигиены;
- уреаплазмоз необходимо лечить не только у женщины, но и у постоянного сексуального партнера.
Видео об инфекции уреаплазма у женщин
Если вы хотите узнать более подробную информацию о уреаплазматической женской инфекции, то можете просмотреть видео ролики и фото ниже. Из полезной видеозаписи вы узнаете, что представляет собой уреаплазмоз, услышите о симптоматике недуга, путях попадания в организм. Врач расскажет, как лечить уреаплазму, какие профилактические меры против уреаплазматической инфекции существуют на сегодняшний день. Это обезопасит вас от опаснрго недуга.

Хронический уреаплазмоз у женщин — довольно распространенный в наши дни диагноз. Причина этого печального явления — наблюдаемое тотальное ослабление иммунитета.
Помимо того, что это заболевание может стать причиной других недугов (пиелонефрит, цистит, воспаление придатков), уреаплазмоз может привести к таким трагическим последствиям, как преждевременные роды, осложнения беременности и даже самопроизвольный аборт у женщин, простатит и бесплодие у мужчин.
О том, что в организме есть уреаплазма, могут подсказывать такие симптомы:
- частые позывы к мочеиспусканию;
- мочеиспускание с болезненными ощущениями и жжением;
- боль в нижней части живота (симптоматика воспаления придатков или воспалительных процессов в матке);
- выделения из влагалища, вначале прозрачные, затем желтые или желто-зеленые, с неприятным запахом;
- половой акт сопровождается болевыми ощущениями;
- нарушение половой функции (дисменорея, бесплодие).
Постановка диагноза возможна только по результатам анализов.
Надо ли лечить?

Хотя уреаплазма парвум и относится к условно-патогенным организмам и теоретически лечение не обязательно, его не удастся избежать в период острого воспалительного процесса.
Иногда бывает так, что проблема игнорируется, а через пару лет трансформируется в тяжелый простатит. Пример приведен в конце статьи. К сожалению иногда пациенты обращаются за помощью в очень запущеных случаях, например, когда пропадает эрекция или не удается забеременеть.
Такой мысли не допускают и врачи, составляя алгоритм эффективной терапии. Первым пунктом в нем окажутся антибактериальные препараты (антибиотики), подобраны конкретно под уреаплазмоз.
Почему инфекция не лечится?
Главная причина того, что не удается избавиться от уреаплазмы – это неразборчивость в сексуальных связях, частая смена половых партнеров.

Уреаплазма – инфекция, передающаяся половым путем, поэтому при появлении подозрения, необходимо проконсультироваться с доктором.
Чем раньше это будет сделано, тем выше шанс защитить полового партнера от заражения, исключить переход заболевания в хроническую форму, которая влечет за собой множество неприятных последствий.
Вторая причина, как это ни печально – неквалифицированные доктора. Реальность такова, что далеко не все медики имеют достаточный опыт и знания, а кто-то из них находится в плену заблуждений и устаревших догм. Врачи тоже люди со своими проблемами.
Главное помнить, что вы как пациент имеете право получить результат. Если результата нет, помогает беседа с главврачом или звонок в Минздрав.
Следующая по популярности причина – неквалифицированные пациенты :) Да, наплевательское отношение к собственному здоровью и к рекомендациям врача – тоже не редкость и частично вытекает из предыдущего пункта.
Чтобы избежать такой ошибки, полностью соблюдайте указания медперсонала, вовремя обращайтесь за помощью и будьте предельно откровенны.
Иногда пациенты проходят повторное лечение уреаплазмоза, поскольку с первого раза заболевание не лечится. Проблема заключается в том, что даже самые современные и действенные антибиотики не способны навсегда избавить пациента от паразитов, если у него снижен иммунитет.
Секс при лечении запрещен, но многие игнорируют это правило.
При недостаточном уровне иммунной защиты инфекция будет проявляться у человека снова и снова. Поэтому оправдано вместе с антибиотиками пройти курс лечения иммуностимуляторами, в частности – уколами циклоферона.
Иммунотерапия помогает организму быстрее восстановиться, повысить сопротивляемость паразитам. Особо необходимо выделить препарат Циклоферон, дополнительно к нему доктор рекомендует лечение:
- биостимуляторами;
- антиоксидантами;
- адаптогенами.
Возможно ли избавиться от недуга навсегда?
К сожалению, из-за того, что симптоматика заболевания довольно слабая и проявляется периодами, большая часть зараженных неверно полагают, что уже выздоровели.
Они либо перестают принимать какие-либо препараты, либо самостоятельно прерывают терапию на половине пути. Всё это ведёт к тому, что болезнь остаётся не долеченной.
Но даже если пациент действует в строгом соответствии с назначенным курсом лечения, нет полной уверенности в положительном исходе.
Надежный способ лечения в несколько этапов
Хронический уреаплазмоз следует лечить в несколько этапов, на каждом из которых применяются определенные медикаменты. Так, в настоящее время в России принятым стандартом лечения хронического уреаплазмоза является следующий:
- Первый этап – усиление иммунитета;
- Второй этап – местная терапия вагинальными средствами, содержащими антисептики или антибиотики;
- Третий этап (основной) – купирующая химиотерапия антибиотиками, губительно воздействующими на внутриклеточные организмы;
- Поддерживающая терапия – необходима для ускоренного восстановления организма после хронического инфекционного процесса.

Усиление иммунитета проводится иммуномодуляторами из группы интерферонов или интерфероногенов.
В настоящее время чаще всего в лечении уреаплазмоза применяются следующие иммуномодуляторы-интерфероногены: Иммунал, Пирогенал, Ликопид, Циклоферон, Имуномакс, Изофон, Иммунорм, Имудон, Метилурацил, Рибомунил, Полудан, Уро-Ваксом.
Иммуномодуляторы необходимо принимать в течение 1 – 2 недель в зависимости от длительности хронического воспалительного процесса.
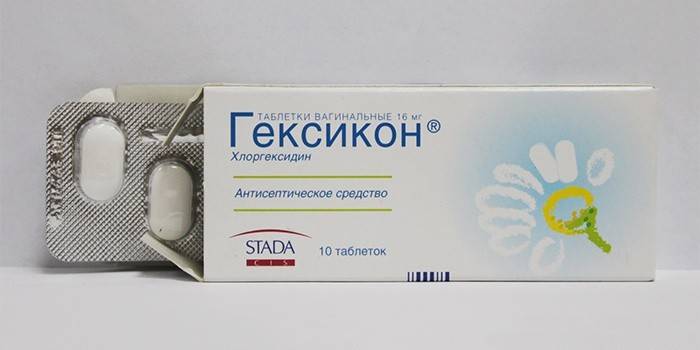
Во второй половине курса лечения иммуномодуляторами следует начинать применение местных вагинальных средств, содержащих антибиотики или универсальные антисептики. В настоящее время для лечения хронического уреаплазмоза используются вагинальные суппозитории с антисептиками на основе повидон-йода и хлоргексидина, такие как:
- Свечи Бетадин – вводить во влагалище вечером перед сном в течение двух недель;
- Свечи Йодоксид – вводить во влагалище вечером перед сном в течение двух недель;
- Свечи Йодовидон – вводить во влагалище вечером перед сном в течение двух недель;
- Свечи Йодосепт – вводить во влагалище вечером перед сном в течение двух недель;
- Свечи Гексикон и Гексикон Д – вводить во влагалище вечером перед сном в течение двух недель;
- Свечи Хлоргексидин.
Кроме вагинальных свечей с универсальными антисептиками для лечения уреаплазмоза можно применять суппозитории или тампоны с антибиотиками, такие как:
- Свечи и крем Дафнеджин;
- Тампоны с тетрациклиновой мазью 1 – 3 % вводить во влагалище дважды в сутки в течение 10 – 15 дней;
- Тампоны с эритромициновой мазью 1 % вводить во влагалище дважды в сутки в течение 10 – 15 дней;
- Вагинальный крем Далацин Ц – вводить во влагалище дозатором по 5 мг вечером перед сном в течение недели;
- Свечи вагинальные с эвкалимином 0,05 г;
- Свечи влагалищные с трихомонацидом.
Вагинальные суппозитории и тампоны необходимо вводить только в отсутствие месячных. Если в процессе лечения началась менструация, следует прервать курс и продолжить после их окончания. Для лечения уреаплазмоза достаточно выбрать только один вид свечей или тампонов с антибиотиком или антисептиком. Комбинировать одновременно два местных препарата (например, утром вводить тампоны с тетрациклиновой мазью, а вечером суппозитории Гексикон) не следует, поскольку эффективность лечения не повысится, а неприятные ощущения или раздражение влагалища могут появиться.

После завершения местного лечения приступают к основному (третьему) этапу в терапии уреаплазмоза.
Третий этап заключается в приеме антибиотиков, губительно действующих на внутриклеточные микроорганизмы, в том числе и уреаплазму. Антибиотикотерапия хронического уреаплазмоза проводится следующими лекарственными препаратами:
- Доксициклин или Моноциклин – в первый прием выпить 200 мг антибиотика, затем принимать по 100 мг дважды в день в течение 2 – 3 недель;
- Тетрациклин – принимать по 500 мг по 4 раза в день в течение 1 – 2 недель;
- Азитромицин – в первые сутки принять 1 г, затем в течение 4 дней по 0,5 г один раз в сутки;
- Кларитромицин – по 500 мг принимать дважды в сутки в течение 10 – 14 дней;
- Рокситромицин – принимать по 300 мг дважды в день в течение 10 суток;
- Джозамицин – по 500 мг дважды в день в течение 10 – 14 суток;
- Мидекамицин – по 400 мг трижды в сутки в течение недели;
- Ципрофлоксацин – по 500 мг дважды в сутки в течение 10 – 14 дней;
- Пефлоксацин – по 400 мг дважды в сутки в течение недели;
- Офлоксацин – по 200 мг дважды в сутки в течение недели;
- Левофлоксацин – по 500 мг один раз в день в течение недели.
После завершения антибиотикотерапии необходимо еще в течение месяца принимать растительные адаптогены, улучшающие иммунитет, а также нормализующие обмен веществ и ускоряющие восстановление организма. Рекомендуется принимать настойки женьшеня, родиолы розовой или эхинацеи пурпурной.

Через месяц после окончания антибиотикотерапии ОБЯЗАТЕЛЬНО необходимо сдать контрольные анализы, чтобы оценить эффективность антиуреаплазменного лечения.
Для контроля необходимо сдать мазок из влагалища, уретры и канала шейки матки на ПЦР-исследование и бактериологический посев.
Если результаты анализов отрицательные или обнаружены уреаплазмы в количестве менее 103 КОЕ в 1 мл, то лечение оказалось эффективным.
Иногда врачи назначают своим пациентам физиотерапию и массаж предстательной железы. В зависимости от стадии запущенности болезни может назначаться электрофорез с лекарственными препаратами, магнитотерапия и разного рода тепловые процедуры.
Местное лечение – убивает уреаплазмы в уретре, влагалище. Оно состоит из промывания канала у мужчин растворами урогиал, серебра, у женщин используются урогиал, ванночки и тампоны.
Иммуномодулирующая терапия – направлена на усиление активности иммунитета.
Народные средства, но не стоит на них особо уповать.
Профилактические меры, чтобы избежать заражения уреаплазмозом

Профилактическими методами уреаплазмоз, являются:
- постоянный половой партнер;
- пользование презервативом при сексуальных контактах;
- избегать анального и орального секса или применять при этом виде секса презерватив;
- спринцеваться антисептическими средствами после сексуального акта;
- при планировании беременности, обязательное обследование обоих партнеров;
- воздержаться от секса в момент медикаментозного лечения антибиотиками;
- здоровый образ жизни;
- правильно сбалансированное питание;
- соблюдение интимной гигиены;
- регулярное обследование у гинеколога.
Внимание! Разборчивость в сексуальных связях – лучшая профилактика уреаплазмоза и прочих мочеполовых инфекций.
Бытовым путем и через поцелуи инфекция не передается.
Для того, чтобы заболевание уреаплазма не перешел в хроническую форму развития болезни, необходимо:
- пройти полный курс лечения острой формы уреаплазмоза;
- соблюдать режим дня и правильные нагрузки для организма;
- заниматься физкультурой и закаливанием;
- регулярно пополнять организм витаминами и поддерживать в норме иммунную систему.
При необходимости срочных профилактических мер прибегают к уретральному введению антисептических растворов вроде Хлоргексидина или Мирамистина.
Эти препараты необходимо ввести в мочеиспускательный канал сразу после незащищенного сексуального контакта. Но, во-первых, иакой способ не дает полной гарантии, во-вторых, злоупотреблять такими средствами нельзя, потому как возможно развитие ожога в уретре или развитие аллергического воспаления в мочеиспускательном канале.
Кроме того, избежать множества болезней поможет крепкая иммунная защита.
Реальные случаи

На последок история для тех, кто до сих пор не считает уреаплазму опасной:
История такова. В 2013-ом подцепил урик. Первым симптомом было острое жжение при мочеиспускании, которое я тогда списывал на наличие аммиака в моче и солей в почках, и, собственно говоря, ничего не предпринимал для исправления оного.
Перед этим событием (07.12.12) делал ТРУЗИ простаты, всё было вроде в относительной норме, за некоторыми исключениями, и никакие проблемы (кроме плохого стояка и быстрой эякуляции) не беспокоили.
Объём железы: 19,5 см3.
Структура: диффузно-неоднородная с участками фиброза в переходных зонах. Эхогенность смешанная. Дифференцировка зон снижена.
Заключение: УЗ-признаки диффузных изменений простаты. Семенные пузырьки — в норме.
20.02.14 было ещё одно исследование вместе с почками, от него осталась только одна запись, о том что увеличения железы не наблюдается. И летом 15-ого поход к муниципальному урологу из-за жалоб на эрекцию и жжение. Прощупал простату и сделал вывод, что проблем с ней нет.
Когда со временем становилось только хуже, я сдал мазок из уретры — бак посев на основные ЗППП. Нашли уреаплазму, подвид не уточнили. Прописали антибиотик Доксициклин, который я пропил месяц (не строгим соблюдением всхемы приёма), посев дал повторно положительный результат.
Отправили к урологу, но на тот момент, поскольку я почувствовал временное улучшение и висели другие проблемы, с этим не связанные, я забил ровно на год, пока всё не стало совсем плохо. О том, что уреаплазмоз может быть прямой причиной хронического простатита, я тогда понятия не имел.
Зимой 2016-2017-ого (а возможно и раньше, чему я не придавал значения) начал болеть низ живота, область поясницы. Боли усилились, вероятно, на фоне переохлаждения. Начались проблемы с эякуляцией (острая боль) и боль при дефекации (оная кстати наблюдалась ещё относительно давно).
Плюсом болели яйца и боль отдавала в уретру. Утренняя эрекция отсутствует. С мочеиспусканием так таковых проблем не наблюдалось, кроме небольшого ощущения тяжести в зоне мочевого пузыря. Сделал ещё раз основные УЗИ, включая яйца и придатки — с ними вроде проблем не нашлось (за исключением варикоцеле первой степени на левом). В почках были найдены одиночные мелкие камни и песок. А вот УЗИ простаты стало совсем неутешительным:
Структура: диффузно-неоднородная с участками фиброза в переходных и периферических зонах с единичными микролитами и микрокистами в переходных зонах и по ходу уретры. Диффузное утолщение зон ПУЖ. Эхогенность смешанная. Дифференцировка зон сохранена.
Семенные пузырьки — не увеличены, структура неоднородная.
Вот и делайте выводы о том, опасный это микроорганизм или нет.
Еще одна цитата:
Наиболее полный обзор по этой проблеме был опубликован сравнительно недавно,весьма уважаемым мною Кеном Вайтсом,профессором из Алабамского университета в журнале Clinical Microbiology Reviews в октябре 2005 г.
Mycoplasmas and Ureaplasmas as Neonatal Pathogens
Микоплазмы и уреаплазмы как неонатальные патогены.
В обзоре приведены сведения о связи между внутриматочным инфицированием уреаплазмами и микоплазмами и преждевременным прерыванием беременности,преждевременными родами и низким веса плода.Приведены доказательства того,что уреаплазмы и микоплазмы при внутриматочном инфицировании и при инфицировании в родах вызывают острые неонатальные пневмонии у новорожденных,хроническую болезнь легких (бронхолегочную дисплазию),сепсис и менингит.
Кстати, в обзоре утверждается и об орально-генитальном пути инфицирования уреаплазмами и микоплазмами.
Читайте также:


