Урология инфекции мочеполовой системы
1. Инфекции мочевыводящих путей
Инфекции мочевыводящих путей – состояние инфицирования мочевыводящего тракта микрофлорой, которая вызывает его воспаление. В России распространенность ИМП составляет 1000 случаев на 100 тыс. населения в год, это самая частая инфекция. У женщин ИМП встречается в 50 раз чаще, чем у мужчин. Чаще всего встречается острый неосложненный цистит, несколько реже – неосложненный пиелонефрит. Повторные ИМП развиваются у 20—30% женщин доклимактерического возраста. К 50 годам частота ИМП у мужчин и женщин сравнивается. Стоимость лечения ИМП составляет в США 1,6 млрд долларов в год, одного эпизода острого цистита – 40—80 долларов. Нозокомиальные ИМП являются причиной смерти у 50 тыс. пациентов ежегодно.
Классификация. Различают инфекцию верхних (пиелонефрит) и нижних мочевых путей (цистит, простатит, уретрит) по наличию или отсутствию симптомов (симптоматическую или бессимптомную бактериурию), по происхождению инфекции (внебольничную или нозокомиальную, осложненные и неосложненные. Неосложненные ИМП характеризуются отсутствием нарушения оттока. Осложненные инфекции сопровождаются функциональными или анатомическими аномалиями верхних или нижних мочевых путей. Факторы риска осложненных ИМП – анатомические и функциональные нарушения, врожденная патология, пузырно-мочеточниковый рефлюкс, половая жизнь, гинекологическое операции, недержание мочи, частые катетеризации; у мужчин также – необрезанная крайняя плоть, гомосексуализм, доброкачественная гиперплазия предстательной железы, интравезикальные обструкции. Метаболические и иммунологические нарушения, инородные тела в мочевыводящих путях, конкременты, нарушения мочеиспускания, пожилой возраст пациента, поражения спинного мозга и рассеянный склероз, сахарный диабет, нейтропения, иммунодефицит, беременность, инструментальные методы исследования способствуют ИМП. У мужчин большинство ИМП рассматриваются как осложненные. Осложненные ИМП являются преимущественно нозокомиальными, осложненные формы составляют у взрослых амбулаторных больных 45% всех ИМП. Осложняют ИМП мочекаменная болезнь, сахарный диабет, кисты почек, нефроптоз. Среди нозокомиальных инфекций около 80% ИМП связаны с катетеризацией мочевого пузыря. Катетер следует удалять в течение 4-х дней катетеризации.
Этиология. При неосложненной ИМП – E. Coli; при осложненных ИМП чаще встречаются Proteus, Pseudomonas, Klebsiella, грибы.
Источник уропатогенных микроорганизмов – кишечник, анальная область, преддверие влагалища и периуретральная область. Воспаление чаще всего развивается в условиях нарушенного оттока мочи в сочетании со снижением общей реактивности организма. Для ИМП характерна микробная колонизация в моче свыше 104 колониеобразующих единиц (КОЭ) микроорганизмов в 1 мл мочи и (или) микробная инвазия с развитием инфекционного процесса в какой-либо части мочеиспускательного тракта от наружного отверстия уретры до коркового вещества почек.
Выделяют следующие виды ИМП: выраженную бактериурию, малую бактериурию, бессимптомную бактериурию и контаминацию. ИМП верифицируют при количестве микробных тел больше 105 КОЭ в 1 мл в двух последовательных порциях свежевыпущенной мочи и подтверждают микроскопическим исследованием мочи с целью исключения вагинальной контаминации, при которой часто наблюдается ложноположительный результат. Уменьшение диуреза и недостаток вводимой жидкости способствуют размножению бактерий. Бессимптомная бактериурия достаточно часто выявляется при рутинных исследованиях, более характерна для пожилых мужчин при доброкачественной гиперплазии простаты.
Под контаминацией подразумевают два различных состояния: бактериальное загрязнение и момент заражения. О контаминации следует думать в случаях, когда имеется небольшой рост бактерий или из мочи высевается несколько видов бактерий. Выделение более чем одного микроорганизма из мочи всегда следует интерпретировать с осторожностью и учитывать доминирование какого-либо одного микроорганизма, наличие лейкоцитов и клинических симптомов.
Диагностика. Общепринятый скрининговый тест-реагент – полоска с биохимическим реактивом – обнаруживает присутствие лейкоцитарной эстеразы (пиурия) и оценивает реактивность нитрат-редуктазы. Отрицательный результат тест-полоски исключает инфицирование. На практике эритроциты и лейкоциты, составляющие мочевой осадок, лизируются при рН мочи больше 6,0, при низкой осмолярности мочи, длительном стоянии мочи; поэтому ложноотрицательные результаты при микроскопии мочи встречаются чаще, чем ложноположительные при исследовании тест-полоской. Лейкоцитурия не всегда указывает на присутствие бактериурий. Источником лейкоцитов могут быть воспалительные процессы в женских половых органах, она может сохраняться после спонтанного или медикаментозного исчезновения бактериурии. Микроскопическое исследование осадка мочи обязательно.
Использование фазово-контрастной техники облегчает определение большинства клеточных элементов в сравнении со световой микроскопией. При большом увеличении (в 40 раз) обнаружение 1—10 микроорганизмов в поле зрения определяет бактериурию, а наличие более 10 лейкоцитов в поле зрения – пиурию. Окраска по Граму и изучение кислотоустойчивости бактерий должны проводиться у пациентов с симптомами ИМП и пиурией, когда рутинные посевы мочи дают отрицательные результаты.
Лечение. Цели антимикробного лечения и профилактики ИМП – эрадикация патогенных микроорганизмов из мочеполовой системы и предотвращение обострения или реинфицирования. Выбор антибиотика основывается на спектре действия препарата, чувствительности микроорганизмов, фармакокинетических и фармакодинамических свойствах антибиотика, побочных эффектах. Согласно рекомендациям Федерального руководства для врачей взрослым пациентам следует назначать фторхинолоны и фосфомицина трометамол (однократно), детям – ингибиторзащищенные ?-лактамы и пероральные цефалоспорины II—III поколения. У беременных препаратами первой линии являются цефалоспорины I—III поколения, фосфомицина трометамол (однократно), альтернативой которым могут быть амоксициллин (в том числе с клавулановой кислотой, нитрофурантоин и котримоксазол).
В большинстве случаев инфекция нижних мочевых путей сочетается с нейромышечными нарушениями гладкомышечных элементов мочевыводящего тракта и органов малого таза, в этом случае показано добавление спазмолитиков в комплексную терапию. Эффективен растительный препарат Цистон (по 2 таблетки 2 раза в сутки). Содержащиеся в нем экстракты камнеломки, соломоцвета и других растительных компонентов оказывают выраженное антимикробное, противовоспалительно-спазмолитическое и диуретическое действие; остальные компоненты уменьшают риск возникновения камней в мочевых путях; противомикробное действие проявляется при любой кислотности мочи. Препарат эффективен при резистентности микроорганизмов к антибиотикам.
Режимы антибактериальной терапии неосложненных ИМП

В большинстве случаев показана антибактериальная терапия, кроме бессимптомной бактериурии. Цели антибактериальной терапии: быстрое разрешение симптомов, эрадиация возбудителей, уменьшение количества рецидивов и осложнений, снижение смертности. Успех лечения во многом определяется коррекцией урогенитальной патологии. При бессимптомной бактериурии антибактериальную терапию необходимо назначать только:
1) беременным женщинам, когда вследствие дилатации мочеточников возможно развитие восходящей инфекции, которая ассоциируется с высоким риском преждевременного прерывания беременности (позволяет снизить частоту пиелонефрита на 75%);
2) пациентам, которым предполагается вмешательство на желудочно-кишечном тракте;
3) диализным больным, которым предполагается трансплантация почки;
4) перед проведением инвазивных диагностических урологических процедур;
5) при проведении иммуносупрессии.
У пожилых пациентов с бессимптомной бактериурией антимикробная терапия обычно не обеспечивает профилактику симптомов. Антибиотик не назначают для эмпирической терапии, если уровень устойчивости основных возбудителей к нему превышает 10—20%. Из-за высокого уровня резистентности микроорганизмов ампициллин и котримоксазол не могут быть рекомендованы для эмпирической терапии ИМП, препарат выбора – фторхинолоны. Фторхинолоны обладают бактерицидным действием, имеют широкий спектр антимикробной активности, в том числе в отношении множественно – резистентных штаммов микроорганизмов, обладают высокой биодоступностью при приеме внутрь, имеют достаточно высокий период полувыведения, создают высокую концентрацию в моче, хорошо проникают в слизистые оболочки мочеполовых путей и почки. Эффективность фторхинолонов при ИМП составляет 70—100%, данные препараты хорошо переносятся, частота побочных явлений составляет 2—4%. Оптимальная продолжительность курса лечения при остром неосложненном цистите согласно результатам метаанализа – 3 дня. Фторхинолоны – препараты выбора для лечения осложненных и нозокомиальных ИМП (ципрофлоксацин). Бактериологическая эффективность – 84%, клиническая – 90%, курс лечения должен быть не менее 7—14 дней 500 мг 2 раза в сутки.
У половины женщин после первого эпизода цистита в течение года развивается его рецидив. Частота рецидивирования связана с анатомо-физиологическими особенностями женского организма (короткая и широкая уретра, близость к естественным резервуарам инфекции – анусу, влагалищу; адгезия грамотрицательных микроорганизмов к клеткам эпителия уретры и мочевого пузыря; частые сопутствующие гинекологические заболевания, гормональные нарушения (дисбактериоз влагалища), генетическая предрасположенность, аномалии расположения наружного отдела уретры, наличие инфекций, передающихся половым путем).
Хронизации процесса способствует необоснованная и нерациональная антибактериальная терапия. ИППП (инфекции, передающиеся половым путем – хламидиоз, трихомониаз, сифилис, уреаплазмоз, генитальный герпес) выявляются почти у трети пациенток с пиелонефритом и у половины с циститом. Возбудители урогенитальных инфекций обнаруживаются ПЦР (полимеразная цепная реакция) методом.
Лечение НИМП (неосложненной инфекции нижних половых путей) должно быть этиологичным и патогенетичным и должно включать антибактериальную терапию длительностью до 7– 10 дней, выбор препаратов осуществляется с учетом выделенного возбудителя и антибиотикограммы, предпочтительнее назначение антибиотиков с бактерицидным действием. Препаратами выбора при необструктивном пиелонефрите являются фторхинолоны и нитроимидазолы; при рецидивирующем цистите – фторхинолоны, фосфомицина трометамол (по 3 г 1 раз в 10 дней в течение 3 месяцев), бактериофаги. Комплексное лечение также должно включать по показаниям:
1) коррекцию анатомических нарушений;
2) терапию ИППП, при которой препаратами выбора являются макролиды (джозамицин, рокситромицин, азитромицин), тетрациклины (доксициклин), фторхинолоны (моксифлоксацин, левофлоксацин, офлоксацин) , противовирусные средства (ацикловир, валацикловир), лечение половых партнеров;
3) посткоитальную профилактику (котримоксазол 200 мг, триметоприм 100 мг, нитрофурантоин 50 мг, цефаликсин 125 мг, норфлоксацин 200 мг, ципрофлоксацин 125 мг, фосфомицина трометамол 3 г);
4) лечение воспалительных и дисбиотических гинекологических заболеваний;
5) коррекцию неблагоприятных гигиенических и сексуальных факторов;
6) коррекцию иммунных нарушений;
7) местную терапию;
8) применение гормонозаместительной терапии у пациенток с дефицитом эстрогенов.
Данный текст является ознакомительным фрагментом.
Урологические заболевания – это болезни мочевыделительной системы.

Большинство заболеваний имеют сходную симптоматику, поэтому для выяснения причины требуется углубленная диагностика.

Причинами воспалительных заболеваний мочеполовой системы являются патогенные микроорганизмы. Они вызывают урологические инфекции, как у мужчин, так и у женщин.
Провоцирующими факторами могут быть врожденные аномалии развития органов, вредные привычки, игнорирование правил здорового питания, гиподинамия. При отсутствии лечения инфекционных поражений органов могут наступить тяжелые осложнения. Вплоть до возникновения бесплодия у обоих полов, так и перерождение патологии в злокачественную форму.
Инфекция в урологии: причины
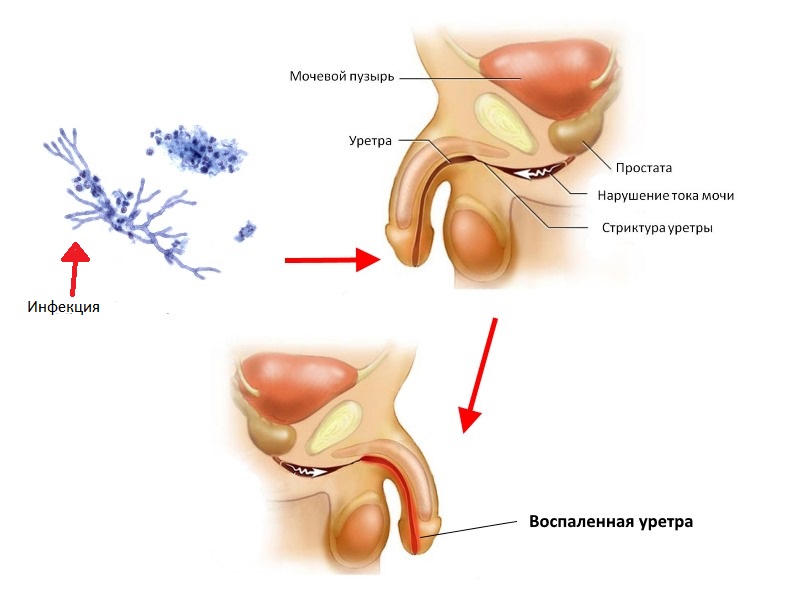
Как правило, к развитию урологических заболеваний могут приводить следующие факторы:
- Проникновение инфекции в уретру при воспалительных заболеваниях гениталий
- Недостаточный гигиенический уход
- Незащищенный секс
- В результате хирургического вмешательства
- Ослабление работы иммунной системы
- Эмоциональные нагрузки, стресс, переживания
- Сидячий образ жизни
- Влияние наследственных факторов
- Влияние низких температур, вызывающих переохлаждение, которое часто приводит к развитию цистита
- При нелеченых хронических инфекциях
Урологическая инфекция, независимо от того, какими видами возбудителя вызвана, у мужчин и женщин может иметь сходные симптомы.

Чтобы правильно поставить диагноз, необходимо проведение полного обследования.
Проявления заболеваний мочеполовой системы могут выражаться следующей симптоматикой:
- появление болезненности во время мочеиспускания
- учащается или, наоборот, становится редким поход в туалет
- присутствие дискомфорта
- изменение цвета и прозрачности мочи
- присутствие в моче элементов крови
- в некоторых случаях возможно присоединение зуда
- наличие специфических выделений у женщин из влагалища, у мужчин – из уретры
- появление высыпаний на слизистой половых органов
- у мужчин может нарушиться потенция, а также появится посторонний запах и измениться цвет спермы
Если у мужчины и женщины возникают подобные симптомы, то не стоит надеяться на самоизлечение, а срочно обратиться к врачу. К какому специалисту идти женщине подскажет гинеколог, а мужчине можно записаться к урологу.

Урологические инфекции могут давать осложнения не только мочевыделительную систему, но и - на репродуктивную.
Как у мужчин, так и у женщин наиболее часто встречаются следующие разновидности патологий:
- Воспаление предстательной железы (простатит).
- Баланопостит – воспалительный процесс головки пениса, сопровождающийся язвенным поражением кожи.
- Фимоз – неполное раскрытие головки пениса. Патология часто встречается в детском возрасте.
- Недержание мочи – это проблема чаще встречается у женщин. Причин развития недуга может быть множество. Например, после родов в результате перенесенного стресса. Также недержанием могут страдать маленькие дети.
- Воспаление мочеиспускательного канала – уретрит. Признаками заболевания служит болезненное мочеиспускание.
- Воспалительный процесс в почках (пиелонефрит) в результате проникновения патогенных микроорганизмов.
- Импотенция или половое бессилие.

При появлении любой из патологий ни в коем случае нельзя пытаться самостоятельно бороться с инфекцией. Надо обязательно обращаться к врачу. К какому идти доктору, если речь идет о ребенке? Вначале к педиатру, а он, возможно, отправит на обследование к другим специалистам.



Стафилококк
Стафилококковая инфекция является одной из частых причин воспалительных процессов в урологии. Микроорганизмы активизируются при снижении иммунных реакций организма. У женщин стафилококки являются причиной цистита, а у мужчин - уретрита и простатита.
Продолжительность инкубационного периода составляет от 2 до 10 дней и более.
Обычно болезнь характеризуется вялым течением, в некоторых случаях возможно обострение заболевания. Стафилококковую инфекцию у человека можно выявить с помощью микроскопического анализа мочи и мазка. А также, если сделать посев выделений. Основное лечение инфекционно-воспалительного процесса, вызванного стафилококковой инфекцией, – это антибиотикотерапия.
Во время терапии необходимо полностью пройти курс приема антибиотиков. Чтобы до конца избавиться от возбудителей и таким образом избежать рецидива заболевания. Для борьбы со стафилококком используют действенные антибиотики, проводят коррекцию иммунной системы (применяют стафилококковый анатоксин), укрепляющую терапию.
Стрептококковая инфекция
Микроорганизмы отличаются высокой степенью устойчивости к воздействию антимикробных препаратов. При ослаблении иммунитета возбудитель активизируется и представляет опасность для человека. Против стрептококка назначаются, как и при стафилококковой инфекции, антибиотики широкого спектра действия, препараты, повышающие иммунитет, витаминотерапию.
Хламидии
Хламидийная инфекция вызывает заболевание хламидиоз, основной путь заражения которым – половой (преимущественно вагинальный и анальный).

Инфицирование невозможно контактно-бытовым путем и маловероятно при оральном сексе.
Возбудитель поражает, главным образом, мочеиспускательный канал, шейку матки и прямую кишку. Заболевание часто носит бессимптомный характер. В некоторых случаях больные предъявляют жалобы на такие симптомы, как: дискомфорт при мочеиспускании и наличие выделений из половых путей.
Инкубационный период хламидиоза зависит от стояния организма. Если лечение заболевания начато не вовремя, то возможно развитие бесплодия у женщин и уретрита, простатита, нарушения потенции – у мужчин. При повторном инфицировании риск развития осложнений выше, чем при первичном заражении.
ВПЧ
При поражении вирусом папилломы человека (ВПЧ) не всегда присутствуют симптомы, что характерно для штаммов с высокой онкогенной активностью. В свою очередь, при заражении менее опасными видами, заболевание проявляется урогенитальными новообразованиями (кондиломами, бородавками). Образование остроконечных кондилом характеризуется присоединением жжения, кровоточивости, боли при половом контакте.
Если процесс не лечить, то возможно развитие рака половых органов и ануса. Инкубационный период развития папилломавируса составляет от 2 недель и до нескольких лет.
Уреаплазменная инфекция
Симптомы при поражении уреаплазмой практически отсутствуют. Выявить возбудителя помогает ПЦР диагностика. Заболевание может проявляться наличием выделений и болезненным мочеиспусканием. Если не начать вовремя лечить инфекцию, то воспалительный процесс усугубится осложнением со стороны внутренних половых органов.
У мужчин – нелеченое заболевание может стать причиной бесплодия, сексуальных расстройств, простатита. У женщины – спровоцировать выкидыш и мертворождение. Длительность инкубационного периода составляет от 7 до 30 дней.
Микоплазма
Урологические заболевания могут быть вызваны микоплазмами. На сегодняшний день хорошо изучены 2 вида возбудителей болезней мочевыделительной системы: Mycoplasma hominis и Mycoplasma genitalium. Их средой обитания являются слизистые оболочки гениталий и полости рта.
Передача инфекции от больного человека здоровому, происходит, в основном, половым путем. Другие способы маловероятны. Среди осложнений – бактериальный вагиноз, воспалительный процесс внутренних половых органов, а также пиелонефрит.
Генитальный герпес
Возбудитель инфекции – вирус герпеса. Способ заражения – половой контакт любого типа. Симптомы заболевания - наличие отека, раздражения слизистой оболочки.
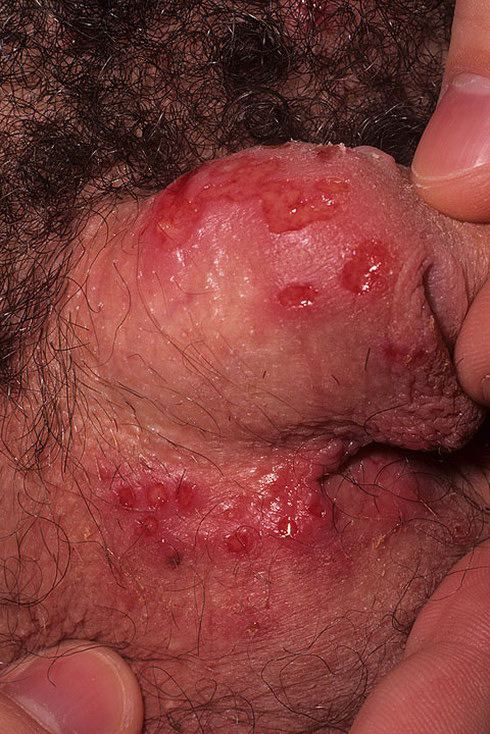
Спустя несколько дней появляется водянистая сыпь, после вскрытия которой, появляются изъязвления. Через 10-14 дней происходит их заживление.
При появлении благоприятных факторов для вспышки инфекции наступает рецидив. В период ремиссии заболевание никак себя не проявляет. Особую опасность представляет вирус герпеса для женщины в период беременности. Проникновение возбудителя в организм беременной приводит к заражению плода и развитию аномалий, приводя к внутриутробной гибели младенца.
Так как большинство урологических заболеваний имеют сходную симптоматику, то основываясь только на жалобах пациента, постановка диагноза может являться некорректной.
Современные методы диагностики инфекции в урологии, должны включать следующие исследования:
- анализы крови: определение антител методом ИФА, ПЦР
- некоторые виды мазков: бактериоскопический (по мазку можно определить присутствие патогенной флоры), бактериологический посев с целью выявления возбудителя и определение чувствительности микроорганизма к действию антибиотика;
- посев мочи
Анализы будут более информативные, если одновременно использовать различные методы исследования.

Чтобы предупредить осложнения, которые могут быть вызваны урологической инфекцией, следует своевременно сдавать анализы. Терапия подбирается в зависимости от результатов исследования. В основном проводится комплексное лечение заболевания.
При урогенитальных инфекциях обычно применяются:
- Антибактериальная терапия. Назначаются антибиотики системного и местного действия.
- Противовоспалительные средства.
- Инстилляции уретры и мочевого пузыря лекарственными препаратами противомикробного действия.
В тяжелых случаях может понадобиться хирургическое вмешательство. Так как антибиотики являются эффективным средством терапии при урологических инфекциях, то их назначают в качестве основного средства.

При определенных инфекциях рекомендуется своя схема приема.
Сложность лечения заключается в изменении восприимчивости бактерий к препаратам. В результате чего возбудители становятся нечувствительными к антибактериальным средствам. Поэтому, чтобы выявить, какой из антибиотиков будет эффективен против микроорганизмов, назначается посев.
Эффективные препараты для лечения может назначить только врач, после того, как получит результат исследования на посев. Он сможет подобрать такое средство, которое окажет губительное воздействие на возбудителя заболевания. И если заниматься самолечением, подобрав неэффективный антибиотик, то в результате бактерии приобретут устойчивость и будут способствовать развитию заболевания. Это приведет к развитию осложнений.
Также, чтобы предотвратить повторное заражение следует одновременно лечиться обоим партнерам. Поскольку антибактериальные препараты губительно влияют на благоприятную микрофлору, то назначаются средства, которые ее восстанавливают. В качестве общеукрепляющего лечения применяют витаминотерапию.
Чтобы получить направление на обследование следует посетить уролога или гинеколога – женщинам. А мужчинам записаться к урологу.
Большинство половых инфекций достаточно хорошо лечатся. От некоторых удается избавиться навсегда. Для того, чтобы не допустить развитие осложнений, следует своевременно обращаться к врачу и проходить диагностику.
При подозрении на урогенитальные инфекции обращайтесь к грамотным венерологам и урологам.
Диагностика и лечение воспалительных заболеваний мочеполовой системы
Урологические воспалительные заболевания встречаются очень часто, однако к врачу люди обращаться не спешат, смущаясь говорить с посторонним человеком на интимную тему. Это неправильно: возникнув однажды, болезни мочеполовой системы без должного лечения легко становятся хроническими. Поэтому оптимально записываться на прием к урологу при появлении первых тревожных признаков.

Специалисты


Пиелонефрит — воспаление почек, обусловленное затруднением оттока мочи и активацией патогенной микрофлоры.
- у детей до семи лет — анатомические особенности строения мочевыделительной системы;
- переохлаждение;
- как осложнение цистита, уретрита;
- пиелонефрит у женщин чаще развивается в молодом возрасте (18-35 лет) и связан с большой нагрузкой на почки при беременности и в родах;
- пиелонефрит у мужчин обычно появляется после 40 лет — как осложнение простатита, у пожилых — аденомы простаты.
- гипертермия;
- боли в области поясницы (могут быть односторонними);
- слабость;
- повышенная утомляемость при малейшей физической нагрузке;
- повышенное потоотделение.
Острый пиелонефрит развивается внезапно. Повышается температура, появляется выраженная слабость, ноющие, изматывающие боли в пояснице. Отмечается помутнение мочи.
- нормализация оттока мочи;
- длительная антибиотикотерапия;
- повышение иммунитета;
- общеукрепляющие средства.
Лечение длительное и непрерывное, с обязательным контролем уролога. В противном случае почки могут перестать нормально работать.
Цистит — воспаление мочевого пузыря. Заболевание может развиваться в любом возрасте и значительно снижает качество жизни человека.
- снижение местного иммунитета (переохлаждение, беременность);
- проникновение микробов в мочевой пузырь (чаще — условно-патогенная флора из кишечника);
- инструментальные вмешательства.
Цистит у женщин встречается часто (у каждой второй). Это обусловлено более широкой уретрой, через которую микробам легче попасть в мочевой пузырь.
Цистит у мужчин диагностируется гораздо реже — у восьми из тысячи. Длинная узкая уретра является непреодолимым препятствием для многих микробов.
- мочеиспускание малыми порциями;
- частые позывы;
- ноющая боль внизу живота;
- дискомфорт при посещении туалета;
- повышение температуры тела.
Острый цистит дебютирует болью внизу живота, гипертермией, постоянным желанием помочиться. Заболевание настолько мучительное, что пациенты ищут облегчения любыми способами, зачастую опасными. Лучшее, что можно сделать — записаться на прием к доктору урологу в этот же день.
Хронический цистит — чаще всего результат недолеченого острого. Заболевание часто обостряется, проявляясь симптомами острого цистита, но чуть менее выраженными.
- антимикробная терапия, подобранная с учетом длительности заболевания и чувствительности микроорганизмов к противомикробным средствам;
- физиотерапевтическая терапия;
- диета, режим.
Важно! Если обнаружен цистит у женщин — лечение назначают уролог и гинеколог совместно.
Если диагностирован цистит у мужчин — лечение проходит совместно с андрологом, с обязательным контролем состояния простаты.
Уретрит — воспаление уретры (мочеиспускательного канала). Бывает специфическим (как проявление ИППП) и неспецифическим, первичным и вторичным (инфекция распространяется из соседнего органа — мочевого пузыря, простаты). Уретрит у женщин легко (в начальной стадии) лечится местными средствами, так как уретра широкая и короткая. Уретрит у мужчин требует более внимательного отношения. Местные средства не так эффективны, как у женщин.
- боль, жжение, зуд и дискомфорт при мочеиспускании;
- повышение температуры (может и не быть);
- выделения из уретры любого характера.
Если уретрит острый, симптомы ярко выражены, назначают активное лечение, направленное на быстрое избавление от возбудителя инфекции и улучшение самочувствия пациента. В случае, когда уретрит был раньше, но лечение не проводилось, нужно хорошо обследоваться, чтобы исключить скрытую инфекцию.
Орхит — это воспаление яичка у мужчин. Заболевание вызывают:
- урогенитальные инфекции,
- вирусы и бактерии (гриппа, кори, краснухи, эпидемического паротита, ветряной оспы и другие);
- травмы;
- застой крови в малом тазу.
Орхит — симптомы у мужчин:
- высокая температура тела;
- припухлость, покраснение мошонки;
- боли в паху, особенно при движении;
- резкая слабость.
- охранительный (постельный) режим;
- антибиотики;
- противовоспалительные средства;
- при необходимости — обезболивающие.
Лечение орхита (воспаления яичка) при своевременной диагностике проходит быстро и минимизирует риск развития осложнений. Если не принимать никаких мер, то орхит у мужчин может приводить к бесплодию, которое практически не поддаётся коррекции. Поэтому лечение орхита у мужчин должно быть ранним и полным.
Эпидидимит — воспаление придатка яичка, часто вследствие инфекции. Бактерии и вирусы проникают восходящим путем или через кровь.
- боль в паховой области;
- повышение температуры;
- припухлость и покраснение мошонки.
Острый эпидидимит начинается внезапно с высокой температуры и боли в области покрасневшей мошонки.
Хронический эпидидимит протекает менее остро. Температура может быть нормальной, болезненность в области мошонки возникает периодически.
- ограничение активных движений, иногда постельный режим;
- антибактериальные и противовоспалительные средства.
Назначают и симптоматическое лечение эпидидимита у мужчин, добиваясь полного выздоровления, иначе заболевание может осложниться бесплодием.
Баланопостит развивается при нарушении правил личной гигиены, реже в силу других причин.
- припухлость, покраснение головки и крайней плоти пениса;
- чувство жжения, боли;
- дискомфорт во время мочеиспускания.
- местные антисептические средства;
- антибиотики при выраженных симптомах;
- симптоматические средства.
При обнаружении баланопостита у мужчин, лечение назначается комплексное. Его следует обязательно завершить, чтобы болезнь не перешла в хроническую форму.
Обращайтесь в нашу клинику!
MAJOR CLINIC оснащена всем необходимым для эффективной диагностики и лечения урологических воспалительных заболеваний. У нас имеются современные эндоскопы, аппараты УЗИ и лучевой диагностики.
Прием ведут тактичные урологи высокой квалификации, имеющие большой опыт работы. Они быстро и точно определят причину вашего заболевания и назначат эффективное лечение, которое поможет в самые короткие сроки.
Записывайтесь на приём, чтобы перестать мучиться от неприятных ощущений и избежать развития осложнений в будущем.
Читайте также:


